Нейроэндокринные синдромы
Содержание:
- Этиология
- Когда помощь косметолога и дерматолога бесполезна
- БОЛЕЗНИ ЭНДОКРИННОЙ ЧАСТИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
- Посткастрационный синдром
- Наши врачи
- Диагностика
- Наши услуги
- Симптомы патологии
- Наши врачи
- Беременность и нарушение выработки гормонов
- Диагностика
- Лечение гормонального сбоя у женщин
- БОЛЕЗНИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
- БОЛЕЗНИ, СВЯЗАННЫЕ С ГИПОФУНКЦИЕЙ АДЕНОГИПОФИЗА
- Подготовка к визиту к врачу
- ЗАБОЛЕВАНИЯ ГИПОФИЗА
- Заболевания щитовидной железы
- ОБЩАЯ ПАТОЛОГИЯ ЭНДОКРИННОЙ СИСТЕМЫ
- Сахарный диабет
- Пигментные пятна
- Что врач делает на приеме?
Этиология
Возможны две непосредственные причины повышения уровня кортизола в крови. Первый из них — нарушение работы гипофиза, который выделяет адренокортикотропный гормон, регулирующий работу надпочечных желёз. В результате повышенной экспрессии адренокортикотропного гормона надпочечники проиводят повышенную выработку кортизола. Второй — нарушение работы самих надпочечных желёз, обычно в результате образования опухоли, которая самостоятельно вырабатывает гормоны.
Причиной синдрома Кушинга могут быть различные состояния. Чаще всего синдром гиперкортицизма (избыточное образование гормонов коры надпочечников) бывает обусловлен повышенной выработкой адренокортикотропного гормона гипофиза (болезнь Иценко — Кушинга). Этот гормон может вырабатываться микроаденомой гипофиза или эктопированной (расположенной не на обычном месте) кортикотропиномой. Эктопированная злокачественная кортикотропинома может располагаться в бронхах, яичках, яичниках.
Реже синдром Кушинга возникает при первичном поражении коры надпочечников (доброкачественные или злокачественные опухоли коры надпочечников, гиперплазия коры надпочечников). Гормонально-активная опухоль коры надпочечника называется кортикостерома. Она продуцирует в кровь избыточное количество глюкокортикоидов. При этом из-за избыточного количества глюкокортикоидов в крови снижается количество адренокортикотропного гормона гипофиза и оставшаяся ткань надпочечников подвергается атрофическим изменениям.
Синдром гиперкортицизма может возникнуть при поступлении глюкокортикоидов в организм извне, например, при длительном лечении различных заболеваний при помощи глюкокортикоидов, а также инъекциях глюкокортикоидных препаратов в область суставов и нервов, использовании некоторых кремов для кожи (включая отбеливающие), растительных препаратов, “тоников”, применении мегестрола ацетата (синтетического производного прогестерона с глюкокортикоидной активностью). Также причиной гиперкортицизма может быть приём глюкокортикоидов втайне от врачей с целью имитации заболевания. Достаточно часто гиперсекреция кортизола наблюдается при ожирении, хронической алкогольной интоксикации, беременности и некоторых психических и неврологических заболеваниях — такое состояние называется «Псевдо-Кушинга синдром» или «функциональный гиперкортицизм», который не вызван опухолями, но клиническая картина наблюдается как и при истинном синдроме Иценко — Кушинга.
Когда помощь косметолога и дерматолога бесполезна
Наконец, если у взрослой женщины (20-50 лет) на коже лица, спины, плечах возникает угревая сыпь, как у 13-летнего мальчика подростка, то это не косметологический дефект и не аллергическая реакция, а скорее всего дисфункция работы яичников и надпочечников. В такой ситуации время и терпение не помогут, а помощь косметологов и дерматологов абсолютно бесполезны. После исследования анализа крови на гормоны (общий тестостерон, DHA-S, Пролактин, Кортизол) назначается лечение и в течение 1-2 мес. кожа полносью очищается. Но самое главное, приходит в норму состояние молочных желез, матки, других внутренних органов, которые, как кожа, страдали от гомональных нарушений. Итак, при проблемах с кожей, обязательно пройдите обследование у Эндокринолога.
БОЛЕЗНИ ЭНДОКРИННОЙ ЧАСТИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
САХАРНЫЙ ДИАБЕТ
Сахарный
диабет — хроническое заболевание, вызванное абсолютной или
относительной инсулиновой недостаточностью. Характерно нарушение всех
видов обмена веществ (прежде всего, углеводного обмена, что проявляется
гипергликемией), поражение сосудов (ангиопатии), нервной системы
(нейропатии), патологические изменения в различных органах и тканях.
Это
самое распространённое эндокринное заболевание, составляющее до 50%
поражений желёз внутренней секреции. Сахарный диабет, наряду с
сердечно-сосудистыми и онкологическими заболеваниями, — наиболее
частая причина инвалидности и смерти. Количество больных сахарным
диабетом среди всего населения достигает 2-4%, а среди лиц старше
70 лет превышает 10%.
Этиологическая классификация сахарного диабета (ВОЗ,1999 г.)
•
Сахарный диабет 1 типа, проявляющийся деструкцией β-клеток
панкреатических островков и абсолютной инсулиновой недостаточностью.
Выделяют два его вида:
∨ аутоиммунный;
∨ идиопатический.
•
Сахарный диабет 2 типа с изменениями β-клеток, приводящими к
относительной инсулиновой недостаточности, и резистентностью к
инсулину.
• Другие специфические типы диабета:
∨ генетические дефекты β-клеточной функции;
∨ генетические дефекты в действии инсулина;
∨ необычные формы иммуно-опосредованного диабета.
• Гестационный сахарный диабет (диабет беременных).
Инсулиновая
недостаточность может быть осложнением какого-либо заболевания,
поражающего поджелудочную железу и её островковый аппарат (вторичный
сахарный диабет). Он возникает при хроническом панкреатите, различных
эндокринопатиях, первичном гемохроматозе, генетических болезнях и др.
Наиболее часто диагностируют сахарный диабет 1 и 2 типов
(табл. 18-1).
Таблица 18-1. Сравнительная характеристика основных типов сахарного диабета
Посткастрационный синдром
Возникает после операции удаления яичников (кастрации). При этом в организме полностью прекращается выработка женских половых гормонов – эстрогенов.
- частые приливы;
- повышенная утомляемость, снижение трудоспособности;
- головные боли, нарушения сна;
- раздражительность;
- снижение памяти и внимания;
- потливость;
- учащенное сердцебиение, подъемы артериального давления;
- ожирение, повышение уровня холестерина крови, атеросклероз;
- остеопороз.
Наши врачи
Шульга Наталья Валериевна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Фофанова Ирина Юрьевна
Врач — гинеколог, кандидат медицинских наук
Стаж 37 лет
Записаться на прием
Запорожцев Дмитрий Анатольевич
Врач-гинеколог, заведующий отделением гинекологии, кандидат медицинских наук, врач высшей категории
Стаж 31 год
Записаться на прием
Шульженко Светлана Сергеевна
Врач — гинеколог, врач высшей категории
Стаж 32 года
Записаться на прием
Улятовская Лариса Николаевна
Врач-гинеколог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Ярочкина Марина Игоревна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Кардава Инна Васильевна
Врач акушер-гинеколог, УЗИ
Стаж 15 лет
Записаться на прием
Пузырев Алексей Николаевич
Врач-гинеколог, врач высшей категории
Стаж 42 года
Записаться на прием
Диагностика
Резекция яичников
- Стоимость: 90 000 — 130 000 руб.
- Продолжительность: 30-60 минут
- Госпитализация: 2-3 дня в стационаре
Подробнее
Диагностика всех описанных выше состояний предполагает проведение гормональных исследований после осмотра гинекологом-эндокринологом. Часто назначает другие исследования и анализы: общий анализ крови, УЗИ, , биохимический анализ крови. Пациентке по показаниям назначают дополнительную консультацию , , других специалистов.
Основной метод лечения во всех случаях – гормонотерапия. Дополнительно назначают успокоительные средства, антидепрессанты, транквилизаторы, психостимуляторы, витаминно-минеральные комплексы, сосудистые препараты и пр.
Хирургическое лечение назначают при:
- врождённом адреногенитальном синдроме для исправления внешнего вида половых органов;
- поликистозе яичников – часто используют вапоризацию (испарение лазером) кист в яичниках, так как они представляют риск в плане развития злокачественных опухолей.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| Прием врача-акушера-гинеколога с ультразвуковым исследованием (первичный) | 4 200 |
| Эндоскопическая резекция яичника | 95 000 — 125 000 |
- Папилломавирусная инфекция у женщин
- Опущение матки
Симптомы патологии
Симптомы гормонального сбоя могут быть различными в зависимости от характера нарушений, в частности:
- изменение длительности и регулярности менструального цикла;
- межменструальные кровотечения;
- нарушение роста волос;
- выделения из сосков;
- эмоциональная лабильность;
- изменение сексуальной активности;
- изменение аппетита;
- нарушения веса.
Появление перечисленных симптомов — это повод записаться на прием к врачу-эндокринологу.
Наши врачи
Словеснова Татьяна Алексеевна
Врач-эндокринолог, кандидат медицинских наук, врач высшей категории
Стаж 48 лет
Записаться на прием
Колодко Инна Михайловна
Врач — эндокринолог, врач высшей категории
Стаж 26 лет
Записаться на прием
Михайлова Елена Владимировна
Врач-эндокринолог, диабетолог, кандидат медицинских наук
Стаж 46 лет
Записаться на прием
Беременность и нарушение выработки гормонов
Симптомы гормонального сбоя при беременности неявные. Как правило, первым их замечает врач
Поэтому важно регулярно посещать гинеколога и не отказываться от профилактических обследований
Есть проявления, которые сложно заметить сразу:
- изменение толщины эндометрия;
- развитие миомы;
- патология созревания фолликулов;
- нарушение выработки гормонов: недостаток прогестерона и эстрогена, избыток тестостерона.
После зачатия в организме начинается целый каскад изменений. При достаточном медицинском контроле практически все патологии беременности поддаются коррекции и не приводят к тяжелым последствиям.
Диагностика
Диагностика включает в себя как инструментальные обследования, так и лабораторные тесты. Начинается обследование с посещения терапевта либо узкого специалиста — гинеколога и . Часто патология комплексная, поэтому лечение придется проходить у нескольких врачей.
Инструментальная диагностика включает в себя:
- и органов малого таза, а также молочных желез. Это исследование проводят при любых жалобах с симптомами гормонального сбоя. В большинстве случаев УЗИ позволяет выявить, с какой именно железой связана патология.
- и может потребоваться в том случае, если выявлены анатомические изменения и требуется уточняющая диагностика.
Лабораторные исследования включают в себя анализ крови на гормоны. Какие именно гормоны нужно определить, решает лечащий врач, опираясь на характер жалоб и данные осмотра. Как правило, проблем с диагностикой не возникает — современные методы анализа достаточно точны.
Лечение гормонального сбоя у женщин
Схема лечения напрямую зависит от конкретного диагноза. Причины, симптомы, длительность болезни — все это имеет значение при выработке лечебной тактики.
Как правило, лечение проводят с помощью приема оральных контрацептивов или отдельными препаратами для коррекции уровня каждого гормона. Выбор тактики определяется лечащим врачом — для большинства заболеваний нет единого стандарта, специалист опирается на индивидуальные особенности пациентки, результаты анализов и эффективность назначенной терапии.
Главная проблема заключается в том, что у гормональной терапии могут быть негативные последствия — у таких препаратов довольно серьезный спектр побочных эффектов. Поэтому конкретный медикамент подбирают в зависимости от самочувствия пациента. Обычно специалисты не ограничиваются назначением только гормональных препаратов. Витамины, физиотерапия позволяют быстрее снять неприятные симптомы и улучшить качество жизни.
Профилактика заболеваний, связанных с гормональными нарушениями, достаточно простая — отказ от самоназначения фармацевтических препаратов, контроль врача при приеме оральных контрацептивов, регулярное посещение гинеколога, а для страдающих хроническими нарушениями эндокринной системы — эндокринолога.
- Нарушение выработки гормонов у мужчин
- Гиперпролактинемия
БОЛЕЗНИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
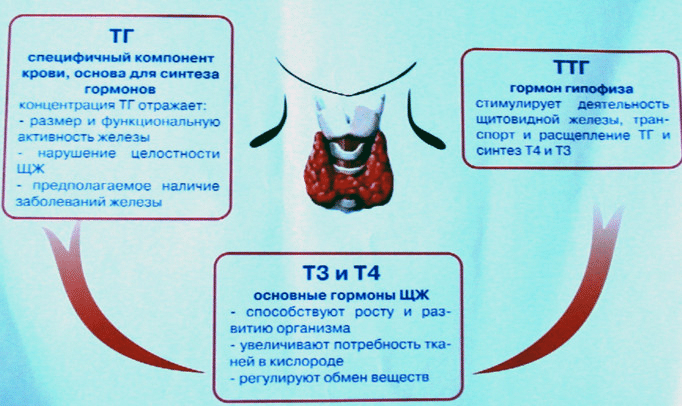
Заболевания
щитовидной железы клинически проявляются нарушениями её функции —
гипоили гипертиреозом. Если эндокринная активность железы не изменена,
то речь идет об эутиреоидномсостоянии. Вырабатываемые щитовидной железой трийодтиронин (Т3) и тироксин (Т4)
влияют практически на все метаболические процессы, поэтому изменение
уровня этих гормонов вызывает множественные системные нарушения.
ГИПЕРТИРЕОЗ
Гипертиреоз (гипертиреоидизм, тиреотоксикоз) выявляют у 0,5% населения.
Причины гиперфункции щитовидной железы:
∨ диффузный токсический зоб;
∨ тиреотоксическая аденома и рак щитовидной железы;
∨ тиреотропная аденома гипофиза (секретирующая тиреотропный гормон);
∨ лимфоцитарный тиреоидит (острый, подострый);
∨ гранулематозный тиреоидит;
∨ передозировка тиреоидных гормонов;
∨ нетиреоидная
продукция тиреоидных гормонов (трофобластические опухоли, секретирующие
хорионический гонадотропин, эктопированный зоб, например, тератома
яичников).
Механизмы развития гипертиреоза:
∨ усиление основного обмена веществ (похудание, увеличение поглощения кислорода и распада АТФ, повышение температуры);
∨ активация липолиза, вызывающая жировую дистрофию печени, мышц;
∨ активация
гликогенолиза в печени, мышцах, ускорение всасывания углеводов в
кишечнике, нарушение толерантности к глюкозе, гипергликемия;
∨ усиление распада и замедление синтеза белков, приводящее к дистрофическим изменениям;
∨ водно-электролитные
нарушения (увеличение выведения с мочой ионов калия, кальция, фосфора) с
последующим развитием остеопороза;
∨ межуточное воспаление в паренхиматозных органах (тиреотоксические миокардит, гепатит, миозит).
БОЛЕЗНИ, СВЯЗАННЫЕ С ГИПОФУНКЦИЕЙ АДЕНОГИПОФИЗА
Причины.
Гипофункция аденогипофиза может развиваться после перенесенного менингита или энцефалита, нарушения кровообращения в гипофизе (тромбоз, эмболия, кровоизлияние), черепно-мозговой травмы с повреждением основания черепа, а также в результате белкового голодания.
Гипофункция аденогипофиза может проявляться гипофизарной кахексией, гипофизарной карликовостью и гипофизарным гипогонадизмом.
Гипофизарная кахексия развивается при тотальной гипофункции аденогипофиза, проявляющейся снижением образования практически всех гормонов, что приводит к нарушению всех видов обмена веществ и прогрессирующему истощению.
Гипофизарная карликовость, или гипофизарный нанизм, развивается в случае недостаточности соматотропина и характеризуется прогрессирующим отставанием в росте и массе тела (к периоду завершения формирования организма рост обычно не превышает 110 см у женщин и 130 см у мужчин), старческим видом лица (морщины, сухая и дряблая кожа), недоразвитием половых желез и вторичных половых признаков в сочетании с первичным бесплодием. Интеллект в большинстве случаев не нарушен, однако нередко выявляются признаки снижения умственной работоспособности и памяти.
Гипофизарный гипогонадизм развивается при недостатке половых гормонов, обусловленном гипофункцией аденогипофиза. Он проявляется:
- у мужнин — евнухоидизмом, для которого характерны недоразвитие яичек и наружных половых органов, слабовыраженные вторичные половые признаки, высокий (женоподобный) тембр голоса, бесплодие, развитие женоподобной фигуры, ожирение;
- у женщин — женским инфантилизмом, сопровождающимся недоразвитием молочных желез, поздним началом менструаций, нарушением менструального цикла вплоть до аменореи, бесплодием, астеническим телосложением, эмоциональной неустойчивостью.
Гипофункция нейрогипофиза может возникать в результате развития в нем опухоли, воспалительных процессов, травм, что проявляется несахарным диабетом вследствие снижения образования АДГ. Для этого заболевания характерно выделение большого количества мочи (от 4 до 40 л/сут) при ее низкой относительной плотности. Потеря воды и повышение осмотического давления плазмы крови сопровождаются неукротимой жаждой (полидипсией), вследствие которой больные в большом количестве пьют воду.
Подготовка к визиту к врачу
Поскольку эндокринные расстройства могут влиять на многие аспекты роста и развития ребенка, врачу необходимо собрать как можно больше информации об истории болезни ребенка. Родители могут помочь, подготовив все медицинские записи и результаты исследований за прошлые годы.
Если ребенок достаточно взрослый, чтобы понимать речь и события, ему необходимо объяснить цель визита к врачу в доступных для него понятиях. На первичный прием придется потратить от 1,5 до 2 часов. Этого будет достаточно, чтобы врач собрал анамнез, провел осмотр, взял необходимые анализы и обсудил с родителями план лечения. Для ребенка это будет очень долгое время, поэтому, для того чтобы он мог сидеть спокойно, ему необходимо взять с собой игрушки или книги.
ЗАБОЛЕВАНИЯ ГИПОФИЗА
Гипофиз состоит из аденогипофиза и нейрогипофиза.
Основные функции гипофиза.
Аденогипофиз продуцирует гормоны:
- фоллитропин (ранее его называли фолликулостимулирующим гормоном, ФСГ);
- лютропин (ранее — лютеинизирующий гормон, ЛГ);
- пролактин (ранее — лютеомамматропный гормон, ЛТГ);
- кортикотропин (ранее — адренокортикотропный гормон, АКТГ);
- тиреотропин (ранее — тиреотропный гормон. ТТГ) и ряд других гормонов.
Нейрогипофиз выделяет в кровь два гормона: антидиуретический и окситоцин.
Антидиуретический гормон (АДГ), или аргинин-вазопрессин, усиливает реабсорбцию воды в почечных канальцах, а в высоких концентрациях вызывает сокращения артериол клубочков и повышение в них артериального давления.
Окситоцин регулирует физиологические процессы в женской половой системе, увеличивает сократительную функцию беременной матки.
Заболевания щитовидной железы
Гипотиреоз — это заболевание когда щитовидная железа вырабатывает недостаточно гормонов щитовидной железы. Некоторые дети рождаются с подобными проблемами, а у других развиваются аутоиммунные заболевания, такие как тиреоидит Хашимото, которые повреждают щитовидную железу.
Гипертиреоз – это патологическое состояние, когда щитовидная железа вырабатывает слишком много гормонов. Гипертиреоз может быть вызван болезнью Грейвса, хашитоксикозом и гиперактивными узелками щитовидной железы.
Зоб (увеличенная щитовидная железа) — может указывать на недостаточную или повышенную активность щитовидной железы. В некоторых случаях железа становится настолько большой, что вызывает проблемы с дыханием или глотанием.
Узелки щитовидной железы — это образования в щитовидной железе, которые чаще могут быть доброкачественными, но редко могут быть и злокачественными.
Рак щитовидной железы – включает папиллярный, фолликулярный и медуллярный рак щитовидной железы.
Генетические заболевания могут увеличить риск развития рака щитовидной железы у детей. К ним относятся множественная эндокринная неоплазия типа 2 (MEN2), синдром DICER1, семейный аденоматозный полипоз (FAP), синдром Гарднера, комплекс Карни, синдром Вернера и синдром опухоли хамартомы PTEN.
Для диагностики заболеваний щитовидной железы врач производит пальпацию органа и регионарных лимфатических узлов. Анализы крови помогают узнать уровень продукции и нарушения гормонального уровня. Проверяя уровни определенных гормонов, включая Т4, Т3, тиреотропный гормон (ТТГ) и в некоторых случаях кальцитонин, врач сможет определить, правильно ли работает щитовидная железа. Анализы крови могут также обнаружить антитела щитовидной железы, служащие показателем аутоиммунного воспалительного процесса. Генетическое тестирование может определить, есть ли генетические мутации, вызывающие MEN2, или другие состояния, которые повышают риск развития рака щитовидной железы у ребенка.
Для инструментальной диагностики применяется УЗИ щитовидной железы, определяющие узелки в структуре железы, сканирование щитовидной железы с помощью радиоактивного йода, биопсию для выявления раковых клеток.
Методы лечения заболеваний щитовидной железы подбираются с учетом индивидуальных потребностей ребенка и характера нарушений. Основная цель терапии – восстановление нормального уровня гормонов, чтобы облегчить симптомы и предотвратить осложнения.
В большинстве случаев гипотиреоз можно безопасно и успешно лечить с помощью приема ежедневной дозы синтетического гормона щитовидной железы. Гипертиреоз можно лечить с помощью антитиреоидных препаратов, которые не дают щитовидной железе вырабатывать гормоны. Детям со сверхактивной щитовидной железой, возможно, также необходимо принимать бета-блокаторы для снижения частоты сердечных сокращений, артериального давления, возбуждения и тремора до тех пор, пока уровень гормонов щитовидной железы не будет под контролем.
В некоторых случаях ребенку могут назначать прием препаратов радиоактивного йода, который будет разрушать щитовидную железу. Это постоянный вариант лечения для детей, у которых сверхактивной щитовидной железой нельзя лечиться с помощью лекарств. У детей с раком щитовидной железы это лечение может использоваться после операции, чтобы уничтожить любые оставшиеся раковые клетки. После разрушения щитовидной железы ваш ребенок будет принимать ежедневную дозу синтетического гормона щитовидной железы, который обеспечит нормальный рост, развитие и долгосрочную репродуктивную функцию.
Хирургическая операция может быть применена для удаления части щитовидной железы (лобэктомия) или всей железы (общая тиреоидэктомия). Это может быть необходимо для удаления большого зоба, гиперактивных узлов или при раке щитовидной железы. Если вся железа удалена, ваш ребенок будет принимать ежедневную замещающую дозу синтетического гормона щитовидной железы.
ОБЩАЯ ПАТОЛОГИЯ ЭНДОКРИННОЙ СИСТЕМЫ
Нарушения деятельности эндокринных желез проявляются в двух основных формах: гиперфункции (избыточной функции) и гипофункции(недостаточной функции).
Основными начальными звеньями патогенеза эндокринных расстройств могут быть центрогенные, первичные железистые и постжелезистые нарушения.
Центрогенные расстройстваобусловлены нарушением механизмов нейрогуморальной регуляции желез внутренней секреции на уровне головного мозга и гипоталамо-гипофизарного комплекса. Причинами этих нарушений могут быть повреждения ткани мозга в результате кровоизлияния, роста опухолей, действия токсинов и инфекционных агентов, затянувшихся стресс-реакций, психоз и др.
Последствиями повреждения головного мозга и гипоталамо-гипофизарной системы являются нарушение образования нейрогормонов гипоталамуса и гормонов гипофиза, а также расстройства функций эндокринных желез, деятельность которых регулируется этими гормонами. Так, например, нервно-психическая травма может привести к нарушению деятельности ЦНС, что обусловливает избыточную функцию щитовидной железы и развитие тиреотоксикоза.
Первичные железистые нарушения вызваны расстройствами биосинтеза или выделения гормонов периферическими эндокринными железами в результате уменьшения или увеличения массы железы и соответственно уровня гормона в крови.
Причинами этих нарушений могут быть опухоли эндокринных желез, в результате чего синтезируется избыточное количество гормона, атрофия железистой ткани, в том числе и возрастная инволюция, что сопровождается снижением гормональных влияний, а также дефицит субстратов синтеза гормонов, например йода, требующегося для образования тиреоидных гормонов, или недостаточный уровень биосинтеза гормонов.
Первичные железистые нарушения по принципу обратной связи могут оказывать влияние на функцию коры головного мозга и гипоталамо-гипофизарную систему. Так, снижение функции щитовидной железы (например, наследственный гипотиреоз) приводит к нарушению деятельности ЦНС и развитию слабоумия (тиреопривный кретинизм).
Постжелезистые расстройства обусловлены нарушениями транспортагормонов их рецепции, т. е. нарушением взаимодействия гормона со специфическим рецептором клетки и ткани и мета6олизмагормонов, что заключается в нарушении их биохимических реакций, взаимодействия и деструкции.
Сахарный диабет
Сахарный диабет лидирует по смертности от болезней системы кровообращения среди других эндокринных заболеваний.
- изменения в сосудах сердца – диабетическая макроангиопатия;
- артериальная гипертония (вследствие диабетического поражения почек, метаболического синдрома – в зависимости от типа сахарного диабета);
- диабетическая кардиомиопатия с нарушениями ритма и недостаточностью кровообращения;
- ИБС, иногда с безболевой стенокардией;
- повышенный уровень холестерина и триглицеридов в крови;
- повышенный риск фибрилляции желудочков, инфаркта миокарда, нарушений мозгового кровообращения.
Лечение:
- компенсация углеводного обмена (инсулинотерапия, сахароснижающие препараты);
- антигипертензивные препараты, антиагреганты;
- гиполипидемические препараты (статины).
Пигментные пятна
Другой «напастью» являются пигментные пятна, разнообразной формы и размеров, который могут появляться на лице, теле, конечностях, приводя пациентов в ужас, так как согласно устоявшейся легенде- это признак метастазов при онкологических заболеваниях . Пациенты бросаются за помощью к онкологам, дерматологам, косметологам, инфекционистам, гепатологам, гастроэнтерологам, сдают соответствующие анализы — и ничего не находят. А темные пятна продолжают мигрировать по коже, пока кто-то не догадается отправить такого пациента к эндокринологу. При углубленном обследовании выявляется, что эти темные пятна наблюдаются на фоне хронически пониженного АД, плохой переносимости физической нагрузки, частыми простудными заболеваниями и является в целом симптомокомплексом Хронической надпочечниковой недостаточности, которая хорошо поддается лечению, а пигментные пятна при этом светлеют, а потом и вовсе исчезают.
Что врач делает на приеме?
В ходе приема детский эндокринолог СПб осматривает ребенка и назначает соответствующие анализы и исследования. Чаще всего используется лабораторная диагностика и УЗИ. При помощи анализов определяется гормональный фон, а при помощи ультразвука визуально осматриваются железы внутренней секреции. Он будет проверять частоту сердечных сокращений и артериальное давление ребенка, а также следить за состоянием их кожи, волос, зубов и рта.
В результате осмотра врач сделает заключение и поставит диагноз, назначит лечение, выпишет необходимые рецепты и даст рекомендации. Он оформит лист временной нетрудоспособности, выпишет необходимые справки для ребенка.
План лечения и наблюдения будет обсуждаться с родителями, у которых будет возможность задать вопросы и уйти с пониманием состояния вашего ребенка и рекомендаций врача. Также эндокринолог проконсультирует по вопросам правильного развития ребенка, профилактики заболеваний, предложит занятия по лечебной физкультуре, акватерапии и плаванию, физиотерапию.