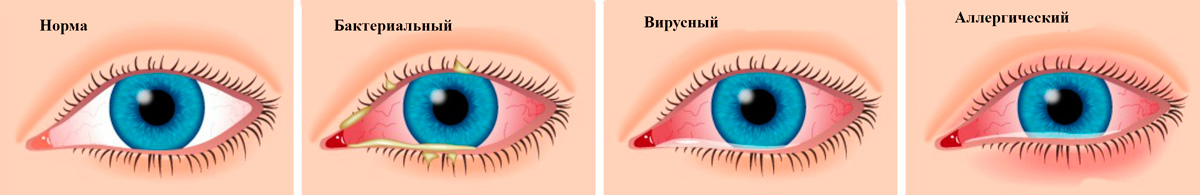
Антибиотики в таблетках, каплях и мазях для лечения конъюнктивита
Содержание:
- Какие препараты можно капать при вирусном конъюнктивите?
- Дистрофии конъюнктивы
- Разновидности конъюнктивита у месячного ребенка
- Лечение бактериального конъюнктивита
- Массаж век при блефарите
- Что провоцирует развитие вирусного конъюнктивита: пути передачи болезни
- Как появляется конъюнктивит бактериальной этиологии?
- Лечение бактериального конъюнктивита у ребенка
- Конъюнктивит бактериального происхождения
- Как начинается хламидийный конъюнктивит?
- Общие сведения о паразите и болезни, которую он вызывает
- Первые признаки конъюнктивита вирусного типа
- Распространение бактериального и вирусного конъюнктивита у взрослых и детей
Какие препараты можно капать при вирусном конъюнктивите?
Если у пациента была диагностирована вирусная форма конъюнктивита, то окулист порекомендует капли, которые содержат компоненты, подавляющие размножение вируса. Также эти лекарственные средства способны оказывать регенерирующее и успокаивающее действие на конъюнктиву. Какие именно из них закапывать в глаза — решит врач. Самостоятельный подбор капель недопустим. При аденовирусном конъюнктивите назначаются одни препараты, при энтеровирусном — другие. Высокую эффективность доказали следующие капли для глаз:
- «Офтальмоферон». Популярные капли, обладающие противовирусным, антигистаминным, иммуномодулирующим действием. Препарат имеет немало преимуществ. Он может использоваться для лечения конъюнктивита у взрослых и детей. Основными действующими компонентами «Офтальмоферона» являются интерферон, направленный на подавление вируса, и димедрол, который эффективно снимает зуд и жжение. Продолжительность лечения обычно составляет не более недели. Сколько капать «Офтальмоферон», окулист решает индивидуально в каждом конкретном случае. В течение первых дней в глаза рекомендуется закапывать препарат не более 6 раз. В последующие — не более трех. Капли не имеют противопоказаний к применению. Исключение составляет индивидуальная непереносимость компонентов лекарственного средства.
- «Актипол». Эти капли для глаз содержат в своем составе пара-аминобензойную кислоту, которая является индуктором эндогенного интерферона. Он увеличивает количество белков, выделяемых клетками организма в ответ на поражение вирусами. Эффективно устраняет «Актипол» и отек век — один из наиболее распространенных симптомов при конъюнктивите. Препарат практически не имеет противопоказаний и может использоваться для лечения детей, но только с согласования врача. В глаза закапывают «Актипол» по 1-2 капли 6-8 раз в сутки. Длительность лечения определяется офтальмологом после осмотра пациента. Препарат рекомендуется применять и после клинического выздоровления — 3 раза в сутки на протяжении 5 дней.
- «Флореналь». Еще одни эффективные капли для глаз, которые офтальмологи назначают пациентам при вирусной форме конъюнктивита. Лекарственный препарат обладает выраженным противовирусным действием, способен подавлять размножение вирусных клеток в тканях зрительных органов. Применять «Флореналь» можно при конъюнктивите, возбудителем которого является вирус герпеса. Преимуществом препарата является то, что он оказывает исключительно местное воздействие и не всасывается в кровоток. Закапывают «Флореналь» 1-3 раза в день по паре капель. Продолжительность лечения назначается окулистом. У некоторых пациентов препарат может вызывать побочные эффекты, например, зуд и жжение в области глаз. Обычно они непродолжительны и не требуют отмены капель.
Дистрофии конъюнктивы
Разновидности конъюнктивита у месячного ребенка
Основными видами конъюнктивита у грудничков являются:
- бактериальный;
- вирусный;
- аллергический.
Сложность распознавания конъюнктивита у ребенка в том, что малыш лишен возможности рассказать о своих ощущениях. Если его что-то беспокоит, родители могут понять это только по его поведению. Обычно малыш начинает тереть глазки, отворачиваться от света, плакать без причины. С развитием болезни появляются внешние признаки. На конъюнктивит укажут краснота и отек век, гнойные выделения. Во время сна слизь слепляет веки, ребенку становится трудно открывать глаза.

Как нетрудно догадаться, бактериальный конъюнктивит вызывают бактерии, а вирусный, соответственно, вирусы. Микроорганизмы и инфекционные агенты быстро провоцируют заболевание, так как иммунная система малыша 1 месяца жизни не в состоянии активно противостоять инфекционным атакам.
Чаще всего возбудителями воспаления становятся такие бактерии: гонококк, хламидии, стрептококк, стафилококк.
Для такого конъюнктивита характерно гноетечение из глаз. Хламидии и гонококки, которыми ребенок может заразиться в процессе родов, очень опасны. Они могут привести к полному разрушению роговицы и, как следствие, к потере зрения. Такие последствия маловероятны, поскольку обычно родители сразу замечают симптомы болезни и приступают к лечению.
Вирусный конъюнктивит у новорожденных провоцируют такие возбудители, как аденовирус, вирус герпеса, энтеровирус и др. Но чаще груднички подхватывают его от болеющих простудой взрослых. У малыша конъюнктивит может стать одним из сопутствующих заболеваний при заражении острым респираторным вирусом. ОРВИ, как известно, передается воздушно-капельным путем, поэтому новорожденный подвергается заражению, находясь в одном помещении с больным человеком.
Если причиной конъюнктивита стала аллергия, то первые признаки проявляются уже на следующий день после соприкосновения с аллергеном. Патологию могут вызвать детские средства гигиены — мыло, шампунь, а также лекарственные препараты. Когда в доме есть животные, их шерсть может спровоцировать у новорожденного аллергию.

У грудничков внутренние органы находятся в стадии формирования, поэтому попавшие в организм вирусы или бактерии могут привести к нарушению их работы.
Лечение бактериального конъюнктивита
Конъюнктивит вылечить при грамотном подходе будет не так сложно. Чаще всего бактериальный конъюнктивит возникает у детей, так как именно они обычно пренебрегают гигиеной и касаются глаз грязными руками. Если женщина имеет бактериальную инфекцию, заболевание может возникнуть и у новорожденного ребенка. Бактерии, расположенные на поверхности кожи, легко перемещаются на слизистую глаза, что становится причиной развития заболевания. Выявить болезнь и избавиться от конъюнктивита быстро поможет врач, поэтому при появлении первых симптомов стоит обратиться за его помощью.
Как избавиться от конъюнктивита? Первой мерой в рамках быстрого лечения бактериального конъюнктивита является использование антибактериальных капель, которые устраняют патогенные микроорганизмы. В числе наиболее часто назначаемых антибактериальных средств:
- «Флоксал»;
- «Тобрекс»;
- «Офтадек»;
- «Альбуцид»;
- «Ципромед» и т.д.
При конъюнктивите во время беременности антибиотики подбираются индивидуально с учетом особенностей протекания беременности.
Перед проведением процедур нужно делать промывания глаз, так как не всегда слезные железы справляются с это задачей самостоятельно. Иногда гнойных выделений так много, что он склеивает глаза. Обычно это имеет место при острой стадии развития конъюнктивита. Для промываний подходит настой ромашки аптечной и раствор фурацилина.
Если капли при конъюнктивите не помогают и острое течение заболевания затягивается, нужно лечить его с помощью мазей. Их закладывают за веко, после чего больному стоит закрыть глаза и делать вращательные движения. Наиболее часто для этих целей используют тетрациклиновую мазь, эффективно воздействующую на патогенные микроорганизмы.
Курс лечения достаточно длинный — до 14 дней. Это обусловлено сложностью лечения гнойного конъюнктивита и часто возникающих рецидивов. Самостоятельно принимать решение о прекращении лечения нельзя, так как недолеченный конъюнктивит может возникнуть с новой силой.
Массаж век при блефарите
Каждое утро необходимо начинать с гигиенических процедур. Промывайте глаза растворами или детским шампунем, чтобы мягко удалить корочки. Вода должна быть теплой. Холод приводит к венозному застою, который усугубляет течение болезни. После промывания век приступайте к массажу. Выполняется он специальной палочкой. Ее можно купить в любой аптеке. Один ее кончик шаровидный. Он используется для нанесения мази. На другом конце палочки — лопатка. С ее помощью и делается массаж.
Проводится он с небольшой силой нажатия к краю воспаленного века. В ходе процедуры из выводных протоков будет выделяться секрет. Он удаляется тампоном или ватой. После массажа протрите веко смесью спирта и эфира. Препараты и дозировку подскажет офтальмолог. Далее можно приступить к закапыванию капель, закладыванию мазей и применению других препаратов для лечения блефарита.
Что провоцирует развитие вирусного конъюнктивита: пути передачи болезни
Вирусный конъюнктивит — из-за чего начинается болезнь и как защититься от заражения? Конъюнктивит может быть вызван действием как бактерий, так и вирусов. Для его правильного, успешного лечения необходимо знать тип возбудителя. Среди бактериальных возбудителей: стрептококк, стафилококк, синегнойная палочка, пневмококк.

Вирусная природа заболевания часто подтверждается в результате лабораторного исследования мазка с конъюнктивы и выявлением:
- Аденовируса — такой конъюнктивит передается бесконтактно, аденовирусные инфекции распространены в дошкольных и школьных коллективах, имеют разные формы проявления: конъюнктивит, пневмония, лихорадка, ринофарингит и т.д.
- Герпеса — при таком вирусном конъюнктивите у взрослых и детей поражается чаще всего один глаз, проявление симптоматики постепенное, сопровождается высыпанием на коже век. Количество слизистого отделяемого, если не присоединяется бактериальная инфекция, небольшое.
- Энтеровируса — острый вирусный конъюнктивит протекает с ярко выраженной симптоматикой, передается контактно через бытовые вещи общего пользования, медицинские инструменты. Вирус, после накопления на слизистой, может проникать в кровь и разноситься по всему организму.
Как передается гнойный конъюнктивит? Болезни, вызванные действием бактерий и вирусов, быстро распространяются в детских коллективах из-за тесного контакта между детьми. В группах ребята пользуются общими игрушками, что провоцирует контактную передачу вируса, но конъюнктивит передается не только контактным путем, но и по воздуху. Вирусные конъюнктивиты в жарком, сухом климате, приводят к эпидемии, поэтому в таких регионах целесообразно применять профилактические меры: в апреле-мае перед началом засушливого, ветреного сезона людям из группы риска проводят инстилляции антимикробными каплями. Конъюнктивит, как и другие глазные инфекции, чрезвычайно опасен, поэтому профилактические меры нельзя игнорировать.

Передается глазной вирус бесконтактно, и для того, чтобы снизить риски заражения, необходимо постоянно увлажнять конъюнктиву препаратами искусственной слезы, которые создают на поверхности глаз равномерный защитный слой — слезную пленку. Зная, как опасен конъюнктивит, как передается болезнь, каковы первые симптомы, можно предпринять все необходимые меры для защиты от болезни членов коллектива, родственников больного и т.д.
Как появляется конъюнктивит бактериальной этиологии?
Возникает он только после непосредственного контакта микроба со слизистой оболочкой глаза. Этому могут способствовать следующие факторы:
- травмы глазных яблок;
- попадание инфекции в ходе операции на глазах или после процедуры в период реабилитации;
- инфекционные кожные заболевания;
- дефекты рефракции — астигматизм, миопия, гиперметропия, пресбиопия;
- глазные инфекционные болезни — блефарит, кератит;
- синдром «сухого глаза» и прочие офтальмологические патологии неинфекционной природы;
- плохая гигиена, в том числе некачественная очистка контактных линз;
- болезни ЛОР-органов.
Быстрому развитию воспаления способствует и ослабленная иммунная система. Если человек переохладился, сидит на изнуряющей диете, то вероятность возникновения конъюнктивита после воздействия на конъюнктиву патогенных микробов увеличивается.
Как начинается конъюнктивит этого типа? Инкубационный период обычно короткий. Первые признаки могут появиться уже через сутки после заражения. К ним относятся:
- светочувствительность и связанная с ней боль в глазных яблоках;
- жжение и зуд;
- покраснение конъюнктивы и краев век;
- отделение экссудата гнойного или слизистого характера;
- образование сероватых пленок на поверхности соединительной оболочки.
При стафилококковом конъюнктивите наблюдается большое количество слизи и гноя. У больного заметно отекают веки и склеиваются ресницы по утрам. Зуд и слезотечение возникают практически сразу после заражения. Человек трет глаза руками, они краснеют, конъюнктива и веки отекают еще больше. Кроме того, микробы попадают на слизистую второго глазного яблока, из-за чего состояние пациента ухудшается.
Пневмококковый конъюнктивит начинается с зуда и обильного выделения слизисто-гнойного экссудата. Также наблюдаются кровоизлияния. О них свидетельствует наличие многочисленных красных точек на конъюнктиве. Веки больного отекают сильно, что иногда приводит к полному их смыканию. Гонококковый конъюнктивит, который диагностируется преимущественно у новорожденных, заряжающихся от матери при прохождении по родовым путям, глаза полностью закрываются из-за отеков. В конъюнктивальном мешке скапливается гной. Он доставляет сильный дискомфорт, вызывает зуд и жжение, ребенок постоянно плачет. Приходится искусственно размыкать веки малыша и удалять экссудат.
Дифтеритический конъюнктивит, который также чаще выявляется у детей, проявляется в уплотнении век и ярко выраженном покраснении слизистой глаза. Из конъюнктивального мешка выделяется слизь с сукровицей. Специфический признак заболевания — образование пленок на конъюнктиве. Удалять их нельзя, так как они плотно прилегают к тканям соединительной оболочки. Отделение их ватой или бинтом становится причиной кровотечений. Однако опасны не столько они, сколько рубцы, которые будут формироваться позднее. Рубцевание может привести к трихиазу, завороту век и другим дефектам, которые приходится устранять оперативно.
Еще одной распространенной разновидностью конъюнктивита является воспаление, вызванное синегнойной палочкой — условно-патогенным микроорганизмом, который активизируется при ослабленном иммунитете. Начинается конъюнктивит с сильного зуда, жжения, режущей боли в глазах и слезотечения.
Все эти симптомы характерны для воспалительных процессов бактериальной этиологии, протекающих в острой форме. Отсутствие адекватного лечения, несоблюдение предписаний врача, очень слабое здоровье могут привести к тому, что конъюнктивит станет хроническим. Он сопровождается такими же симптомами, как и вышеперечисленные виды патологии, однако они уже более умеренные. У пациента наблюдаются легкое покраснение конъюнктивы и век, ощущение «песка» в глазах к концу дня, постоянное, но не сильное жжение и зуд. Также развиваются признаки астенопии. Органы зрения быстро устают, снижается зоркость. Ухудшение зрительных функций говорит о том, что конъюнктивит охватил уже и роговую оболочку.
Лечение бактериального конъюнктивита у ребенка
Одним из самых распространенных типов конъюнктивита у детей является бактериальный. Объясняется это просто. Ребенок познает окружающий мир через ощущения. Детей тянет потрогать предметы, которые находятся вокруг. На улице они подбирают с земли коробочки, фантики и другие вещи, после чего трогают лицо руками. Таким образом на слизистую оболочку попадает инфекция.
Отличительным признаком этого вида конъюнктивита являются гнойные выделения. Обычно симптомы заболевания проявляются сначала на одном глазу, а через время — на втором. К ним также относятся:
- отек;
- ощущение инородного предмета в глаза;
- зуд, жжение;
- боязнь яркого света.
В разных случаях к основным симптомам могут добавляться и другие, например, небольшое точечное кровоизлияние на роговице, сухость в глазах.
К возбудителям конъюнктивита относятся:
- разные виды стафилококков, чаще всего причиной заболевания становится золотистый стафилококк;
- палочка Коха — Уикса;
- гонококк;
- кишечная и синегнойная палочки;
- пневмококк;
- стрептококк и др.
Зачастую родители даже не догадываются, каким образом возбудители попадают в организм ребенка. Их распространение происходит из-за слабого иммунитета, микротравм, попадания в глаза грязи и пыли, инородных предметов. Риск проникновения бактерий на слизистую оболочку увеличивается во время ношения контактных линз, однако это относится к детям старшего возраста, которым разрешено ношение контактной оптики. Поэтому правильный уход и гигиена средств контактной коррекции зрения крайне важны.
Установить причину можно только в медицинском учреждении. Для этого врачу потребуется взять анализы, мазок или соскоб с конъюнктивы. Процедуры являются безболезненными, ребенку они могут доставить лишь небольшой дискомфорт.
Быстро вылечить конъюнктивит у ребенка поможет комплексная терапия. Основным способом борьбы с данным видом патологии у детей является использование антибиотиков. Они содержатся в каплях и мазях. В лечении должны применяться только препараты, прописанные врачом. Не допускается самостоятельный подбор лекарств. Кроме того, помимо самих медикаментов, специалист должен назначить дозировку.
Специализированные средства от детского конъюнктивита не производятся. Как можно быстро избавиться от первых симптомов бактериального воспаления именно в Вашем конкретном случае, расскажет офтальмолог во время приема.
Терапия офтальмологического заболевания не требует помещения ребенка в стационар. После того как врач сделал все необходимые назначения, лечение проводится дома. Перед применением лекарств при бактериальном конъюнктивите обязательно проводится процедура промывания глаз.
В этих целях можно использовать:
- раствор «Фурацилина» и другие антибактериальные и антисептические аптечные составы;
- настой ромашки, подойдет также календула, цветки василька, разбавленный сок алоэ;
- раствор марганцовки, который необходимо разбавить до бледно-розового цвета.
Во время промывания, с глаз ребенка удаляются выделения и засохшие корочки. После промывания необходимо закапать глазные капли. Чаще всего для лечения конъюнктивита у детей врачи назначают «Альбуцид», «Левомицетин», «Витабакт». Как правило, закапываются препараты до четырех раз в день.
Несмотря на положительный терапевтический эффект, мазями детский конъюнктивит лечится крайне редко, потому что большинство из них имеют ограничения по возрасту. Но если назначение все же получено, мази нужно правильно хранить и применять. Как правило, препараты находятся в холодильнике. Перед использованием тюбик нужно немного согреть в руках, чтобы холодное средство не доставляло ребенку неприятные ощущения. Глаза следует промыть антибактериальным раствором. Мазь закладывается за веко. Можно использовать специальную палочку, а можно обойтись и без нее. Во втором случае необходимо следить, чтобы кончик тюбика не соприкасался с глазами. Средство наносится на оба глаза, даже если симптомы видны только на одном.
Если терапия проводится правильно, в соответствии с назначением врача, то победить болезнь удается уже через 5-7 дней интенсивного лечения. Когда по истечении этого срока заметных улучшений не наблюдается, это может означать, что возбудитель заболевания определен неверно или неправильно подобраны препараты. В этом случае следует пройти повторное обследование, чтобы специалист скорректировал лечение.
Конъюнктивит бактериального происхождения
Как начинается хламидийный конъюнктивит?
Хламидийный конъюнктивит имеет и другие названия. Врачи могут называть это заболевание хламидиозом глаз, офтальмохламидиозом. Все это одна и та же болезнь, которая возникает из-за поражения зрительных органов хламидиями. Ей чаще страдают взрослые, чем дети. Хламидийный конъюнктивит возникает обычно на фоне хламидиоза мочеполового тракта. Болезнь возникает из-за попадания инфекции-возбудителя в конъюнктивальный мешок с половых органов. Это может произойти из-за использования загрязненных половыми выделениями предметов гигиены, например, полотенца. Зачастую носитель мочеполового хламидиоза может не только самостоятельно заразиться хламидийным конъюнктивитом, но и заразить им своего партнера.
Клинические проявление хламидийного конъюнктивита развиваются по окончании инкубационного периода, который может составлять от 5 до 14 дней. Сначала у больного поражается один глаз, затем второй. Для хламидийной формы конъюнктивита характерны следующие симптомы:
- выраженная отечность;
- ощущение рези в глазах;
- инфильтрация слизистой оболочки глаз и переходных складок;
- обильное отделение слизистого или гнойного экссудата;
- повышенное слезотечение;
- светобоязнь.
У взрослых людей симптомы этой патологии могут проявиться при посещении общественных бань или бассейнов.

Часто болезнь сопровождается лимфаденитом — поражением лимфатических узлов. Или евстахеитом — воспалительным поражением слуховой трубы.
Основными медикаментозными препаратами, которые используются для лечения хламидийного конъюнктивита, являются антибиотики разных групп. Это могут быть:
- макролиды;
- фторхинолоны;
- тетрациклины.
Одновременно проводится и местная терапия. Она представляет собой применение антибактериальных глазных капель, например: «Офлоксацина», «Ципрофлоксацина». Врачи часто назначают использование аппликаций с мазями. Для этой цели применяют тетрациклиновую или эритромициновую мазь.
Общие сведения о паразите и болезни, которую он вызывает
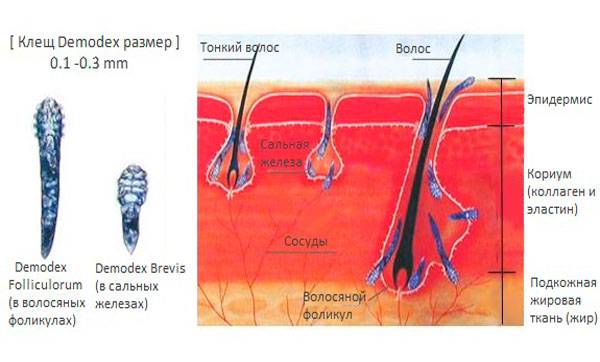
Возбудители демодекоза – представители рода Demodex. Род включает порядка 65 видов. Человек является хозяином 2 представителей: Demodex Folliculorum и Demodex brevis. Их и называют ресничными клещами согласно локализации на теле хозяина. Данные паукообразные входят в группу условно-патогенных возбудителей. Это означает, что длительное носительство развивается в офтальмодемодекоз (демодекоз глаз) при изменении состояния организма (например, при снижении иммунитета) или окружающих условий.
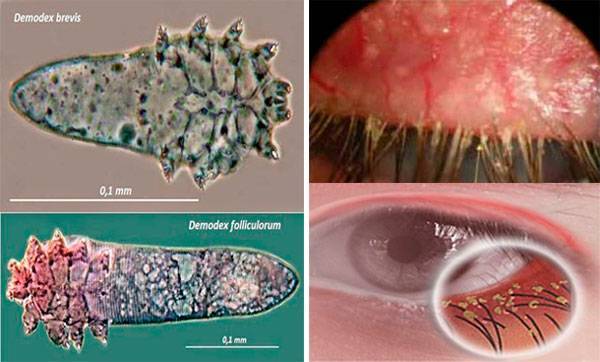
Немногие смогут описать внешний вид ресничного клеща демодекс, так как он не виден невооруженным глазом. Взрослые особи имеют вытянутую форму, за счет чего напоминают червячков. Животные имеют 4 пары конечностей, передвигаются достаточно быстро. Полупрозрачное тело глазного клеща состоит из 2 отделов, не отделенных друг от друга. На спине располагается щиток небольших размеров. Покровы чешуйчатые, а каждая лапка снабжена парой коготков. Эти приспособления помогают клещам закрепляться внутри волосяного фолликула.
Размер паразитов невелик: длина самки составляет до 0,4 мм, а самца 0,3 мм. Представители Demodex brevis отличаются от Demodex Folliculorum лишь меньшими размерами. Ротовой аппарат клеща спицевидного типа приспособлен к питанию секретом сальных желез, клетками кожи.
Жизненный цикл состоит из 4 этапов: яйцо, личинка, нимфа, взрослое насекомое. После оплодотворения самки ресничного клеща откладывают около 20 яиц в полости фолликулов, а особи мужского пола погибают. Через несколько дней вылупляются личинки, а еще через неделю они развиваются до половозрелых особей. Старые особи клещей умирают и разлагаются в фолликулах.
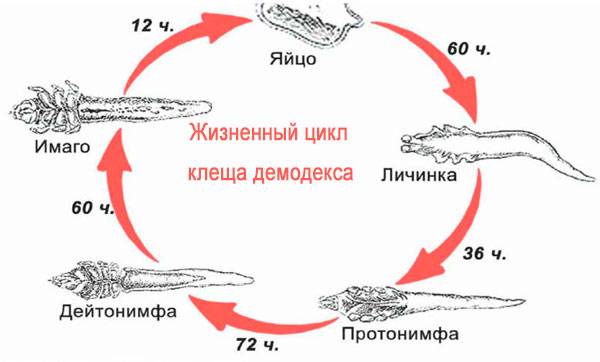
Железница угревая предпочитает поселяться на коже лица, век, головы, реже – груди, спине. Ресничный клещ не любит солнечный свет. Поэтому активен он в темное время суток. Это объясняет возникновение неприятных симптомов ближе к вечеру.
Демодекоз – инфекционное заболевание, источником которого является человек. Механизм передачи ресничного клеща – контактный. Заражению способствуют:
- тесное общение с болеющим или носителем клеща;
- пользование одними средствами гигиены, кремами;
- недостаточно обработанное постельное белье (в отеле, поезде);
- небрежная обработка косметических инструментов в салоне красоты.
Ресничные клещи Демодекс не приспособлены жить самостоятельно, однако могут длительно находиться вне организма человека. Так в домашних условиях при температуре около 20 градусов паразиты сохраняют жизнеспособность в кремах, воде, чешуйках кожи около 20 дней.
Представители рода Демодекс также паразитируют на домашних животных (кошках, собаках). Но четвероногие друзья не могут заразить человека, так как демодекоз у них вызывает другой вид возбудителя.
Глазные клещи присутствуют на коже практически большинства людей. Для возникновения болезни необходимо совпадение ряда обстоятельств:
- нарушение структуры кожи;
- изменение pH кожи (в кислую сторону);
- снижение местного иммунитета;
- усиление выработки кожного жира.
Инфекция может развиваться и тогда, когда типичных предпосылок к ней не было выявлено.
Ресничный клещ активизируется под влиянием следующих факторов:
- длительный тяжелый стресс;
- условия работы (воздействие высоких или низких температур);
- гормонотерапия;
- длительная инсоляция;
- частые посещения сауны, бани;
- болезни кожи, аллергия;
- хроническая патология желудочно-кишечного тракта;
- болезни органов зрения;
- эндокринные заболевания;
- периоды гормональной перестройки организма (беременность; климакс, подростковые изменения);
- алкоголизм;
- употребление большого количества приправ, кофе, горячих блюд.
Первые признаки конъюнктивита вирусного типа
Распространение бактериального и вирусного конъюнктивита у взрослых и детей
Для инфекционных заболеваний существует несколько путей передачи от больного организма к восприимчивому, сформированных в процессе длительной эволюции. Это основной механизм сохранения возбудителя как вида.
Различают 3 фазы перемещения инфекции от одного организма к другому:
- выделение возбудителя из источника инфекции во внешнюю среду;
- пребывание возбудителя во внешней среде;
- внедрение возбудителя в новый организм.
Механизм передачи инфекции всегда осуществляется по данной схеме, однако в некоторых случаях могут быть нюансы. Так, если возбудитель находится в крови, то механизмом его передачи являются насекомые (трансмиссивный путь). Бактериальный конъюнктивит передается двумя основными способами.
Аэрогенный (воздушно-капельный и пылевой)
Наиболее быстрый и распространенный путь передачи вирусных и инфекционных заболеваний.
Патогенные микроорганизмы, находящиеся в верхних дыхательных путях, при чихании попадают в окружающий воздух в виде аэрозоля, причем радиус их рассеивания может достигать 2-3 метров вокруг больного. При этом микробы способны довольно долгое время находиться в воздухе во взвешенном состоянии, перемещаясь на довольно значительные расстояния благодаря наличию электрического заряда и броуновскому движению.
Стоит человеку вдохнуть воздух со взвесью микробов, как происходит заражение. Его наибольшая концентрация находится в непосредственной близости от источника. Однако люди имеют иммунную систему с разной устойчивостью. Кому-то достаточно совсем небольшой концентрации возбудителя в воздухе, чтобы заболеть. В медицинской практике известны случаи заражения ветрянкой, гриппом, корью через вентиляцию, лестничные клетки.
Многие патогенные организмы очень живучи и способны сохраняться на загрязненных поверхностях в активном состоянии до 7-10 дней (например, аденовирусы). При вдыхании таких пылевых частиц инфекция попадает на слизистую оболочку носа, глаз, легких, вызывая заболевание.
Контактно-бытовой
Бактерии передаются через непосредственный контакт между людьми или через предметы общего пользования. Они попадают от источника инфекции на поверхность различных предметов, а при контакте с ними человека, особенно при наличии микротравм, внедряются в его организм. Бактериальный конъюнктивит очень часто называют «болезнью грязных рук».
Контактный механизм передачи инфекции подразделяют на прямой (рукопожатия, объятия) и опосредованный (через предметы обстановки, бытовую технику, игрушки, посуду, столовые приборы, предметы гигиены и т.п. Именно так чаще всего происходит заражение бактериальной формой конъюнктивита в детском саду. Дети постоянно пользуются общими игрушками, не всегда моют руки после прогулки или перед едой. В такой ситуации объявляют карантин — обычно он длится до 10-14 дней. При этом заболевший ребенок переводится на домашний режим до выздоровления, а внутри всех помещений проводят тщательную санитарно-гигиеническую обработку, чтобы максимально обезопасить детей и персонал от заражения.
Многие интересуются — заразен ли бактериальный конъюнктивит? Насколько опасно это заболевание? Какие последствия могут возникнуть при его запущенном течении?