Мази для гнойных ран
Содержание:
- Признаки нарыва
- Что такое фурункул
- Причины и разновидности нарыва на пальце
- Что такое подагра?
- Лечение панариция в клинике GMS
- Подготовка, диагностика
- Как проводится операция
- Особенности реабилитационного периода
- Лечение фурункула
- От чего появляются заеды в уголках губ?
- Причины боли и отека в пальцах
- Признаки нарыва ногтя
- 10 лучших мазей от гнойных ран: Левомеколь
- Народная медицина в лечении нарывов
- 10 лучших мазей от гнойных ран: мазь Вишневского
- Ихтиоловая мазь
- Что можно сделать дома, если загноилась десна
- Профилактика
- Источники
- Лечение вросшего ногтя
- Антибиотики при лечении нарыва на пальце
- Повторяющееся движение или чрезмерное использование
- Стрептоцид
- Воспаление пальца от вросшего ногтя на ноге
Признаки нарыва
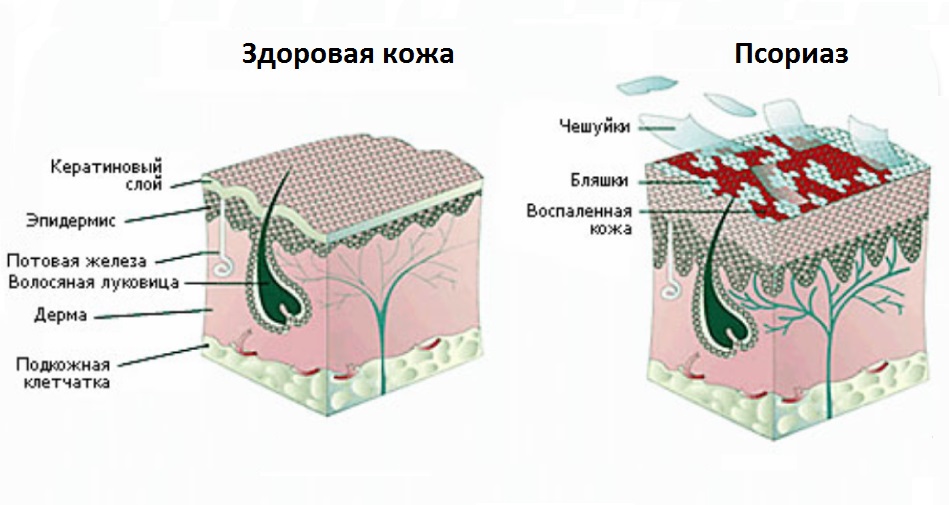
Попавшая под эпидермис инфекция начинает очень быстро развиваться, появляется зуд, жжение, припухлость и боль. Если идет дальнейшее развитие воспаления, то под кожей начинает собираться гной. Если затронуты суставы, то пораженное место становится горячим, воспаленным, появляется сильная боль, и палец не сгибается.
Возможны такие симптомы, как повышение температуры, ухудшение самочувствия. Нарыв кожи около ногтя проходит несколько стадий:
- Проникновение инфекции в слои эпидермиса. В результате, кожа краснеет, становится припухлой, появляется боль и зуд.
- Далее происходит воспалительный процесс, формируются полоски или пузыри с гноем.
- Появляется боль.
- Палец твердеет и перестает сгибаться.
Что такое фурункул
Фурункул – это гнойное воспаление волосяного мешочка.
Непосредственная причина развития патологического процесса – стафилококк – условно-патогенный микроорганизм, который в норме присутствует на поверхности кожи, но при определенных условиях проникает в ее слои, вызывая воспаление.
Факторами, способствующими развитию фурункула, являются:
- микротравмы кожи;
- нарушения правил личной гигиены;
- недостаток витаминов в организме;
- сахарный диабет;
- нарушения со стороны эндокринной системы;
- заболевания желудочно-кишечного тракта;
- хронические дерматологические заболевания;
- снижение защитных сил организма.
Фурункул в паху и на половых губах может возникать не только из-за нарушения гигиены и прочих вышеупомянутых факторов, но и вследствие ношения нижнего белья из синтетических тканей или неправильно подобранного размера (в результате постоянного натирания кожи).
Фурункул в подмышечной впадине чаще возникает у представительниц прекрасного пола после частых эпиляций и депиляций в этой области. Развитию воспаления способствует использование антиперспирантов. Воспаление под мышкой у мужчин чаще всего обусловлено повышенным потоотделением и пренебрежением личной гигиеной.
Процесс развития воспаления выглядит следующим образом: сначала на коже появляется конусовидный узелок, вокруг которого наблюдается покраснение и небольшой отек, через 1-2 дня на верхушке узелка образуется стержень – гнойное беловато-серое образование.
В этот момент категорически запрещается самостоятельное вскрытие или удаление фурункула – выделяющийся гной способствует распространению возбудителя на соседние ткани, кроме того, инфекция через открытый очаг проникает вглубь, что может привести к более тяжелым последствиям, вплоть до заражения крови.
Заключительным этапом развития является прорыв фурункула и истечение гноя на поверхность кожи. На месте прорыва образуется язва, которая со временем заживает.
Типичными местами развития фурункула являются: кожа шеи, лица, паховой области. Появление нескольких фурункулов в разных местах называется фурункулез.
Причины и разновидности нарыва на пальце
Гнойное воспаление кожи пальца (панариций) может развиваться по разным причинам. Однако, чаще всего, это происходит на фоне инфекции, которая попадает внутрь тканей в результате ссадин, занозы, пореза, вскрытия мозолей, мацерации кожи. Если же никаких особых травм не произошло, развитию воспаления могут способствовать:
обкусывание ногтей и сосание пальцев (у детей);
врастание ногтя в кожу (вросший ноготь);
грибок ногтя;
предрасположенность к сахарному диабету;
профессиональные заболевания.
Развитие заболевания (панариций) происходит в несколько стадий. Вначале воспаление касается кожи, а уже после инфекция проникает внутрь, вызывая ту самую «дергающую» боль. Существует несколько разновидностей воспаления:1. Кожное и подкожное, сопровождающееся зудом, покраснением и припухлостью.
2. Околоногтевое – воспаление кожных валиков около ногтевой пластины с пульсирующей болью, как правило, после неудачного маникюра.
3. Подногтевое – нарыв под ногтевой пластиной из-за неправильного подстригания ногтя или попадания занозы.
4. Сухожильное, с выраженной болью в области пальца в результате проникновения инфекции в сухожилия.
5. Костное – воспаление кости, сопровождающееся постоянной болью, покраснением и припухлостью. Неприятные ощущения, как правило, усиливаются при сгибании и разгибании больной фаланги.
Кроме вышеназванных неприятностей, нарыв на пальце чреват серьезными осложнениями, такими как воспаление сухожилий, приводящее к омертвению и, как следствие, нарушению подвижности пальца; распространение гноя на жировую клетчатку кисти, а также заражение крови. Именно поэтому при малейшем подозрении на гнойный нарыв необходимо обратиться к специалисту, в частности, к врачу-хирургу.
Что такое подагра?
Подагра – это заболевание, характеризующееся признаками артрита на фоне повышения в организме количества мочевой кислоты и ее солей (гиперурикемии). Далеко не во всех случаях повышение уровня мочевой кислоты в крови приводит к развитию подагры, но с возрастом риск формирования заболевания значительно увеличивается. На сегодняшний день заболеваемость подагрой составляет 3 случая на 1000 человек. Доказано, что значительно чаще встречается подагра у мужчин (примерно в 20 раз), однако,у женщин в последние годы отмечается увеличение заболеваемости. Сокращается межполовая разница в заболеваемости после 50 лет.
Подагра может поражать любые суставы: пальцев, кистей, локтей, коленей, но чаще всего от подагры страдают суставы пальцев ступни, особенно большого пальца, что связано с большей склонностью к дегенеративно-дистрофическим изменениям их хрящевой ткани.
История изучения подагры
Подагра была описана уже в V веке до н.э. Гиппократом, но это было только описание симптомов. В конце XIX века ученые выявили повышение в крови, а затем и во внутрисуставной жидкости у больных подагрой содержания солей мочевой кислоты. Детальное изучение патогенеза подагры и разработка медикаментозного лечения относятся уже к середине ХХ века.
Любопытны различные теории, связывающие вероятность развития подагры с различными особенностями образа жизни и с личностными качествами. Например, еще в Средние века подагру называли «болезнью изобилия», так как болели ее исключительно состоятельные люди. Позднее это нашло объяснение связью развития подагры с поступлением в организм большого количества белка и участием в ее патогенезе алкоголя. Другой теорией было выявление зависимости частоты заболевания от уровня интеллекта и общей успешности человека. Подагрой страдали многие известные личности (Франклин, Ньютон, Дарвин и пр.), что дало основание предполагать подобную связь.
Патогенез подагры
Гиперурикемия может быть связана с самыми разными причинами, от интенсивных физических нагрузок и погрешностей в диете до тяжелых заболеваний почек или онкологии. Симптомокомплекс, характерный для подагры, формируется не всегда. Этот диагноз выставляется при появлении признаков воспаления сустава (артрита), которое является результатом отложения в тканях сустава солей мочевой кислоты (уратов). Кристаллы мочевой кислоты оказывают раздражающее действие на ткани, результатом чего становится их хроническое асептическое воспаление и разрастание с образованием подагрических «шишек» или тофусов. Тофусы могут располагаться и во внутренних органах (например, клапанах сердца). Сами тофусы безболезненны, боли связаны с воспалением в околосуставных сумках (бурсит) или сухожилиях (тендовагинит). Воспалительный процесс становится причиной выраженных болей и ограничения подвижности сустава.
Лечение панариция в клинике GMS
Вскрытие панариция в GMS Hospital проводится по технологии «хирургия одного дня» в условиях амбулаторной операционной или хирургической перевязочной. Наши хирурги выполнят операцию непосредственно в день обращения, используя классический и современный подход. Применение современных многофункциональных хирургических установок и инструментов, обуславливает следующие преимущества:
- удаление панариция происходит с минимальным повреждением здоровых тканей пальца;
- одновременно с удалением нарыва производится стерилизация раны, что исключает вероятность повторного нагноения;
- комбинация современных инструментов и медикаментов последнего поколения позволяет минимизировать болевой синдром.
Если вы обнаружили у себя признаки острого панариция, запишитесь на консультацию к хирургу GMS Clinic и, в случае необходимости, вам проведут непродолжительную, малоинвазивную процедуру, приносящую минимум дискомфорта и неприятных ощущений.
Подготовка, диагностика
- при визуальном осмотре, врач устанавливает форму панариция и глубину поражения ткани;
- при подозрении на более глубокий процесс, назначается рентгенография пальцев;
- при наличии гнойных выделений из нарыва, проводится посев экссудата на микрофлору и чувствительность к антибиотикам;
- при необходимости выполняются лабораторные исследования.
Если предстоит операция под общим наркозом, план предоперационного обследования включает и другие диагностические процедуры. В таком случае пройти комплексное обследование у нас также можно в день обращения.
Как проводится операция
- хирург вскрывает гнойник и эвакуирует его содержимое;
- затем рана промывается растворами антисептиков;
- завершается вмешательство наложением стерильной повязки с антисептическим раствором или мазью.
Операция длится около 15-20 минут. Сразу после нее вы сможете отправиться домой. Лечение глубоких поражений, таких как костная форма панариция и пандактилит, предусматривает обязательную госпитализацию в стационар GMS, поскольку чаще такие вмешательства проводятся под общим наркозом.
Получить более подробную информацию о болезни, ее формах и методах лечения вы можете на консультации хирурга. Запись к врачу осуществляется круглосуточно – по телефону или заполнив форму обратной связи на сайте.
У вас есть вопросы?
С радостью ответим на любые вопросы
Координатор Татьяна
Особенности реабилитационного периода
Реабилитация после вскрытия панариция, направлена на уменьшение отека и скорейшее заживление операционной раны, а также предотвращение возможного рецидива болезни. Полное заживление занимает примерно 5-7 дней. Все это время нужно регулярно проводить перевязки с применением назначенных врачом препаратов (антисептиков и ранозаживляющих средств). Следует избегать нагрузок на пораженный палец. Дополнительно назначается короткий курс антибиотикотерапии.
Лечение фурункула
На начальных этапах осуществляется преимущественно в домашних условиях, но в любом случае терапию назначает врач. В первую очередь, необходимо выявить и устранить основные причины фурункула, так как воспаление как самостоятельное заболевание возникает нечасто, соответственно необходим комплексный подход к решению проблемы. В противном случае, высока вероятность рецидивирования процесса в осложненных вариантах его течения.
В стадии инфильтрации, когда фурункул представляет собой только набухший узелок, достаточно обработки кожи антисептическими растворами и наложения компрессов со специальными мазями.
Если же имеется гнойное содержимое, стоит обратиться к специалисту. В этом случае проводится хирургическое вскрытие, затем удаление гнойного стержня или дренирование ранки турундой со специальным раствором и наложение повязки. Хорошим эффектом обладает физиолечение, ультрафиолетовое облучение.
В случае развития фурункулеза целесообразны антибиотико- и витаминотерапия, а также лечение сопутствующих заболеваний.
Фурункул на лице, особенно в области носогубного треугольника или на носу, необходимо лечить в стационаре, так как инфекция ввиду анатомических особенностей может перейти на оболочки мозга.
Конкретную схему лечения фурункула врач подбирает индивидуально для каждого пациента с учетом стадии развития воспаления, его локализации, а также особенностей организма.
От чего появляются заеды в уголках губ?
Возбудителями этого неприятного заболевания являются стептококки и грибок кандида. Если это стрептококки, тогда проблему называют соответственно, а если кандиды, то врачи могут именовать явление, как дрожжевая заеда или кандидозная.
Появиться высыпания и трещинки в уголках рта могут в любом возрасте, чаще всего от этого недуга страдают дети, потому что у них еще слабый иммунитет, но и взрослые также не застрахованы от этой проблемы. Появляются высыпания чаще в холодное время года, активируется воспалительный процесс весной.
Почему выскакивают заеды в уголках губ? Причин много, самая главная – это снижение иммунитета, неправильная работа кишечника и желудка. Если у вас хоть раз были заеды, то это звоночек организма, значит нужно повнимательнее отнестись к самому себе
Возможно, вас еще что-то беспокоило или беспокоит, но вы на это не обращали внимание
Заеды на губах. Причины:
- Заеды и трещины губ — это грибковое заболевание, инфекция может передаваться от больного человека здоровому через предметы общего пользования. Например, через посуду и столовые приборы, полотенца, при поцелуях.
- Частая причина высыпаний в уголках рта, это сбои в работе иммунитета, нехватка основных витаминов и острая нехватка витаминов группы В.
- Из-за аллергической реакции организма на некоторые продукты питания, аллергию на зубной порошок или пасту и из-за неправильного прикуса и гигиены полости рта.
- Если вы точно уверены, что вам хватает витаминов, вы питаетесь сбалансировано, возможно причина в переизбытке витамина В2. Он содержится в молокопродуктах, печени и говядине. Если очень часто употреблять эти продукты, то это может спровоцировать появление прыщиков.
- Появились заеды на губах? Не хватает в организме цинка и железа. Вам нужно больше налегать на гречку и овсянку, есть спаржу, свежую петрушку, больше есть персиков, гранаты, орехи и грибы, а также картофель, говядину и баранину. Цинка много в морепродуктах, зелени, яйцах, пивных дрожжах, проростках зерен пшеницы и печени. Подводим итоги: каких витаминов не хватает, если появились заеды на губах? Специалисты рекомендуют пропить курсом витаминный комплекс, чтобы в составе аптечного препарата присутствовали: витамин С, витамины группы В (особенно В2 и В6), железо, цинк.
- Хронические болезни и сбои в работе эндокринной системы. Такие заболевания, как гастрит, колит, гепатит, а также сахарный диабет, могут вызвать обострение.
- Стрессы, несбалансированное питание, переутомления, чрезмерные физические нагрузки, недосыпание тоже приводят к высыпаниям на губах и в уголках рта.
- Длительный или неконтролируемый прием антибиотиков, нарушение микрофлоры кишечника.
- Перенесенные воспалительные заболевания: пневмония (особенно двусторонняя), сепсис.
- Отравления токсинами и ядами.
- Повреждение слизистой: например, если дети часто облизывают губы на улице, трогают лицо грязными руками, а также на приеме у стоматолога, когда нужно долго держать рот открытым (могут появиться трещинки и при неправильном уходе развиться воспаление), ношение съемного зубного протеза, не подходящего по размеру.
Заеды в уголках губ у ребенка появляются чаще, чем у людей постарше. В основном из-за того, что ребенок не контролирует свои действия, он может брать в рот игрушки, предметы из песочницы, облизывать губы. Вылечить хейлит у детей сложнее, так как они еще не понимают, что нужно соблюдать гигиену и постоянно трогают рот.
Заеды на губах. Фото:
Причины боли и отека в пальцах
Для понимания, что вызывает опухание пальцев ног, необходимо установить причину, которая могла быть спровоцирована различными факторами. Боль и отек могут появиться при ушибах, ставших результатом удара о твердые предметы. Причиной такого состояния могут стать и высокие каблуки, на которых женщины ходят достаточно длительное время. Нижние конечности находятся в положении, при котором вся нагрузка ложится на пальцы, и зачастую женщины, проведя весь день в туфлях на высоких каблуках, замечают, что большой палец у них на ноге опух. Такая же проблема может быть вызвана и тесной обувью.
Помимо этого, появление отека может свидетельствовать и о наличии грибковых или инфекционных заболеваний. При нарушении кровотока в нижних конечностях, кровь начинает скапливаться, что приводят к распуханию пальца на ноге и его боли. Иногда такие проблемы могут возникнуть по причине вросшего ногтя, но тогда вместе с пальцами опухать начинает и вся стопа. Искоренить очаг заболевания может только лечащий врач. Удалив часть вросшего ногтя, симптомы сразу пропадут.
Наличие в пальце занозы или шипа также может стать причиной, почему опухают и болят пальцы на ногах. Ведь инфекционный процесс может начаться вместе с попаданием в палец инородного тела. Прежде всего необходимо разобраться, что послужило причиной отека пальцев, и начать немедленно принимать меры по их устранению.
Признаки нарыва ногтя
В большинстве случаев паронихии и панарицию подвергается большой палец на ноге, на руках воспалится может любой палец.
По поражению одновременно нескольких ногтей можно судить о работе иммунных сил организма – её снижении. Также воспалительный процесс более чем на двух пальцах ноги может свидетельствовать о наличии грибка стопы или ногтей.Но чем бы ни был вызван панариций, характерными симптомами будут:
|
При обнаружении у себя этих признаков лучше обратиться к хирургу для назначения правильного лечения и недопущения осложнений.
10 лучших мазей от гнойных ран: Левомеколь
Левомеколь обладает противовоспалительными, антибактериальными и регенерирующими свойствами. Это мазь с антибиотиком от гнойных ран, которая помогает вытягивать гной и заживлять рану. Мазь Левомеколь предпочтительнее для лечения воспалительных или гнойных ран, так как обладает высокой антибактериальной активностью и восстанавливающими свойствами.
Универсальное средство применяют:
- против кожных высыпаний;
- При ожогах и обморожениях;
- При гнойничковых ранках на коже;
- Для порезов и ссадин.
На заполненную гноем рану прикладывают медицинскую салфетку с плотным слоем левомеколя, верх салфетки покрывают стерильной ватной палочкой, которую перевязывают повязкой или пластырем. Все участки некротической раны тщательно заполняются до ранозаживляющей консистенции.
Одновременно с другими мазями с таким же действием Левомеколь не применяют. Противопоказанием к применению препарата является наличие гиперчувствительности или аллергии на компоненты противовоспалительного препарата.
Возможные побочные эффекты:
- зуд;
- выпечка;
- местный отек;
- крапивница.
Стоимость от 65 р. До 81 р. За тубу.
Народная медицина в лечении нарывов
Народная медицина дает множество советов по избавлению от нарывов различной природы. Однако при этом необходимо понимать, что подобные средства помогают далеко не всегда и не всем. Во многих случаях препараты народной медицины оказываются не эффективны, а в некоторых случаях вредны и опасны для здоровья. Правильный диагноз и действенное лечение может назначить только врач. Затягивание с обращением за медицинской помощью приводит зачастую к серьезным последствиям, включая инвалидизацию пациента и даже его гибель.
Но и отвергать полностью знания фитотерапии, накопленные многими поколениями целителей, также не разумно. Консервативная терапия вполне может дополняться средствами из арсенала народной медицины, одобренными и взятыми на вооружение современной фармакопеей. К средствам, которые могут применяться в лечении нарывов на пальце, относятся: жирный лист (алоэ) — очищение и усиление регенерации; березовый деготь, входящий в состав мази Вишневского, сок каланхоэ, настой цветков ромашки — антисептические свойства, настой шиповника — поливитаминное средство и повышение иммунитета. На этом список и свойства фитопрепаратов не ограничивается. Но не забывайте: решение о необходимости и целесообразности назначения такого лечения принимает врач.
10 лучших мазей от гнойных ран: мазь Вишневского
Наружный антисептик, выводящий гной и способствующий распаду болезненных образований, а затем их ускоренной регенерации. Препарат относят к мази от гнойных, стойких ран. В медицине это точнее называется — мазь Вишневского бальзамическая.
Средство используется:
- при лечении карбункулов, фурункулов, абсцессов;
- при обработке ожоговых раневых поверхностей;
- При лечении воспалений лимфатических узлов, гнойных ран.
Использование на незаживающих ранах — если заболевание сопровождается скоплением гноя, мазь эффективно вытягивает гнойное содержимое из раны. Состав используется только наружно в виде аппликаций, повязок, компрессов и дренажных тампонов.
Слишком долгое использование мази вызывает чрезмерное пересыхание обработанного участка и появление явных покраснений на кожных складках.
Бальзамическая мазь имеет очень неприятный запах и вызывает раздражение в месте нанесения.
Мазь Вишневского успешно вытягивает гнойное содержимое из раны
Мазь наносится на марлю, которую прикладывают к гнойной ране. Верхняя часть ткани обтянута ватой и застегивается на застежку.
Средняя цена 36 р.
Ихтиоловая мазь
Традиционное средство, применяемое при лечении гнойных ран, представляет собой действующее вещество, оказывающее противовоспалительное и обезболивающее действие на глубокие слои мягких тканей. Обладает заживляющим, кератостатическим и противозудным действием.
- Вытягивает гной из-под кожи при всех ранах и воспалениях;
- подавляет воспаление и смягчает верхний слой эпидермиса;
- Применяется при гнойных образованиях и воспалениях;
- Применяется при кожных инфекциях;
- В случае фурункулов его применяют для ускорения созревания фурункулов.
Ихтиоловая мазь не применяется на открытых ранах.
При лечении гнойных ран их закрывают стерильной марлей или салфеткой, а повязку фиксируют медицинской марлей. Через 8-10 часов повязку меняют на новую.
Ихтиол эффективен при устранении инфекции с воспаленной поверхности кожи.
Фармацевты не рекомендуют использовать мазь детям до 6 лет. Аллергические реакции на дисперсию встречаются крайне редко.
В аптеках цена начинается от 64 р.
Что можно сделать дома, если загноилась десна
Здесь будет нелишним напомнить, что применять антибиотики самостоятельно нельзя. Результата может не быть, а нанести вред – легко. Если образование гноя застало врасплох поздно вечером или, когда пациент в отъезде, можно воспользоваться подручными средствами, которые снимут гнойные воспаления десен. Можно делать ополаскивания, компрессы или ротовые ванночки.
- Раствор соли, соды, йода. Дезинфицирует, снимает отечность десен. Простые ингредиенты есть в любой аптечке.
- Морская соль с отваром ромашки. Действие аналогичное предыдущему раствору – избавляет от гноя, снимает покраснения, опухлость десен.
- Свежевыжатый сок молодого картофеля. Крахмал способствует вытягиванию гноя и обезболивает.
Как только появиться возможность посетить стоматолога и провести у него лечение зубов – не затягивайте с визитом. Постоянно делать ополаскивания для вывода гноя не получится. Инфицирование распространится на десну в другом участке и пострадают соседние зубы.
Профилактика
Панариций относится к тем заболеваниям, которые легче предупредить, чем лечить. Необходимо соблюдать ряд простых правил для профилактики инфекционно-воспалительных патологий мягких тканей пальца. Достаточно избегать длительного воздействия воды, снижающей защитные свойства кожи, использовать стерильные инструменты для маникюра или педикюра, надевать защитные перчатки во время работы, соблюдать технику безопасности на производстве. При ранениях кожи пальцев вовремя обрабатывать порезы, ссадины, заусенцы, уколы антисептиком с дальнейшим использованием бактерицидного пластыря для защиты травмированного участка.
Источники
- Felon, Naomi M. Nardi; Timothy J. Schaefer.Updated: December 19, 2018. —https://www.ncbi.nlm.nih.gov/books/NBK430933/
- Hand Infections Clinical Presentation, updated: Jun 06, 2018 ,Author: Eden Kim, DO; Chief Editor: Jeter (Jay) Pritchard Taylor —http://emedicine.medscape.com/article/783011-clinical
- Common Acute Hand Infections, American Family Physician — http://www.aafp.org/afp/2003/1201/p2167.html
- Paronychia: acute and chronic (nail disease, felon/whitlow), Avner Shemer, C. Ralph Daniel —http://www.clinicaladvisor.com/dermatology/paronychia-acute-and-chronic-nail-disease-felonwhitlow/article/590255/
5.Paronychia Treatment & Management, Updated: Oct 22, 2018, Author: Elizabeth M Billingsley, MD —
Лечение вросшего ногтя
Лечение у специалистов ногтевого сервиса
Краснота, припухлость, деформация — все эти симптомы говорят, что можно обратиться за лечением вросшего ногтя, к специалисту ногтевого сервиса.
Методы коррекции:
установка каполина (лечение и профилактика)
Каполин — это синтетическая, гипоаллергенная ткань для тампонады вросшего ногтя, которая служит неким амортизатором между боковой стенкой вросшего ногтя и лотеральной пазухой.
Этот нетканый материал пропитан специальным раствором, который не позволяет размножатся в нем бактериям и может быть установлен в местах воспаления и находится там без замены 28 дней (при условии,что клиент соблюдает элементарные гигиенические процедуры).
Устанавливается он под врастающий ноготь, предохраняя от давления ногтевой пластины на воспаленный участок кожи. И в последствии ноготок «выходит» по каполину, как по рельсам на нормальную длину, уже не врастая.
B/S пластина
BS-пластины — эффективное средство, позволяющее безболезненно и без хирургического вмешательства скорректировать вросший ноготь и решить данную проблему. BS-пластина — это упругая пластинка из дюропластов и стекловолокна. Устанавливается она непосредственно на ноготь с помощью специального клея за несколько секунд.
Скоба Фрейзера
Скоба Фрезера — корректирующая система для лечения вросших ногтей. Скоба фиксируется на ногте и предотвращает его врастание, выравнивая уголки ногтевой пластины и выводя их наружу.
Протезирование ногтевой пластины
Протезирование ногтей — это формирование искусственных ногтей или их частей, а также укрепление поврежденных ногтевых пластин при помощи специальных материалов.
Рекомендации по домашнему уходу на профессиональной косметике: ванночки, кремы, размягчители и масло для ногтей.
Лечение у хирурга
Болезненная пульсация, гнойные выделения, язвочки, избыточный рост тканей вокруг ногтя, уменьшение в длину и увеличение плотности пластины — все эти симптомы говорят о затяжной болезни.
Резекция ногтевой пластины
Операция по удалению вросшего ногтя безболезненная, проводится под действием обезболивающих препаратов, пластины удаляется только той части которая врастает.
Лазерная коррекция
Лазерное удаление вросшего ногтя является, пожалуй самым эффективным и передовым методом лечения этой патологии. Лазерное удаление вросшего ногтя позволяет сохранить в неприкосновенности большую часть роговой пластины. Луч лазера прижигает ростковую зону, не травмируя окружающие ткани.
Антибиотики при лечении нарыва на пальце
При лечении нагноения, вызванного стрептококками или стафилококками, всегда назначаются антибактериальные препараты.
При подкожном панариции антибиотики применяются при продвижении воспалительного процесса вглубь, но при отсутствии гнойного разложения тканей.
Наибольший эффект наблюдается от препаратов цефалоспоринового или пенициллинового ряда.
В начале развития суставного панариция применяют внутрисуставные уколы с антибактериальными препаратами широкого спектра действия. Но при тяжёлой форме этого заболевания и при отсутствии эффекта от инъекций единственным методом лечения будет оперативное вмешательство, при котором тоже применяют антибиотики.
Эта группа препаратов назначается и при флегмоне кисти или пальца, если после операции присутствуют очаги воспаления и гноя. В таких случаях антибиотики применяются для недопущения инфицирования соседних тканей.
Препараты широкого спектра действия при таком состоянии назначаются в довольно высокой дозе.
хирургия воспаления
Это такие антибиотики как «Ампициллин», «Оксациллин», «Клоксациллин», «Эритромицин», «Метициллин», «Хлорамфеникол». Для локального воздействия поражённый участок прокалывают пенициллиновым раствором на новокаине. Дозировка определяется врачом индивидуально.
Повторяющееся движение или чрезмерное использование
Повторяющиеся движения, такие как бросание или поднятие тяжестей, могут повредить части локтевого сустава — особенно сухожилия.
Некоторые примеры повторяющихся травм локтевого сустава включают в себя:
Медиальный эпикондилит
Медиальный эпикондилит, или локоть гольфиста, возникает, когда микроскопические разрывы формируются в сухожилиях, соединенных с медиальным эпикондилом.
Эпикондил — это технический термин для обозначения любого костного выступа или большого бугорка на конце кости. Медиальный надмыщелок расположен на конце плечевой кости со стороны, наиболее близкой к телу.
Латеральный эпикондилит
Латеральный эпикондилит, или теннисный локоть, — это травма, которая приводит к микроскопическим разрывам сухожилий на внешнем крае локтя.
Оба типа эпикондилита приводят к сходным симптомам, в том числе:
- боли или жжении во внутренней или внешней части локтя
- боли при сгибании запястья вперед или назад
- боли, которая распространяется от локтя до мизинца
- потерю прочности захвата
- уменьшенный диапазон движения
Локтевой неврит, или синдром локтевого канала, — это состояние, которое вызывает воспаление локтевого нерва. Это может привести к онемению или слабости в руке.
Лечение
Около 80-95% травм локтя от чрезмерного использования разрешаются без хирургического вмешательства.
Некоторые другие нехирургические варианты лечения включают в себя:
- прием безрецептурных или рецептурных обезболивающих средств
- прием стероидных инъекций кортизона для уменьшения воспаления
- прием пролотерапии инъекциями богатой тромбоцитами плазмы
- прием инъекций ботулинического токсина
- попытка ударно-волновой терапии
- пробовать массажную терапию
Хирургическое вмешательство обычно включает удаление поврежденной ткани из сухожилия или мышцы. Хирург снова прикрепит оставшуюся здоровую мышцу к надмыщелку.
Стрептоцид
По эффективности действующее вещество препарата аналогов не имеет.
Стрептоцид вреден для микроорганизмов, грамположительных и грамотрицательных кокцитов, глобулярных бактерий.
Стрептоцидная мазь
Применяется:
- Для лечения гнойных ран, инфицированных ожогов;
- При лечении ангины, цистита, пиелита, энтерита при инфекционных заболеваниях;
- Для профилактики и лечения раневых инфекций.
Порошок наносят непосредственно на рану или присыпают марлей, которой покрывают поверхность раны и оставляют на коже на ночь или на несколько часов в течение дня.
Развитие побочных эффектов:
- депрессия;
- Головная боль;
- гематурия,кровь в моче;
- высокая температура; желтуха;
- кишечные колики;
- мегалобластная анемия;
- кристаллурия, кристаллы соли в моче;
- диспептические явления, отрыжка, запор, диарея, изжога.
Стоимость стрептоцида от 80 р.
Воспаление пальца от вросшего ногтя на ноге
Вросший ноготь на ноге тоже часто бывает причиной развития воспаления и нагноения области около ногтевой пластины.
Воспаление от вросшего ногтя
Есть люди, склонные к этой проблеме. Наиболее подвержен врастанию ноготь большого пальца на ноге. На это влияет особое расположение и размер околоногтевого валика, а также рост самого ногтя.
Также неправильно сделанный педикюр на ногах может способствовать врастанию: если углам ногтевой пластины с обеих сторон мешает расти околоногтевой валик, они врастают в мягкие ткани. Поэтому необходимо правильно обрабатывать ногтевые пластины во время педикюра:
- контролировать длину ногтей и не отращивать их;
- не придавать ногтям квадратную форму, спиливать углы;
- регулярно проводить ножные ванночки, способствующие размягчению кожного покрова и ногтей;
- убирать омертвевшие частички кожи в зонах возможного врастания ногтей.
Первым признаком врастающего ногтя является болевой синдром в околоногтевом валике возле края ногтевой пластины. Затем боль распространяется на всю фалангу. В связи с тем, что такие ощущения терпимы, большинство людей не обращает на эту проблему особого внимания. Но потом замечают, что кожный покров вокруг ногтя воспалился. Если не принять меры, ситуация станет более серьёзной, начнётся нагноение около ногтевой пластины.
При образовании нарыва лучше обратиться к врачу, чтобы избежать осложнений.