Перенос эмбрионов при эко
Содержание:
- Выше ли риск невынашивания беременности после ЭКО по сравнению с естественным зачатием?
- Как получить квоты на ЭКО по ОМС в 2021 году
- Как повысить шансы на прикрепление эмбриона
- Что будет после пересадки
- Показания для проведения ЭКО
- Питание после переноса эмбрионов
- В каких случаях проводится ЭКО?
- Виды протоколов
- Как вести себя после переноса эмбрионов?
- Зачем замораживать эмбрионы?
- Рекомендации
- Вы лечите бесплодие только методом ЭКО?
- Одноступенчатые среды
- ЭКО бесплатно по ОМС в 2021 году: новые условия получения квоты
- Возможные осложнения
- Образ жизни при подготовке к ЭКО
- Что делать дома после пересадки?
- Как улучшить эндометрий перед ЭКО
Выше ли риск невынашивания беременности после ЭКО по сравнению с естественным зачатием?
Есть статистические данные, в которых указано, что количество выкидышей после ЭКО выше, чем при самостоятельном зачатии для пациентов тех же возрастных групп (от 18 до 32% всех беременностей после ЭКО останавливаются на малом сроке).
Но при этом не учтены результаты ПГД, которая существенно снижает риск невынашивания беременности (так, при сравнении групп с привычным невынашиванием беременности у пар с самостоятельным зачатием частота выкидышей достигала 28%, а у пар после ЭКО с ПГД средняя частота абортов составила 9%).
Частота выкидышей после ЭКО не связана непосредственно с ЭКО.
Она напрямую связана с факторами, которые стали причиной, вызвавшими необходимость пары прибегнуть к лечению методом ЭКО.
Как получить квоты на ЭКО по ОМС в 2021 году
Если женщина не может забеременеть естественным путем, имеет заболевания, она имеет право на поддержку государства. При подтвержденном диагнозе и заключении комиссии, женщина имеет право на ЭКО бесплатно.
Для решения вопроса о проведении зачатия путем репродукции женщины встают на учет в женскую консультацию. Для начала нужно пройти обследование, сдать анализы. Если врачи подтвердят диагноз «бесплодие» и не выявят ограничений для экстракорпорального оплодотворения, решение о получении квоты рассматривает комиссия.
Полис обязательного медицинского страхования должен быть действующим. Нужно предъявить врачебное заключение о диагнозе «бесплодие». Потребуется страховое свидетельство и паспорт гражданина России. Понадобятся результаты анализов и обследований
Важно иметь направление из женской консультации, подписанное главным врачом
Если документы подает семейная пара, то паспорт и СНИЛС представляют оба супруга, как и документы, подтверждающие бесплодие мужа.
С 2021 года не потребуется сдавать ряд анализов для назначения ЭКО — на простые вирусы, в том числе герпеса, пролактин и гормоны щитовидки. Исследование на кариотип также перестало быть обязательным. Если в программе принимают участие оба супруга, каждый сдает анализы и проходит обследование. Мазок и кровь на заболевания и инфекции, спермограмму сдает мужчина.
Женщине предстоит собрать результаты по более чем 10 анализам. Они должны подтвердить отсутствие хронических заболеваний, инфекций, охарактеризовать общее положительное состояние здоровья. В том числе флюорографию, мазки, анализы крови, исследование на гормоны, ультразвуковое исследование молочных желез и органов малого таза также показано.
Перед процедурой оказывается помощь в созревании яйцеклетки. Отслеживается процесс оплодотворения. Происходит культивация эмбрионов. В матку женщины гарантированно внедряют два эмбриона.
Если первая бесплатная процедура оплодотворения не дает ожидаемых результатов, пациенты вправе подать документы на комиссию повторно. Это делают в том случае, если беременность не наступает совсем или прерывается на сроке до трех месяцев.
Как повысить шансы на прикрепление эмбриона
Отсутствие положительного результата после проведения процедуры переноса может быть следствием анеуплодии – наличия хромосомных нарушений в генетическом материале эмбриона. Согласно данным статистики, риски увеличиваются пропорционально возрасту женщины. Соответственно, сколько эмбрионов переносят при ЭКО, зависит также от возрастных показателей будущей матери. Чем они выше, тем больший процент риска:
- в возрасте до 35 лет из трех здоровых эмбрионов один является анеуплодным;
- после 35 лет анеуплодие чаще наблюдается у двух зародышей из трех;
- до 40 лет пять зародышей из шести имеют отклонения;
- после 44 лет лишь один эмбрион из десяти не имеет хромосомных нарушений.
При экстракорпоральном оплодотворении для пересадки выбирается самый здоровый эмбрион, не имеющий отклонений.
Чтобы определить их жизнеспособность и решить вопрос о том, сколько эмбрионов переносить при ЭКО, проводится процедура преимплантационного генетического скрининга. Суть ее заключается в следующем: после пятого дня развития производится забор трофетодермы для выявления хромосомных аномалий. Процедура полностью безопасна и позволяет определить полностью здоровее эмбрионы.
В качестве неоспоримых плюсов преимплантационного генетического скрининга можно привести ряд следующих:
- для подсадки будет выбран эмбрион, обладающий максимальными показателями к жизнеспособности;
- шансы на наступление беременности с первого раза увеличиваются в разы;
- предоставляется возможность выбрать нудное количество эмбрионов, то есть, исключается вероятность многоплодной беременности;
- минимизация рисков рождения ребенка с генетическими патологиями.
Процедура генетического скрининга также позволяет выявить патологии, которые могут проявиться в последующем в процессе развития эмбриона или отсутствие таковых.
Что будет после пересадки
В первые пару недель женщина, как правило, не замечает никаких видимых изменений, но в матке протекает множество процессов, в результате которых плодное яйцо закрепляется на ее стенках. Иногда может развиться синдром гиперстимуляции яичников — одно из осложнений ЭКО
Важно наблюдать за своим состоянием и срочно обращаться к доктору при появлении следующих симптомов:
- отечность конечностей;
- сильные постоянные боли в голове;
- тяжесть и боли внизу живота;
- появление пелены, «мушек» перед глазами.
Оперативное реагирование на подобные проявления — шанс, что все закончится благополучно как для женщины, так и для ее будущего ребенка.
Показания для проведения ЭКО
Любой из этапов стандартного ЭКО связан с вмешательством в естественные процессы функционирования организма. Соответственно, существует немало рисков для здоровья женщины. Именно поэтому для проведения всех этапов необходимы строгие медицинские показания. Стоит также отметить, что ЭКО назначается лишь в тех случаях, когда невозможно провести лечение и установить причины бесплодия.
Процедура классического ЭКО проводится при следующих показаниях:
- нарушения овуляции или отсутствие овуляции;
- недостаточное количество эякулята;
- непроходимость фаллопиевых труб;
- эндометриоз;
- серьезные воспалительные заболевания мочеполовой системы;
- отсутствие маточной трубы вследствие ее удаления из-за внематочной беременности;
- длительное лечение гинекологических болезней — есть смысл выполнить ЭКО, чтобы обойти множество препятствий на пути к зачатию.
На этапе выращивания эмбрионов во время выполнения ЭКО в обязательном порядке в лабораторных условиях изучаются все оплодотворенные яйцеклетки. Это позволяет выявить множество генетических отклонений. Таким образом, еще одно показание к проведению ЭКО — высокий риск генетических отклонений и наследственных заболеваний. Современные методы диагностики позволяют отобрать донорский материал, который не содержит нежелательных генов еще на этапе подсаживания эмбриона в полость матки, что в несколько раз увеличивает шансы на рождение здорового ребенка.
Еще одно показание для проведения ЭКО — это генетическая несовместимость пары. Это одни из самых сложных случаев в практике врачей-репродуктологов. В результате генетической несовместимости оба супруга могут быть абсолютно здоровыми, при этом не могут зачать естественным путем и родить здорового ребенка. Все пары, которым поставлен диагноз «генетическая несовместимость», в обязательном порядке проходят специальный анализ — кариотипирование. На этом этапе исследуется кровь на количество хромосом, а также их качество. В результате такой диагностики специалисты делают прогноз относительно успеха проведения ЭКО и шансов на рождение абсолютно здорового ребенка. При неблагоприятном исходе специалисты предложат альтернативные варианты, например, проведение экстракорпорального оплодотворения с донорской яйцеклеткой или спермой.
Питание после переноса эмбрионов
Важную роль в успешной имплантации и последующем развитии ребенка играет питание. Именно с пищей женщина получает большую часть веществ, необходимых для нормального развития плода и поддержания беременности. Также питание обеспечивает быстрое восстановление организма после стимуляции яичников и поддерживающей терапии, которые сами по себе являются стрессовыми факторами. Употребление пищи после переноса эмбриона должно соответствовать следующим правилам:
- Дробность — есть желательно 4-5 раз в день небольшими порциями, чтобы избежать большой нагрузки на пищеварительную систему, газообразования и запоров, которые могут вызвать перенапряжение тазовых мышц и спровоцировать отторжение эмбриона от матки;
- Регулярность – принимать пищу нужно в одно и то же время, чтобы организм адаптировалась к режиму питания и максимально эффективно извлекал из продуктов питательные вещества, необходимые матери и будущему малышу;
- Умеренность – сразу после пересадки эмбрионов не нужно есть «за двоих», на этом этапе поступающих питательных веществ вполне достаточно для развития зародыша, а излишняя нагрузка на пищеварительную систему снизит вероятность его успешного закрепления.
Рацион после пересадки эмбриона также нуждается в строгом контроле. Рекомендуется есть побольше белковых продуктов (нежирного мяса, рыбы, птицы), вареных или тушеных овощей и фруктов, орехов, нежирного творога. Фастфуд, консервы, соленые, маринованные, копченые продукты, жирную пищу есть можно, но в ограниченных количествах. А молоко, капусту, бобовые, газированные напитки и другую пищу, вызывающую метеоризм и/или, наоборот, запор, необходимо исключить. Кроме того, потребление кофе, крепкого черного чая и тем более алкоголя также нужно либо сильно уменьшить, либо полностью убрать из рациона. Кофеин, являющийся природным стимулятором, способен вызвать маточные сокращения, мешающие имплантации, а этанол является сильным системным ядом, провоцирующим врожденные нарушения у плода, выкидыши и иные осложнения.
В каких случаях проводится ЭКО?
Экстракорпоральное оплодотворение назначается при диагностировании у одного или обоих родителей бесплодия. Под этим термином подразумевается неспособность семейной пары зачать естественным образом в течении 12 месяцев при ведении активной половой жизни без использования средств контрацепции. Заболевания, провоцирующие бесплодие, можно разделить на несколько категорий:
- Анатомические аномалии — врожденные или приобретенные (вследствие травм, воспалительных заболеваний, хирургического вмешательства) нарушения строения половых органов, такие как непроходимость или отсутствие маточных труб у женщин и семенных канальцев у мужчин, рубцы и спайки в матке;
- Эндокринные (гормональные) патологии — нарушения выработки гормонов, развивающиеся из-за заболеваний яичников у женщин или семенных желез у мужчин, щитовидной железы, надпочечников, а также других органов, не выполняющих секреторную функцию (печени, почек, ЖКТ и т. д.);
- Психические нарушения – сильные эмоциональные переживания, депрессия, шизофрения и другие психопатологии могут вызвать нарушения гормонального фона, провоцировать отторжение эмбрионов;
- Эндометриоз – аномальное разрастание эндометрия (слоя, выстилающего поверхность матки) и связанные с ним спаечные процессы;
- Иммунные аномалии – патологии, вызываемые реакцией женского организма на мужскую сперму, аутоиммунные заболевания мужчины, при котором собственная защитная система стерилизует сперму и т. д.;
- Сексуальные расстройства – патологии, затрудняющие или делающие невозможным естественный половой акт или зачатие, такие как эректильная дисфункция у мужчин, отсутствие или недостаточное качество спермы у мужчин, вагинизм, фригидность у женщин;
- Инфекционные заболевания – вирусы, грибки, бактерии, кишечные паразиты способны нарушить работу половых органов, вызвать общие заболевания (воспалительные, эндокринные и т. д.), затрудняющие зачатие или наступление беременности, спровоцировать слишком резкий иммунный ответ женского организма;
- Генетические нарушения – некоторые хромосомные патологии сопровождаются невозможностью зачать или выносить здорового ребенка, например синдромы Мартина-Белла, Калмана, Нунан, мускрвисцидоз и т. д.;
- Обменные нарушения – такие заболевания, как сахарный диабет, анемия, ожирение и т. д. тесно связаны с гормональными сбоями и потому являются дополнительным фактором, мешающим наступлению беременности.
Помимо этого, в медицинской практике имеются случаи психологического бесплодия. Оно развивается вследствие осознанного или неосознанного нежелания женщины беременеть, вызываемого страхом перед потерей привлекательности, болью, сопровождающей процесс вынашивания и родов и т. д. Психологическая реакция в этом случае способна вызвать физиологические последствия, мешающие зачатию – например, изменение гормонального фона, сбой в обмене веществ и т. д.
На практике бесплодие может быть спровоцировано как одной причиной, так и комплексом указанных факторов. Неспособность к нормальному зачатию выявляется как одного из родителей, так и у обоих сразу. Поэтому для определения точной причины бесплодия каждый из них проходит диагностику.
Еще одной причиной для проведения экстракорпорального оплодотворения, является отсутствие женщины постоянного полового партнера или супруга. Это может обуславливается психологическими, ценностными установки будущей матери, ее социальным положением и другими факторами. При этом физиологически она может быть абсолютно здорова физиологически. Другой, менее распространенной в нашей стране, ситуацией является желание однополой пары завести ребенка. В этом случае генетический материал для получения эмбрионов может быть взят от обоих родителей.
Виды протоколов
Пункция фолликулов и перенос эмбрионов требует лишь опыта и технических навыков, а этап стимуляции определяет качество всей дальнейшей процедуры. Поэтому во время выбора протокола врач учитывает все имеющиеся данные о пациентке и оценивает возможные риски.
Возможны три варианта: длинный, короткий протокол и естественный цикл. Последний проводится без использования гормональных препаратов. Он подходит только женщинам с собственной нормальной овуляцией.
Прием гормональных препаратов при ССО
Длинный протокол позволяет получить больше фолликулов. Такая методика назначается при миоме, кистах яичников или эндометриозе.
Короткий протокол начинается с 3–5 дня цикла и занимает около 10 дней. Специальные гормональные препараты воздействуют на яичники, стимулируя рост фолликулов. При отсутствии каких-либо нарушений на стимуляцию реагируют оба яичника, каждый из которых формирует свой доминантный фолликул.
Стоит отметить, что данная схема легко переносится женщинами, так как лекарства применяются в малых дозировках и не шокируют организм.
Как вести себя после переноса эмбрионов?
Сама процедура пересадки длится несколько минут и проходит без анестезии (в некоторых случаях – с местным обезболиванием). После переноса рекомендуется полежать на гинекологическом кресле 15-20 минут, затем перейти в палату и отдохнуть в течение часа на кровати в удобной позе. Не стоит опасаться, что эмбрион может «выпасть» при передвижении – он находится в специальной среде, которая препятствует его отделению от матки.
Хотя трансфер зародыша проходит безболезненно и быстро, после него у женщины могут проявиться следующие симптомы недомогания:
- слабое головокружение, тошнота и слабость;
- перемены вкусового и обонятельного восприятия;
- учащенное мочеиспускание, не сопровождающееся дискомфортом и болью;
- субфебрильная температура;
- дискомфортные ощущения в молочных железах;
- слабые мажущие выделения, возникающие при внедрении ворсинок трофобласта в эндометрий матки.
Эти симптомы могут быть вызваны как постепенной имплантацией эмбриона в матку, так и предшествующей переносу гормональной стимуляцией яичников, поддерживающей терапией или психологическим состоянием будущей матери, переживающей по поводу результатов процедуры. Как правило, они свидетельствуют об успешном наступлении беременности, однако их отсутствие не обязательно означает, что процедура прошла неудачно. Точный результат дает только анализ крови и мочи на уровень ХГЧ и ультразвуковое обследование матки.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Зачем замораживать эмбрионы?
Если при проведении процедуры ЭКО удается получить больше эмбрионов, чем необходимо для одного переноса, по желанию пары их можно сохранить при очень низкой температуре — провести криоконсервацию (витрификацию) оставшихся эмбрионов.
Заморозка является своеобразной «биологической поддержкой» для пары: нельзя точно предсказать, будет ли успешной стимуляция и оплодотворение при возможной следующей попытке. Поэтому сохраняя оставшиеся эмбрионы, пара увеличивает свои шансы.
Витрификация (мгновенная заморозка) эмбрионов рекомендуется не только при получении избыточного количество «качественных» эмбрионов в протоколе ЭКО, но и в следующих случаях:
- если у пациентки имеется повышенный риск возникновения синдрома гиперстимуляции яичников;
- в процессе имплантации эмбрионов были обнаружены такие заболевания, как недоразвитие матки, полипы эндометрия и т.п.;
- в день пересадки эмбриона у пациентки обнаружилось кровотечение или возникли иные проблемы со здоровьем.
Рекомендации
Имплантируется эмбрион в матке или нет, не знает никто – ни доктор, ни ученые, ни сама женщина. А потому и увеличить шансы на имплантацию довольно сложно. Общие рекомендации для женщин после эмбриопереноса таковы:
- Принимайте лекарства по графику без пропусков. Если врач назначит прогестерон, не забывайте о дозировке и кратности. Пропущенный прием может привести к снижению уровня гормона относительно нормы. Это сделает имплантацию невозможной. Низкий прогестерон также может привести к отторжению плодного яйца после успешной имплантации.
- Для поддержки беременности на самом начальном этапе нередко дополнительно назначаются «Декапептил», «Диферелин», «Дивигель». Если повышен в крови, рекомендуется прием препарата «Клексан». Схемы сугубо индивидуальны, не занимайтесь самолечением и соблюдайте назначенную вам схему.
- Избегайте физических нагрузок, подъема тяжестей, прыжков, бега, резких приседаний.
- Исключите секс и мастурбацию.
- Не принимайте горячую ванну, не плавайте и не загорайте.
- Откажитесь от курения и алкоголя.
- Настройтесь позитивно, поскольку гормоны стресса нарушают выработку прогестерона и сами по себе могут быть существенным препятствием для имплантации и успешного развития плода.
- Рацион должен быть полноценным, для диет время не подходящее. Постарайтесь употреблять в пищу больше животных белков.
- Каждый день совершайте прогулки на свежем воздухе.


Вы лечите бесплодие только методом ЭКО?
Для определения причин, вызвавших проблемы с зачатием, предварительно проводится комплексное обследование каждой пациентки одновременно по нескольким направлениям:
- УЗИ органов малого таза
- Лабораторные анализы
- Определение наличия воспалительного процесса в органах малого таза
- Исследование на проходимость маточных труб
- Определение гормонального фона
Главная задача – устранить причины, препятствующих наступлению беременности.
При различных нарушениях в работе яичников, эффективной является комплексная гормональная терапия.
При наличии половых инфекций или ЗППП применяются антибиотики и антибактериальные препараты.
Также в ходе лечения довольно часто возникает необходимость хирургических вмешательств. Например, для удаления доброкачественных новообразований.
И только если консервативное или хирургическое лечение не помогли и беременность не наступила, то медики могут предложить лечение бесплодия с помощью современных репродуктивных технологий, например ЭКО.
Одноступенчатые среды
Для культивирования эмбрионов в клинике используются передовые одноступенчатые среды, которые позволяют «оставить в покое» эмбрионы до 5го дня развития.
Через сутки эмбрион уже состоит из 6–8 бластомеров. До этого момента эмбрион развивался исключительно на материнских «запасах», накопленных в яйцеклетке за время ее роста и развития в яичнике. Однако если «генетическая программа», в которой закодированы этапы нормального развития эмбриона, содержит ошибки, эмбрион (4–19% случаев) останавливается в развитии не достигнув стадии бластоцисты — так называемый «блок развития». Это природный процесс отбора генетически нормальных эмбрионов.
Наиболее точная (эффективная) оценка эмбрионов происходит на стадии бластоцисты (5–6 день после оплодотворения). И если «лучшая» бластоциста выросла из «худшего» ооцита, максимальные шансы на успешное ЭКО будут все‐таки у нее. Поэтому, уважаемые пациенты, не стоит узнавать ежедневно судьбу каждого эмбриончика. Наберитесь терпения, скоро все станет предельно ясно!
Эмбриологи используют численно–буквенную систему оценки качества, где первая цифра означает количество бластомеров, буква их качество, а вторая цифра оценка фрагментации.
- Тип A1 — эмбрион с равными бластомерами, отличного качества без ануклеарных (безъядерных) фрагментов (например, 4А1 — четырех клеточный «отличник»).
- Тип В2 — эмбрион хорошего качества с содержанием ануклеарных фрагментов до 20% (4В2)
- Тип С — эмбрион удовлетворительного качества с содержанием ануклеарных фрагментов от 21% до 50% (4С3)
- Тип D — эмбрион неудовлетворительного качества с содержанием ануклеарных фрагментов более 50% (4D4)
ЭКО бесплатно по ОМС в 2021 году: новые условия получения квоты
Чтобы получить квоту на ЭКО, анализы должны сдавать и мужчина, и женщина. Без анализов квоту не получить. Анализов нужно будет сдать очень много (более 31). Большинство анализов придется сдавать женщине.
Упрощенный список анализов и обследований для получения квоты на ЭКО по ОМС в 2021 году:
- Обследование у эндокринолога м обязательной проверкой гормонального фона.
- Анализ крови на инфекции.
- Общий анализ крови.
- Маммография и УЗИ молочных желез.
- УЗИ маточных труб и матки.
- Уролог (для мужа/партнера).
- Спермограмма (для мужа/партнера).
- Флюорография.
Обратите внимание, что это не полный список. Точный, актуальный на 2021 год список обязательных анализов и обследований со сроками их годности будет представлен ниже
Зачатую при получении квоты пары часто не успевают собрать все документы и получить результаты всех анализов. Многим приходиться сдавать анализы еще раз. Поэтому срок годности анализов для ЭКО по ОМС – это очень важный момент при получении квоты.
После того, как все обследования пройдены, результаты анализов и всех необходимых заключений врачей получены – начинается важнейший процесс. Сбор документов дело непростое.
Вот полный список, какие документы нужны для получения квоты на ЭКО по ОМС в 2021 году:
- Результаты всех анализов и обследований (непросроченных).
- Официальная выписка от гинеколога. Такая выписка должна содержать диагноз – бесплодие.
- Направление на ЭКО с печатью и подписью главного врача.
- Действующие паспорта супругов/партнеров (с копиями).
- Оригиналы и копии СНИЛС обоих супругов/партнеров.
- Заявление о предоставлении процедуры ЭКО по территориальной программе обязательного медицинского страхования.
Возможные осложнения
Гиперстимуляция яичников
В результате стимуляции яичников после пункции на месте фолликулов образуется много так называемых желтых тел. Некоторые женщины плохо переносят избыток гормонов, вырабатываемых желтым телом. Приблизительно в 10% случаев развивается легкая форма синдрома гиперстимуляции. На это указывают боли в низу живота, тошнота, увеличение живота. В более серьезных случаях наблюдается слабость, уменьшение количества мочи, сильное вздутие живота. При редких тяжелых формах может затрудняться дыхание и снижаться артериальное давление. Лечение синдрома гиперстимуляции обычно заключается в обильном питье и приеме специальных препаратов, которые иногда могут вводиться внутривенно капельно. При легких формах гиперстимуляции можно оставаться дома, но обязательно следует держать врача в курсе вашего состояния. Более тяжелое течение заболевания требует госпитализации.
Многоплодие
Чтобы повысить вероятность наступления беременности с помощью метода ЭКО, в матку женщины, как правило, переносится несколько эмбрионов (не более трех). Иногда после подсадки эмбрионов это может привести к развитию многоплодной беременности.
Если плодов в матке развивается больше двух, то выносить такую беременность бывает достаточно сложно. Существуют методы, позволяющие прекратить развитие одного эмбриона, не затрагивая другие. Эта операция называется редукцией плода и проводится под контролем ультразвука. Обычно после подсадки эмбрионов оставляют два эмбриона. Вероятность благополучно выносить беременность после редукции эмбрионов выше, чем если оставить тройню.
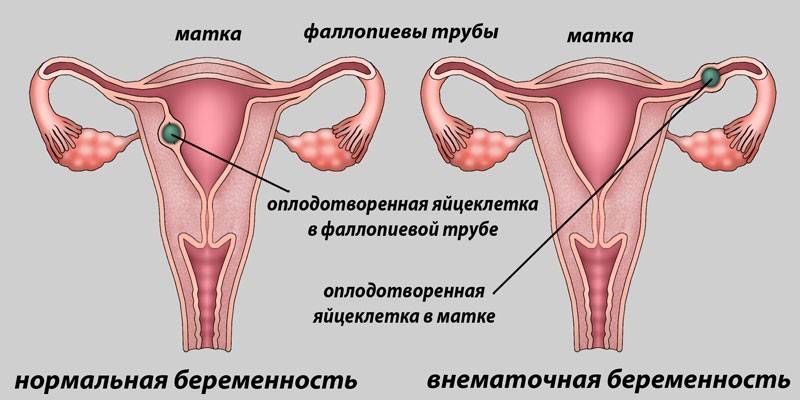
Внематочная беременность
Если после переноса эмбрионов появятся слабость, головокружение, ранние признаки беременности, неопределенные или резкие боли , то, возможно, это внематочная беременность, при которой плод развивается не в матке, а за ее пределами. Немедленно обратитесь к врачу, поскольку данное состояние представляет угрозу для жизни, так как разрыв трубы может вызвать сильное кровотечение. Внематочная беременность обычно устраняется путем щадящей лапароскопической операции. Если Вы почувствуете возникновение любых, из перечисленных выше симптомов, немедленно обратитесь к лечащему врачу. Запишите телефон клиники, а также имя доктора. Узнайте также телефоны для экстренной связи. Соблюдая все рекомендации врача, вы снизите риск осложнений, одновременно шансы на счастливое зачатие.
Образ жизни при подготовке к ЭКО
Большую роль при подготовке матки к экстракорпоральному оплодотворению играет питание пациентки. В пище содержится много веществ, которые благотворно или, наоборот, отрицательно сказываются на состоянии ее слизистой к ЭКО. Полезными для наращивания эндометрия являются ананас, малина, грейпфрут, тыква, бобовые, овощи. Чтобы предотвратить разрастание слизистой на соседние органы, рекомендуют употреблять фасоль, мясо рыбы и птицы, овощи, богатые клетчаткой.
Также пристальное внимание нужно уделить образу жизни в целом. Нарастить эндометрий перед ЭКО помогают:
- физическая активность (только не чрезмерная) – утренние пробежки, домашний фитнес, пилатес;
- крепкий и регулярный сон (не менее 7 часов в сутки), отсутствие стрессов и волнения;
- отказ от алкоголя, курения, употребления психоактивных веществ, оказывающий системное негативное влияние на весь организм.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Однако, используя эти «подручные» способы, помните – по-настоящему качественную и эффективную помощь при подготовке к ЭКО может предоставить только квалифицированный врач. Прием препаратов, диету, уровень активности и прочие аспекты необходимо предварительно согласовывать с ним.
Что делать дома после пересадки?
Какого-либо особенного режима после пересадки соблюдать не требуется, но остаток суток после процедуры рекомендуется провести спокойно. От больницы до дома лучше добираться на такси или личном автомобиле (только не за рулем). Общественный транспорт использовать не стоит, так как в нем возможны стрессовые ситуации. Дома нужно выполнять следующие рекомендации:
- избегать стрессов и любых негативных эмоций, которые могут спровоцировать сокращение мышц матки и тем самым прервать имплантацию эмбриона;
- вести умеренно активную жизнь – в частности, полезно заниматься таким спортом, как плавание, несложные фитнес-упражнения, легкий физический труд, прогулки, позволяющие избежать застоев крови в половых органах;
- в течение 1-2 недель не посещать сауны, бани, бассейны и открытые водоемы, не принимать ванну, мыться только под теплым душем.
Физическую активность стоит чередовать с отдыхом – примерно 1-2 часа днем лучше провести лежа. Вы можете спокойно заниматься любыми домашними делами, если они не связаны с высокой физической нагрузкой.
Большое внимание необходимо уделить психоэмоциональному состоянию
До получения данных анализов важно сразу настроиться на любой исход переноса эмбрионов – как успешный, так и неудачный. Это поможет избежать разочарования и, как следствие, депрессии, которая может негативно сказаться на состоянии организма и репродуктивной системы, тем самым снизив вероятность успеха последующих попыток ЭКО
В связи с этим не следует также торопиться с домашним тестом на беременность. Если поторопиться с его прохождением, то можно получить ложноположительные результаты, способные вызвать стресс и депрессию. Поэтому сделать тест на беременность лучше по рекомендациям и под наблюдением профессионального врача.
Это поможет избежать разочарования и, как следствие, депрессии, которая может негативно сказаться на состоянии организма и репродуктивной системы, тем самым снизив вероятность успеха последующих попыток ЭКО. В связи с этим не следует также торопиться с домашним тестом на беременность. Если поторопиться с его прохождением, то можно получить ложноположительные результаты, способные вызвать стресс и депрессию. Поэтому сделать тест на беременность лучше по рекомендациям и под наблюдением профессионального врача.
Как улучшить эндометрий перед ЭКО
Если у пациентки не диагностированы патологии слизистой матки, ее подготовка к экстракорпоральному оплодотворению включает только прием гормональных препаратов и вспомогательных веществ. Терапия проводится в несколько этапов:
- Препараты эстрадиола. Этот стероидный гормон (эстроген) вырабатывается фолликулярным аппаратом яичников. Он улучшает маточное кровообращение, увеличивает толщину эндометрия, нормализует менструальный цикл женщины, стимулирует синтез других женских половых гормонов.
- Препараты прогестерона. Назначение этого стероидного гормона – перевод эндометрия в «секреторную» стадию, уменьшение иммунного ответа матери на эмбрион (являющийся наполовину чужеродным организмом), замедляет деление эндометриальных клеток. Прогестеронновая терапия проводится как перед ЭКО, так и после, для лучшего закрепления плодного яйца в матке.
Помимо гормональной терапии, в рамках подготовки к ЭКО пациентке назначается прием витаминно-минеральных комплексов, содержащих витамины группы В, витамины А, Е, С, цинк, железо, магнием и другими нужными элементами. Для коррекции состояния эндометрия врач также прописывает препараты, улучшающие кровоснабжение матки.