Причины синдрома внезапной детской смерти
Содержание:
- Нарушение защитных свойств организма, инфекции
- Сон в положении лежа на животе
- Что подразумевается под синдромом внезапной смерти младенцев?
- Синдром внезапной детской смерти – каковы причины?
- О патологии
- Профилактика головокружений в пожилом возрасте
- Факторы риска и причины СВДС
- Синдром внезапной детской смерти ( СВДС , Синдром внезапной смерти младенца , Смерть в колыбели )
- Как ставится подобный диагноз?
- Народная медицина
- Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
- Эпидемиология
- Прогноз, поддержка родителям
- Причины и классификация внезапной сердечной смерти
- Профилактика
- Внезапная смерть в младенческом возрасте
- Факторы риска
- Гипертрофическая кардиомиопатия
- Причины СВДС
- Что может спровоцировать возникновение синдрома
Нарушение защитных свойств организма, инфекции
У многих детей с диагнозом СВДС в последние сутки или за неделю до летального исхода были выявлены инфекционные заболевания. Есть версия, что микроорганизмы выделяют цитокинины и токсины, снижающие защитные свойства организма (в том числе и пробуждение при остановке дыхания). К тому же бактерии усиливают воспаления, а организм грудничка еще не может справляться с такой нагрузкой.
Посмертно патологоанатомы находили у детей золотистый стафилококк. Потом было установлено, что у большинства малышей были обнаружены антитела к клостридиям и энтеробактериям. После исследований была выдвинута гипотеза, что именно патогенные микроорганизмы становятся одной из вероятных причин появления синдрома.
А также виной появления синдрома может стать бактерия Хеликобактер Пилори. Она чаще обнаруживалась у малышей с СВДС, чем у детей, погибшим по другим установленным причинам. Хеликобактер Пилори вызывает синтез аммония, что вызывает остановку дыхания. Предполагается, что при срыгивании ребенок вдыхает некое количество микробов из рвотных масс. Аммоний быстро всасывается в кровь и провоцирует остановку дыхания.
Сон в положении лежа на животе
Многолетние исследования доказали, что спящий на животе ребенок подвергается большему риску внезапной смерти. Особенно опасно класть детей на живот во сне после длительного перерыва или впервые, то есть создавать так называемое «непривычное положение на животе». Чаще всего оно возникает во время дневного сна вне дома.
Раньше считалось, что положение на боку не несет в себе угрозы. Но теперь известно, что риск такой позы ничуть не меньше, так как дети часто поворачиваются из нее на живот. Поэтому единственным безопасным можно считать положение на спине. Исключением являются состояния, при которых спать на спине противопоказано (недоразвитие нижней челюсти, выраженный гастроэзофагеальный рефлюкс). Такие дети часто срыгивают и могут вдохнуть рвотные массы. Подавляющее большинство малышей спокойно спят на спине без риска захлебнуться.
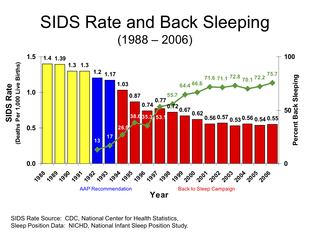
После рекомендаций ведущих международных педиатрических служб в 1994 году, связанных с правильным укладыванием ребенка на спину, частота СВДС снизилась по всему миру как минимум вдвое.
Что подразумевается под синдромом внезапной смерти младенцев?
 Синдром необъяснимой гибели называют также «смертью в колыбели» и «ночной смертью без причины». Это не заболевание, а диагноз, который ставится посмертно. Для того чтобы иметь основание поставить такой диагноз, врач обязан внимательно изучить медицинскую карту и исключить возможные патологии. Обязательной процедурой является вскрытие, которое подтвердит отсутствие заболеваний.
Синдром необъяснимой гибели называют также «смертью в колыбели» и «ночной смертью без причины». Это не заболевание, а диагноз, который ставится посмертно. Для того чтобы иметь основание поставить такой диагноз, врач обязан внимательно изучить медицинскую карту и исключить возможные патологии. Обязательной процедурой является вскрытие, которое подтвердит отсутствие заболеваний.
Чаще всего смертельный исход настигает детей во сне, реже – ранним утром, когда малыш находится один в кроватке. Накануне, как правило, не наблюдается никаких симптомов, ребенок не капризничает и выглядит вполне здоровым. По статистике, в России на каждые 10 тысяч детей приходится 4 умерших вследствие необъяснимой остановки дыхания.
Причины явления изучаются по всему миру уже много лет. Несмотря на то, что четкой картины явления не существует, ученые называют его некоторые закономерности:
- В зону риска попадают малыши 2–4 месяцев.
- На долю мальчиков приходится 60% смертей. Ученые связывают это с тем, что в младенчестве девочки отличаются более высоким иммунитетом.
- Большинство детей умирают во сне, и 70% от этого количества – лежа на животе. Переворачиваясь лицом вниз, ребенок перекрывает себе доступ воздуха. Неразвитый инстинкт самосохранения даже в условиях нехватки кислорода не позволяет малышу перевернуться обратно или заплакать. Дети месячного возраста ворочаться не умеют, а вот у малюток после 4 месяцев уже пробуждается инстинкт выживания.
- Вакцинация младенцев не влияет на остановку сердца.
- Понижение или повышение температуры тела провоцирует отклонения в дыхании младенцев. Переохлаждение вызывает замедление дыхания и постепенное его угасание. При перегреве ребенок дышит чаще, а так как работа дыхательной системы окончательно не налажена, происходит сбой и легкие прекращают работать.
Синдром внезапной детской смерти – каковы причины?
Синдром внезапной детской смерти, причины которого точно не установлены, имеет ряд гипотез появления СВДС.
К вероятным причинам СВДС относят:
1. Апноэ. У малышей иногда наблюдается кратковременная задержка дыхания. В норме ребенок просыпается и происходит восстановление дыхания. Если этого не случилось, и кислород в течение 30 секунд не поступил в организм, то малыш умирает. Перерывы между входами более длинные у недоношенных детей.
2. Нарушение терморегуляторной функции. Температура в комнате ребенка должна поддерживаться от +18 до +20 градусов. Если случится перегрев, то недозревшие клетки мозга прекращают выполнять свои функции. Даже краткая остановка сердца или дыхания может вызвать внезапную смерть.
3. Удлиненный интервал Q-T. Показатель отражает период, который проходит от начала сокращения сердечных желудочков до их расслабления. Значение в норме равно 0,43-0,45 мс. Если этот показатель увеличивается, то может возникнуть желудочковая аритмия.
4. Недостаток серотонина. Эти клетки находятся в продолговатом мозге. Там находятся сосудодвигательный и дыхательный центры, которые отвечают за работу сердца. На серотонин реагируют нервные окончания. Их дефицит нарушает работу сердечно-сосудистой системы, что может стать причиной появления СВДС.
Синдром внезапной детской смерти, из-за нехватки серотонина:
5. Изменения в стволовой области головного мозга. При СВДС также отмечались случаи выявления структурных изменений на клеточном уровне. Они зачастую были вызваны гипоксией еще в материнской утробе.
6. Нарушение кровоснабжения. В половине случаев спасения детей от синдрома выявлялись патологии артерий, отвечающие за кровоснабжение мозга. Его нарушение также может быть связано с пережатием кровеносного русла, если головка малыша находится в определенном положении. Ребенок начинает рефлекторно поворачивать ее только после 4 месяцев. А также кровоснабжение нарушается, когда малыш спит на боку и снижается в положении «на животе».
7. Генетическая предрасположенность. Риск возникновения СВДС повышается у малышей, имеющих дефектный (мутированный) ген, отвечающий за иммунную систему.
8. Необъяснимая смерть младенца может наступить также вследствие стрессов, при которых происходят микрокровоизлияния (в частности, в легких и сердечной оболочке), дефекты слизистой ЖКТ и лимфоидных образований, разжижение крови.
9. Нарушение защитных свойств организма, инфекции. У многих детей с диагнозом СВДС в последние сутки или за неделю до летального исхода были выявлены инфекционные заболевания.
Посмертно патологоанатомы находили у детей золотистый стафилококк. Потом было установлено, что у большинства малышей были обнаружены антитела к клостридиям и энтеробактериям. После исследований была выдвинута гипотеза, что именно патогенные микроорганизмы становятся одной из вероятных причин появления синдрома.
А также виной появления синдрома может стать бактерия Хеликобактер Пилори. Она чаще обнаруживалась у малышей с СВДС, чем у детей, погибшим по другим установленным причинам. Хеликобактер Пилори вызывает синтез аммония, что вызывает остановку дыхания. Предполагается, что при срыгивании ребенок вдыхает некое количество микробов из рвотных масс. Аммоний быстро всасывается в кровь и провоцирует остановку дыхания.
О патологии
Опасное нарушение часто называют синдромом исключения. Обычно группу риска составляют: инфекционные заболевания, опухоли, различные пороки развития и травмы. Зачастую причину гибели ребенка все-таки можно установить посредством тщательного изучения истории болезни и результатов вскрытия. Но даже подобные исследования не всегда дают развернутые ответы на все волнующие вопросы. Так, иногда даже абсолютно здоровый ребенок может просто не проснуться утром. В таких случаях врачи и говорят о СВДС.
Риск появления синдрома резко увеличивается при сочетании трех факторов: генетических изменений, критического возраста ребенка и несоответствующих здоровому развитию внешних условий. Например, здоровый младенец при нехватке кислорода во время сна обязательно проснется и повернет голову. В случае патологии защитный механизм не срабатывает: дети утыкаются лицом в матрас, содержание кислорода в крови уменьшается, ребенок задыхается и умирает. К гибели новорожденного может привести и курение его родителей, так как вредная привычка также снижает уровень защитного рефлекса.
Профилактика головокружений в пожилом возрасте
Чем раньше Вы начнете заботиться о своем здоровье, тем легче перешагнете в статус человека пожилого возраста. Правильное питание, режим дня, физические нагрузки, отказ от вредных привычек — все это продлевает срок нормальной жизнедеятельности организма. Лучше предупредить начало заболевания, чем потом длительно лечить его. Проявляйте заботу о своем организме, регулярно проходите обследования, если Ваш возраст приближается к шестидесяти. Ведите активный образ жизни, гуляйте, поддерживайте позитивный настрой. Тогда такой недуг как головокружение у пожилых людей Вам точно не грозит!
Факторы риска и причины СВДС
Точно не известно, что вызывает СВДС, но некоторые материнские, физические, общие факторы, а также условия сна могут сделать ребенка более уязвимым и увеличить риск СВДС.
Факторы безопасного сна
Условия сна, которые могут повысить риск СВДС:
-
Сон на животе или на боку. У малышей, которые спят на животе или на боку, может быть более затруднено дыхание, чем в положении на спине.
-
Сон на мягкой поверхности. Сон на перине, мягком матрасе или на водяной кровати может вызвать сдавливание дыхательных путей ребенка.
-
Сон в кровати с другими. Сон с родителями, братьями, сестрами или домашними животными увеличивает риск СВДС из-за потенциальной опасности задохнуться.
-
Перегревание. Если малышу во время сна жарко, это может увеличить риск СВДС.
Материнские факторы риска
Еще до рождения малыша мама невольно может повысить риск СВДС. Материнские факторы могут повлиять на СВДС, если мама:
Моложе 20 лет.
Курит сигареты.
Употребляет спиртное или наркотики.
Неправильно следила за здоровьем во время беременности
Поэтому так важно распланировать визиты к врачу и регулярно посещать его до родов.
Физические факторы
-
Нарушения работы мозга и центральной нервной системы. У некоторых малышей область мозга, отвечающая за дыхание и приход в сознание после сна, недостаточно развита, что делает их более уязвимыми перед СВДС.
-
Маленький вес при рождении. Недоношенные дети и близнецы иногда не успевают развить полный контроль дыхания и сердечного ритма, что также делает их уязвимыми перед СВДС.
-
Дыхательная инфекция. Если малыш недавно перенес простуду, это тоже может вызвать проблемы в дыхании и увеличить риск СВДС.
Общие факторы риска
Хотя точная причина синдрома внезапной детской смерти неизвестна, следующие факторы в целом влияют на повышение риска:
-
Пол. Мальчики подвержены риску СВДС несколько чаще.
-
Возраст. Малыши наиболее уязвимы в возрасте от двух до четырех месяцев, хотя в целом дети до года находятся в группе риска.
-
Раса. Дети негроидной и монголоидной расы больше подвержены риску.
-
Семейная история. Риск увеличивается, если двоюродные или родные братья или сестры умерли от СВДС.
-
Курение табака. Малыши, чьи члены семьи курят, больше подвержены риску.
-
Низкий вес и недоношенность. Если малыш родился раньше срока и/или весит меньше нормы, его риски увеличиваются.
СВДС вызывает беспокойство практически у всех родителей
Помните, что СВДС случается очень редко, и, если тщательно следовать всем перечисленным мерам предосторожности во время первого года жизни малыша, риск возникновения этого синдрома можно понизить еще больше
Синдром внезапной детской смерти ( СВДС , Синдром внезапной смерти младенца , Смерть в колыбели )
Синдром внезапной детской смерти (СДВС) – понятие, применяемое в отношении неожиданной смерти ребенка первого года, наступившей во сне без установленных причин. О СДВС говорят в том случае, если изучение медицинской карты и места смерти, а также патологоанатомическое исследование не дают четкого ответа о причинах гибели младенца. Для оценки риска внезапной детской смерти предложены тестовые алгоритмы (Магдебургская таблица баллов), проводится ЭКГ, полисомнография. Профилактика СДВС включает оптимизацию условий сна ребенка, выявление детей групп риска и обеспечение домашнего кардиореспираторного мониторирования.
Как ставится подобный диагноз?
 Именно медицинским термином СВДС введен в практику педиатрии в 60-е годы прошлого века, но и ранее имели место описания подобных эпизодов. К середине 90-х годов врачами сначала Европы и Америки, а затем и всего мира началась активная профилактическая кампания по предотвращению подобных трагедий. Но на сегодняшний день подобный диагноз ставится методом исключения на патологоанатомическом исследовании, когда полностью не нашли подтверждения любые болезненные причины.
Именно медицинским термином СВДС введен в практику педиатрии в 60-е годы прошлого века, но и ранее имели место описания подобных эпизодов. К середине 90-х годов врачами сначала Европы и Америки, а затем и всего мира началась активная профилактическая кампания по предотвращению подобных трагедий. Но на сегодняшний день подобный диагноз ставится методом исключения на патологоанатомическом исследовании, когда полностью не нашли подтверждения любые болезненные причины.
Хотя дети и приспособлены к жизни в новой для себя среде, и имеют высокие возможности к адаптации в раннем возрасте, но, тем не менее, они иногда могут погибать от действия критических внешних изменений или внутренних процессов (пороки развития органов и систем, травмы – умышленные и нечаянные, инфекции, опухолевый рост).
Нередко внешне причин для гибели нет, но по анализу медкарты и вскрытию выявляются ранее неучтенные проблемы и патологии. Но если никаких изменений организма нет, при этом гибель случилась во сне, а накануне дети были вполне здоровы, ставится СВДС.
Народная медицина
С годами головокружение может появляться все чаще и чаще без причины и лечение народными средствами может стать самым безопасным и простым способом снять признаки постоянного вертиго.
Существует целый ряд рецептов эффективность, которых доказана веками. Современная медицина рекомендует применять народную медицину, но только в комплексе с медикаментозным лечением, если оно было назначено.
Чай из мелисы

Чай из мелисы
Измельченную столовую ложку успокаивающего растения заливают стаканом крутого кипятка и заваривают, как чай. Пьют для снятия внезапного вертиго. Также настой снимет, боль и успокоит нервы.
Настойка боярышника
100 г измельченных почек ягоды смешивают с 40 гр меда + 0,5 л. коньяка + 2 г корицы + 1 г ванили. Состав взбалтывают, настаивают неделю и пьют по столовой ложке до приема пищи около 90 дней. Этот рецепт полностью противопоказан людям с алкоголизмом и беременным
Пациентам с повышенным давлением можно употреблять настойку с особой осторожностью
Настойка боярышника
Настой с медом и яблочным уксусом

Медовая настойка с яблочным уксусом
В один стакан крутого кипятка добавляют 2 ч. л яблочного уксуса и 1 ч. л меда все смешивается и принимается утром натощак. Чай можно принимать при резких скачках холестерина, как успокоительное средство.
Массаж с эфирными маслами
Для процедуры берут 100 мл 10% камфорного + 20 мл можжевелового + 40 мл пихтового масла, полученный состав тщательно смешивается и наносится мягкими, периодическими движениями на все лимфоузлы шеи и головы.

Массаж с эфирными маслами
Точечный массаж
Точечный массаж
В этом случае просто надавливают на точки, которые находятся с внутренней стороны по краям бровей. Также процедура проводится на мочках ушей. Надавливание производится не менее пяти минут.
Достоинства народных методов:
- минимальное количество побочных эффектов;
- нет ограничений по срокам применения;
- доступная стоимость;
- простота применения.
Средства народной медицины могут быть хорошей помощью консервативному лечению.
Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
Ребёнок с действительно здоровым сердцем не имеет риска наступления внезапной сердечной смерти, важной задачей является идентификация детей, которые внешне здоровы и асимптоматичны, но аномалии сердца которых требуют отнесения их к группе риска по ВСС. Из пациентов с врожденными пороками сердца наибольшему риску подвержены те, у которых структурные аномалии сердца не могут быть полностью исправлены хирургическим путем
Резидуальные дефекты проявляются перегрузкой давлением и объемом правого и левого желудочков. Пораженные камеры становятся дисфункциональными и склонны к жизнеугрожаемым аритмиям. Пациенты, у которых имеется высокая легочная гипертензия (первичная легочная гипертен-зия или синдром Eisenmenger), подвержены наибольшему риску.
Среди детей первого года жизни внезапная смерть обычно вызвана ductus-зависимыми сложными цианотическим врожденными сердечными пороками. В одном из обзоров 126 случаев внезапной смерти детей в возрасте до 2 лет 10% случа-ев были связаны с ВПС и 6% — с миокардитом.
Предполагается, что 10% из 7000 ежегодных «смертей в колыбели» являются результатом неразпознанных сердечных причин, особенно скрытых сердечных аритмий, в т.ч. аритмий, связанных с удлиненным интервалом QT.
После первого года к наиболее распространенным причинам внезапной смерти со стороны сердца относятся миокардит, гипертрофическая кардиомиопатия, аномалии коронарных артерий, аномалии системы проводимости, пролапс митрального клапана и расслоение аорты. Случаи внезапной смерти также имеют место среди лиц с ВПС, включая тех, у кого ранее проводилось хирургическое вмешательство на сердце. Среди пациентов, не подвергавшихся хирургическому вмешательству, были больные с распространенным стенозом аорты и обструкцией легочных сосудов, среди тех, кто подвергался операции — тетрада Фалло и транспозиция крупных артерий. 3/4 умерших пациентов, относились к III или IV функциональному классу NYHA, 87% имели рентгенологические признаки кардиомегалии, 46% — плохие гемодинамические показатели во время послеоперационной катетеризации, 43% — легочную ги-пертензию и 57% — аритмию (желудочковую экстрасистолию, блокаду сердца или трепетание предсердий) в течение года перед смертью. Таким образом, пациенты с данными симптомами требуют дальнейшего хирургического, консервативного или электрофизиологического вмешательства. В последние десятилетия наблюдалось снижение распротраненности внезапной смерти среди пациентов с ВПС, что соот-ветствует совершенствованию методов терапии.
Распространенность продромальных симптомов среди лиц, умирающих скоропостижно, различна в зависимости от метода исследования, но в целом составляет около 50%. Наиболее распространенные признаки — боль в груди и синкопе (или состояние близкое к синкопальному): оба симптома распространены среди молодых людей и могут быть вызваны многими кардиологическим и некардиологическими на-рушениями.
Немедленное кардиологическое обследование показано детям или молодым взрослым
- с болью в груди при физическом напряжении, на которую не влияют движение, вдох или пальпация, при отсутствии явных некардиологических причин, особенно, если у пациента имеется нарушение со стороны сердца с высоким риском смертельного исхода,
- внезапная смерть в семейном анамнезе,
- связанное с физическим напряжением неясное синкопе без продромы или с пред-шествующим учащением сердечного ритма.
Сбор анамнеза должен включать детальный опрос о семейных случаях внезапной или неожиданной смерти. Внезапная смерть брата или сестры первой степени родства определяет особенно высокий риск у данного пробанда. У 16% молодых людей, умерших скоропостижно, в семейном анамнезе имелась внезапная смерть.
Поскольку рутиная ЭКГ и эхокардиографический скрининг популяции не являются эффективным по вложенным затратам (приблизительно $250 000 на один выявленный случай), то наиболее практичным методом является тщательный и полный сбор анамнеза для идентификации кардиоваскулярных отклонений.
Эпидемиология
Внезапная младенческая смерть является серьезной проблемой для исследований детской патологии и профилактической медицины в педиатрии . В 2014 году в Германии от младенческой смерти умерло 119 детей по сравнению с 714 927 живорожденными ( риск : 0,17). В Германии детская кроватка является лишь третьим по распространенности типом смерти в детском возрасте после неонатального периода.
Младенцы мужского пола страдают на 60% больше, чем младенцы женского пола. Две трети смертей происходят в зимние месяцы.
Около 80% смертей происходит до того, как ребенку исполнится шесть месяцев. Внезапная смерть младенца чаще всего происходит на втором-четвертом месяце жизни младенца.
В большинстве случаев детская смерть наступает во время (предполагаемого) отхода младенца ко сну.
Исследование из США, в котором было изучено 568 случаев с 1991 по 2008 год, показывает, что 99% пострадавших детей имели хотя бы один фактор риска. 75% имели один внутренний и один внешний факторы, а 57% даже имели два внешних и один внутренний факторы. Только у 5% умерших детей не удалось обнаружить повышенного внешнего фактора риска. Однако в отсутствие контрольной группы в исследовании эти цифры имеют лишь частичное значение. Неизвестно, какой процент здоровых детей также имеет хотя бы один фактор риска. В зависимости от выбранных факторов риска (например, мужского пола) можно предположить, что по крайней мере один фактор риска также применим к высокому проценту здоровых детей.
Прогноз, поддержка родителям
Печаль каждой семьи уникальна. Потеря ребенка – это кризис для любой семьи, особенно когда он внезапно, неожиданно умер.
Не вините себя! Потеря ребенка при синдроме не является вашей ошибкой.
Нет никаких признаков или симптомов, которые вы могли бы распознать и предотвратить.
Скорбь – это нормальный процесс, когда речь идет о потере любимого человека. Семья, друзья, соседи, коллеги или религиозные общины могут служить источником поддержки
Важно помнить, что вы не одиноки. Существуют официальные группы поддержки и программы консультирования, которые помогут справиться с потерей.
Мелисса Конрад Стопплер, доктор медицинских наук, главный медицинский редактор
Причины и классификация внезапной сердечной смерти
В отличие от взрослых, у которых доминирующей причиной ВСС являются атеросклеротические изменения коронарных артерий, причины ВСС у детей более разнообразны:
- Тетрада Фалло
- Транспозиция крупных артерий
- Единственный желудочек
- Стеноз аорты
- Синдром Marfan
- Синдром Eisenmenger
- Врожденная блокада сердца
- Послеоперационная блокада сердца
- Первичная легочная гипертензия
- Синдром Kawasaki
- Кардиомиопатии
- Миокардит
- Врожденные пороки развития коронарных артерий
- Аритмогенная дисплазия правого желудочка
- Опухоли сердца
- Синдром удлиненного интервала QT
- Синдром Wolf-Parkinson-White (WPW)
- Первичная вентрикулярная тахикардия и вентрикулярная фибрилляция
- Commotio cordis
Также ВСС можно представить как:
- ВСС у детей с известными, ранее распознанными сердечными заболеваниями
- ВСС у считающихся здоровыми детей, когда жизнеугрожающее состояние является первым симптомом болезни.
- Синдром внезапной детской смерти.
Профилактика
В большинстве случаев избежать внезапной смерти малыша не удается, но снизить риск развития патологии реально. Для этого нужно состоять на учете у педиатра, сообщать доктору о всех текущих заболеваниях ребенка. Также необходимо выполнять следующие советы:
- Избегать перегревания. Оптимальная температура для новорожденных – 18-20 градусов, поэтому не стоит класть ребенка спать в комнате, где температура превышает это значение. На ночь лучше одевать младенца в хлопковую одежду и укрывать тонким одеяльцем.
- Убрать из кроватки все мягкие предметы, в том числе подушку и игрушки. Такие меры помогут уберечь малыша от возможного удушья. Стоит отказаться и от бортиков, так как они только собирают пыль и ухудшают циркуляцию воздуха. А вместо одеяла можно использовать специальный спальный мешок для малышей.
- Укладывать спать младенца строго на спину. Доказано, что подобная рекомендация уменьшает риск возникновения синдрома.
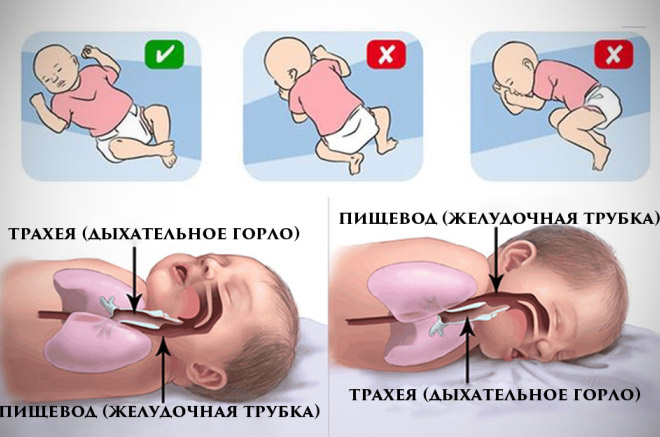
- Перед сном малышу нужно дать срыгнуть воздух, если кормление было совсем недавно. Обычно для этого ребенка держат «солдатиком», прижав к себе в вертикальном положении.
- Стоит отказаться от совместного сна младенца с родителями, а если такая необходимость все же возникает, то следует обеспечить ребенку достаточно свободного место для сна. При этом взрослые должны быть абсолютно трезвыми и не чрезмерно уставшими.
- Не рекомендуется отказываться от сосок перед сном. Но начинать пользоваться ими лучше со второго месяца жизни, чтобы грудное вскармливание не было нарушено.
Молодые родители не должны бояться СВДС. Именно в их силах сделать все, чтобы ребенок родился и вырос здоровым и счастливым человеком. Главное – вести здоровый образ жизни и не оставлять младенца одного.
Внезапная смерть в младенческом возрасте
В прошлом веке гибель новорожденных была довольно частым явлением. С тех пор многое изменилось. Нынешние врачи намного компетентней. В случае надобности собирается форум медиков. Да и сами родители стали более осведомленными. Но смерть в колыбели случается и в современном мире. Младенцы умирают во сне даже в странах, где медицина на высшем уровне.
Когда малыш болезненный, имеет врожденные патологии, летальный исход не столь неожиданный, как в случае отсутствия внешних признаков плохого здоровья. Почему перед сном весело агукающий ребенок засыпает навсегда? Как может кроха перестать дышать без видимой на то причины? Этот феномен необъясним. Безутешные родители в итоге слышат вердикт: синдром внезапной детской смерти.
Если этиологию произошедшего не разъясняет посмертная экспертиза, диагноз СВСМ подтверждается. Чтобы сделать правильный вывод собирается врачебный форум.
Статистика показывает:
- 5-6 детей на тысячу внезапно перестают дышать во время сна;
- 60% умерших деток, которые были практически здоровыми – это мальчики;
- родители белой расы в 2 раза чаще теряют своих кровиночек в результате СВДС, нежели темнокожие люди;
- каждый год только в США регистрируется около 4 тыс. смертей младенцев по непонятным причинам;
- в Российской Федерации из тысячи грудничков 10-11 не доживают до года;
- диагноз СВМС имеет отношение к 30-35% младенцев погибших в колыбели.
До какого момента стоит опасаться? Внезапная остановка дыхания грозит детям до года. После достижения этого возрастного рубежа, подобные случаи не были зарегистрированы. Самый опасный период – от 2 до 4 месяцев. Более 80% случаев СВДС – до полугодовалого возраста.
Факторы риска
Ученые считают, что все-таки главной причиной возникновения СВДС является сбой в работе нейрогуморальной системы. Также практически у всех новорожденных случаются апноэ сна. Но если расстройство повторяется несколько раз за час и длится около 15 секунд и более, следует немедленно обратиться к педиатру. Ровно так же, как и в случае возникновения опасного синдрома из-за нарушения работы сердечной системы.
- Мужской пол новорожденного;
- Возраст от 1 недели до 1 года;
- Гибель кровного родственника от СВДС;
- Маленький вес ребенка при рождении;
- Внутриутробные заболевания;
- Гипоксию плода;
- Недоношенность;
- Множественные роды;
- Выкидыши и аборты;
- Травмы при рождении;
- Возраст матери менее 16 лет;
- Частое перегревание новорожденного;
- Плохое проветривание комнаты, где спит младенец;
- Курение рядом с малышом;
- Холодное время года;
- Сон ребенка на животе;
- Слишком мягкую перину;
- Излишне тугое пеленание.
Также существует версия о том, что патологии в наибольшей степени подвержены младенцы, которые регулярно испытывают психо-эмоциональное напряжение. Иногда врачи склоняются к мысли о том, что летальный исход мог наступить вследствие совместного сна ребенка и родителей.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% — расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Причины СВДС
На самом деле, никто точно не знает, откуда берется СВДС, — по определению, у этого явления нет известной и понятной причины. Однако существует предположение, что у детей, которые умирают от СВДС, есть определенные аномалии в тех частях мозга, которые отвечают за дыхание, пульс, давление и пробуждение. «Мы предполагаем, что когда младенец оказывается в положении, в котором к нему не поступает достаточное количество кислорода, приводится в действие (или наоборот, не приводится) некий неизученный механизм», — говорит педиатр и соавтор книги «Heading Home With Your Newborn» Лаура Джана.
Что может спровоцировать возникновение синдрома
- За десятилетия исследований синдрома внезапной детской смерти было установлено несколько основных теорий и причин. Некоторые из них остались лишь историческим наследием медицины, над другими же продолжают работать.
- В современной медицине синдром внезапной детской смерти у новорожденных относится к парасомниям, другими словами к расстройствам сна. В качестве одной из гипотез, которая может пояснить эту теорию, выделяют апноэ во сне – отсутствие дыхания. В категорию с повышенным риском возникновения СВДС относят недоношенных детей, а также младенцев с недоразвитой дыхательной системой.
- Другая теория гласит, что ведущей причиной внезапной детской гибели являются нарушения сердечного ритма или аритмия. По данным ученых, дети с удлиненным QT-интервалом на ЭКГ больше подвержены риску, чем другие. Этот показатель наглядно отражает время, за которое происходит сокращение желудочков и их полное расслабление. В норме он равняется 0,43 – 0,45 мс. Увеличение интервала может привести к желудочковой аритмии, что и является причиной остановки деятельности сердечной мышцы.
- Некоторые врачи считают, что явление происходит из-за того, что ребенка укладывают спать на живот с повернутой на бок головой. В этом положении тела происходит сдавливание позвоночной артерии, уменьшение питания ствола головного мозга и, как следствие, центральное апноэ.
- Также к возможным причинам развития СВДС относят снижение количества рецепторов серотонина. Вскрытия, проводившиеся после смерти, указывали на количественное снижение этих клеток в продолговатом мозге. Недостаток рецепторов, реагирующих на серотонин, может привести к дезорганизации работы дыхательного и сердечно-сосудистого центров.
- Немалую роль отводят и нарушениям терморегуляции. Оптимальная температура в комнате для комфортного сна составляет 18 – 22 градуса. При перегреве организма еще недоразвитые клетки головного мозга могут попросту отказаться работать.
- Некоторые авторы относят синдром неожиданной детской смерти к пограничным состояниям новорожденных и детей на первом году жизни, наступающих из-за влияния минимальных по выраженности общих факторов.
- Генетическая предрасположенность.
Факторы, предрасполагающие к СВДС
- Многоплодная беременность;
- Молодой возраст будущей мамы (беременность, наступившая до 20 лет);
- Преждевременные роды;
- Недоношенный ребенок, а также масса тела меньше двух с половиной килограмм;
- Искусственное вскармливание младенца;
- Мальчики подвержены чаще, чем девочки;
- Сон на животе;
- Мягкий матрас;
- Нарушение терморегуляции в период сна;
- Курение при малыше;
- Чаще СВДС наблюдают зимой;
- 2 – 4 месяц жизни ребенка;
- Никотиновая или наркотическая зависимость будущей мамы во время беременности;
- Некорректно подобранные подушка, мягкий матрас, одеяло;
- Превышение температуры воздуха в детской комнате;
- Лишние предметы в кроватке (бутылочка, детские игрушки и пустышки).