Тромбофлебит верхних конечностей
Содержание:
- Стадии
- Сравнительная анатомия
- Распознавание флебита: симптомы и признаки
- Профилактика флебита
- Лечение флебита
- Компрессионный трикотаж medi
- План обследования
- Записаться на прием к врачу терапевту можно по телефону
- Варианты лечения
- Лечение облитерирующего атеросклероза и поверхностных аневризм периферических сосудов
- Тромбофлебит: лечение лазером (ЭВЛК, ЭВЛО)
- Что такое сосудистая система?
- Лечение ретикулярного варикоза вен
- Причины и факторы риска развития тромбофлебита
- Эмбриология
- Виды неврином по локализации и соответствующие им симптомы
- Симптомы
Стадии
Последовательность развития заболевания следующая:
- Острая стадия. Клинические признаки тромбофлебита яркие и появляются неожиданно. Повышается температура, кожа вокруг зоны поражения краснеет, больного знобит. Если начать лечение в двухнедельный срок, развитие болезни удается избежать. Кровяной сгусток рассосется. Длительность обострения – до одного месяца.
- Подострая стадия. Длится до двух месяцев. Признаки болезни стихают, но не угасают. Кожа остается красной, а вздувшиеся вены синеют. Отек проходит, но уплотнения сохраняются.
- Хроническая стадия. Диагностируется через два-три месяца после выявления болезни. Симптомы то отсутствуют, то обостряются. Во время ремиссии конечности остаются отекшими, быстро устают и зудят, при этом боль отсутствует. Возникает дискомфорт в нижних конечностях при длительной ходьбе.
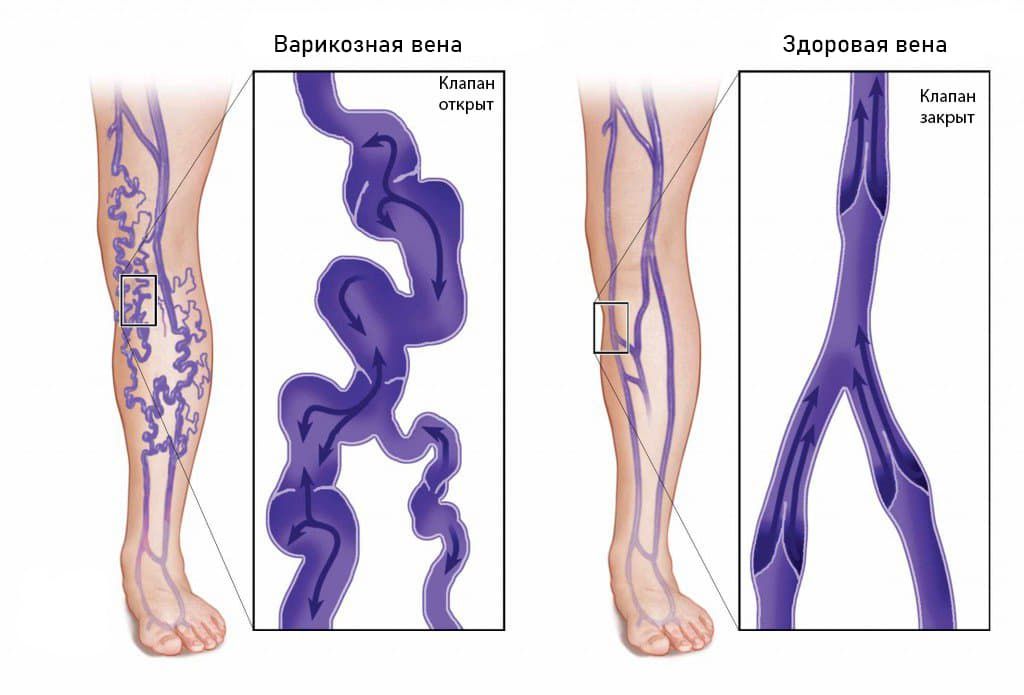
Сравнительная анатомия
Впервые задняя (нижняя) П. в. в филогенезе появляется у кистеперых ганоидов и двудышаищх рыб в виде непарного венозного ствола, впадающего в правое предсердие. У млекопитающих полностью исчезает воротная система почек, и задняя (нижняя) П. в. приобретает преобладающее значение по сравнению с задними кардинальными венами. Общие кардинальные вены (кювье-ровы протоки) в связи с этим несут кровь от передней половины туловища, головы, шеи и передних конечностей. Крупный ствол, образовавшийся в результате слияния вен головы, шеи и передних конечностей и впадающий в сердце, получает название передней (верхней) П. в.
Распознавание флебита: симптомы и признаки
Воспаление вены обычно бывает локальным и очень болезненным. Типичные симптомы включают:
- Боль
- Отек
- Гиперемию
- Ощущение давления
- Ощущение жара
- Уплотнение вены.
Профилактика флебита
Вы можете самостоятельно проводить профилактику развития флебита и других венозных заболеваний, сводя к минимуму описанные ниже факторы риска. Советы:
- Основное лечение: Ежедневно используйте медицинский компрессионный трикотаж, если у Вас имеется предрасположенность к варикозному расширению вен.
- Упражнения: Избегайте длительного стояния и сидения, и делайте упражнения для поддержки вен для активации мышечно-венозной помпы.
- Спорт: Такие виды спорта как плавание, походы и спортивная ходьба поддерживают Ваши вены.
- Пейте достаточное количество воды: Недостаток жидкости сгущает кровь и повышает риск образования тромбов.
- Обратитесь к врачу: Варикозное расширение вен необходимо лечить.
- Фактор риска: Позаботьтесь о своем здоровье: бросьте курить, потому что курение изменяет стенки сосудов.
Лечение флебита
Лечение воспаления вен зависит от его типа и выраженности. Сначала врач выясняет, поражены ли глубокие вены.
Многие пациенты с тромбофлебитом обнаруживают, что охлаждение воспаленной области облегчает боль. В зависимости от расположения и размера тромба существуют различные методы лечения. Возможно лечение антикоагулянтами для растворения тромба. Также тромб может быть удален хирургическим путем. В ряде случаев достаточно симптоматического лечения.
Основное лечение: Использование медицинского компрессионного трикотажа при флебитах
Основное лечение включает в себя использование правильно подобранного медицинского компрессионного трикотажа. Он особенно эффективен в сочетании с физическими упражнениями: компрессионный трикотаж чулки и активация мышечно-венозной помпы гарантируют, что диаметр вен уменьшается. Это означает, что кровь в направлении сердца движется быстрее и не скапливается в сосудах ног. Такие симптомы как боль, отек и чувство давления значительно уменьшаются, что приводит к повышению качества жизни.
Что случится если флебит не лечить?
Легко диагностируемый поверхностный флебит хорошо лечится и часто регрессирует в течение нескольких дней без каких-либо осложнений. Если же флебит не лечить, то он может прогрессировать и вызывать длительный болевой синдром продолжительностью до нескольких недель. Ситуация становится особенно опасной, если пораженная флебиом вена соединяется с глубокой венозной системой. Если в таком случае своевременн не начать лечение, то может развиться тромбоз глубоких вен с высоким риском тромбоэмболии легочной артерии.
Какой врач лечит флебиты?
Если у вас развился флебит, Вам следует немедленно обратиться к врачу (флеболог, сосудистый хирург, дерматолог).
Компрессионный трикотаж medi
Благодаря дышащему и эластичному материалу компрессионный трикотаж обеспечивает высокий комфорт при использовании. Современный медицинские компрессионный трикотаж визульно неотличим от модельного трикотажа, но обеспечивает высокую медицинскую эффективность при использовании.
Здесь Вы можете найти дополнительную информацию о компрессионном трикотаже medi.
План обследования
Перед тем, как идти к врачу, стоит оценить свой питьевой режим и питание. Если в течение 2-х недель после увеличения объёма употребляемой воды и коррекции рациона положительных изменений не произошло, стоит обратиться к врачу. Он оценит состояние и направит к профильному специалисту при наличии необходимости.
Диагностические мероприятия:
- УЗИ вен нижних конечностей;
- общий анализ мочи;
- исследование крови на содержание магния, кальция, калия и натрия;
- рентгеновский снимок или магнитно-резонансная томография позвоночника, особенно нижних отделов;
- оценка уровня гормонов щитовидной железы;
- биохимическое исследование крови на содержание глюкозы, а также гликированного гемоглобина.
По результатам врач ставит предположительный или окончательный диагноз. В первом случае пациент перенаправляется к профильному специалисту.
Записаться на прием к врачу терапевту можно по телефону
или с помощью системы онлайн-записи на сайте
Варианты лечения
Проще всего избавиться от ощущения, что ноги сводит, при обезвоживании. Нужно употреблять достаточное количество чистой воды, и со временем боли исчезнут. Чай, кофе, морсы и другие напитки не могут заменить воду, так как в них нет нужных минеральных веществ и есть много побочных компонентов.
Вода, особенно минеральная, спасёт и при дефиците минеральных веществ.
Дополнительно стоит включить в рацион:
- бананы, авокадо и миндаль (содержат магний);
- молочные продукты;
- шпинат и брокколи (богаты кальцием);
- томаты, картофель и морковь (в них много кальция).
Если исправить ситуацию натуральными средствами не получается, подключают приём препаратов, содержащих необходимый элемент.
При обнаружении варикозной болезни вен нижних конечностей требуется консультация флеболога или сосудистого хирурга. Лечение подбирается исходя из стадии. Это могут быть препараты, повышающие тонус вен, ношение компрессионного трикотажа. Для любой стадии рекомендовано ограничивать время нахождения стоя или сидя, подкладывать подушку под ноги, когда человек лежит, а также поддерживать физическую активность: минимум 30 минут в день 6 раз в неделю прогулки пешком. При неэффективности консервативной терапии применяется хирургическое лечение.
При гипотиреозе часто назначается приём гормональных препаратов. Как и при диабете, пациенты принимают их всю жизнь.
Дегенеративные заболевания позвоночника лечат физиотерапией, массажем, гимнастикой. Реже назначается хирургическое вмешательство.
Лечение облитерирующего атеросклероза и поверхностных аневризм периферических сосудов
Лечение ОЗАНК и проводится в зависимости от характера и выраженности проявлений заболевания. При незначительном нарушении в строении сосудов больному назначается консервативная терапия и динамическое наблюдение.
Всем больным обязательно рекомендуется устранение провоцирующих прогрессирование патологии факторов:
-
отказ от курения;
-
нормализация веса;
-
лечение артериальной гипертензии и контроль показателей АД;
-
достаточная физическая нагрузка: ходьба, прогулки, лечебная физкультура;
-
изменение рациона для снижения уровня вредного холестерина и триглицеридов;
-
контроль уровня сахара в крови;
-
применение пневматических манжет и чулок для устранения нагрузки на сосуды.
Медикаментозное лечение направляется на уменьшение тромбообразования, нормализацию кровотока и лечение повышающих риск развития инсульта и инфаркта миокарда патологий. С этой целью пациенту назначаются антиагреганты (Аспирин, Кардиомагнил и др.), Пентоксифиллин, ингибиторы АПФ, препараты для разжижения крови (например, Клопидогрель, Цилостазол и др.).
При невозможности восстановления нормального кровотока пациентам с II-III стадией ОЗАНК могут проводиться следующие виды хирургических операций:
-
тромбэндартерэктомия – проводится для устранения коротких локализованных поражениях аорты, общих или глубоких бедренных, подвздошных артерий;
-
шунтирование артерии – в обход закупоренной артерии создается дополнительный сосуд (шунт) для нормализации кровоснабжения;
-
протезирование артерии – пораженный участок артерии заменяется искусственным сосудистым протезом;
-
эндоваскулярные операции (баллонная ангиопластика и стентирование артерии) – просвет артерии расширяется при помощи специального баллона, который вводится в просвет артерии и надувается, при необходимости в место сужения может устанавливаться восстанавливающая нормальный кровоток цилиндрическая проволочная конструкция (стент).
Выбор метода хирургического лечения определяется клиническими проявлениями патологии. Эндоваскулярные вмешательства менее инвазивны и поэтому доктора стараются отдавать предпочтение именно их выполнению.
Если хирургические методики оказываются малоэффективными и у больного все же развивается гангрена, то для спасения его жизни проводятся операции по ампутации конечности (полной или частичной).
Так же для лечения больных с хронической ишемией нижних конечностей могут применяться стимуляторы ангиогенеза (из аутологичных клеток-предшественники эндотелиобластов CD133+) и Ангиостимулин (генный препарат сосудисто-эндотелиального фактора роста VEGF165).
Хирургическое удаление периферических аневризм сосудов ног показано при расширении артерии более чем в 2 раза, а при выпячиваниях на артериях рук операции проводятся во всех случаях. Для их устранения пораженный участок артериального сосуда иссекается и заменяется на трансплантат. Иногда для устранения аневризм используется эндоваскулярный стент-граф – покрытая металлическим каркасом тканая полиэстерная трубка устанавливается в аневризму без открытого хирургического вмешательства. Эта методика применяется для пациентов, которым не могут проводиться другие виды операций. Ее цель направляется на укрепление стенки сосуда и предотвращение ее разрыва.
Тромбофлебит: лечение лазером (ЭВЛК, ЭВЛО)
Внутривенная лазерная обработка является минимально инвазивной техникой под ультразвуковым контролем, быстро убирает тромбофлебит. Лечение лазером (отзывы очень воодушевляющие) Этот метод обычно выполняет флеболог, интервенционный радиолог или сосудистый хирург, специализация которого – тромбофлебит. Лечение лазером, цена которого индивидуальная, проходит после обезболивания начинается процедура, и длится около 50 мин. Минимальное вмешательство гарантировано, исчезает тромбофлебит. Лечение лазером (стоимость вам скажут в клинике) действительно эффективно!
Что такое сосудистая система?
Для начала давайте взглянем на сосудистую систему и на то, как она работает.
Все части человеческого тела требуют доставки к ним крови. Кровь переносит кислород и питательные вещества и выполняет много других важных функций, которые позволяют Вашему телу правильно работать. Кровь распространяется по организму благодаря сосудистой системе, которая состоит из сердца, артерий и вен. Сердце представляет из себя высокоэффективный насос, состоящий из специальной мышцы и перекачивающий кровь в артерии. Артерии — это своеобразные трубки, распределяющие кровь ко всем частям тела.
Артерии разделяются на ветви, которые становятся все меньше и меньше до тех пор, пока на превратятся в микроскопические капилляры. В капиллярах кислород и питательные вещества могут легко выходить из крови и поступать к тканям и органам. После того, как кровь проходит через капилляры, она поступает в вены, которые становятся все больше и больше на пути несения крови обратно к сердцу. Сердце далее перекачивает кровь в легкие, для того чтобы она могла насытиться кислородом до того, как будет опять перекачена в артерии. Таким образом весь процесс начинается заново. Кровь, которая покидает сердце — богата кислородом, который затем остается в органах. Кровь, которая возвращается обратно к сердцу через вены, обеднена кислородом и нуждается в его пополнении в легких.
В норме Ваше сердце сокращается (бьется) более 100 000 раз в день (в среднем 70 ударов в минуту), перекачивает около 7 000 литров, на суммарном пути в 19 000 километров через всю сосудистую систему, артерии и вены. Эта невероятная система производит в среднем 2,6 миллиардов циклов за всю Вашу жизнь.
В нашей сосудистой системе находится около 4,5 литров крови, которая регулярно пополняется новыми клетками.
Лечение ретикулярного варикоза вен
При лечении ретикулярной формы варикозной болезни на ранней стадии исход благоприятный.
Сначала флеболог назначает медикаментозную терапию для улучшения кровотока вкупе с компрессионной терапией.
Медикаментозная терапия включает в себя прием венотоников на основе рутозида, гепарина, троксерутина, диосмина. Они корректируют отток лимфы, укрепляют стенки сосудов, нормализуют проницаемость сосудов, повышают тонус вен, предотвращают судороги и развитие трофических нарушений.
В зависимости от количества ретикуляров врач подбирает компрессионные чулки. При подкожных венах на голенях рекомендуется ношение колгот лечебного действия. Если появились паутинки на задней стороне колен, подойдет бинтование эластичным бинтом или ношение колгот компрессии класса А.
Если увеличивается число ретикуляров и сосудистая сетка заметна даже после отдыха, то приступают к лечению нижних конечностей аппаратным методом.
Лазеротерапия заключается в воздействии пучка света на сосудистое сплетение. Лазер нагревает вену, за счет чего внутренняя поверхность сосуда разрушается. Кровь перестает поступать по этой вене. Для достижения результата требуется пройти 2-3 процедуры с интервалом в 2-3 недели. После обработки 12 часов нельзя нагружать конечность, загорать на солнце, принимать душ и ходить в баню. Лазерная коагуляция имеет недостаток. Если доктор долго будет воздействовать на один и тот же участок, можно получить ожог. Метод эффективен при диаметре сосудов меньше 1 мм.
При расширении вен более чем на 3 мм назначается склеротерапия. Она заключается во введении специального склерозанта в просвет вены под контролем УЗИ. Вещество склеивает стенки, за счет чего кровоснабжение по патологическому участку прекращается. Для лечения внутрикожного варикоза используется вещество в виде пены. Процедура безболезненна, т. к. уколы делаются тончайшими иглами. Возможно жжение в момент введения препарата. После инъекций натягивается тугая повязка. Принять прохладный душ и снять компрессионное белье разрешается этот же день.
Микрофлебэктомия не проводится при ретикулярном типе болезни.
Лечение не будет эффективным, если не устранить первопричину. Людям с ожирением нужно корректировать вес для снижения нагрузки на ноги. Офисным работникам нужно делать паузы, вставать и прогуливаться каждый час. Любителям обуви на высоких каблуках следует носить удобную обувь с широкой колодкой и высотой каблука не более 5 см.
Лечение ретикулярного варикоза в клинике доктора Груздева:
Эндовазальная лазерная коагуляция (ЭВЛК)
Если у вас варикоз, то это еще не значит, что придется делать операцию! Новые медицинские технологии позволяют избавиться от этого недуга без хирургического вмешательства.
Подробнее
Склеротерапия
Склеротерапия – это методика лечения варикоза посредством введения в пораженные вены склерозанта (специального медицинского препарата).
Подробнее
ЭХО-склеротерапия
Методика применяется в случаях, когда нужно «запаять» крупные вены.
Подробнее
Foam-form склеротерапия
Технология Foam-form (пенная склеротерапия) используется для «склеивания» варикозно-расширенных вен диаметром до 6 мм.
Подробнее
FILM-склеротерапия
Новейший и уникальный метод борьбы с варикозными изменениями сосудов любого размера.
Подробнее
Клеевая облитерация вен VenaSeal
Безоперационное лечение хронической венозной недостаточности и варикозного расширения вен с помощью биоклея VenaSeal.
Подробнее
Причины и факторы риска развития тромбофлебита
Тромбофлебит нижних конечностей редко начинается спонтанно. Чаще всего болезнь становится осложнением заболеваний ног. Механизм развития связан с неправильным оттоком лимфы и крови по венам и сосудам. После травмирования внутреннего слоя вены открывается кровотечение. В ответ на это образуется кровяной сгусток. Он предотвращает потерю крови, но со временем разрастается и перекрывает полностью просвет сосуда, не дает крови циркулировать.
Предшествует этому процессу следующие факторы:
- Повреждение сосудистой стенки. В эту группу входит механическое травмирование вен при травме и сдавлении конечностей. Венозные стенки повреждают при неправильном выполнении инъекций, частых и долгих капельницах, операциях.
- Ухудшение кровоснабжения отдельных участков тела. Кровь плохо поступает из-за долгого ношения гипса, постельного режима и гиподинамии. Реже замедление кровотока случается в результате сердечной недостаточности.
- Неправильный отток крови в венах из-за венозной недостаточности. Осложнение развивается на фоне беременности, заболеваний органов малого таза.
- Повышенная свертываемость крови. Вязкость и однородность крови и плазмы изменяются при длительном приеме гормональных препаратов, несоответствии уровня эстрогенов и прогестерона, инфекциях.
Другими причинами тромбофлебита могут быть:
- ожирение;
- аллергические реакции и сенсибилизация;
- наличие венозных тромбоэмболических осложнения (ВТЭО) в анамнезе;
- прием ряда медикаментов (диазепам, амиодарон, ванкомицин, препараты химиотерапии, героиновая наркомания).
Нередко острый тромбофлебит развивается на фоне некоторых аутоиммунных заболеваний, таких как системная красная волчанка, васкулиты, болезни Бехчета и Бюргера. В частности, при болезни Бехчета ТПВ обнаруживают у 53,3%, а ТГВ — у 29,8% пациентов i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
В группу риска входят:
- Больные заболеваниями сердца – хронической сердечной недостаточностью, ишемическим инсультом. Отекают конечности, снижается двигательная активность, а после инсульта могут быть параличи, которые затрудняют отток крови по венам.
- Больные сопутствующими флебологическими заболеваниями – варикозом, венозным тромбозом. Скорость движения крови в венах снижается, кровь застаивается, образуя тромб.
- Лежачие больные, люди со сложными переломами. У них нарушена подвижность и возрастает вероятность образования тромба.
- Люди с наследственной предрасположенностью. Нарушения гемостаза передаются генетически. Вероятность болезни повышена, если у родственников первой линии выявлены патологии кровотока.
Эмбриология
Рис. 1. Схематическое изображение некоторых этапов развития полых вен у человека (а — эмбрион 4 недель, б— эмбрион 8 недель, в — плод перед рождением): 1 — передняя кардинальная вена, 2 — общая кардинальная вена, 3 — пупочная вена, 4 — желточно-брыжеечная вена, 5 — субкардинальная вена, 6 — задняя кардинальная вена, 7 — венозное сплетение первичной почки, 8 — печень, 9 — сердце, 10 — наружная яремная вена, 11 — верхняя полая вена, 12 — непарная вена, 13 — полунепарная вена, 14 — нижняя полая вена, 15 — надпочечниковая вена, 16 — исчезающие (редуцирующиеся) сосуды первичной почки, 17 — межреберные вены, 18—правая подключичная вена, 19 — правая внутренняя яремная вена, 20 — левая плечеголовная вена, 21 — левая подключичная вена, 22 — венечный синус сердца, 23 — добавочная полунепарная вена, 24 — надпочечник, 25 — почечная вена, 26 — левая яичковая (яичниковая) вена, 27 — общая подвздошная вена, 28 — наружная подвздошная вена, 29 — правая плечеголовная вена.
В ранних стадиях онтогенетического развития (4 нед.) характерна билатеральная симметрия системных вен. Основным изменением в ходе развития венозной системы является смена направления тока крови из левой половины тела в кардинальные вены, лежащие справа, и формирование непарных венозных стволов. В результате сложных преобразований, связанных с изменением направления тока крови, верхняя П. в. формируется из проксимальной части передней правой кардинальной вены и общей правой кардинальной вены. Развитие нижней П. в. связано с расширением и удлинением вначале небольших вен брюшной полости в результате редукции задних кардинальных вен. В зависимости от того, из каких вен или групп вен формируется участок нижней П. в., в ней выделяют брыжеечную, печеночную и постренальную части, сливающиеся к концу 8-й нед. эмбрионального развития в единый ствол (рис. 1).
Виды неврином по локализации и соответствующие им симптомы
Рассмотрим основные виды патологии и то, какими признаками они сопровождаются.
Невринома позвоночника (шейная, грудного отдела)
Чаще всего поражает грудной и шейный отдел позвоночника. В соответствии с общепринятой классификацией относится к внемозговому типу. Развивается на спинномозговых корешках и сдавливает снаружи спинной мозг.
Возникающие при этом симптомы:
- Корешковый синдром. Характеризуется болью по ходу спинного мозга, может наблюдаться вялый паралич, нарушение чувствительности в пораженном участке.
- Вегетативные нарушения. Симптоматика зависит от того, какой нерв вегетативной системы был поражен опухолью. Могут нарушаться функции органов малого таза (задержка либо недержание мочи, стула), органов ЖКТ (боль в животе, трудности при глотании), сердца (изменение ритма, брадикардия, стенокардия).
- Синдром Броун Секара, когда сдавливается спинной мозг. Ниже уровня расположения опухоли возникает спастический парез, вялый паралич на уровне шванномы, выпадение чувствительности на стороне поражения, утрата ощущения температуры и боли с противоположной стороны.
- Дискомфорт между лопаток, боли, утрата чувствительности.
Признаки патологии могут то появляться, то проходить. По мере роста новообразования симптоматика становится сильной и постоянной. Боли обычно усиливаются в положении лежа.
Невринома головного мозга
Шваннома черепно-мозговых нервов – это опухоль, растущая в пределах черепа. Чаще всего развивается на тройничном и слуховом нервах. В 90% случаев – односторонняя. Симптомы обычно включают:
- внутричерепную гипертензию;
- проявления сдавления окружающего мозгового вещества;
- признаки поражения нервного волокна;
- психические расстройства;
- судороги;
- атаксию;
- нарушения интеллекта;
- гипотонию мышц ног и рук;
- нарушение функции сердца и дыхания;
- изменение зрительных полей.
Невринома тройничного нерва
Это около 35% от всех внутричерепных шванном, вторая по частоте диагностирования шваннома головного мозга. Симптомы зависят от размера новообразования:
- сначала нарушается чувствительность на той половине головы, где есть опухоль;
- позднее поражаются жевательные мышцы, наступает их слабость;
- при росте образования далее появляется тошнота, рвота, распирающая головная боль, сдавливается кора височной доли;
- на запущенных стадиях добавляются обонятельные и вкусовые галлюцинации.
Невринома слухового нерва (акустическая шваннома)
Из-за расположения в мозжечково-мостовом углу опухоль быстро сдавливает окружающие участки головного мозга и нервы. Симптомы делятся на три вида:
- поражение улиткового участка нерва – звон и шум в ухе на стороне поражения;
- ухудшение слуха – постепенно, с высоких тонов;
- при размере опухоли 2-3 см появляется похожая на зубную боль, атрофируются жевательные мышцы;
- когда опухоль достигает 4-5 см поражается отводящий и лицевой нерв, в связи с чем теряется вкус на языке, неправильно работают слюнные железы, нарушается чувствительность лица на стороне поражения, возникает косоглазие с двоением в глазах;
- вестибулярные нарушения (размер образования 5-6 см) – головокружения, обмороки.
Шваннома лицевого нерва
Последствия такой невриномы – нарушение вкуса на первой половине языка, онемение и асимметрия лица, гипотония мимических мышц, нарушение процесса слюноотделения. Возможно разрушение костных структур.
Невринома Мортона (стопы)
Представляет собой доброкачественное разрастание фиброзной ткани в зоне подошвенного нерва. В основном развивается между 3-м и 4-м пальцами. Симптомы – это боль в стопе, ощущение инородного тела, усиление дискомфорта при ношении узкой обуви и нагрузке.
Невринома конского хвоста
Локализуется в самом нижнем отделе позвоночного канала. Сначала проявляется односторонним корешковым синдромом, затем – двухсторонним. Возникает вялый парез ног, нарушения чувствительности мозаичного типа, затруднения при дефекации и мочеиспускании.
Симптомы
Признаки тромбофлебита проявляются сразу. Заподозрить заболевание можно по следующей клинической картине:
- конечность отекает;
- кожа над воспаленной веной краснеет, а сам сосуд темнеет и четко прослеживается под кожей;
- на ощупь чувствуется уплотнение по ходу сосуда;
- ощущается тяжесть в ногах и распирание вен;
- в лежачем положении больной не может поднять ногу и вращать стопой;
- на ощупь нога холодная.
На начальной стадии симптомы местные, то есть общее состояние не изменяется. По мере прогрессирования болезни нарушается подвижность. Больной отмечает слабость в ногах и не может долго стоять. При сгибании стопы чувствует напряженность голени и бедра. Температура варьируется от 37 °С до 39 °С.
Отличительные признаки тромбофлебита голени – икроножная мышца синеет, на ней вздуваются вены. Боль настолько сильная, что пациент не может наступать на ногу.
Тромбоз подвздошно-бедренной вены проявляется болью в пояснично-крестцовом отделе позвоночника, болью в паху и нижней трети живота с одной стороны.
Тромбоз бедренной вены отличается разбуханием вен в верхней части бедра, дискомфортом в области паха.