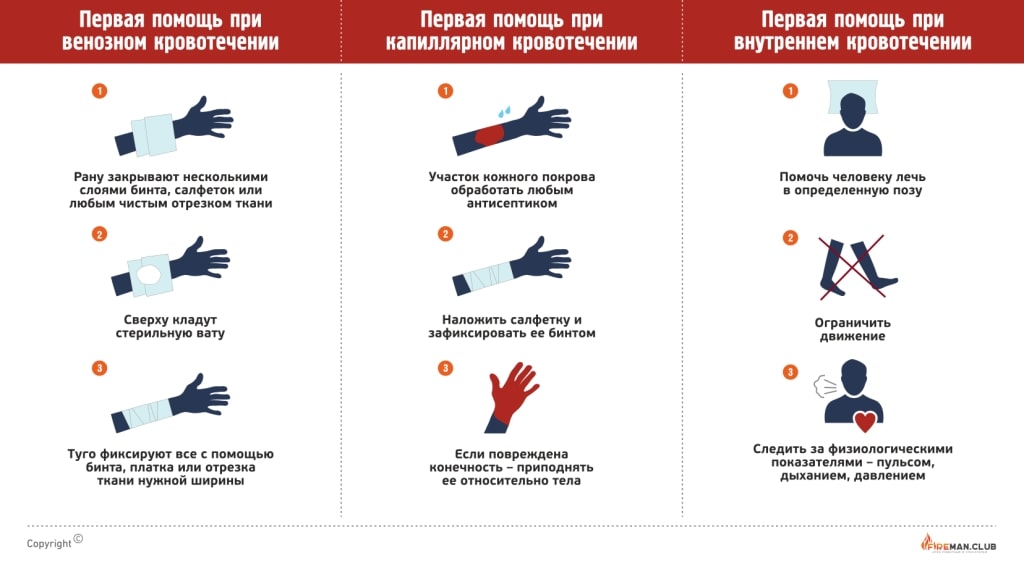
Профилактика и оказание первой помощи при подозрении на инфаркт миокарда
Содержание:
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Клиническая картина[править]
Острейший периодправить
В зависимости от течения заболевания в острейшем периоде выделяют несколько клинических вариантов ИМ.
Болевой (ангинозный)править
Основное проявление — боль за грудиной с возможной иррадиацией в левую руку, плечо, лопатку, нижнюю челюсть, продолжительностью более 20 мин. Она не зависит от положения тела больного, движений и дыхания.
Болевой приступ может сопровождаться следующими симптомами.
- Резкая общая слабость, обмороки.
- Повышенная потливость.
- Эмоциональное возбуждение, страх смерти.
Абдоминальный (гастралгический)править
Проявляется сочетанием эпигастральных болей с диспептическими расстройствами (тошнота, рвота, не приносящая облегчения, икота, отрыжка, резкое вздутие живота).
Аритмическийправить
Аритмический вариант инфаркта миокарда начинается с приступов наджелудочковой или желудочковой тахикардии, реже мерцательной аритмии, частой желудочковой экстрасистолии, или с фибрилляции желудочков, или нарушений проводимости (атриовентрикулярные блокады различной степени, внутрижелудочковые блокады).
Бессимтомный (малосимптомный)править
Наиболее сложный для диагностики вариант, часто обнаруживаемый ретроспективно по данным ЭКГ.
Острый периодправить
Резорбционно-некротический синдромправить
После развития ИМ продукты распада миокарда попадают в кровоток, вызывая системный воспалительный ответ, который принято называть резорбционно-некротический синдромом. Он характеризуется следующими признаками:
- Повышение температуры тела до 38 °С на протяжении не более 1 нед. Если лихорадка превышает 38 °С или сохраняется более продолжительный срок следует искать другие её причины.
- Лейкоцитоз обычно не превышает 15×109/л, и к концу первой недели заболевания количество лейкоцитов становится нормальным.
- Максимальное повышение СОЭ отмечают в конце первой недели болезни, когда начинает снижаться лейкоцитоз (симптом перекреста).
- Анэозинофилию обнаруживают в течение нескольких недель.
Какой бывает инфаркт
Разновидности инфаркта различают по тому, где именно произошел некроз, какова глубина и площадь поражения миокарда. В соответствии с этими критериями, во врачебной практике принято выделять такие классы инфаркта:
- Крупноочаговый или обширный – при этой форме болезни тромб отличается значительными размерами;
- Мелкоочаговый возникает в результате незначительных повреждений мышцы, протекает, как правило, бессимптомно;
- Нижний – локализуется в нижней стенке артерии левого желудочка;
- Передний инфаркт наблюдается на передней стенке левого желудочка сердца;
- Задний – поражает, соответственно, заднюю стенку левого желудочка;
- Трансмуральный – самая опасная форма инфаркта, поражает всю стенку желудочка. Чаще всего приводит к летальному исходу;
- Интрамуральный – проявляется по всей толщине миокарда;
- Абдоминальный – локализован на задней стенке левого желудочка, возникает как результат других сердечных недугов;
- Рецидивирующий время от времени повторяется.
Различают также различные атипичные формы протекания инфаркта, при которых нет выраженных симптомов. Примерно 10% недуга идет именно в этой форме.
Клиническая картина нетипичных случаев
К сожалению, иногда инфаркт сердечной мышцы развивается нестандартно, усложняя его диагностику и раннее обнаружение.
К примеру, некоторые пациенты могут сталкиваться со следующими скрытыми симптомами проблемы сужения коронарных артерий:
- ощущениями боли в области нижней челюсти, левой руки или даже ноги, левого бока;
- возникновением болей в подложечной области, с добавлением тошноты, вздутия живота, рвоты;
- некоторым пациентам может просто не хватать воздуха, при отсутствии иной симптоматики.
Несколько реже при рассматриваемых приступах могут встречаться симптомы, сходные с проявлениями совсем иных недугов:
- приступ, астматического типа с развитием бронхоспазма, отека легких, сильнейшей одышки и пр.;
- приступ, сходный с обострением панкреатита – с возникновением тошноты, обильной рвоты, общей слабости, появлением боли в животе;
- приступ неврологического типа, с развитием невроза, панической атаки, с расстройствами сознания, зрения, с появлением головокружений, головных болей.
Описанная клиническая картина также должна заставить пациента срочно вызвать бригаду скорой помощи – самостоятельное лечение в таких случаях запрещено!
Этиопатогенез
Продолжительное выраженное уменьшение кровоснабжение клеток сердечной мышцы становится причиной их гибели. Гибель клеток миокарда развивается не одномоментно, от образования микроскопических участков некроза до формирования некротических очагов, которые определяются при макро- и микроскопическом патологоанатомическом исследовании, проходит несколько часов.
Продолжительность ишемии, при которой возможно развитие некроза сердечной мышцы, составляет от 2-х до 4-х часов. Скорость развития этого процесса зависит от развитости коллатеральной сосудистой сети в области ишемии, стойкой или интермиттирующей окклюзии кровоснабжающей этот участок артерии, индивидуальной чувствительности клеток миокарда к недостаточности кровоснабжения, феномена ишемического прекондиционирования, индивидуальной потребности в кислороде и питательных веществах.
Патофизиологический процесс рубцевания обычно продолжается от 5-ти до 6-ти недель.
Восстановление кровоснабжения ишемизированного участка может оказать значительное влияние на макро- и микроскопическую картину.
1-й тип (спонтанный инфаркт миокарда) – развивается после разрыва атеросклеротической бляшки; при образовании эрозии, трещины, или диссекции с формированием тромба внутри одной или нескольких коронарных артерий, что становится причиной значительного уменьшения миокардиального кровотока или дистальной эмболии тромбоцитами, завершающихся гибелью кардиомиоцитов.
2-й тип (инфаркт миокарда, вторичный по отношению к ишемии) – гибель кардиомиоцитов происходит без связи с ишемической болезнью сердца: дисбаланс между потребностью в кислороде и/или его поступлением к кардиомиоцитам (дисфункция эндотелия, спазм коронарной артерии, эмболия коронарных артерий, тахи- или брадиаритмии, анемия, дыхательная недостаточность, снижение или повышение артериального давления).
3-й тип (инфаркт миокарда со смертельным исходом и невозможностью определить биомаркеры) – внезапная смерть с признаками, предполагающими возникновение ишемии миокарда, которые сопровождаются вновь возникшими характерными изменениями или новой блокадой левой ножки пучка Гиса на электрокардиограмме, и наступившая до момента нарастания сердечных биомаркеров в крови (в исключительных случаях биомаркеры могут быть не были определены по другим причинам).
4-й a тип (инфаркт миокарда, связанный с чрескожным коронарным вмешательством) – диагностируется при определении уровня тропонина 5х 99 перцентиль URL у больных с его нормальными значениями или нарастание его титра +20% при уже повышенном уровне.
4-й b тип (инфаркт миокарда, развившийся из-за тромбирования стента).
5-й тип (инфаркт миокарда, возникший при оперативном вмешательстве по поводу проведения коронарного шунтирования).
Лабораторные данные
Повышение содержания лейкоцитов, сдвиг формулы влево, появление СРП, увеличение сиаловых кислот не являются отличительными диагностическими критериями и не могут быть использованы для дифференцирования в период неотложной диагностики.
Большое значение придается исследованию ферментов крови с целью отличия заболеваний, приводящих к симптомокомплексу «острого живота». Однако показатели аспартат — и аланин-амино-трасферазы не всегда информативны и неспецифичны. Увеличение креатинфосфокиназы, изменение изоферментов лактатдегирогеназы наблюдается и при панкреатитах, требуют для выполнения значительного времени, что не позволяет их использовать у конкретного больного. Ориентировочную информацию можно получить по данным коагулограммы.
Характерными симптомами некробиотических изменений в миокарде являются типичные изменения на ЭКГ, которые, правда, могут появиться не сразу, а через 12-24 часа (редко до 36 часов) после начала приступа.
И. Caлнxoв
«Абдоминальная форма инфаркта миокарда» и другие статьи из раздела
Диагностика
После приезда скорой помощи пациентку, как правило, проводят срочную электрокардиограмму, по показаниям которой можно определить развитие инфаркта. Одновременно, медики собирают анамнез, анализируя, время начала приступа, его длительность, интенсивность боли, ее локализацию, иррадиацию и пр.
Электрокардиографическими критериями развития приступа могут считаться следующие изменения:
- повреждение или дугообразный рост сегмента st, который может сливаться с положительным зубцом t либо даже переходить в зубец t отрицательного типа;
- появление патологически измененного зубца q с уменьшением амплитуды у зубца r. иногда может наблюдаться полное исчезновение зубца r с формированием qs;
- возникновение отрицательного часто симметрично расположенного зубца T.
Помимо этого, косвенными признаками развития инфаркта может оказаться остро возникающая блокада ножек пучка Гиса. Также диагностика инфаркта миокарда основывается на обнаружении маркеров повреждения мышечных тканей сердца.
Сегодня наиболее убедительным (явным) маркером такого типа может считаться показатель тропонина в крови, который при наступлении описываемой патологии будет существенно повышен.
Уровень тропонина может резко повышаться в первые пять часов после наступления инфаркта и может оставаться таким до двенадцати дней. Помимо этого для обнаружения рассматриваемой патологии медики могут назначать эхокардиографию.
Клинико-лабораторные исследования
У многих больных переносящих ИМ отмечается повышение температуры — субфебрилитет, который сочетается с нейтрофильным лейкоцитозом до 12-14 109/л без палочко-ядерного сдвига, характерного для пневмонии. Нейтрофильный лейкоцитоз при ИМ сопровождается умеренной эозинофилией. По мере уменьшения лейкоцитоза (на 3-4 сутки от начала заболевания) в периферической крови определяется ускоренное СОЭ (симптом «ножниц»), которая остается повышенной в течение 1-2 недель.
Для ИМ характерны увеличение уровня фибриногена и положительная реакция С-реактивного белка.
При исследовании коагулограммы крови в остром периоде ИМ регистрируется тенденция к гиперкоагуляции с появлением продуктов деградации фибриногена (ПДФ) и увеличением концентрации Д-димера (один из фрагментов цепочки фибрина в сгустке крови), свидетельствующие о спонтанной активации фибринолитической системы в ответ на тромбообразование.
Симптомы инфаркта
Следует помнить, что кардиологи рассматривают предынфарктное состояние и собственно, сам инфаркт миокарда. Внезапное возникновение болезни зафиксировано у 43% больных. Примерно за месяц до обострения человек начинает чувствовать себя нехорошо. Причем у женщин симптомы проявляются менее выражено и похожи на грипп или простуду. У мужчин же симптомы классические. Многие отмечают наличие следующих симптомов задолго до возникновения приступа:
- Усталость, которая не проходит и после сна;
- Постоянная слабость;
- Расстройства сна;
- Одышка;
- Онемение или покалывание конечностей;
- Нарушения зрения;
- Беспокойство;
- Бледность кожи;
- Повышенное потоотделение.
Для типичного инфаркта характерны следующие симптомы:
- Боли крайней интенсивности различного характера с локализацией в грудной клетке и иррадиированием в руку шею, левое плечо, ухо, область между лопатками. Замечена пропорция: боль тем сильнее, чем большая площадь сердечной мышцы поражена некрозом;
- Волнообразные болевые приступы;
- Тахикардия;
- Аритмия;
- Артериальное давление повышается, затем падает;
- Повышение температуры тела;
- Симптомы сердечной недостаточности.
Симптомы инфаркта
Предвестниками инфаркта могут быть самые разнообразные болевые ощущения, которые возникают не только в области сердца, но под лопатками, в животе или горле. Тянущие боли в конечностях также могут свидетельствовать о наличии проблем с работой сердца.
Основной симптом инфаркта – это резкая нестерпимая боль в грудной клетке. Приступ может длиться несколько минут или не проходить часами. Инфаркт может быть первичным (спонтанным) или повторяться через определенные промежутки времени.
В медицине выделяется пять основных разновидностей инфаркта, каждая из которых проявляется разными симптомами. С резкой жгучей боли в области сердца развивается типичная форма инфаркта.
При астматической форме возникает резкий приступ удушья. Больному не хватает воздуха, его дыхание учащается в несколько раз. Веки, пальцы, губы и область носа при этом приобретают насыщенный синий оттенок. Основные кожные покровы внезапно бледнеют. Сопровождаться такой инфаркт может кровохарканьем, кашлем и шумным неравномерным дыханием.
Аритмическая форма напрямую связана с изменением ритма сердцебиения. У больного учащается пульс, биение сердца становится заметным визуально, артериальное давление снижается в несколько раз. Данная форма инфаркта чаще всего приводит к клинической смерти.
Церебральная форма сопровождается внезапной потерей сознания. Причем первоначальные признаки инфаркта очень сильно напоминают инсульт. Больной не может связно произносить слова, его речь становится не понятной, координация движений нарушается, а в области грудной клетки возникает резкая боль.
Абдоминальная форма инфаркта считается самой редкой. Болевые ощущения в данном случае возникают не в области сердца, а в брюшной полости ближе к животу. По некоторым признакам такой приступ напоминает обострение язвы или гастрита. Инфаркт сопровождается обильным потоотделением, учащенным сердцебиением, тахикардией, аритмией, тошнотой и рвотой.
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Локализация боли
Локализация боли нередко наблюдается (особенно при заднем инфаркте миокарда) в верхней половине живота — подложечная область. Однако при целенаправленном опросе отмечается наличие боли за грудиной и в области сердца (в затруднительных случаях попросить больного рукой локализовать боль).
Если болевой приступ повторный, то при инфаркте миокарда чаще меняется количественная характеристика болевого синдрома (больной говорит: «Боли стали сильнее», «тяжелее», «давит», «подобные боли были, проходили или облегчались от приема нитроглицерина, а сейчас нет»). Изменение качественной характеристики боли — новый характер боли, иррадиация, причины ее возникновения требуют тщательной дифференциации.
Чаще боли возникают внезапно после физических и эмоциональных перенапряжений, по времени могут совпадать с приемом пищи; боль носит волнообразный характер, с постепенным нарастанием и становится наиболее сильной через 30-60 минут от начала приступа, нередко сопровождается чувством страха смерти, на короткое время может облегчаться приемом нитроглицерина.
Боли могут сопровождаться тошнотой, реже рвотой (однократной). Клинический опыт показывает, что у большинства больных инфарктом миокарда боль, при самой различной ее локализации «перемещается» при динамическом наблюдении в область сердца, за грудину.
При собирании «болевого анамнеза» врач ни в коем случае не должен спрашивать больного об ощущении страха смерти, если больной не скажет об этом сам. Фиксация внимания на этом ощущении и без того панически настроенного больного приносит явный вред, порождая возможность его воспроизведения больным в последующих приступах и является нарушением принципов деонтологии.
Типичным для инфаркта миокарда являются гемодинамические нарушения (шок, коллапс, сердечная астма, нарушения ритма).
При объективном осмотре — больной бледен, небольшой цианоз губ, лицо выражает тревогу. Кожа обычно влажная, чаще холодная, язык обычно чистый, влажный. При исследовании сердечно-сосудистой системы выявляется одышка, тахикардия, нередко с различными видами нарушения ритма. Границы сердца расширены, тоны значительно приглушены (вплоть до исчезновения), может выслушиваться шум трения перикарда. АД чаще снижено, но в раннем периоде может быть нормальным или даже повышенным.
При осмотре живота особое внимание надо обратить на напряжение мышц брюшной стенки, наличие печеночной тупости, вздутие, участие в акте дыхания, симметричность, наличие признаков раздражения брюшины, локализацию боли. При инфаркте миокарда задней стенки со стороны органов брюшной полости может наблюдаться парез желудка и небольшое вздутие живота, болезненность и незначительное напряжение мышц брюшной стенки в эпигастральной области; нарушения стула обычно нет
При инфаркте миокарда задней стенки со стороны органов брюшной полости может наблюдаться парез желудка и небольшое вздутие живота, болезненность и незначительное напряжение мышц брюшной стенки в эпигастральной области; нарушения стула обычно нет.
При динамическом наблюдении за больным с инфарктом миокарда нет нарастания вышеперечисленных синдромов.
Нарастание в процессе болезни болевого и диспептического синдрома нехарактерно для инфаркта миокарда.
Классификация
По стадиям развития:
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объёму поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт., новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007):
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Причины инфаркта миокарда
Основной причиной патологии является атеросклероз, который диагностируется у большинства мужчин после 45 и женщин после 55 лет. В целом же известны три основные причины:
1. Просвет коронарных артерий, подводящих кровь к сердцу, значительно сужают атеросклеротические бляшки. Из-за их образования сосуды теряют эластичность.
2. На фоне атеросклероза может возникнуть спазм коронарных сосудов, который становится причиной инфаркта. Впрочем, спазм может вызвать и физическое или эмоциональное напряжение (стресс).
3. Разрыв бляшки, которая может находиться где угодно в сосудистой системе, приводит к закупорке (тромбозу) коронарной артерии оторвавшимся от бляшки тромбом.
Существует несколько главных факторов риска развития данной патологии.
- Наследственность: если один из ваших близких родственников имел диагноз ИБС, перенес инфаркт, вы в зоне риска.
- Если не следить за уровнем холестерина в организме, рано или поздно в сосудах начнут образовываться атеросклеротические бляшки.
- Также заболеванию подвержены люди, страдающие гипертонией. С повышением артериального давления повышается и потребность миокарда в кислороде.
- Среди негативных факторов – курение, чрезмерное увлечение алкоголем (интоксикация приводит к сужению коронарных артерий).
- Малоподвижный образ жизни приводит к нарушениям обмена веществ и как следствие – ожирению.
- Риск развития инфаркта имеется у больных сахарным диабетом, особенно имеющих избыточный вес. Глюкоза в повышенном количестве разрушает стенки сосудов.
- Перенесенный ранее инфаркт в любой форме – один из важнейших факторов риска.