Лечение апноэ сна
Содержание:
- Причины
- Анализ методов лечения комплексного апноэ
- Апноэ — опасно ли оно для здоровья человека?
- Лечение
- СИПАП – это надолго, зато безопасно и эффективно
- Комментарии врачей
- 3.Диагностика апноэ сна
- Апноэ во сне — диагностика
- Классификация апноэ во сне
- Апноэ сна — что это
- Лечение
- Причины ПНО
- Преимущества и принцип работы портативной кардиореспираторной диагностической системы
- Диагностика
- Обструкция на уровне гортани
- Полночи без дыхания
- Уровень обструкции — корень языка
- Профилактика ночного апноэ
Причины
Различные факторы могут способствовать блокированию или коллапсу дыхательных путей:
- Мышечные изменения: во время сна мышцы, которые держат дыхательные пути открытыми, расслабляются вместе с языком, заставляя дыхательные пути сужаться. Обычно это расслабление не препятствует поступлению воздуха в легкие и выходу из них, но при апноэ во сне это возможно.
- Физические препятствия: дополнительные утолщенные ткани или чрезмерные жировые запасы вокруг дыхательных путей могут ограничить поток воздуха, и любой воздух, который проходит мимо, может вызвать громкий храп.
- Функция мозга: при центральном апноэ сна нарушается неврологический контроль дыхания, что приводит к нарушению контроля и ритма дыхания. ЦАС обычно ассоциируется с основным заболеванием, таким как инсульт или сердечная недостаточность, восхождение на большую высоту или использование обезболивающих препаратов.
При полной блокировке дыхательных путей храп прекращается и дыхание останавливается на 10-20 секунд или до тех пор, пока мозг не почувствует апноэ и не подаст сигнал мышцам напрячься, возвращая воздушный поток. Эта пауза в дыхании называется апноэ.
Хотя этот процесс продолжается сотни раз в течение ночи, человек, имеющий апноэ, не осознает проблемы.
Анализ методов лечения комплексного апноэ
Общепринятого стандарта для лечения комплексного апноэ на сегодняшний день не существует. Практикующие специалисты могут полагаться лишь на подходы, которые применяются при других типах центрального апноэ.

При наличии большой базы исследований о центральном и обструктивном апноэ подходы к лечению комплексного апноэ сна до настоящего времени остаются предметом для обсуждения.
Перечислим методы лечения апноэ центрального характера, заслуживающие наибольшего внимания применительно к апноэ комплексного типа.
- Адаптивная сервовентиляция (АСВ). Работа аппаратов АСВ основана на плавном изменении давления на выдохе и на вдохе с учетом дыхательного потока в дыхательных циклах. Прибор работает в противофазе с дыханием пациента: чем лучше человек дышит, тем меньшее участие в этом процессе играет прибор и, наоборот, чем меньше объем собственного дыхания, тем интенсивнее осуществляемая им респираторная поддержка. Он оперативно реагируют на гипер-, гиповентиляцию и апноэ, выравнивая дыхание. Долгое время считалось, что АСВ лучше иных известных методов помогает бороться с центральном апноэ, в том числе у людей, страдающих хронической сердечной недостаточностью. Также высказывалось предположение, что подобная терапия опосредованно оптимизирует и работу сердца. Однако недавнее исследование опровергло это мнение. Были приведены доказательства, что АСВ-терапия у больных с тяжелой сердечной недостаточностью увеличивает риск смерти. В результате сердечная недостаточность на сегодняшний день считается серьезным противопоказанием для назначения с помощью АСВ, в том числе и при появлении комплексного апноэ сна. Метод весьма хорош, но только для пациентов с сохраненной функцией сердца.
- БиПАП в режиме контроля частоты дыхания (ST). Метод считается резервным, его используют как альтернативу АСВ. Аппарат поддерживает высокое давление на вдохе и снижает его на выдохе. Опция ST позволяет выставить минимальную периодичность дыхания для дополнительного контроля. Если собственный темп дыхания опускается ниже заданного предела, прибор делает вдохи за больного в принудительном порядке. После того как для АСВ-терапии появились ранее неизвестные противопоказания, возник вопрос о безопасности БиПАП в аналогичных случаях. Исследований на эту тему пока не проводилось. Однако по аналогии с АСВ нельзя исключить возможное отрицательное влияние двухуровневой вентиляции на кровообращение у пациентов со слабым сердцем. Следовательно, назначение данного метода лечения при тяжелой сердечной также является рискованной мерой.
- Мочегонный препарат ацетазоламид (диакарб). Это медикаментозное средство не только усиливает выведение жидкости, но и является стимулятором дыхания. Препарат показал свою эффективность при лечении разных форм центрального апноэ в том числе и возникающего на фоне СиПАП-терапии. Но при использовании данного метода лечения пока непонятно, как долго следует его продолжать, чтобы достигнуть стойкого положительного эффекта. Два и сам этот положительный эффект достигается в разной степени и не у всех больных. Тем не менее этот препарат может оказаться выходом для больных с сердечной недостаточностью, когда назначение АСВ или БиПАП-терапии противопоказано или не желательно.
- Кислородотерапия. Метод, в первую очередь, направлен на компенсацию низкого содержания кислорода в крови на фоне дыхательных пауз. Поэтому использование его при отсутствии существенных эпизодов кислородного голодания вызывает определенные сомнения.
Стоит понимать, что умеренные проявления комплексного апноэ, как и неосложненный храп во сне или легкое обструктивное апноэ скорее всего вообще не нуждаются в специальном лечении. Активного терапевтического вмешательства требуют только случаи комплексного апноэ с большим числом аномальных дыхательных событий, а также при условии, что болезнь сопровождается выраженным кислородным голоданием, нарушениями сна, повышенной сонливостью в дневное время или же при наличии явной связи с сердечно-сосудистыми симптомами.
Апноэ — опасно ли оно для здоровья человека?
Всемирная Организация Здравоохранения приводит красноречивую статистику относительно опасности синдрома обструктивного апноэ сна. Оказывается, он может сократить человеческую жизнь на 20 лет. Чтобы понять, в чем заключается угроза храпа и почему он негативно влияет на продолжительность жизни, надо представить, как выглядит человек, который храпит.
Во сне он вдруг «замолкает», дыхание на короткий промежуток времени останавливается. Организм нуждается в кислороде, человек пытается сделать вдох, но у него не получается – мешают перекрытые дыхательные пути. Затем по команде, идущей от головного мозга, происходит напряжение мышц глотки. В результате человек всхрапывает, и дыхание возобновляется.
Столь продолжительное время без дыхания не может не отражаться на состоянии организма. Он начинает страдать от кислородного голодания. Кожа людей с болезнью остановок дыхания во время сна может становиться синеватой. К тому же мозг из-за частых перерывов в дыхании постоянно остается активным, поэтому сон у храпящих бывает поверхностным, они не могут выспаться.
Статистика утверждает, что диагноз апноэ имеет свыше 100 миллионов жителей Земли. В странах с развитой медициной он ставится чаще. Синдром обструктивного апноэ сна наблюдается примерно у 20% населения.
В России изучением проблемы сонного апноэ занимается университет имени Павлова. По подсчетам исследователей, болезни подвержены примерно 9% россиян, или 13 миллионов человек.
Интересный факт!
Лечение
Протокол лечения синдрома апноэ зависит от причины возникновения недуга и тяжести течения заболевания. При легкой степени течения заболевания можно существенно улучшить состояние следующим образом:
- Отказаться от вредных привычек. Максимальный отказ от алкоголя (или снижение количества потребляемых алкогольных напитков), от курения.
- Снизить избыточный вес. Пересмотр системы питания и умеренные физические нагрузки способствуют сокращению жировой массы и улучшению качества сна.
При тяжелой и средней степени заболевания применяют другие терапевтические методы с использованием специальной аппаратуры.
СИПАП – это надолго, зато безопасно и эффективно
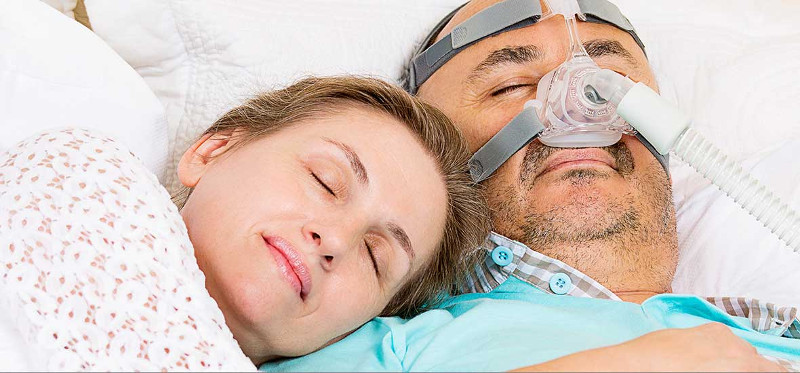
CИПАП считается терапией первой линии при средней и особенно при тяжелой форме обструктивного апноэ. Огромный «плюс» в том, что состояние больного улучшается уже после первой ночи сна с маской. То есть положительный терапевтический эффект заметен сразу. Но храп и остановки дыхания возвращаются если человек прекращает лечение. Другими словами, СИПАП – это для регулярного и длительного лечения.
Для максимального эффекта спать в маске нужно каждую ночь, причем на протяжении всего времени ночного отдыха. Больные с тяжелой формой апноэ обычно придерживаются этого режима, т.к. они в полной мере ощущают на себе результат отмены лечения. При средней по тяжести форме болезни многие пациенты не столь добросовестно выполняют рекомендации врача. Это связано со сложностью привыкнуть к инородному предмету на лице и постоянному потоку воздуха. Минимально возможная продолжительность СИПАП-терапии без существенной потери ее пользы составляет 4 часа в сутки не менее 5 ночей в неделю. Стоит попробовать спать в маске хотя бы первые 3-4 часа, когда сон наиболее глубокий, а внешние раздражители ощущаются не так сильно.
Комментарии врачей

Ольга Бейо, сомнолог клиники «Семейная»
Какая самая частая причина хронической сонливости, с которой вы сталкиваетесь?
Самая частая причина хронической сонливости недостаточный сон. На втором месте в моем опыте — синдром обструктивного апноэ сна средней и тяжелой степени.

Лаврищев Александр, врач-терапевт, ведущий специалист сети клиник «Семейная»
Может ли стресс стать причиной дневной сонливости?
Разумеется, может.
Стресс — это универсальный механизм развития многих болезней. При нем тело вырабатывает много кортизола — гормона надпочечников, который обладает стимулирующим действием на организм. В начальные стадии здорового стресса (эустресс) кортизол помогает мобилизоваться, придает сил, однако если воздействие провоцирующего фактора продолжается — это приводит к нездоровому стрессу (дистресс), при котором кортизол приводит к истощению иммунитета, воспалительным заболеваниям желудочно-кишечного тракта и нарушению работы надпочечников. Также кортизол влияет на активность центральной нервной системы, приводя к тому, что она труднее затормаживается — следовательно, человек хуже засыпает или поддерживает сон.

Екатерина Туровская, кандидат медицинских наук, невролог, врач-куратор медицинской компании BestDoctor
Какая самая частая причина хронической сонливости, с которой вы сталкиваетесь?
Чрезмерная дневная сонливость — это основная жалоба пациентов, наблюдаемых в клиниках сна. Она затрагивает до 12% населения.
К основным причинам дневной сонливости относятся: качественные или количественные нарушения сна, недостаточный ночной сон и заболевания нервной системы. Чаще всего в практике невролога встречаются случаи, когда сонливость вызывают тревожно-депрессивные состояния, хронические боли, последствия мигренозного приступа, сотрясения головного мозга, эпилептические припадки, острые и хронические нарушения мозгового кровоснабжения, дегенеративные заболевания, например, болезнь Альцгеймера и болезнь Паркинсона.
В современном мире негативное влияние на состояние дневного бодрствования оказывают интернет-зависимость, злоупотребление гаджетами.
Все чаще врачи сталкиваются с эмоциональным выгоранием на работе как с одной из причин сонливости. Наиболее подвержены эмоциональному выгоранию врачи (особенно реаниматологи, анестезиологи, хирурги, врачи скорой помощи), сотрудники МЧС, военные и работники в сфере IT. В ближайшее время эмоциональное выгорание ВОЗ планирует объявить отдельным диагнозом.
Утомляемость нервной системы напрямую зависит от информационного перегруза. Сильно влияют информационный шум, качество и количество информации. Многие знают, что информация негативного содержания быстрее истощает нервную систему. И, наоборот, позитивная информация может привести к ее наполнению.
Информационный шум – это поток ненужной информации, с которой мы сталкиваемся каждый день. Это кричащие баннеры, реклама по телевизору, яркие этикетки на баночках с кремом, шампунях и т. д, а также пестрые упаковки на продуктах.
Хроническая усталость и хроническая сонливость — это одно и то же или это разные симптомы?
Дневная сонливость и хроническая усталость — это два разных симптома. Они могут встречаться вместе, а могут возникать отдельно друг от друга. В основе дневной сонливости лежит нарушение работы такой структуры головного мозга, как ретикулярная формация. Именно она отвечает за восходящую активацию коры головного мозга. При недостаточном ее влиянии фаза бодрствования работает не в полной мере.
В основе хронической усталости лежит истощение ресурса нервной системы. Нервные клетки испытывают энергетический голод. Также имеет место дефицит активных медиаторов — серотонина, норадреналина, дофамина, ацетилхолина. Обмен веществ в клетках замедляется. Это проявляется общей слабостью и утомляемостью.
3.Диагностика апноэ сна
Для того, чтобы избежать серьезных последствий апноэ сна и вовремя начать лечение, необходимо диагностировать болезнь. Помимо изучения симптомов заболевания врач может назначить специальное исследование, называемого полисомнографией. Полисомнография, или исследование сна, это тест, который фиксирует физическую деятельность во время сна. Тест можно пройти в лабораторных условиях или даже дома при помощи портативного оборудования. Во время полисомнографии на кожу лица и к голове прикрепляются электроды, которые помогают зафиксировать сигналы, посылаемые головным мозгом, а также мышечную активность. Кроме того, для контроля дыхания ремни и датчики закрепляются вокруг груди и живота.
Помимо полисомнографии используются и другие методы диагностики апноэ сна:
- ЭЭГ, или электроэнцефалограмма, для измерения и регистрации активности мозговых волн;
- ЭМГ для записи активности мышц (например, подергивания лица, скрежета зубами, подергиваний ног) и определения наличия различных стадий сна;
- ЭКГ для записи частоты и ритма сердечных сокращений;
- Измерение потока вдыхаемого и выдыхаемого воздуха при помощи специальных носовых датчиков;
- Запись храпа при помощи микрофонов.
Апноэ во сне — диагностика
Заподозрить наличие апноэ во сне можно при наличии у больного дыхательных остановок во сне или следующих признаков:
- громкий судорожный храп;
- жалобы на постоянную сонливость в дневное время;
- дневные засыпания за чтением книги, просмотром телевизора;
- частые ночные пробуждения и никтурия;
- нарушение сна, длящееся более полугода;
- эпизоды утреннего и вечернего повышения АД;
- ожирение второй-четвертой степени.
При выявлении у пациента трех и более вышеперечисленных признаков следует провести расширенное обследование.
Также расширенное обследование показано при наличии у пациента связанных с апноэ заболеваний (ночной сердечной брадиаритмии, пиквикского синдрома, сердечной недостаточности, хронических обструктивных патологий легких, дыхательной недостаточности, легочного сердца, гипотиреоза, СД второго типа).
Инструментальная диагностика
«Золотым стандартом» диагностики апноэ во сне считается проведение полисомнографии. Эта методика позволяет длительно отслеживать работу многих органов и систем в период ночного сна.
Во время полисомнографии оценивают показатели ЭКГ, ЭЭГ, движения глаз, тонус мышц подбородка, положение тела, уровень насыщения крови кислородом.
Также может быть рекомендовано проведение кардио-респираторных и респираторных мониторингов, компьютерной пульсоксиметрии, холтеровского мониторирования.
Классификация апноэ во сне
Апноэ во сне разделяют по причинам и степени тяжести.
В зависимости от причины возникновения выделяют обструктивные, центральные и смешанные формы апноэ.
По степени тяжести апноэ принято разделять на легкие, умеренные (среднетяжелые) и тяжелые.
Поскольку гипопноэ и апноэ несут в себе одинаковые риски для сердечно-сосудистой и нервной системы, их считают вместе, объединяя в индекс ИАГ (индекс апноэ/гипопноэ).
Классификация апноэ по степени тяжести представлена в таблице:
| Степени тяжести апноэ | Показатель ИАГ |
|---|---|
| Легкие | От 5 до 15 |
| Среднетяжелые | От 15 до 30 |
| Тяжелые | Более 30 |
Следует отметить, что степень тяжести нарушения ЛВ напрямую связана с ростом рисков возникновения патологий сердца и сосудов. При индексе апноэ/гипопноэ более 15, риск развития осложнений увеличивается в среднем 2-3 раза. При значении ИАГ более 30, риск развития заболеваний ССС повышается в 5-6 раз.
Центральное апноэ во сне
Центральным апноэ во сне называют гетерогенную группу заболеваний, связанных с нарушением функционирования работы ДЦ (дыхательный центр), но не сопровождающихся обструкцией (нарушение проходимости) дыхательных путей.
То есть, в основе патогенеза центрального апноэ во сне лежит снижение функции или полная остановка работы дыхательного центра.
Центральное апноэ чаще всего протекает в виде бессимптомных дыхательных расстройств.
Единичные нетяжелые эпизоды центральных форм апноэ в норме часто встречаются у маленьких детей.
К основным симптомам центрального апноэ во сне относят эпизоды утренних головных болей, вялость, постоянную дневную сонливость, ощущение разбитости.
Обструктивное апноэ
Обструктивное апноэ сна (ОАС) — это наиболее распространенный вариант нарушений ЛВ во сне. Данный тип апноэ связан с нарушением проходимости воздуха по респираторному тракту при сохранении функции дыхательного центра.
Синдром ОАС сопровождается частыми дыхательными остановками и проявляется громким храпом, частыми пробуждениями, сонливостью в дневное время суток, головными болями, слабостью, вялостью и ощущением разбитости.
В большинстве случаев, ОАС первыми замечают родственники больного, поскольку им мешает его громкий храп.
Частота встречаемости ОАС у пациентов старше 30 лет составляет 5-7%. После шестидесяти лет частота встречаемости обструктивного апноэ повышается до 30% у мужчин и до 20% у женщин.
У пациентов старше 65 лет частота встречаемости этого синдрома достигает 60%.
У молодых пациентов тяжелые формы встречаются в 1-2%, а у пожилых людей – в 15% случаев.
Смешанное апноэ
Этот вид апноэ определяется сочетанием обструктивного и центрального типа апноэ. Данный тип нарушения дыхания встречается у 1-18% пациентов с апноэ.
Смешанное апноэ сна чаще всего выявляется при лечении ОАС, когда после успешно проведенной терапии выявляется центральное апноэ во сне.
Апноэ сна — что это
В большинстве случаев прекращение ЛВ может длиться от двадцати до тридцати секунд. В тяжелых случаях апноэ может продолжаться дольше минуты и занимать более шестидесяти процентов от всего времени ночного сна.
Тяжелые формы сопровождаются регулярной остановкой дыхания (более 10 приступов апноэ в час), приводя к формированию синдрома апноэ во сне. Десять прерываний дыхания в час вроде бы и не очень много.
Этот синдром сопровождается:
выраженным нарушением ночного сна,
появлением постоянной дневной сонливости,
снижением памяти,
ухудшением скорости мышления,
нарушением способности концентрировать внимание,
снижением работоспособности и физической выносливости.
Длительно протекающие тяжелые апноэ во сне резко повышают риск развития заболеваний сердца и сосудов, повышения АД, возникновения нарушений мозгового кровообращения.
Для лучшего понимания происходящего в процессе апноэ сна коротко посмотрим, как организован дыхательный цикл и как он управляется.
Дыхательный центр
Процесс дыхания управляется структурой, которая называется дыхательный центр — это несколько групп нервных клеток (нейроны), работающих совместно.
Группы нейронов дыхательного центра располагаются в разных отделах нервной системы. Фактически локализация дыхательного центра размыта, но основная часть нейронов располагается в продолговатом мозге.
Логично предположить, что, поскольку дыхательный цикл состоит из двух частей (вдох-выдох), то и нейронов два вида. И это действительно так. Нейроны, работающие в фазе вдоха — это инспираторные нейроны, и нейроны, работающие в фазе выдоха — это экспираторные нейроны.
Таким образом нервная система (ее часть, которая называется дыхательным центром) через специальные нейроны (инспираторные и экспираторные, а также двигательные, расположенные в шейном и грудном отделах спинного мозга) управляет дыхательными движениями специальной мускулатуры (дыхательная мускулатура).
Легочная вентиляция
Такое сложное название, как легочная вентиляция — это, на самом деле процесс продвижения вдыхаемого воздуха в альвеолы за счет работы дыхательной мускулатуры. В альвеолах происходит газообмен с кровью.
Этот процесс заложен в человеческом организме природой. Мы не задумываемся над тем, как он происходит. На самом деле все достаточно просто.
Нормальное состояние дыхания для среднего человека — 500 мл. воздуха за одно движение. При частоте дыхания 15 в минуту в легкие поступает 7 — 8 литров воздуха в минуту. Это усредненные данные.
При развитии сонного апноэ необходимый для нормальной прокачки объем воздуха уменьшается.
Есть данные о том, что хеморецепторы также чувствительны к снижению рН окружающей их внеклеточной жидкости. При этом уровень рН артериальной крови влияет на легочную вентиляцию независимо от Рсо. По этой причине она может усиливаться при метаболическом ацидозе, несмотря на снижение Рсо, в артериальной крови.
Лечение
Лечение синдрома обструктивного апноэ сна должно обязательно проводиться врачами-неврологами в тесном сотрудничестве с эндокринологами, кардиологами и врачами других специальностей. Ведь угрозой данного состояния является высокий риск сердечно-сосудистых катастроф, утяжеление любой соматической патологии, снижение качества жизни людей.
Профилактика и отчасти лечение заболевания должны быть направлены на снижение массы тела (необходимо достичь индекса массы тела в интервале 22-27), укрепления мышц гортани (работа с ЛОР врачом), решение эндокринологических (коррекция уровня сахаров при сахарном диабете, нормализация уровня гормонов щитовидной железы при ее патологии) и других проблем. Важнейшим является и регулярная физическая нагрузка. В этом плане поможет даже банальное правило 10 тысяч шагов, именно такой должна быть минимальная кардионагрузка в течение суток.Симптоматическими методиками лечения СОАС является CIPAP-терапия.
К сожалению, нет убедительных данных об эффективности тех или иных лекарственных препаратах. Проводилось множество исследований в отношении влияния лекарств на храп и течение синдрома обструктивного апноэ сна, однако большинство исследований занимало короткий промежуток времени (1-2 ночи) и полученные результаты при этом были скромными. Так, некоторое влияние показали такие препараты как ацетазоламид, пароксетин, однако они не всегда хорошо переносились и мало влияли на дневную симптоматику (данные лаборатории Кокрейна).
CIPAP (Constant Positive Airway Pressure — постоянное положительное давление воздуха) устройство представляет собой компрессор, создающий постоянное положительное давление воздуха ночью. Таким образом, удается избежать эпизодов остановки дыхания или значимо снизить их частоту. Терапию данными устройствами продолжают в течение месяцев и даже лет, до тех пор, пока не удастся устранить причины, которые привели к синдрому апноэ. Иногда же, в пожилом возрасте, высоких рисках внезапной смерти, частых эпизодах остановки дыхания, невозможности устранения причин заболевания терапию проводят пожизненно. Единственное ограничение на широкое использование данной методики лечения – дороговизна. Цена устройств начинается от 50 тысяч рублей и редко оплачивается из средств соцподдержки или фондов медицинского страхования.
Источники литературы:
Р.В. Бузунов, И.В. Легейда Храп и синдром обструктивного апноэ сна//Учебное пособие для врачей. Москва-2010
Бузунов Р.В., Ерошина В. А. Зависимость тяжести синдрома обструктивного апноэ во время сна от увеличения массы тела после возникновения у пациентов симптома храпа //Терапевтический архив.- 2004.- №3.- С. 59-62.
Вейн А.М. и др. Синдром апноэ во сне и другие расстройства дыхания, связанные со сном: клиника, диагностика, лечение //Эйдос Медиа.-2002.
Ерошина В.А., Бузунов Р.В. Дифференциальная диагностика обструктивного и центрального апноэ сна при полисомнографическом исследовании //Терапевтический архив.- 1999.- №4.- С. 18-21.
Курлыкина Н.В., А.В. Певзнер, А.Ю. Литвин, П.В. Галицин, И.Е. Чазова, С.Ф. Соколов, С.П. Голицын. Возможности лечения больных с длительными ночными асистолиями и синдром обструктивного апноэ сна созданием постоянного положительного давления воздуха в верхних дыхательных путях.// «Кардиология» -2009-№6.- том 49.- с.36-42.
Sleep-disordered breathing in community-dwelling elderly.//Sleep.- 1991.-14(6).-Р.486-95.
Brooks, D. R., L. Horner, L. Kimoff, L. F. Kozar, C. L. RenderTeixeira, and E. A. Phillipson. 1997. Effect of obstructive sleep apnea versus sleep fragmentation on responses to airway National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure; National High Blood Pressure Education Program Coordinating Committee. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA. 2003. – 289.- Р.2560 –2572.
Elmasry A, Lindberg E, Berne C, et al. Sleep-disordered breathing and glucose metabolism in hypertensive men: a population-based study.// J. Intern. Med.-2001.- 249.- Р.153–161.
Rudman D., Feller A.G., Nagraj H.S. et al. Effects of human grouth hormone in men over 60 year // N. Engl J. Med.- 1990.- Vol. 323.- P. 1-6.
Sanner BM, Konermann M, Doberauer C, Weiss T, Zidek W. Sleepdisordered breathing in patients referred for angina evaluation–association with left ventricular dysfunction. //Clin Cardiol. – 2001.-24.- Р. 146 –150.
Причины ПНО
В статье 2016 года отмечается, что примерно 90% всех случаев одышки вызваны заболеванием легких или сердца.
Сердечная недостаточность
Врачи связывают ПНО, наряду с ортопноэ, как специфические симптомы сердечной недостаточности. Сердечная недостаточность возникает, когда сердце пытается перекачивать кровь по всему телу. Когда сердце перестает работать правильно, организм вырабатывает ренин — фермент, вызывающий задержку жидкости и натрия. Это приводит к отеку, если сердце не в состоянии справиться с лишней жидкостью. Жидкость может накапливаться в легких, вызывая одышку.
Некоторые сердечные заболевания, которые могут вызвать ПНО:
- острая декомпенсированная сердечная недостаточность
- ишемия миокарда, форма сердечного заболевания
Заболевания легких
Заболевания легких, вызывающие ПНО:
- бронхиальная астма, хроническое заболевание, которое поражает легкие человека
- хроническая обструктивная болезнь легких
- пневмония
Другие причины
Другие состояния, которые могут вызвать ПНО:
- психогенные расстройства, которые относятся к физическим заболеваниям, возникающим из-за эмоциональных и психических стрессоров, таких как тревога
- болезнь почек
- кислотный рефлюкс
Преимущества и принцип работы портативной кардиореспираторной диагностической системы
Для выявления обструктивного апноэ сна в практике врача-пульмонолога наиболее оправданным по соотношению цена-качество представляется использование портативных кардиореспираторных диагностических систем, специально разработанных для обнаружения нарушений процесса дыхания – симптомов апноэ и дыхательной недостаточности во время сна.
Обычно подобное диагностическое устройство как минимум регистрирует:
- храп;
- воздушный дыхательный поток;
- движения грудной клетки;
- частоту сердечных сокращений;
- насыщение крови кислородом.

Результат кардиореспираторного мониторирования во время сна у больного с синдромом обструктивного апноэ сна (фрагмент записи). Исчезновение потока воздуха происходит на фоне сохраняющихся дыхательных движений и ведет к значительному снижению насыщения крови кислородом. Восстановление дыхания сопровождается интенсивным храпом.
Такое диагностическое оборудование портативно и не приковывает человека к постели, сама процедура проста и вызывает минимум дискомфорта. Никакая специальная предварительная подготовка к исследованию дыхания во время сна не нужна. Все, что потребуется лично от пациента — это просто спать.
Единственная просьба к женщинам заранее удалить лак с ногтя указательного пальца левой руки.
В подавляющем большинстве случаев кардиореспираторного мониторирования достаточно, чтобы определиться с окончательным диагнозом, после чего можно перейти к решению вопроса о выборе оптимального способа лечения.
Диагностика
Поскольку ПНО может возникать вследствие респираторных и сердечных заболеваний, врач диагностирует основную причину.
Диагностические тесты могут включать:
- физические обследования, включая измерение артериального давления, измерение веса и прослушивание сердца и легких
- анализы крови для определения уровня натрия, калия, альбумина, креатинина и некоторых биомаркеров в крови
- рентгенография грудной клетки для выявление увеличения сердца или застоя в легких
- электрокардиограммы, которые регистрируют ритм сердцебиения человека, частоту ударов и электрическую активность сердца
- эхокардиография для оценки структуры сердца
- стресс-тесты, измеряющие, как сердце человека реагирует на давление с помощью физической нагрузки
- радионуклидная вентрикулография
- катетеризация сердца
- магнитно-резонансная томография
Обструкция на уровне гортани
Частая причина обструкции на уровне гортани — увеличение и гиперподвижность надгортанника и черпалонадгортанных складок. Лечение в данном случае может состоять в щадящей резекции увеличенных отделов в сочетании с подвеской подъязычной кости.
Новым и интересным методом является установка аппарата для электростимуляции мышц дна полости рта и языка. Методику только начинают использовать. При ней проводиться установка блока управления под большую грудную мышцу справа. Один электрод проводится в 7-8 межреберье, он контролирует дыхательные движения собственно дыхательных мышц и диафрагмы, второй электрод проводится в мышцы дна полости рта, языка и при возникновении апноэ/гипопноэ производит их стимуляцию, мышцы напрягаются и просвет дыхательных путей увеличивается.
Подводя итог, можно сказать следующее: проблема апноэ сна и храпа затрагивает широкие слои населения и оказывает существенное влияние на здоровье и социальные взаимоотношения. Проблема лечения очень сложна и многообразна. Существует несколько течений в лечении храпа и апноэ, как консервативных, так и хирургических
Хирургическое лечение может дать хороший результат, особенно при так называемых СИПАП-резистентных формах апноэ сна, но важно выбрать правильную и максимально щадящую технику вмешательства
Полночи без дыхания
А происходит вот что: на уровне глотки дыхательные пути представляют собой трубку из мышц, которые после засыпания расслабляются. Если глотка неширокая, а бывает это из-за миндалин, ожирения или избыточного мягкого неба, очередной вдох приводит к полному спадению дыхательных путей и прекращению легочной вентиляции. Негативная информация от различных органов доходит до мозга и вызывает его частичное пробуждение. Мозг восстанавливает контроль над глоточной мускулатурой и открывает дыхательные пути. Человек громко всхрапывает, делает несколько глубоких вдохов. В организме восстанавливается нормальное содержание кислорода, мозг успокаивается и засыпает вновь… Цикл повторяется снова. Иногда случается до 400-500 остановок дыхания за ночь общей продолжительностью в 3-4 часа.
Храп — серьезное нарушение дыхания, которое приводит к резкому ухудшению качества сна. Представьте себе — вы только что заснули, и вдруг вас начинает кто-то толкать, приговаривая: «Подыши, подыши…». Примерно в такой ситуации находится мозг, который должен за ночь активизироваться сотни раз, чтобы возобновить дыхание. Это приводит к утрате глубоких стадий сна, развивается тяжелая дневная сонливость и постепенно истощается нервная система, понижается содержание кислорода в крови, увеличивается вязкость крови, развивается спазм сосудов, артериальная гипертония, нарушается ритм сердца, далее на выбор: инфаркт миокарда, инсульт или внезапная смерть во сне.
Уровень обструкции — корень языка
При ожирении, больших размерах языка (акромегалии), гипертрофии язычной миндалины может возникать обструкция на уровне корня языка. Есть много методов лечения обструкции этого уровня, хотя в нашей стране их используют редко. Наиболее простые варианты хирургического лечения — это резекция язычной миндалины и радиочастотная абляция корня языка. Резекция язычной миндалины выполняется при выраженной её гипертрофии, которая может возникать наряду с гипертрофией других миндалин (глоточной и нёбной), обычно ее проводят электроинструментами для уменьшения кровотечения.
Отдельно или параллельно с резекцией язычной миндалины можно проводить радиочастотную абляцию корня языка. Суть этого вмешательства состоит в следующем — в толщу корня и задних отделов спинки языка вводят биполярный электрод, который при включении электрохирургического аппарата создаёт между электродами высоковольтную электродугу, локально разрушая ткань языка, вызывая электроожог. Через какое-то время (около 1 мес.) из-за процесса образования соединительной ткани в месте ожога ткань языка сжимается, подтягивается и размер задних отделов языка уменьшается.
Операция по фиксации (подвески) подъязычной кости (HyoidSuspension). Этот метод оперативного лечения почти не применяют в нашей стране, но часто используют в США, Европе, Японии. Есть несколько вариантов проведения этой операции. Врач делает небольшой горизонтальный разрез кожи в проекции подъязычной кости по складке между подподбородочной областью и передней поверхностью шеи. Далее хирург выделяет подъязычную кость, обвивает её плотными нитями и фиксирует к телу нижней челюсти с помощью винтов или отверстий в кости. При этой операции подтягивается массив тканей, включая корень языка, гортаноглотку, надгортанник и гортань, и несколько мышц, идущих от основания черепа к подъязычной кости.
Выпускаются готовые к использованию системы, например, система Repose, AIRvance, Encore. Часто совместно с HyoidSuspension проводят прошивание тканей корня языка, с подтягиванием кпереди и фиксируют к нижней челюсти. Иногда такая операция проделывается отдельно (TongueSuspension). Есть также вариант фиксации подъязычной кости к щитовидному хрящу, методика операции схожая. Есть и более косметическая методика фиксации и вытяжения мягких тканей языка (TongueSuspension): через разрез в полости рта, по складке между нижней губой и десной, обнажается тело верхней челюсти, в котором выпиливается прямоугольное окно, прямоугольник кости вытягивается кпереди и тянет за собой основание языка, далее прямоугольник кости разворачивается как пуговица и разрез зашивается. Существует вариант фиксации тканей языка к нижней челюсти специальным «якорем».
Профилактика ночного апноэ
Изменения образа жизни:
Снижение избыточного веса Снижение количества употребляемого алкоголя или отказ от употребления, также важно помнить, что не следует употреблять алкоголь за 4-6 часов до сна Необходимо полностью отказаться от курения Избегать употребления снотворных препаратов или транквилизаторов Стараться спать на боку, а не на спине или животе (это снимет нагрузку на мышцы глотки и диафрагму)
Улучшение качества сна:
- Максимальное уменьшение источников света и шума в спальне
- Следует отказаться от чтения или просмотра телевизора в постели
- Следует расслабится перед сном (массаж, медитации)