Деструкция (искусство)
Содержание:
- Что такое деструкция стекловидного тела
- Лечение онкологической боли
- Причины возникновения
- Как проводится процедура витреолизиса
- Деструкция стекловидного тела: причины, симптомы
- Когда показана операция витрэктомия глаза
- Чем вызвано и как проявляется заболевание
- Диагностика
- Деструкция и отслойка стекловидного тела
- Методы исследования
- Что такое стекловидное тело и его функции
- Что такое Остеобластокластома —
- Лечение
Что такое деструкция стекловидного тела
Проще говоря, это разрушение естественной структуры стекловидного тела в результате каких-либо изменений.
Майя Лонская: «Стекловидное тело состоит из отдельных гелеобразных волокон. Когда они начинают терять прозрачность или менять структуру, это отражается на зрении. Человек видит плавающие «мушки», «червячки», «жучки», ниточки и т.д. Особенно они хорошо заметны на фоне яркой, чистой поверхности, например, на фоне снега или освещённого белого потолка, при прищуривании. Если освещение слабое, помутнения обычно не видны. Из-за движения мутных частиц вслед за движением глаза бывает трудно сфокусировать взгляд на определенном предмете, а постоянное мельтешение вызывает психологический дискомфорт».
Стекловидное тело не восполняется и не обновляется. Это означает, что если инородное тело попало в него, например, кровь или другие клетки, то они так и останутся там. Эти мелкие частицы блокируют свет, который проходит через глаз, тем самым отбрасывая маленькие тени на сетчатку. Эти тени и есть те самые «мушки». К сожалению, появившись один раз, они будут преследовать всю жизнь.
С возрастом часть гелеобразной субстанции естественным образом разрушается и становится более текучей (разбавляется внутриглазной жидкостью). Из-за этого растворенные в воде частички минеральных веществ, рассеянные по стекловидному телу глаза, могут слипнуться. Это также приводит к появлению плавающего «мусора».
Майя Лонская: «Иногда в стекловидном теле могут появляться пустоты. И тогда пациенты жалуются на «молнии» перед глазами. Особенно это заметно при резкой смене освещения (свет-темнота)».
Если патологический процесс развился только в определённом участке стекловидного тела, речь идет о частичной деструкции, если он затронул всю структуру – о полной. Со временем частичная деструкция может перейти в полную.
Деструкция стекловидного тела встречается у 70 % пациентов, особенно после 50 лет, и является одной из самых распространенных офтальмологических проблем.
Помимо сильного психологического дискомфорта из-за плавающих «мушек», при сильной деструкции происходит нарушение зрения.
Лечение онкологической боли
Лечение онкологической боли у пациентов осуществляется поэтапно, с плавным переходом от слабых обезболивающих средств к более сильным:
- ненаркотические анальгетики;
- наркотические анальгетики слабого действия;
- наркотические анальгетики сильного действия;
- трансдермальные системы для непрерывного поступления наркотических анальгетиков;
- длительные внутривенные и подкожные инфузии лекарственных средств.
Однако, в ряде случаев наступает момент, когда даже самые сильные препараты перестают помогать. Для того чтобы облегчить больному страдания и улучшить качество жизни, применяются также следующие современные методики:
Метод продлённой анальгезии, или управляемая пациентом анальгезия
Данный метод заключается в установке специального устройства для введения обезболивающего препарата по катетеру непосредственно в эпидуральное пространство, то есть непосредственно к нервным корешкам спинного мозга, отвечающим за передачу болевых импульсов. Это устройство имеет регулятор скорости подачи лекарственного вещества, а также кнопку для выброса анальгетика, посредством которой пациент может быстро купировать внезапный приступ боли.
Невролиз, или радиочастотная деструкция чревного (солнечного) сплетения
Врач под контролем рентгена разрушает сплетение путем химического или электрического воздействия, вследствие чего наблюдается прекращение болевой импульсации от поражённых органов и пациент перестает испытывать мучительные боли.
Импульсная радиочастотная деструкция нервов
обеспечивает стойкий обезболивающий эффект, который сохраняется до года и более. Это малоинвазивная нехирургическая процедура, которая позволяет значительно облегчить боль в тех случаях, когда другие способы лечения не приводят к желаемому результату.
- Синдром хронической тазовой боли
- Постгерпетическая невралгия
Причины возникновения
Помутнение стекловидного тела: мушки перед глазами
Наиболее частой причиной появления помутнений стекловидной жидкости выступает течение обычных физиологических процессов, направленных на постепенное старение человеческого организма.
В связи с этим огромное количество людей средней, также как и пожилой категории человечества, в различной мере проявлений встречаются с патологическими зрительными явлениями.
Существует ряд определенных факторов, влияющих на развитие деструкции:
- наличие близорукости;
- механические травмы зрительных органов;
- заболевания кровеносных сосудов, включая инсульты;
- поражение инфекциями, протекание различных воспалительных процессов в районе глаз, среди которых конъюнктивит, хорсоидит, кератит, блефарит;
- серьезные травмы черепа;
- проявления вегето-сосудистой дистонии;
- сильное истощение организма;
- гормональные сбои по возрастным причинам, из-за патологических протеканий, в период беременности и кормления грудью;
- сахарный диабет, другие заболевания, обусловленные разрушением нормальной деятельности обменных процессов человеческого организма;
- усиленные нагрузки на глазные органы;
- воздействие различных токсинов и радиации.
Как проводится процедура витреолизиса
Перед операцией пациент проходит осмотр у офтальмолога и сдает рекомендуемые анализы. В назначенный день в глаза больного закапывают анестезирующие препараты и расширяющие зрачки капли. Через четверть часа приступают к удалению конгломератов.
При витреолизисе применяется ниодимовый лазер с частотой вспышек от 200 до 600 раз в секунду. Операция проводится амбулаторно, ее продолжительность – до 5 минут. На объекты воздействует луч лазера, после чего они трансформируются в газ и выводятся.
В ходе одного хирургического вмешательства конгломераты удаляют полностью или частично. При последнем варианте может понадобиться несколько операций. После витреолизиса малая кровопотеря, пациент может отправляться домой.
В первые 3-5 суток после операции возможны болевые ощущения. Для их предотвращения офтальмолог прописывает глазные капли. Дополнительно назначаются противовоспалительные медикаменты.
Чтобы сократить реабилитационный период и предотвратить осложнения, врачи рекомендуют:
- не пить более 1,5 л жидкости в сутки, чтобы избежать повышенного внутриглазного давления;
- на 2 недели исключить физические нагрузки;
- соблюдать гигиену, не посещать сауны, бассейны, солярий;
- на 2-4 недели ограничить зрительную нагрузку;
- носить защитные очки, чтобы предотвратить воздействие на слизистую негативных внешних факторов.
При соблюдении правил реабилитация проходит без осложнений.
Деструкция стекловидного тела: причины, симптомы
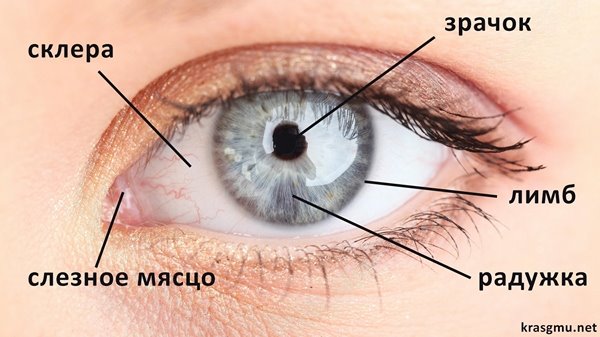
Стекловидное тело занимает ⅔ объема глазного яблока и находится между хрусталиком и сетчаткой. На 99% оно состоит из воды и представляет собой прозрачную гелеобразную структуру. Она выполняет несколько важных функций:
- придает глазу правильную форму;
- обеспечивает несжимаемость глазного яблока;
- участвует в преломлении поступающих на сетчатую оболочку световых лучей.
У здорового человека стекловидное тело абсолютно прозрачное и густое с множеством фибрилл — белков, имеющих нитевидную форму. Они очень тонкие, но могут поддерживать форму глаза. Деструкция приводит к утолщению этих нитевидных элементов. Они утрачивают свою прозрачность и становятся заметными в поле зрения. Данный симптом и называется «мушками».
Деструкция стекловидного тела принимает различные формы:
- Нитеобразная. Она развивается зачастую у пожилых людей, пациентов с прогрессирующей миопией или высокой ее степенью, а также у больных атеросклерозом.
- Зернистая. Деструкция этого типа возникает при воспалении внутренних слоев сетчатой оболочки.
- Кристаллическая. Эта форма патологии достаточно редкая и появляется она вследствие накапливания в стекловидном теле кальция, холестерина и тирозина.
По степени распространенности деструкцию разделяют на 2 типа:
- Полную, при которой патологическая область постепенно занимает все пространство между сетчаткой и хрусталиком. Это приводит к деформации глазного яблока, образованию спаек, отслойке сетчатой оболочки.
- Частичная, которая сопровождается формированием полости в центральной части стекловидного тела.
Когда показана операция витрэктомия глаза
Микрохирургическое удаление стекловидного тела глаза производится при следующих патологических состояниях:
-
Пролиферативная диабетическая ретинопатия (в том числе кровоизлияния в стекловидное тело).
-
Разрывы макулы.
-
Эпиретинальный фиброз.
-
Осложненное, тракционное или рецидивное отслоение сетчатки.
-
Интраокулярное инородное тело.
-
Смещение искусственного хрусталика после его имплантации по поводу катаракты.
-
Гигантские ретинальные разрывы.
-
Возрастная макулярная дегенерация.
-
Травматические повреждения.
Часто витрэктомия выполняется в экстренных клинических ситуациях. Она может быть противопоказана определенной категории пациентов, например, при достоверно известном отсутствии световосприятия или невозможности восстановить зрение. Наличие или подозрение на активную ретинобластому или хориоидальную меланому глаза ставят под сомнение проведение операции ввиду высокого риска диссеминации злокачественной опухоли.
При удалении эпиретинальной мембраны или лечении макулярных разрывов использование лекарственных препаратов из группы системных антикоагулянтов и дезагрегантов (например, аспирина или варфарина) является относительным противопоказанием для проведения операции витрэктомии. Тяжелые системные коагулопатии также требуют пристального внимания со стороны врача, поэтому во время проведения операции витрэктомии необходимо следить за состоянием свертывающей и противосвёртывающей системами, и при необходимости проводить коррекцию.
Чем вызвано и как проявляется заболевание
Точные причины деструкции стекловидного тела до сих пор остаются предметом дебатов и научных изысканий медиков. Основная идея заключается в том, что дегенеративные структурные изменения являются частью старения человеческого организма. Подтверждается это тем, что у половины лиц, достигших 80-летнего возраста, обнаруживаются изменения в гелеобразной структуре.

Говоря о конкретных причинах деструкции у лиц молодого возраста, врачи рассматривают следующие причины:
-
Прогрессирующую миопию или близорукость
-
Эндокринные нарушения
-
Травмы головы и особенно глаза
-
Воспалительные заболевания внутренней оболочки глаза – увеиты
-
Иногда деструкция может быть спровоцирована высокодозной гормональной терапией или беременностью
-
Метаболические нарушения в организме, в частности, сахарный диабет и сопровождающие его кровоизлияния в сетчатку и стекловидное тело
-
Хирургические вмешательства на глазу, например, операция по поводу катаракты
-
Многие ученые говорят о хроническом стрессе, как факторе, провоцирующем дегенеративные процессы в стекловидном теле
Патофизиологически процесс деструкции происходит следующим образом: гелеобразная консистенция становится неоднородной, одновременно имеют место процессы разжижения, помутнения и сморщивания. Дегенеративные процессы связывают с воздействием агрессивных свободных радикалов, а также с присоединением молекул глюкозы к коллагеновым нитям.
Начинаются изменения с образования большого количества новых связей между нитями коллагена. Возникающее благодаря этому феномену уплотнение структуры приводит к перераспределению жидкой части стекловидного тела. Вода теперь распределяется не равномерно, а как бы выталкивается в отдельные камеры.
Разжижение чаще всего касается центральной части стекловидного тела, в то время как периферическая его часть становится более плотной благодаря скручиванию нитей коллагена.
Центральное разжижение вызывает «втяжение» более тяжелой периферической части и оболочки к центру. Чаще всего это происходит в области диска зрительного нерва и вызывает значительное ухудшение зрения вплоть до его потери. Иногда такой процесс сопровождается отслойкой сетчатки, что требует неотложного медицинского вмешательства.
Процесс деструкции стекловидного тела происходит постепенно. Первые проявления – плывущие перед глазами «паутинки» или «мушки». Они лучше заметны при взгляде на ясное небо, сугроб снега или потолок ярко освещенной комнаты. Такие безобидные проявления лечения не требуют, поскольку глобально не ухудшают остроту зрения. На картинке ниже продемонстрированы помутнения на фоне ясного неба.

У части пациентов по мере прогрессирования патологического процесса симптомы деструкции стекловидного тела имеют более выраженный и агрессивный характер. В поле зрения появляется большое количество мелких темно-серых или черных точек, формирующих конгломераты. Иногда помутнения имеют кольцевидную форму. Происходит постепенное снижение остроты зрения, так как стекловидное тело перестает быть оптически прозрачной средой.
Отслойка стекловидного тела проявляется значительным ухудшением зрения, резким увеличением количества плавающих помутнений, появлением вспышек света или молний перед глазами. Это связано с тем, что в процессе отслойки мембрана тянет за собой сетчатку. Подобное механическое раздражение и проявляется вспышками яркого света в поле зрения. Похожая симптоматика характера и для отслойки сетчатки. При возникновении подобных проявлений необходимо безотлагательно обратиться за помощью к врачу-офтальмологу.
Диагностика
Когда женщина приходит к гинекологу на осмотр, врач в первую очередь осматривает наружные половые органы, затем приступает к исследованию шейки матки. Для осмотра шейки матки используются одноразовые пластмассовые зеркала. Сначала шейку матки осматривают невооруженным глазом, затем гинеколог берет мазки на флору (инфекции) и цитологическое исследование (цитология), а так же осматривает шейку матки и влагалище при помощи оптической системы кольпоскопа — кольпоскопии.
Кольпоскопия — это исследование шейки матки под специальным микроскопом. Гинеколог для выявления патологии шейки матки производит расширенную кольпоскопию — осмотр шейки матки под микроскопом после ее обработки специальными красящими растворами, содержащими уксусную кислоту и йод. Процедура осмотра с кольпоскопией продолжается приблизительно 15 минут. Вначале шейку матки обрабатывают 3 % раствором уксусной кислоты. Он имеет специфический запах. Уксусная кислота приводит к сужению сосудов, что позволит гинекологу хорошо рассмотреть шейку матки. После окрашивания уксусной кислотой вся имеющаяся патология шейки матки четко видна. Следующий окрашивающий раствор — водный раствор йода. В норме здоровые клетки шейки матки окрашиваются раствором Люголя, а патологически измененные — нет. Только расширенная кольпоскопия может помочь поставить точный диагноз заболевания шейки матки и определить его злокачественность.
Пациентке с патологией шейки матки гинеколог рекомендует обследование на инфекции для выявления возбудителя воспалительного процесса, который является причиной возникновения эрозии шейки матки. После получения результатов анализов рекомендуется противовоспалительное лечение. В последнее время появилась возможность определять методом ПЦР диагностики наличие и степень онкогенности вируса папилломы человека (ВПЧ). Но эрозия и дисплазия шейки матки может развиватьсяи при отсутствии ВПЧ в результатах анализов. Причинами этого может быть погрешность в заборе материала, редкие типы ВПЧ, не идентифицирующиеся в используемых тест системах. Поэтому необходим целый комплекс исследований, иногда повторных, который формирует тактику гинеколога.
Цитология — это цитологическое исследование отделяемого из мочеполовой системы. В цитологическом мазке оцениваются размеры, форма, количество и характер расположения клеток. Результат цитологии считается нормальным, когда все клетки имеют нормальные размеры и форму — отсутствуют атипичные клетки. Для описания патологических изменений клеток в мазке врачи-цитологи используют специальные термины — дисплазия 1, 2, 3 степени (атипия).
Биопсия шейки матки — это взятие участка ткани шейки матки для гистологического исследования. Проводится биопсия после предварительного обследования и лечения под контролем кольпоскопа специальными инструментами — биопсийными щипцами, радиоволновой петлей или скальпелем. Биопсию шейки матки обычно берут в начале менструального цикла, сразу после прекращения менструации. Процедура эта быстрая и практически безболезненная, возможны незначительные болезненные ощущения внизу живота. Место биопсии может кровоточить. В течение одной недели после взятия биопсии рекомендуется не жить половой жизнью, не ставить тампоны, не спринцеваться, не поднимать тяжелого. Биопсия позволяет поставить окончательный диагноз при патологии шейки матки.
Деструкция и отслойка стекловидного тела
Это два разных патологических процесса со схожими симптомами. Отслойка представляет собой патологический процесс, возникающий на фоне дегенеративных изменений в стекловидном теле. Оно расположено рядом с сетчаткой. Отслоение тела способно привести к повреждению макулы — центральной зоны внутренней оболочки. Такое осложнение всегда сопровождается ухудшением зрения.
Развивается это патологическое состояние при высокой степени близорукости. Располагающим фактором является и пожилой возраст. После 50 лет в глазу сильно снижается качество коллагена в стекловидном теле. Спровоцировать отслоение могут воспалительные глазные болезни. Риск возникновения отслойки возрастает при сахарном диабете, патологиях щитовидной железы, гормональных нарушениях. Нередко причиной этого заболевания стекловидного тела становятся проникающие ранения в глазное яблоко или оперативное его лечение.
При отслоении стекловидного тела наблюдаются:
- «мушки», плавающие помутнения;
- вспышки и молнии в глазах.
Черные точки перемещаются при переводе взгляда. Особенно они заметны на белом фоне. При тяжелом протекании болезни происходит резкое снижение зрения. Лечится она с помощью витреолизиса и витрэктомии.
Методы исследования
Клиническое исследование Стекловидного тела проводят с помощью проходящего света и биомикроскопии. В норме при исследовании в проходящем свете (см. Обследование больного, офтальмологическое) С. т. оптически прозрачно, структура его не выявляется; при патологических процессах в С. т. этот метод позволяет обнаружить плавающие или диффузные помутнения. Наиболее полное представление о структуре С. т. можно получить при биомикроскопии (см. Биомикроскопия глаза) с применением нейтрализующих оптическую систему глаза линз. Для исследования С. т. применяют также одно- или двухкамерную эхографию (см. Ультразвуковая диагностика, в офтальмологии).
Что такое стекловидное тело и его функции
Стекловидное тело представляет собой прозрачный гель, который заполняет весь объем полости глазного яблока за хрусталиком. Снаружи гель ограничен тонкой мембраной, а внутри разделен на несколько каналов или трактов.
Стекловидное тело необходимо уже на ранних этапах развития глазного яблока — во внутриутробном периоде, так как в его составе проходит, так называемая гиалоидная артерия, питающая хрусталик и, частично, передний отрезок глаза. Со временем, после завершения формирования хрусталика, гиалоидная артерия подвергается обратному развитию и исчезает, хотя в редких случаях, у взрослых можно обнаружить ее остатки в виде нежных тяжей. Кроме того, от стекловидного тела во многом зависит развитие сетчатки и ее кровоснабжение.
Стекловидное тело выполняет следующие функции:
- проведение световых лучей до сетчатки, благодаря своей прозрачности;
- поддержание постоянства внутриглазного давления, необходимого для обменных процессов и функционирования глаза в целом;
- обеспечение правильного расположения внутриглазных структур – сетчатки и хрусталика;
- компенсация перепадов внутриглазного давления при резких движениях или травмах за счет своей гелеобразной структуры.
Строение стекловидного тела
Стекловидное тело имеет объем, примерно, 3,5-4,0 мл и на 99,7% состоит из воды, за счет чего поддерживает постоянство объема глазного яблока. Кроме того, стекловидное тело участвует в оттоке внутриглазной жидкости, которую вырабатывает цилиарное тело. Часть жидкости поступает в стекловидное тело из задней камеры и дальше всасывается, непосредственно в кровеносные сосуды сетчатки и диска зрительного нерва.
Спереди стекловидное тело прилежит к хрусталику, формируя в этом месте небольшое углубление, по бокам контактирует с цилиарным телом и на всем протяжении с сетчаткой.
Стекловидное тело ограничено снаружи пограничной мембраной, кнутри от которой располагается, собственно, стекловидное тело, разделенное множеством мембран на отдельные пространства. Только в двух областях стекловидное тело не покрыто мембраной – это область диска зрительного нерва и место прикрепления стекловидного тела у зубчатой линии, так называемый, базис стекловидного тела.
Пограничная мембрана стекловидного тела разделяется на заднюю, лежащую кзади от зубчатой линии, и переднюю, располагающуюся кпереди от нее. Передняя гиалоидная мембрана делится на ретролентальную и зонулярную части, границей между которыми является, так называемая, связка Вигера, идущая от мембраны стекловидного тела к капсуле хрусталика. Задняя гиалоидная мембрана плотно спаяна с сетчаткой по краю диска зрительного нерва и у зубчатой линии, менее плотно присоединяется к кровеносным сосудам сетчатки. Возможны такие изменения, как задняя отслойка стекловидного тела, при которой происходит разрушение связей мембраны в местах ее прикрепления и жидкое стекловидное тело свободно распространяется в область между сетчаткой и задней гиалоидной мембраной. Также возможно развитие прочного соединения мембраны в макулярной зоне и развитие тракции сетчатки, приводящей к снижению зрения.
Внутри стекловидного тела также выделяют клокетов канал, являющийся остатками ткани артерии, кровоснабжающей хрусталик во внутриутробном периоде.
Методы диагностики заболеваний стекловидного тела
- Биомикроскопия – под микроскопом оценивается передний отрезок стекловидного тела.
- Офтальмоскопия – выявляются изменения преретинальных отделов стекловидного тела и его заднего отрезка.
- Ультразвуковая диагностика.
- Оптическая когерентная томография – выявление изменений соотношения задней гиалоидной мембраны и сетчатки в макулярной зоне, например, тракций сетчатки.
Симптомы при заболеваниях стекловидного тела
Врожденные изменения:
- Остаток эмбриональной артерии, идущей к хрусталику глаза от диска зрительного нерва.
- Персистирующее первичное стекловидное тело.
Приобретенные изменения:
- Разжижение стекловидного тела.
- Помутнение стекловидного тела.
- Деструкция стекловидного тела.
- Грыжи стекловидного тела.
- Кровоизлияние в стекловидное тело или гемофтальм.
- Отслойка стекловидного тела.
- Воспалительные изменения в стекловидном теле при эндофтальмите или панофтальмите.
Что такое Остеобластокластома —
Остеобластокластома (osteoblastoclastoma, гигантоклеточная опухоль, остеокластома, гигантома).
Термин «остеобластокластома» получил широкое распространение в Советском Союзе за последние 15 лет. Первое подробное описание этой опухоли принадлежит Nelaton (1860). На протяжении многих лет учение о ней претерпело значительные изменения. Во второй половине XIX века остеобластокластома (гигантоклеточная опухоль) была включена в группу фиброзных остеодистрофий. В работах С. А. Рейнберга (1964), И. А. Лагуновой (1962), С. А. Покровского (1954) гигантоклеточная опухоль рассматривается как местная фиброзная остеодистрофия. В. Р. Брайцов (1959) высказал взгляд на «гиганто-клеточную опухоль» костей, как на процесс эмбрионального нарушения развития кости, что не нашло, однако, дальнейшего подтверждения. В настоящее время большинство исследователей не сомневаются в опухолевом характере этого процесса (А. В. Русаков, 1959; А. М. Вахуркина, 1962; Т. П. Виноградова, Bloodgood).
Остеобластокластома является одной из наиболее частых опухолей костей. Заметных половых различий в заболеваемости остеобластокластомой не наблюдается. Описаны случаи семейного и наследственного заболевания.
Диапазон возрастов больных остеобластокластомами колеблется от 1 года и до 70 лет. По нашим данным, 58% случаев остеобластокластом приходится на второе и третье десятилетия жизни.
Лечение
Начальные и медленно прогрессирующие варианты ДСТ, как правило, в лечении не нуждаются – тем более, что эффективные медикаментозные схемы пока не найдены (в таких случаях, как правило, офтальмологи назначают «сосудистые глазные капли» — Эмоксипин или Тауфон, витамины для зрения, ферментные препараты в таблетках – Вобэнзим).
В худшем случае и при условии постоянной сознательной (или бессознательной, невротической) фиксации внимания на них, плавающие нити или пятна могут становиться источником психологического дискомфорта, объективно не сказываясь ни на остроте зрения, ни на других характеристиках зрительной системы. Однако в большинстве случаев естественное развитие процесса (например, постепенное нарастание возрастных изменений) приводит к гравитационному опущению неоднородностей под главную оптическую ось глаза, т.е. «флоатеры» попросту перестают создавать помехи в наиболее активном центральном поле зрения. В то же время, зрительные центры мозговой коры постепенно приспосабливаются к существованию стойких помех и начинают их игнорировать, отфильтровывая и исключая из конечного зрительного образа.
Если же деструкция стекловидного тела является следствием более общей и серьезной патологии, – например, воспаления сетчатки, диабетической ретинопатии и т.п., – такие тенденции, безусловно, требуют диагностики, постоянного контроля и лечения (как минимум, профилактического или поддерживающего) у офтальмолога. В наиболее запущенных, быстро прогрессирующих и угрожающих вариантах развития ДСТ производится витрэктомия – офтальмохирургическая операция по частичному или полному удалению вещества стекловидного тела с его замещением сбалансированным биосовместимым солевым раствором, физические и оптические параметры которого соответствуют природным характеристикам здорового стекловидного тела.
Не являясь абсолютно безопасной в плане рисков и возможных осложнений (впрочем, как и любое другое практикуемое сегодня хирургическое вмешательство), витрэктомия рассматривается как ultima ratio, т.е. как «последний довод», вынужденная мера по сохранению зрения, и заканчивается терапевтическим успехом в очень большом проценте случаев – по разным оценкам, от 80% до 90%.