Лфк при грыже
Содержание:
- ЛФК после удаления грыжи
- Причины дорсопатии поясничного крестцового отдела позвоночника
- Диагностика
- Последствия дорсалгии
- Чем опасно заболевание
- Возможные локализации
- Как проводится лечение
- Общие клинические рекомендации
- Особенности течения артрита кистей при разных типах заболевания
- Причины
- Классификация
- Симптомы дорсопатии
- Частые вопросы
- Стадии развития межпозвонковой грыжи
- Как лечат аллергический артрит в клинике «Парамита»
- Лапароскопическая операция по удалению миомы матки отличается от традиционной хирургии в нескольких ключевых направлениях
- Методы измерения плотности костной ткани
ЛФК после удаления грыжи
Чтобы нормально восстановиться после удаления грыжи позвоночника, без лечебной физкультуры не обойтись. Реабилитация проходит в несколько этапов:
- Первые две недели после операции. Пациент пребывает в больнице, должен носить корсет, пройти медикаментозное лечение. Вставать можно на 2-3 день, сидеть не рекомендуется. Запрещено поднимать вес больше 3-5 кг, нельзя делать массаж.
- 2-6 недели. Пациента выписывают из больницы. Он должен ходить в клинику на физиотерапевтические процедуры. Долго сидеть и стоять еще нельзя. Тяжести не больше 8 кг.
- 1,5-2 мес. после операции. Лечащий врач назначает ЛФК, массаж.
- 2-6 мес. Доктор разрешает увеличить нагрузку при выполнении ЛФК. Поднимать тяжести и переутомляться еще нельзя.
- После 6 мес. Надо пройти курс ЛФК на специальных тренажерах.
Таким образом, после операции больной первые две недели почти неподвижен. За это время мышцы слабнут, слегка атрофируются. Информацию, когда начинать лечебную гимнастику, скажет врач. Обычно ЛФК назначают с 6 недели после операции. Занятия в это время такие же, как и при лечении грыжи, зависят от локализации протрузии. Но увеличивать нагрузку можно только по решению врача.
О всех методах лечения грыж читайте в нашей статье «Лечение межпозвоночной грыжи».
Когда нельзя упражнения делать после удаления
ЛФК после удаления грыжи должен назначить врач, а пациент – в точности соблюдать его инструкции.
В первое время после операции нужно носить корсет, который способствуют заживлению швов. В это время запрещены любые нагрузки. Вес до 5 кг можно поднимать только с корсетом. Активные упражнения под запретом, в т.ч. резкие скручивающие движения.
Через 2 недели после операции пациента выписывают из больницы, но в это время ЛФК еще под запретом. Только минимум через 1,5 мес. (к этому моменту швы затягиваются) и после обследования у врача можно начинать делать упражнения.
Лучшие упражнения
Врач назначает ЛФК, исходя из клинической картины. Занятия возможны только под присмотром специалиста. Основные усилия направлены на укрепление мышечной массы, восстановление работы прооперированной части позвоночника. Если состояние пациента позволяет, ему рекомендуют «Полукобру», «Кобру», «Кошку», поворотам и наклонам головы, затем переходят к более сложной гимнастике.
Через 6 месяцев после операции реабилитолог назначает работу на тренажерах. При необходимости пациент проходит тесты, на основании которых компьютер разрабатывает программу занятий. Больной занимается на компьютеризованных установках, которые:
- тестируют состояние пациента во время занятий, что позволяет вовремя корректировать программу;
- измеряют и рассчитывают мускульную силу, амплитуду движений больного;
- контролируют занятие, исключая возможность травмирования позвоночного столба.
Первые занятия ЛФК после операции должны проводиться только под наблюдением врача
Когда основная реабилитация закончится, пациенту надо ходить на групповые занятия по лечебной гимнастике. Если такой возможности нет, он может делать упражнения дома с учетом рекомендаций реабилитолога и инструктора по ЛФК.
Причины дорсопатии поясничного крестцового отдела позвоночника
Патологический процесс может быть вызван различными факторами:
- Избыточный вес, особенно в том случае если у человека низкая двигательная активность
- Вредная диета, которая приводит к дистрофическим изменениям в межпозвоночных дисках
- Если есть частые эпизоды переохлаждения
- Ослабленная иммунная система (частые простуды).
- Профессиональная необходимость перетаскивать тяжести
- Неправильный стереотип положения тела во время сна
- Сидячий образ жизни, характерный для сотрудников офисов
- Наличие в истории повреждений позвоночника
- Серьезные заболевания центральной нервной системы, сердца, кровеносных сосудов, расстройства пищеварительной системы
- Осложнения инфекционных заболеваний (сифилис туберкулез) или опухолей (например, метастазы рака)
Диагностика
Субфебрилитет не возникает на пустом месте, и часто является предвестником достаточно серьезного заболевания. Чтобы выяснить причины возникновения постоянно повышенной температуры, необходимо обязательно обратиться к доктору. Диагностика субфебрилитета начинается со сбора анамнеза и жалоб на состояние здоровья. Врач изучит историю болезни пациента, расспросит о ранее перенесенных и существующих ныне заболеваниях. Наличие таких болезней, как туберкулез, сахарный диабет, ВИЧ, различные виды заболеваний крови и печени, а также перенесенные операции — одна из причин стойкого повышения температуры. При диагностике субфебрилитета необходимо выявить и возможность заражения бактериальным эндокардитом и гепатитом во время медицинских процедур, посещения стоматолога, переливании крови, незащищенных половых контактах. Также проводится эпидемиологический опрос — врач задаст вопросы о том, какие страны посещал человек в последнее время, не выезжал ли он в районы, для которых характерны те или иные инфекционные и паразитарные заболевания.
Далее следует визуальный осмотр пациента. Врач проводит исследование кожных покровов, слизистой, суставов, лимфатических узлов, делает пальпацию брюшной полости, молочных желез у женщин, аускультацию грудной полости, осматривает ЛОР-органы, урогенитальные органы и прямую кишку. Для выяснения всех причин возникновения субфебрилитета назначаются лабораторные исследования, к которым относятся общий анализ мочи крови, серологический и биохимический анализы, исследования мокроты и спинномозговой жидкости.
В обязательном порядке проводится и приборная диагностика: УЗИ, рентгенография, КТ, эхокардиография. Назначаются консультации различных специалистов: гинеколога(для женщин), невролога, онколога, гематолога, инфекциониста, фтизиатра — все пациенты, мужчины, женщины, дети, беременные с субфебрилитетом, должны пройти проверку на туберкулез.
Последствия дорсалгии
Строго говоря, последствий у дорсалгии как таковой нет. Кроме естественного ограничения, вызванного болью, дорсалгия сама по себе не влечет за собой ничего страшного. Совсем другое дело — последствия заболевания, вызвавшего дорсалгию. Вот они-то наступят обязательно. И будут значительно серьезнее, чем необходимость несколько дней отлежаться при приступе дорсаго. В большинстве случаев заболевания опорно-двигательного аппарата, если их не лечить, в конечном итоге приводят к операции (если она способна хоть чем-то помочь), а вслед за ней к инвалидности. Некоторые заболевания ведут прямиком к инвалидности, минуя «оперативную» стадию. Это справедливо для любых заболеваний, вызывающих дорсалгию, начиная от банального остеохондроза и заканчивая такой «экзотикой», как анкилозирующий спондилоартроз, более известный как болезнь Бехтерева.
Поэтому, несмотря на то, что дорсалгия как таковая является болевым симптомом в чистом виде, стиснуть зубы и перетерпеть — не выход. Бесполезно также «глушить» боль обезболивающими препаратами — пользы от этого примерно столько же, сколько от того, чтобы бросить руль и закрыть глаза, когда машину сорвало в занос. О проблеме вы забудете ровно до того момента, когда обезболивающие не смогут больше маскировать патологические изменения. Зато потом она вернется в такой форме, что вы пожалеете о потерянном зря времени.
Последствия заболеваний опорно-двигательного аппарата, вызывающих дорсалгию, проявляются по нарастающей. Сперва, кроме периодически возникающего болевого синдрома, пациент не ощущает особых неудобств, кажется, что проблема решается таблеткой или уколом. Со временем дорсалгия становится привычным спутником жизни, боль становится постоянной, у пациента незаметно появляются не только органические, но и психологические изменения. Ограничения, связанные с болью, становятся привычными, деформируют психику и социальное поведение
Наконец, в самых запущенных стадиях заболевания, к которому пыталась привлечь внимание дорсалгия, возникает существенное объективное ограничение двигательной активности, а вслед за этим, как правило, следует инвалидность.
Остается задать вполне резонный вопрос. Мы расписали тут ужасы, к которым приводит дорсалгия, а что мы предлагаем? Давайте рассмотрим способы лечения дорсалгий и связанных с ними заболеваний, которые применяются в современной медицине.
Чем опасно заболевание
Течение пиогенного воспалительного процесса в суставах зависит от вирулентности (способности причинять вред организму больного) возбудителя инфекции, состояния иммунитета больного, наличия у него хронических заболеваний. При отсутствии лечения заболевание в любом случае прогрессирует, переходя из стадии в стадию с разрушением сустава и тяжелыми осложнениями.
Стадии
Стадии пиогенного артрита по НИИ им. Вишневского:
-
Ранняя – гной скапливается в суставной полости, не разрушая ее тканей (на рентгене возникает расширение суставной щели из-за скопления гнойного экссудата):
- 1а — прилегающие к суставу ткани не изменены;
- 1б – гнойное воспаление вокруг сустава.
-
Явная – внутрисуставные ткани (синовиальная оболочка, хрящ, связки) разрушаются (на рентгене – разрушение суставных поверхностей костей):
- 2а — без поражения околосуставных тканей;
- 2б – нагноение распространяется на окружающие ткани.
-
Прогрессирующая – разрушается хрящ и подхрящевая кость (на рентгене – очаговое разрушение кости, сужение суставной щели), нарушается подвижность сустава:
- 3а — без поражения окружающих сустав кожи и подкожной клетчатки;
- 3б – гнойники вокруг сустава;
- 3с – свищи (прорыв гноя) на поверхности кожи.
-
Конечная:
- если не лечить – разрушение, анкилоз (неподвижность) сустава, инвалидность; восстановить суставную функцию можно только при помощи эндопротезирования;
- если лечение проведено своевременно – возможно полное выздоровление.
Возможные осложнения
При отсутствии лечения нагноительные процессы дают тяжелые осложнения:
- полное разрушение и неподвижность сустава;
- распространение нагноения на кожу, подкожную клетчатку, связки и сухожилия с образованием трудно поддающихся лечению свищей, абсцессов и флегмон;
- остеомиелит – гнойное воспаление кости;
- сдавливание нервов отекшими тканями, сопровождающееся сильными болями; например, артрит голеностопа может осложняться тарсальным синдромом из-за сдавливания большеберцового нерва;
- сепсис – множественные пиогенные поражения органов и систем.
Пиогенный артрит – это заболевание, которое невозможно вылечить домашними средствами. Чем раньше больной обратится к врачу, тем больше у него будет шансов на выздоровление.
Что делать при подозрении на гнойный артрит
Алгоритм действий:
- вызвать врача на дом, при высокой температуре — скорую помощь;
- принять любое лекарство с противовоспалительным и жаропонижающим действием: Анальгин, Пенталгин, Парацетамол, Диклофенак; на пораженный сустав нанести наружное средство с аналогичными свойствами: мазь Диклофенак, раствор Меновазина;
- лечь и принять положение, максимально уменьшающее боль.
Ни в коем случае не отказываться от госпитализации!
Возможные локализации
Пиогенные артриты чаще всего развиваются в одном суставе. Но у лиц, страдающих ревматоидным артритом, возможно развитие гнойных полиартритов.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Воспаление суставов нижних конечностей
В крупных суставах ног нагноения чаще всего являются следствием открытых травм. Иногда поражаются и мелкие, особенно, если у больного уже имеется хронический артрит.
Гнойный артрит тазобедренного сустава
Тазобедренный сустав вовлекается в процесс часто, но течение сглаженное, без выраженных симптомов воспаления. Особенно опасна такая локализация для лиц пожилого возраста с остеопорозом (хрупкими костями), так как осложняется длительно незаживающими переломами шейки бедра. Часто встречаются гнойный артрит тазобедренного сустава у детей, при этом диагноз часто ставится по рентгенологическим данным, но обычно заканчиваются полным выздоровлением.
Гнойный артрит коленного сустава
Это очень частая локализация, так как колено несет самую высокую нагрузку и часто травмируется. Страдает общее состояние, покраснение и отек колена видны на глаз, выраженный болевой синдром. Если развивается на фоне уже существующего хронического артрита, могут поражаться сразу несколько суставов;
Гнойный артрит голеностопного сустава
Голеностоп также часто поражается после травм – ушибов, укусов и т.д. Нагноение может распространяться на стопу с поражением сухожилий и связок (энтезит). С этим осложнением связаны сильные боли в пятке. Из-за отека голеностопного сустава возможно также развитие синдрома тарсального туннеля – узкого пространства за внутренней лодыжкой, где проходит большеберцовый нерв. Тарсальный синдром проявляется болями по ходу стопы, плоскостопием и атрофией мышц стопы.
Гнойный артрит стопы
При воспалении мелких суставчиков стопы нагноение часто присоединяется к уже существующим кожным (грибковым, бактериальным) или суставным (ревматоидный, подагрический артриты) поражениям. Протекает сглажено, поэтому иногда выявляются на поздних стадиях.
Воспаление суставов верхних конечностей
Могут поражаться, как крупные, так и мелкие суставы.
Гнойный артрит плечевого сустава
Заболевание часто развивается после травмы или на фоне уже существующего воспалительного процесса. Протекает длительно, особенно при поражении плече-лопаточного сустава. Основной симптом – сильные ноющие боли. Если вовремя не пролечить, то боли будут беспокоить всю оставшуюся жизнь.
Гнойный артрит плеча, осложненный остеомиелитом
Гнойный артрит локтевого сустава
Воспаление локтевого сустава часто развивается на фоне хронического травмирования (теннисисты) или при псориатическом артрите.
Гнойный артрит кисти
Мелкие суставчики кисти нагнаиваются в основном при ревматоидном артрите
На фоне противовоспалительного лечения протекает незаметно, поэтому важно обращать внимание на малейшие изменения в своем здоровье и вовремя обращаться к врачу
Гнойный артрит пальцев
Такой артрит развивается на фоне бытовых травм (порезов, ран), а также при псориатическом и подагрическом артритах.
Пиогенный артрит шейного отдела позвоночника встречается редко. Это очень опасное заболевание, так как гной может попадать в головной мозг, отечные околосуставные ткани могут сдавливать питающие мозг кровеносные сосуды и корешки нервов. Поэтому такие больные нуждаются в экстренной госпитализации.
Как проводится лечение
Плазмотерапия при артрозе проводится в виде внутрисуставных инъекций. На курс потребуется от 10 до 12 уколов с еженедельными интервалами.
Подготовка к плазмотерапии при артрозе
Эффективность плазмотерапии во многом зависит от состояния организма больного. Поэтому перед проведением процедуры пациент должен выполнять следующие рекомендации:
- не употреблять спиртные напитки – не менее двух недель; действие спиртного двухэтапное: сначала сосуды расширяются, а затем наступает их стойкое длительное сужение, что снизит эффективность терапии; имеет значение и токсическое воздействие спиртного на организм;
- не курить – не менее суток, а лучше еще дольше; никотин способствует сужению кровеносных сосудов и снижению эффективности лечения;
- не употреблять лекарственных препаратов, влияющих на свертываемость крови – диклофенак, ибупрофен, нимесулид, аспирин и др. – не менее двух недель; это поможет избежать внутрисуставных кровотечений;
- вести здоровый образ жизни, правильно питаться, высыпаться, избегать затяжных стрессов.
Процедура плазмотерапии при артрозе
PRP-терапия при артрозе начинается с того, что взятую из вены пациента кровь отфильтровывают в центрифуге, а так как клетки крови имеют разный объем и вес, в фильтрате образуется несколько слоев. Для инъекции берется концентрированная взвесь тромбоцитов в плазме крови и вводится в суставную полость. Процедуру проводит врач, имеющий опыт внутрисуставного введения лекарств. Пациентам с повышенной чувствительностью операция проводится под местной местная анестезией. В клинике «Парамита» такие услуги оказывают только квалифицированные врачи с большим опытом работы.
После введения плазмы, обогащенной тромбоцитами пациента просят несколько раз согнуть и разогнуть конечность, чтобы распределить взвесь тромбоцитов внутри суставной щели.
Общие клинические рекомендации
Чтобы избежать рецидивов тазобедренного артрита и забыть о боли, пациентам рекомендуется:
- вести активный здоровый образ жизни;
- правильно питаться;
- избавиться от лишнего веса и вредных привычек – курения и злоупотребления спиртным;
- ежедневно заниматься ЛФК; особенно полезно плавание;
- избегать тяжелых физических нагрузок, переохлаждений и стрессов;
- тщательно лечить все острые и хронические заболевания;
- проходить курсы противорецидивной терапии несколько раз в год по назначению врача.
Как не заболеть
Тазобедренные суставы нужно особенно беречь лицам с отягощенной наследственностью, имеющих родственников с аналогичной патологией. Для этого нужно избегать любых провоцирующих заболевание факторов: инфекций, переохлаждений, стрессов. Необходимо также больше двигаться, заниматься посильными видами спорта для укрепления мышц спины и нижних конечностей, а также поддерживать нормальную массу тела.
Чем питаться
Питание должно быть разнообразным и регулярным. Стоит ограничить: острые приправы, жареные, жирные, копченые блюда, алкоголь, сладости – все это может провоцировать воспалительные процессы в суставах.
Особенности течения артрита кистей при разных типах заболевания
Артрит кисти может быть проявлением разных болезней, поэтому его симптомы, течение и последствия также будут разными.
Посттравматический и гнойный артрит
Присоединение гнойной инфекции может произойти при любом виде заболевания. Чаще всего это случается после открытых травм, но иногда инфекция попадает в суставы с током крови из отдаленных очагов инфекции. Если инфекция не присоединяется, то болезнь протекает остро и заканчивается полным выздоровлением.
Начало гнойного процесса острое, с лихорадкой, головной болью, недомоганием. Кисть очень болезненна, она резко отекает, кожа краснеет. Движения резко ограничены из-за боли. При появлении таких симптомов больному требуется хирургическая помощь.
Хронический посттравматический артрит рук развивается при частом мелком травмировании кисти у лиц, занимающихся некоторыми видами спорта (теннисистов), музыкантов (пианистов), парикмахеров и др. При отсутствии помощи и продолжении травмирования наступает стойкое нарушение функции сустава.
Ревматоидный артрит
Ревматоидный артрит
Поражение мелких суставов рук развивается часто. Характерно симметричное поражение суставов и медленно прогрессирующее течение. Вначале появляются умеренные преходящие боли и скованность движений по утрам, продолжающаяся не более получаса и проходящая на фоне двигательной активности. Развивается также артрит пальцев рук.
Через некоторое время появляется некоторая припухлость над местом поражения, боли становятся постоянными, беспокоят ночные боли и сильная утренняя скованность. Отечность может то нарастать, то уменьшаться, но боли не проходят. Покраснение кисти встречается редко.
Если своевременно не обратиться к врачу, то постепенно появляется деформация кистей – они приобретают форму ластов и полностью или частично утрачивают свою функцию.
Реактивный артрит
Развивается через две недели после перенесенной мочеполовой или кишечной инфекции, иногда после гайморита, отита или ангины. Чаще в патологический процесс вовлекаются суставы нижних конечностей, но иногда и верхних, например, лучезапястный сустав.
Заболевание чаще всего протекает остро, с болями, покраснением и отеком тканей. Прогноз благоприятный: при адекватном лечении наступает полное выздоровление. Но иногда течение изначально хроническое, в таком случае, при длительном течении может нарушаться функция сустава.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Инфекционный артрит
Поражение рук чаще всего происходит при гонорейном артрите. Воспалительный процесс протекает остро, с болями, отеком и покраснением тканей, повышением общей температуры тела, недомоганием. Проходит после назначения лечения гонорейной инфекции. Хроническое течение встречается редко.
Ювенильный хронический артрит (ЮХА)
Встречается в детском и подростковом возрасте и может носить многофакторное происхождение. Протекает чаще хронически, но бывает и подострое течение. Особенностью этого вида артрита рук является частое поражение суставов кисти и пальцев рук, длительное течение и формирование инвалидизации в течение последующих семи лет.
Деформация конечностей (укорочение) наступает за счет того, что происходит преждевременное закрытие костных зон роста.
Подагрический артрит
Обменное заболевание – отложение солей мочевой кислоты в суставных и околосуставных тканях. Воспаление мелких суставов рук редко является единственным симптомом заболевания, обычно его появление сочетается с развитием артритов других суставов, особенно часто поражается большой палец. Во время приступа подагры область над пораженным суставом отекает, краснеет, боли очень сильные. При частом повторении воспаления в одном и том же суставе возможно нарушение суставной функции: кисть перестает сгибаться.
Подагрический артрит
Причины
Классификация
По происхождению гнойные артриты делятся на:
- первичные – инфекция попадает в сустав при ранениях или в результате медицинских операций или манипуляций;
- вторичные – гноеродные микроорганизмы попадают в сустав из близлежащих тканей или отдаленных очагов инфекции с кровью (лимфой).
 Гнойный артрит коленного сустава
Гнойный артрит коленного сустава
По характеру изменения в тканях выделяют формы:
- без деструкции внутрисуставных тканей; возможно только при своевременном проведении адекватного лечения;
- с деструкцией внутрисуставных тканей, подтвержденной рентгенологическим исследованием;
- с распространением инфекции на околосуставные ткани.
Симптомы дорсопатии
Дорсопатия поясничного отдела позвоночника на начальной стадии характеризуется незначительными морфологическими изменениями в хрящевой ткани. В этой стадии симптомов бывает мало или они отсутствуют и пациенты, как правило, пациенты не обращаются за помощью к врачу. Когда к процессу дегенерации присоединяется костная ткань, то происходит смещение структур двигательных сегментов позвоночника и сплющенный межпозвонковый диск начинает воздействовать на нервные окончания, что приводит к появлению симптоматики — пациент может испытывать дискомфорт или боль.
Дальнейшие морфологические изменения в дисках часто необратимы и боли уже могут возникать при любом резком движении или осевой нагрузке на поясничный отдел. При выраженной компрессии нервных структур боль становится невыносимой.
У дорсопатии пояснично-крестцового отдела есть 4 этапа развития:
- Дистрофические процессы в пояснично-крестцовом отделе позвоночника обусловлены нарушениями метаболических процессов на уровне ткани. Хрящевая ткань не имеет морфологических изменений. В этой стадии боли могут иметь характер дискомфорта .
- На этом этапе возникают проблемы с костной тканью в позвонках, происходит смещение структур двигательных сегментов, из-за этого возникает компрессия корешков, и возникает сильная боль.
- На этом этапе имеются значительные повреждения целостности структуры межпозвонковых дисков и при подъеме тяжестей возникают условия для разрыва фиброзного кольца диска и грыжевое выпячивание. Компенсаторной реакцией может быть формирование гиперлордоза в поясничном отделе, так как наклоны вперед резко усиливают боли .
- На последнем этапе заболевания мышцы очень напряжены, возникают проблемы с позой, потому что позвонки смещены. В промежутках позвонков появляется много фиброзной ткани, затем происходит образование депозитов солей.
Частые вопросы
Можно ли клеить тейпы в домашних условиях?
Нет, делать это должен лишь специалист. Он знает, как устроен позвоночник, способен определить дислокацию грыжи, какая техника кинезиотейпирования подойдет в каждом случае. Кроме того, в продаже есть много тейпов, которые имеют разный состав, эластичность, предназначение. Обо всем этом надо знать. Неправильное воздействие тейпа спровоцирует ухудшение состояния и осложнения.
Можно ли клеить тейпы после операции по удалению грыжи?
Сразу после операции – нет. Тейпирование можно делать только в реабилитационный период, с разрешения лечащего врача.
Помогут ли тейпы избавиться от боли при грыже
Да, тейпирование ускоряет местный кровоток, уменьшает давление грыжи на спинной мозг, снимает нагрузку на межпозвоночный диск. Все это способствует его заживлению. Единственный момент – пластырь нельзя клеить в период острой боли. Только во время ремиссии.
В нашей клинике разработана уникальная методика лечения грыжи кинезиотейпированием. При наложении лент наши врачи учитывают место фиксации, силу натяжения, угол воздействия и множество других факторов. Обращайтесь при любом мышечном дискомфорте или обострении заболевания. Для скорейшего восстановления пациента мы можем совмещать тейпирование с медикаментозной терапией, фитотерапией и другими эффективными методами восточной медицины.
О других методах лечения грыж читайте в нашей статье «Лечение межпозвоночной грыжи».
Литература:
- Киселев Д.А., Кинезиотейпинг в лечебной практике неврологии и ортопедии»;
- Касаткин М. С., «Клиническое руководство по кинезиологическому тейпированию»;
- Пирогова Л.А., «Кинезитерапия и массаж»
- Субботин Ф. А., «Пропедевтика функционального терапевтического кинезиотейпирования»;
- Каганович М.С., «Введение в кинезиологическое тейпирование».
Стадии развития межпозвонковой грыжи
Раннее обнаружение болезни и обращение к квалифицированному специалисту позволит избежать ее перехода на одну из последующих стадий;
- I стадия — размер грыжи не более 3 мм. В области позвонка нарушается кровоснабжение, возникают боли из-за сдавленного нерва.
- II стадия — размер грыжи до 15 мм. Болевые ощущения распространяются далеко за ее пределы. Усиливается давление на нервы, начинается их физическое разрушение.
- III стадия — полное или частичное уничтожение всего нервного корешка. Межпозвоночный диск теряет свои амортизационные свойства.
- IV стадия — атрофия переходит на прилегающие соседние ткани. Сам диск становится жестким. Происходит анкилозирующая блокада.
Каждая из них характеризуется тяжестью нарушений, становящихся со временем необратимыми.
Как лечат аллергический артрит в клинике «Парамита»
Наши специалисты очень внимательно относятся к каждому пациенту с аллергическим артритом. Его тщательно обследуют, чтобы исключить другие клинические формы болезни и установить наличие или отсутствие дистрофических изменений в суставе. Только после этого назначается лечение, включающее:
- методы, основанные на достижениях современной медицины, разработанные в ведущих клиниках мира; применяются новейшие лекарственные препараты и немедикаментозные методы лечения;
- традиционные восточные методики, пришедшие к нам из Китая и Тибета; они веками с успехом применялись для лечения различных видов аллергий; в основе этих методик лежит восстановление энергетического потенциала пациента, что приводит к стимуляции жизненных сил пациента, нормализации функции иммунной системы и устранению очагов воспаления.
Такой подход к лечению болезни позволяет полностью устранить угрозу хронизации воспалительного процесса и разрушения сустава. Но даже при запущенных стадиях заболевания мы сможем остановить прогрессирование болезни. Обращайтесь!
Лапароскопическая операция по удалению миомы матки отличается от традиционной хирургии в нескольких ключевых направлениях
- Во время лапароскопической операции хирург не смотрит в брюшную полость непосредственно через большой разрез поперек живота, а выполняет операцию, глядя на большой видеомонитор.
- Чтобы быть успешной сама операция и, особенно, ушивание матки, которая необходима во время лапароскопической миомэктомии, требуют большой зрительно-моторной координации и ловкости, а также знание анатомии области таза
- Процедура безопасна и эффективна, когда выполняется надлежащим образом, хорошо подготовленным специалистом. Процедура на самом деле сложная, поэтому к подготовке и соответствующему опыту врача, выполняющему её, предъявляются большие требования, чем при абдоминальной хирургии.
Консервативное удаление миомы проводят в четыре этапа:
- 1. Отсечение и вылущивание миоматозных узлов.
- 2. Восстановление дефектов миометрия – ушивание раны матки.
- 3. Извлечение миоматозных узлов.
- 4. Гемостаз и санация брюшной полости.
Показания к консервативной миомэктомии
- Размеры миомы матки 12 недель беременности и более у женщин репродуктивного возраста.
- Наличие хотя бы одного миоматозного узла диаметром более 3.5 см у женщин, планирующих беременность.
- Наличие миомы любых размеров при невынашивании беременности и бесплодии, если исключены другие причины этой проблемы.
- Миома, вызывающая кровотечения, из-за деформации полости и нарушения сократительной способности матки, что приводит к анемии у женщины репродуктивного возраста.
- Быстрый рост миомы — более 4 недель беременности за год.
- Синдром тазовых болей, возникающий в результате нарушения кровообращения в миоматозных узлах.
- Нарушение функции смежных органов (мочевого пузыря, кишечника) за счёт их механического сдавливания опухолью.
Противопоказания к лапароскопическому удалению миомы матки
- Декомпенсация заболеваний сердечно-сосудистой и дыхательной системы, сахарный диабет, печеночная недостаточность, заболевания крови и некоторые другие заболевания. Для определения противопоказаний необходима консультация терапевта или специалиста соответствующего профиля.
- Злокачественные заболевания эндометрия и шейки матки. При подозрении на малигнизацию до операции необходимо оценить состояние органов при помощи онкоцитологии, но более информативна, конечно, биопсия.
- Выраженный спаечный процесс после ранее перенесенных операций, а также ожирение II-III степени являются относительными противопоказаниями.
- Проведение консервативной миомэктомии при множественной миоме матки требует взвешенного подхода из-за высокой частоты рецидивов (от 30% и выше), в то время, как при одиночных узлах не более 10-20 %.
Противопоказания к выполнению миомэктомии лапароскопическим доступом в определенной степени относительны и зависят от профилактики кровотечения во время операции и владения хирургом техникой эндоскопического шва. Несмотря на преимущества лапароскопического доступа, лечение «трудных» миом, которые имеют следующие характеристики: размеры более 7-8 см, расположены интерстициально с центрипетальным ростом, перишеечно, по задней стенке матки, интралигаментарно и в области ребра матки, ранее имело ограничения. Это было связано с высоким риском осложнений, таких как: кровотечение при выделении узла, вероятность конверсии (переход на традиционную операцию – с лапаротомией), формирование ненадежного рубца на матке вследствие плохой визуализации раны в условиях продолжающегося кровотечения и активного использования в таких условиях электрохирургии.
Для решения этой проблемы в клинике высоких медицинских технологий им. Н. И. Пирогова с 2010 года используется методика временной предоперационной эмболизации маточных артерий.Благодаря этому нам удается решить проблемы стандартной техники лапароскопической миомэктомии: операция проводится без кровопотери, с минимальным электрохирургическим воздействием на миометрий, что позволяет выделить узел без травмы окружающих тканей и надежно ушить рану на матке в условиях хорошей визуализации. А это необходимо для последующей беременности и родов.
Методы измерения плотности костной ткани
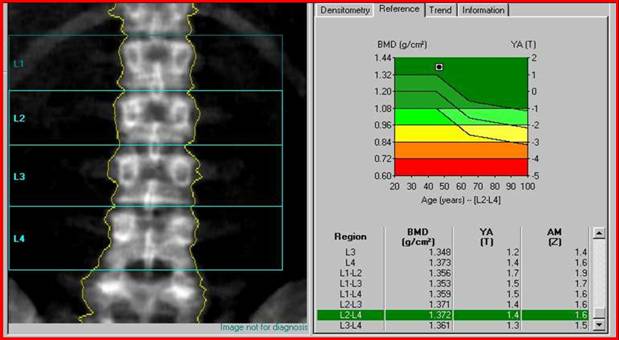
- Двухэнергетическая рентгеновская денситометрия (абсорбциометрия). Это наиболее точный способ измерения плотности костной ткани. Он использует два разных рентгеновских луча, чтобы оценить плотность кости в позвоночнике и в бедре. Чем плотнее костная ткань, тем меньше через нее проходит рентгеновский луч. Суммирование и сопоставление результатов абсорбции двух рентгеновских лучей (поглощение костной тканью и мягкими тканями) позволяет более точно диагностировать снижение плотности костной ткани. С помощью двухэнергетической денситометрии может измерять от 2% потери костной массы в год. Процедура занимает мало времени и дозы радиационного облучения очень низкие.
- Костная денситометрия периферическая. Принцип получения информации аналогичен двухэнергетической денситометрии. Позволяет измерить плотность костной ткани в руке и ноге (в таких зонах, как запястье или пятки). Но не позволяет измерить плотность в бедре и позвоночнике (где чаще всего происходят переломы). Периферические денситометры — это портативные устройства, которые могут быть использованы в обычном кабинете врача. Периферические денситометрия также использует для измерения очень низкие дозы радиационного облучения. Информативность этого исследования не очень высокая. Этот метод полезен для скрининговых исследований и контроля лечения остеопороза.

- Двухфотонная абсорбциометрии. При этом методе исследования плотности костной ткани используются радиоактивные изотопы. Метод позволяет измерять плотность костной ткани в бедренной кости и позвоночнике. Этот метод также использует очень низкие дозы радиации, но требует гораздо большего времени для получения результатов исследования.
- Количественная компьютерная томография. Это разновидность томографии, которая использует рентгеновские лучи для получения истинной картины и структуры костной ткани в объемном изображении. Но ввиду большой лучевой нагрузки, необходимой для проведения исследования этот метод применяется редко.
Ультразвуковая костная денситометрия основана на измерении скорости распространения ультразвуковой волны по поверхности кости, а также измерении широкополосного рассеивания ультразвуковой волны в исследуемой кости. Указанные параметры могут отражать эластичность, плотность и жесткость костной ткани. Информативность этой методики значительно уступает методам с использованием рентгеновских лучей.
В нашем центре денситометрия проводится на современном оборудовании производства Корея DEXXUM 3 — передвижной аппарат, использующий принцип рентгеновской абсорбциометрии с двойной энергией (DEXA) и позволяющий с оптимизированной точностью оценить содержание минералов в костной ткани. DEXXUM 3 позволяет проводить полную диагностику остеопороза по всему скелету, т.е. производить сканирование позвоночника, бедра и предплечья (участков, пораженных остеопорозом) с минимальной лучевой нагрузкой. Процедура занимает в среднем от 10 до 20 минут и совершенна безболезненна.