Инсулиновый индекс. автор: дарья киселева
Содержание:
- Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR
- Индекс инсулинорезистентности: определение простыми словами
- Диагностика инсулинорезистентности
- Список литературы
- Разрешенные продукты
- Анализ на инсулин и нормы его содержания в плазме крови
- Что делать, если повышен индекс ХОМА, Сaro
- Описание
Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR
Наиболее распространенный метод оценки резистентности к инсулину, связанный с определением базального (натощак) соотношения уровня глюкозы и инсулина.
Исследование проводится строго натощак, после 8-12-часового периода ночного голодания. В профиль входят показатели:
- глюкоза
- инсулин
- расчетный индекс инсулинорезистентности HOMA- IR.
Резистентность к инсулину ассоциирована с повышенным риском развития диабета и сердечно-сосудистых заболеваний и, очевидно, является компонентом патофизиологических механизмов, лежащих в основе связи ожирения с этими видами заболеваний (в том числе, в метаболическом синдроме).
Наиболее простым методом оценки резистентности к инсулину является индекс инсулинорезистентности HOMA-IR – показатель, происходящий из работы Matthews D.R. с соавт, 1985, связанной с разработкой математической гомеостатической модели для оценки резистентности к инсулину (HOMA-IR – Homeostasis Model Assessment of Insulin Resistance).
Как было продемонстрировано, соотношение базального (натощак) уровня инсулина и глюкозы, являясь отражением их взаимодействия в петле обратной связи, в значительной степени коррелирует с оценкой резистентности к инсулину в классическом прямом методе оценки эффектов инсулина на метаболизм глюкозы – гиперинсулинемическим эугликемическим клэмп-методе.
При повышении уровня глюкозы или инсулина натощак индекс HOMA-IR, соответственно, растет. Например, если натощак глюкоза составляет 4,5 ммоль/л, а инсулин – 5,0 мкЕд/мл, HOMA-IR =1,0; если натощак глюкоза составляет 6,0 ммоль, а инсулин – 15 мкЕд/мл, HOMA-IR = 4,0.
Пороговое значение резистентности к инсулину, выраженной в HOMA-IR, обычно определяют как 75 перцентиль его кумулятивного популяционного распределения. Порог HOMA-IR зависим от метода определения инсулина, его сложно стандартизовать. Выбор порогового значения, кроме того, может зависеть от целей исследования и выбранной референсной группы.
Использование в клинической практике в диагностических целях математических моделей оценки инсулинорезистентности, основанных на определении уровня инсулина и глюкозы плазмы натощак имеет ряд ограничений и не всегда допустимо для решения вопроса о назначении сахароснижающей терапии, но может быть применено для динамического наблюдения.
Нарушенную резистентность к инсулину с повышенной частотой отмечают при хроническом гепатите С (генотип 1). Повышение HOMA-IR среди таких пациентов ассоциировано с худшим ответом на терапию, чем у пациентов с нормальной инсулинорезистентностью, в связи с чем коррекция инсулинорезистентности рассматривается как одна из новых целей в терапии гепатита С. Повышение инсулинорезистентности (HOMA-IR) наблюдают при неалкогольном стеатозе печени.
Подготовка
Строго натощак после ночного периода голодания не менее 8 и не более 14 часов. Проконсультироваться с лечащим врачом относительно целесообразности исследования на фоне используемых лекарственных препаратов.
Показания
- В целях оценки и наблюдения за динамикой инсулинорезистентности в комплексе тестов при обследовании пациентов с ожирением, диабетом, метаболическим синдромом, синдромом поликистозных яичников (СПКЯ), пациентов с хроническим гепатитом С, пациентов с неалкогольным стеатозом печени.
- При оценке риска развития диабета и сердечно-сосудистых заболеваний.
Интерпретация результатов
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
- Единицы измерения: условные единицы
- Референсные значения HOMA-IR: < 2, 7
(2,7 – порог, соответствующий 75 перцентилю популяционных значений взрослых людей 20-60 лет, без диабета; выбор порогового значения может зависеть от целей исследования)
Повышение значений HOMA-IR соответствует повышению резистентности к инсулину и повышенному риску развития сахарного диабета и сердечно-сосудистых заболеваний.
ul
Индекс инсулинорезистентности: определение простыми словами
Индекс инсулинорезистентности – это простыми словами измерение устойчивости к собственному инсулину. При развитии этого состояния в крови есть одновременно много глюкозы и инсулиновых молекул.
Так как клетки теряют способность реагировать на свой гормон, то поджелудочная железа стремится его вырабатывать как можно больше. Это в свою очередь вызывает противодействие со стороны клеток – они «сопротивляются» проникновению глюкозы внутрь. При высоком индексе у пациентов отмечается риск повреждения сосудов, развития ожирения, прогрессирования атеросклероза.
Индекс инсулинорезистентности – это расчетный показатель, его определяют по формулам. Для вычисления нужно чаще всего измерить уровень глюкозы и инсулина натощак, хотя есть и другие (косвенные) методы оценки устойчивости к инсулину.
Такой метод диагностики не является основным, ним пользуются только в комплексе с другими исследованиями. На практике врачи его используют чаще всего при недостаточной эффективности назначенного лечения сахарного диабета, обменных болезней, необходимости применить гормональную терапию (например, назначить Преднизолон диабетику).
Что такое Caro и HOMA-IR

Индекс инсулинорезистентности HOMA-IR – это формула, в которой в числителе инсулин и глюкоза, измеренные натощак в венозной крови, а в знаменателе коэффициент 22,5. Метод Caro предусматривает деление концентрации сахара в крови на показатель содержания инсулина.
Расчетные индексы не подходят для оценки чувствительности к гормону при беременности, а также они не всегда отражают полностью состояние углеводного обмена у подростков, пожилых пациентов. В таких случаях возможно возникновение естественной (физиологической) инсулинорезистентности. При лечении препаратами для снижения сахара и холестерина в крови показатели будут заниженными.
Как проверить другими тестами на чувствительность к инсулину
Для определения чувствительности к инсулину используют ряд тестов:
- инсулиновой супрессии – внутривенно вводится глюкоза, Пропроналол и Адреналин, измеряют показатели глюкозы и инсулина до стабилизации уровня сахара в крови;
- глюкозотолерантный – натощак исследуют С-пептид, инсулин и сахар, потом пациент принимает глюкозу в растворе и через 2 часа повторяют анализы;
- эугликемический гиперинсулинемический (ЭГК, клэмп-тест) – в вену вводят глюкозу и инсулин, необходимый для ее утилизации, если потребуется больше гормона, чем в норме, то ставят диагноз инсулинорезистентности.
Все эти способы имеют свои достоинства и недостатки, но они сложнее в выполнении, чем расчеты по формулам, более дорогостоящие, требуют неоднократных измерений. Поэтому такие альтернативные варианты чаще всего используют в крупных клиниках при подборе лечения в сложном случае или для научных исследований.
Диагностика инсулинорезистентности
Определить инсулинорезистентность можно используя специальные тесты и анализы.
Прямые методы диагностики
Среди прямых методов диагностики инсулинорезистентности наиболее точным является эугликемический гиперинсулинемический клэмп (ЭГК, клэмп-тест). Клэмп-тест заключается в одновременном введении пациенту растворов глюкозы и инсулина внутривенно. Если количество введённого инсулина не соответствует (превышает) количеству введённой глюкозы, говорят об инсулинорезистентности.
В настоящее время клэмп-тест используется только в научно-исследовательских целях, поскольку он сложен в выполнении, требует специальной подготовки и внутривенного доступа.
Непрямые методы диагностики
Непрямые методы диагностики оценивают влияние собственного, а не введённого извне, инсулина на обмен глюкозы.
Пероральный глюкозотолерантный тест (ПГТТ)
Пероральный глюкозотолерантный тест выполняется следующим образом. Пациент сдаёт кровь натощак, затем выпивает раствор, содержащий 75 г глюкозы, и повторно пересдаёт анализ через 2 часа. В ходе теста оцениваются уровни глюкозы, а также инсулина и С-пептида. С-пептид – это белок, с которым связан инсулин в своём депо.
| Статус | Глюкоза натощак, ммоль/л | Глюкоза через 2 часа, ммоль/л |
|---|---|---|
| Норма | 3,3–5,5 | Менее 7,8 |
| Нарушение гликемии натощак | 5,5–6,1 | Менее 7,8 |
| Нарушение толерантности к глюкозе | Менее 6,1 | 7,8–11,1 |
| Сахарный диабет | Более 6,1 | Более 11,1 |
Нарушение гликемии натощак и нарушение толерантности к глюкозе расцениваются как преддиабет и в большинстве случаев сопровождаются инсулинорезистентностью. Если в ходе теста соотнести уровни глюкозы с уровнями инсулина и С-пептида, более быстрое повышение последних так же говорит о наличии резистентности к инсулину.
Внутривенный глюкозотолерантный тест (ВВГТТ)
Внутривенный глюкозотолерантный тест похож на ПГТТ. Но в этом случае глюкозу вводят внутривенно, после чего через короткие промежутки времени многократно оценивают те же показатели, что и при ПГТТ. Этот анализ более достоверен в случае, когда у пациента есть заболевания желудочно-кишечного тракта, нарушающие всасывание глюкозы.
Расчёт индексов инсулинорезистентности
 Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Индекс НОМА-IR – расчёт, норма и патология
Индекс НОМА-IR (Homeostasis Model Assessment of Insulin Resistance) рассчитывается по следующей формуле:
НОМА = (уровень глюкозы (ммоль/л) * уровень инсулина (мкМЕ/мл)) / 22,5
В норме индекс инсулинорезистентности НОМА не превышает 2,7, причём этот показатель одинаков как для мужчин, так и для женщин и после 18 лет не зависит от возраста. В подростковый период он несколько повышается из-за физиологической резистентности к инсулину в этом возрасте.
Причины повышения индекса НОМА:
- инсулинорезистентность, которая говорит о возможном развитии сахарного диабета, атеросклероза, синдрома поликистозных яичников, чаще на фоне ожирения;
- гестационный сахарный диабет (диабет беременных);
- эндокринные заболевания (тиреотоксикоз, феохромацитома и др.);
- приём некоторых лекарственных препаратов (гормоны, адреноблокаторы, препараты, снижающие уровень холестерина);
- хронические заболевания печени;
- острые инфекционные заболевания.
Индекс caro
Данный индекс также расчётный показатель.
Индекс caro = уровень глюкозы (ммоль/л) / уровень инсулина (мкМЕ/мл)
Индекс caro у здорового человека составляет не менее 0,33.
Снижение этого показателя – верный признак резистентности к инсулину.
Анализы на инсулинорезистентность сдаются утром натощак, после 10–14-часового перерыва в приёме пищи. Нежелательно их сдавать после сильных стрессов, в период острых заболеваний и обострения хронических.
 Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Список литературы
1. Государственный стандарт Российской Федерации ГОСТ Р 50779.42-99 «Статистические методы: контрольные карты Шухарта». — М., 1999.
2. Arslanian S. A., Kalhan S. C. // Diabetes. — 1994. — Vol. 43. — P. 908-914.
3. Arslanian S. A., Kalhan S. C. // Am. J. Physiol. — 1996. — Vol. 270. — P. 79-84.
4. Arslanian S. A. // Horm. Res. — 2005. — Vol. 64. — Suppl. 3. — P. 16-24.
5. Bergman R. N., Prager R., Volund A. et al. // J. Clin. Invest. — 1987. — Vol. 79. — P. 790-800.
6. Bergman R. N. // Horm. Res. — 2005. — Vol. 64. — Suppl. 3. — P. 25-31.
7. Caprio S., Plewe G., Diamond M. P. et al. // J. Pediatr. — 1989. — Vol. 114. — P. 963-967.
8. Caro J. F. // Clin. Rev. — 1991. — Vol. 73, N 4. — P. 691-695.
9. Conwell L. S., Trost S. G., Brown W. J. et al. // Diabetes Care. — 2004. — Vol. 27. — P. 314-319.
10. Goran M. I., Gower B. A. // Diabetes. — 2001. — Vol. 50. — P. 2440-2450.
11. Heinze E., Holl R. W. // Diagnostics of Endocrine Function in Children and Adolescents / Ed. M. B. Ranke. — 2-nd Ed. — Heidelberg; Leipzig, 1995. — P. 299-313.
12. Katz A. et al. // J. Clin. Endocrinol. Metab. — 2000. — Vol. 85, N 7. — P. 2402-2410.
13. Keskin M., Kurtoglu S., Kendirci M. et al. // Pediatrics. — 2005. — Vol. 115, N 4. — P. 500-503.
14. Lautala P., Akerblom H. K., Vikari J. et al. // Acta Paediatr. Scand. — 1985. — Vol. 318. — P. 127-133.
15. Matsuda M., DeFronzo R. A. // Diabetes Care. — 1999. — Vol. 22. — P. 1462-1470.
16. Mattews D. R. et al. // Diabetologia. — 1985. — Vol. 28. — P. 412-419.
17. Moran A., Jacobs D. R., Steinberger J. et al. // Diabetes. — 1999. — Vol. 48. — P. 2038-2244.
18. Porksen N., Munn S., Steers J. et al. // Am. J. Physiol. — 1995. — Vol. 269, N 3/1. — P. E478-E488.
19. Porksen N., Nyholm B., Veldhuis J. D. et al. // Am. J. Physiol. — 1997. — Vol. 273. — P. E908-E914.
20. Quon M. J. // J. Clin. Endocrinol. Metab. — 2001. — Vol. 86. — P. 4615-4617.
21. Rosenbloom A. L., Wheeler L., Bianchi R.et al. // Diabetes. — 1975. — Vol. 24, N 9. — P. 820-828.
22. Speiser Ph. W., Rudolf M. C., Anhalt H. et al. // J. Clin. Endocrinol. Metab. — 2005. — Vol. 90, N 3. — P. 1871-1887.
23. Ten S., Maclaren N. // J. Clin. Endocrinol. Metab. — 2004. — Vol. 89, N 6. — P. 2526-2539.
24. Uwaifo G. I., Fallon E. M., Chin J. et al. // Diabetes Care. — 2002. — Vol. 25. — P. 2081-2087.
25. Wallace T. A., Levy J. C., Mattews D. R. // Diabetes Care. — 2004. — Vol. 27, N 6. — P. 1487-1495.
26. Yeckel C. W., Weiss R., Dziura J. et al. // J. Clin. Endocrinol. Metab. — 2004. — Vol. 89, N 3. — P. 1096-1101.
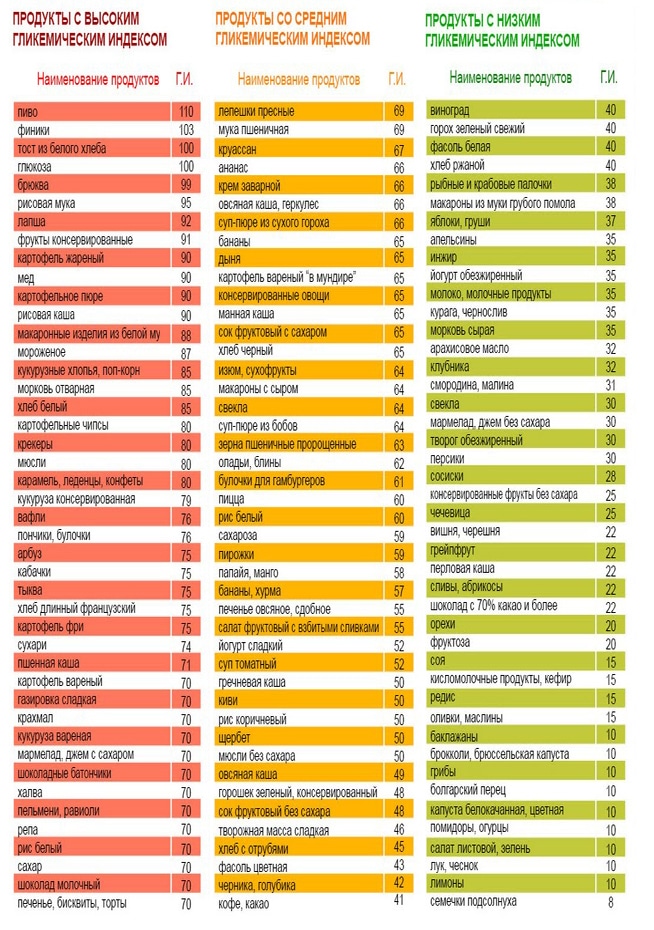
Разрешенные продукты
Употребление в пищу продуктов с высоким содержанием клетчатки помогает замедлить пищеварение и снять давление с поджелудочной железы.
Ниже представлен список разрешенных продуктов.
Овощи
Овощи имеют в своем составе малое количество калорий и высокое содержание клетчатки, что делает их идеальной едой для людей, пытающихся справиться со своим сахаром. Самыми полезными овощами при инсулинорезистентности являются помидоры, шпинат, цветной перец, зелень и капуста, а также крестоцветные овощи, такие как брокколи, цветная капуста и брюссельская капуста.
Фрукты
В большинстве фруктов содержится большое количество волокон, витаминов и минералов. Старайтесь употреблять такие фрукты, как яблоки, бананы, виноград, сливы и персики. Избегайте фруктовых соков, так как они поднимают уровень сахара в крови так же быстро, как и сладкие газированные напитки.
Молочные продукты
Молочные продукты содержат кальций, который необходим сильным зубам и костям. Употребляйте молоко с низким содержанием жира. Если у вас непереносимость лактозы попробуйте альтернативные продукты, такие как рис, миндаль или обогащенное соевое молоко.
Цельные зерна
Богатые витаминами, клетчаткой и минералами, цельнозерновые продукты прекрасно подходят людям, страдающим инсулинорезистентностью. Некоторые считают, что для предотвращения диабета следует избегать всех видов углеводов, но здоровые, цельные, необработанные источники углеводов на самом деле являются хорошим «топливом» для организма.
Оптимальное количество питательных веществ в своем составе имеют пшеничное зерно, цельный овес и овсянка, кукуруза, а также коричневый рис.
Рыба
Рыба, содержащая омега-3 жирные кислоты, снижает риск сердечных заболеваний, что является важным для людей с диабетом. К рыбе, богатой омега-3 относятся:
- лосось;
- скумбрия;
- сельдь;
- сардина;
- форель.
Не следует принимать в пищу рыбу, обжаренную на сковороде!
Анализ на инсулин и нормы его содержания в плазме крови
 Для анализа крови на инсулиновый гормон кровь забирается из вены
Для анализа крови на инсулиновый гормон кровь забирается из вены
У здоровых людей уровень инсулинового гормона коррелирует с содержанием глюкозы в крови, поэтому для его точного определения сдается голодный тест на инсулин (натощак). Правила подготовки к забору крови для анализа на инсулин стандартны.
Краткая инструкция такова:
- не есть и не пить никаких жидкостей кроме чистой воды – за 8 часов,
- исключить жирную пищу и физические перегрузки, не скандалить и не нервничать – за 24 часа,
- не курить – за 1 час до забора крови.
Тем не менее есть нюансы, о которых надо знать и помнить:
- Бета-адрено-блокаторы, метформин, фуросемид кальцитонин и целый ряд других препаратов снижают выработку инсулинового гормона.
- Приём пероральных контрацептивов, хинидина, альбутерола, хлорпропамида и ещё большого ряда лекарств, скажутся на результатах анализа, завысив их. Поэтому при получении направления на тест на инсулин следует проконсультироваться с врачом о том, приём каких лекарств необходимо приостановить, и за какой промежуток времени до забора крови это необходимо сделать.
Если правила были соблюдены, то при условии, что поджелудочная работает нормально, можно ожидать следующих результатов:
| Категория | Референтные значения, мкЕд/мл |
| Дети, подростки и юниоры | 3,0-20,0 |
| Мужчины и женщины с 21 года до 60 лет | 2,6-24,9 |
| Беременные женщины | 6,0-27,0 |
| Пожилые и старики | 6,0-35,0 |
Примечание. При необходимости перерасчёта показателей в пмоль/л применяют формулу мкЕд/мл х 6,945.
Разницу в значениях учёные медики объясняют следующим образом:
- Растущий организм постоянно нуждается в энергии, поэтому у детей и подростков синтез инсулинового гормона немного ниже, чем он будет после окончания полового созревания, началом которого даёт толчок к постепенному повышению.
- Высокая норма инсулина в крови у беременных женщин натощак, особенно в периоде третьего триместра, обусловлена тем, что он медленнее поглощается клетками, демонстрируя при этом ещё и меньшую эффективность по отношению к понижению уровня сахара в плазме крови.
- У пожилых мужчин и у женщин после 60 лет физиологические процессы угасают, физические нагрузки падают, организму уже не нужно столько энергии, например, как в 30 лет, поэтому высокий объем вырабатываемого инсулинового гормона считается нормальным.
Расшифровка голодного теста на инсулин
 Анализ сдавался не натощак, а после еды – повышенный уровень инсулина гарантирован
Анализ сдавался не натощак, а после еды – повышенный уровень инсулина гарантирован
Отклонение результата анализа от референсных значений, особенно, когда значения инсулина ниже нормы – не есть хорошо.
Низкий уровень является одним из подтверждений диагнозов:
- сахарный диабет 1 типа,
- сахарный диабет 2 типа,
- гипопитуитаризм.
Список состояний и патологий, при которых инсулин выше нормы, гораздо шире:
- инсулинома,
- преддиабет с механизмом развития по 2 типу,
- заболевания печени,
- поликистоз яичников,
- синдром Иценко-Кушинга,
- метаболический синдром,
- дистрофия мышечных волокон,
- наследственная непереносимость фруктозы и галактозы,
- акромегалия.
Что делать, если повышен индекс ХОМА, Сaro

При повышенных индексах ХОМА (HOMA-IR) или Caro нужно в первую очередь пересмотреть рацион питания, разрешенные продукты:
- овощи – капуста, кабачки, помидоры, баклажаны, болгарский перец;
- рыба, морепродукты;
- мясо курицы, индейки, кролика;
- творог 2-5% жирности, кисломолочные напитки (1-2,5%);
- яичный белок.
Можно использовать в рационе, но в ограниченном количестве:
- каша из гречневой крупы, овсяной, пшеничной, перловой;
- ягоды и фрукты несладкие;
- растительное масло;
- черный шоколад;
- чернослив, курага;
- орехи;
- свекла, морковь, тыква, кукуруза;
- желток яиц;
- сливочное масло;
- цельное молоко, сметана, сливки.
Не чаще 2 раз в неделю в меню минимальными порциями могут быть: картофель, рис, манка, бананы, виноград, дыня.
Полностью запрещено использование в рационе:
- сахара, а также всех продуктов с его содержанием – варенье, мед, сиропы, сладкие напитки, магазинные соки;
- торты, печенье, конфеты, вафли;
- жирная пища (повышает инсулинорезистентность) – полуфабрикаты, свинина, колбасные изделия, консервы, сливки;
- десерты творожные, сырки, мороженое;
- алкогольные напитки.
Режим питания дробный – 5-7 раз в день небольшими порциями. Такая диета помогает предупредить резкие выбросы инсулина, что улучшает показатели обмена
Важное условие для устранения инсулинорезистентности – это снижение веса при ожирении. Помогает нормализовать массу сокращение калорийности и повышение двигательной активности
Регулярная физическая нагрузка имеет и самостоятельное благоприятное влияние на повышение реакции на инсулин. Это объясняется активизацией поглощения глюкозы из крови и использованием ее для формирования запасов энергии в виде гликогена. Можно выбирать любой вид тренировок – от ходьбы, легкого бега или лечебной физкультуры до силовых занятий, плавания, велоспорта.
Описание
Антитела к инсулину (IAA) — специфичный «сигнал» патологических процессов, протекающих в β-клетках поджелудочной железы, секретирующих инсулин. Антитела, определяемые в сыворотке крови у больных с сахарным диабетом первого типа еще до начала терапии инсулином, это аутоантитела к собственному инсулину (IAAs).Антитела к инсулину (IAA) и сахарный диабет первого типа
Наличие этих антител в значительной степени связано и обусловлено возрастом больного. У пациентов с сахарным диабетом, приобретенным до 5 лет, антитела диагностируются практически в 100% случаях заболевания. Если манифестация диабета первого типа произошла во взрослом возрасте, то исследуемые антитела возможно диагностировать только в 20% случаев. По данным, представленным в научных публикациях, установлено, что у 37% пациентов, у которых были диагностированы антитела IAAs и ICAs в сыворотке крови, манифестация диабета 1 типа наблюдалась в течение 1,7 года.
У пациентов с сахарным диабетом в результате пролонгированной инсулинотерапии в крови повышается концентрация антител к принимаемому инсулину. Это может стать следствием устойчивости к применяемому лекарству и оказывать воздействие на оказываемое лечение
Также необходимо принять во внимание, что при терапии некачественно очищенным препаратами инсулина может проявиться такое явление, как устойчивость к лекарствам или же инсулинорезистентность.Зачем проводить исследование на антитела к инсулину?
- диагностирование диабета;
- корректировка терапии инсулином.
Показания:
- в качестве маркёра аутоиммунной патологии, в комплексе с другими маркёрами аутоиммунного процесса в островковом аппарате поджелудочной железы;
- в сложных случаях при решении вопроса о назначении инсулинотерапии при диабете I типа (особенно, у юных пациентов);
- расширенное обследование лиц с возможной предрасположенностью к диабету 1 типа;
- скрининговое обследование потенциальных доноров фрагмента поджелудочной железы — членов семьи пациента с терминальной стадией диабета IА;
- в целях выявления присутствия антител к инсулину, возникших в ходе инсулинотерапии;
- обоснование причины аллергических реакций при терапии инсулином.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак или спустя 4–6 часов после последнего приема пищи. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Единицы измерения: Ед/мл.
Референсные значения: < 10 Ед/мл.Повышение значений:
- диабет 1 типа;
- лица с предрасположенностью к развитию диабета 1 типа;
- возникновение антиинсулиновых антител в ходе терапии инсулином животного происхождения;
- аллергические реакции на экзогенный инсулин;
- вариант нормы (около 1% здоровых людей).