Симптомы воспаления почек
Содержание:
- Методики лечения почечной колики
- Наши врачи
- Показаниями к госпитализации пациента являются:
- Клинические признаки
- Клиническая симптоматика
- Биопсия почек
- Инструментарий для удаления камней мочеточников.
- Мультилокулярная киста
- Надежная защита
- Как расшифровать результаты анализов на гормоны коры надпочечников
- Полезная практика
- Срочно к гинекологу
- Анатомия мочевыделительной системы
- Симптоматика болей в промежности
- Наши врачи
- Какую диагностику проводят при болях в промежности?
- Как проводят лечение болей в промежности?
- Боли в почках — причины
- Опасны ли кисты в почках?
- Признаки мочекаменной болезни
- Симптомы болезни почек у женщин
Методики лечения почечной колики
При развитии приступа лучше всего вызвать неотложную помощь. Специалисты скорой знают, как снять боль при почечной колике, а также проведут предварительную диагностику для того, чтобы знать, в какое отделение нужно госпитализировать пациента. В первую очередь, специалисты клиники ЦЭЛТ направляют усилия на устранение болевого синдрома. Для этого применяют фармакологические препараты в виде анальгетиков или спазмолитиков.
| Препарат | Особенности препарата и его применения | Противопоказания |
|---|---|---|
| «Баралгин М» | НПВС с эффектом обезболивания, применяют при болях средней интенсивности, вводят внутривенно. |
|
| «Дротаверин» | Смазмолитик, вводят внутривенно |
|
| «Кеторолак» | НПВС с эффектом обезболивания, применяют при болях высокой интенсивности, вводят внутривенно. |
|
Наши врачи
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Показаниями к госпитализации пациента являются:
- Введение медицинских препаратов не дало желаемого результата и приступ продолжается;
- Двухсторонняя колика;
- Пациент преклонного возраста;
- Приступ развился при одной почке;
- У пациента наблюдаются симптомы осложнений: высокая температура и невозможность опорожнения мочевого пузыря.
Для выведения камня и слизи врачи назначают препараты, исходя из деталей анамнеза. Продвигая инородное тело к мочевому пузырю, снимая спазм мочевыводящих путей, лекарства способствуют скорейшему завершению болевого приступа. Помимо медикаментов выведению камня иногда способствует употребление большого количества жидкости, а также физическая активность (но только при отсутствии противопоказаний, которые выявляет врач при осмотре). Для купирования боли при почечной колике применяются спазмолитики, анальгетики, противовоспалительные препараты.
Для радикального избавления от данного синдрома при мочекаменной болезни используются инструментальные методы лечения — , контактная литотрипсия ( и уретеролитотрипсия), а также хирургические вмешательства — лапароскопическая или открытая литотомия. !
Своевременное обращение в нашу клинику — залог того, что Вы сможете избежать развития осложнений, а также выясните причину развития синдрома. У нас работают ведущие отечественные специалисты, которые исключат риск рецидива и проведут все необходимые исследования. Живите без боли, обращайтесь в ЦЭЛТ!
- Ускоренное семяизвержение
- Одышка
Клинические признаки
- Анорексия, подавленность
- Рвота обусловленная гиперацидным гастритом, полидипсия, полиурия. Гингивит с язвами на кончике языка. Анемичные слизистые оболочки. Наблюдается вторичный гиперпаратиреоз с размягчением костей лицевого черепа.
- Констипация, обезвоживание
- При пальпации можно обнаружить изменение размеров почек, чаще всего они уменьшены, если ХПН вызвана амилоидозом, гидронефрозом, опухолями – наблюдается увеличение почек.
- Уремическая энцефалопатия: кома, тремор, эпилептиформные припадки, тетеания.
- Аритмия брадикардия. Повышение артериального давления, гипертрофия левой половины сердца. Ацидоз вызывает углубление дыхания.
- Иммунная депрессия, обызвествление мягких тканей, нарушение свертываемости крови, резистентность к инсулину (повышение уровня глюкозы в крови), нарушение работы поджелудочной железы (гиперамилаземия). Истончение волоса, плохое качество шерсти.
- У кошек с терминальной стадией ХПН наблюдается летаргия.
Диагностика
ХПН можно диагностировать болезнь животного по клиническим симптомам, но они могут быть и неспецефическими, т.к. подавленность, летаргия, отсутствие аппетита и потеря веса наблюдаются при многих заболеваниях. Для подтверждения диагноза требуются лабораторные исследования. В нашей клинике мы используем чаще всего биохимический и клинический анализы крови и анализ мочи, во многих случаях проводим ультразвуковое исследование почек.
Определяются повышенный уровень мочевины, азота мочевины и креатинина. Определение креатинина в крови имеет большее значение, чем определение мочевины, т.к уровень креатинина не подвержен влиянию диеты или уровню расщепления белков.
Также можно определять скорость клубочковой фильтрации: определяют объем и концентрацию креатинина в моче за сутки и коррелируют с уровнем креатинина в сыворотке крови.
Симптомы отсутствия аппетита наблюдаются при уровне мочевины более 25 ммольл, при содержании мочевины 40 ммольл (норма 5-10 ммольл) у животного будут наблюдаться сильное угнетенение и анорексия.
Недостаточное выведение огранического фосфора приводит к подъему его уровня в крови, в то время как уровень кальция падает (при ХПН средней тяжести уровень фосора не более 2,1 ммольл, при тяжелой форме ХНП более 3,2 ммольл).
Высвобождение кальция из костей при высоком уровне фосфора приводит к минерализации мягких тканей. У большинства кошек с ХПН наблюдается гипонатриемия иили гипокалиемия, гипоальбуминемия, гиперамилаземия. Нерегеративная анемия, гипокалиемия. Изостенурия, плотность мочи 1008 и ниже.
Преобладает следующая картина: нерегенеративная анемия вызванная снижением производства почками эритропоэтина и уменьшением срока жизни циркулирующих эритроцитов, лейкоцитоз с лимфопенией и тромбопенией.
Изостенурия (осмоляронть обычно ниже 1015), рН изменяется в кислую сторону, протеинурия, неактивный мочевой осадок, редко глюкозурия.
Повышение эхогенности почечной паренхимы, размытость границ коркового и медиального слоя, уменьшение размеров почек.
Определяется уменьшение размеров почек менее 2,5 кратной длины тела второго поясничного позвонка (L-2). Если наблюдается явный гиперпаратиреодизм, то видно снижение плотности костей, особенно верхней челюсти и кальцификация мягких тканей.
Дифференциальный диагноз
Дифференцируют от острой почечной недостаточности (ОПН), преренальной и постренальной уремии.
При ОПН отсутствует анемия, полиурия и полидипсия, уменьшение почек, зато присутствуют анамнестические признаки экстраренального основного заболевания.
Гломерулонефрит сочетается с сильной протеинурией, при этом размеры почек в норме, тенденции к отекам.
При пиелонефрите в анализе мочи активный мочевой осадок, пиурия. Почки могут быть неправильной формы, расширение лоханки и мочеточников на УЗИ. Лейкоцитоз крови.
От полидипсии без задержки мочевины, Diabetes mellitus, Dibetes isipidus centralis and renalis, психогенной тяги к питью.
При гистопатологическом исследовании почек (биопсия) при ОПН наблюдается:
- острый некроз канальцев
- острое воспаление
При ХПН:
- значительная часть нормальной паренхимы заменена фиброзной тканью,
- обширная атрофия канальцев,
- кальцификация базальных мембран,
- хроническое воспаление (хронический интерстициальный нефрит),
- гломерулосклероз
Клиническая симптоматика
Все проявления мочекаменной болезни можно условно разделить на две большие группы — специфические и неспецифические.
Специфические признаки определяют локализацию поражения в области мочевыносящих путей и степень развития патологического процесса. Неспецифическая симптоматика указывает на наличие в организме воспаления, помогает определить его интенсивность и степень вовлечённости других органов и тканей.
Неспецифическая симптоматика включает:
-
повышение температуры до 39 градусов по Цельсию;
- тошноту и рвоту вне связи с приёмами пищи;
- головные боли и головокружения;
- общую слабость, вялость;
- нарушения сна (бессонницы, ночные пробуждения);
- отсутствие аппетита;
- снижение концентрации внимания и работоспособности.
К специфическим симптомам относят:
-
боль в области почек, по ходу мочеточников и мочевого пузыря;
- увеличение объёма поражённой почки, её болезненность при пальпации;
- появление крови в моче;
- кровянистые выделения из уретры;
- отёчность лица и верхней половины туловища;
- нарушение отхождения мочи.
Таблица: особенности течения болезни у лиц разных полов
| Сравнительная характеристика | Мужчины | Женщины |
| Возраст начала заболевания | От пяти до семидесяти лет | От десяти до семидесяти лет |
| Локализация болевого синдрома и его распространение | В области мочеточников, отдаёт в пах или бедро | В области почек, отдаёт в малый таз, матку и придатки |
| Сопровождение признаками интоксикации организма | Часто встречаются тошнота и рвота, головные боли | Тошнота, не сопровождающаяся рвотными позывами, головокружения и боли по типу мигрени |
| Повышение температуры тела | У большей части пациентов поднимается до тридцати девяти градусов | Характерно субфебрильное (37,2–37,8 градусов) повышение температуры |
| С чем приходится дифференцировать болезнь | Уретрит, простатит, аппендицит | Цистит, пиелонефрит, внематочная беременность, выкидыш |
| Наличие кровянистых выделений из уретры | Встречается у 80% пациентов при низкой локализации камня | Не характерны |
| Влияние на половую и репродуктивную функцию | Может вызывать тазовые боли и нарушение эрекции, не провоцирует бесплодие | Не сказывается на половом влечении и дальнейшей функции к воспроизведению потомства |
Как проявляется закупорка мочеточника
Закупорка мочеточника — острое патологическое состояние, которое требует неотложного хирургического вмешательства. При этом камень полностью перекрывает просвет мочеточника, провоцируя скопление жидкости над уровнем повреждения. Мочеточник и почечная лоханка перерастягиваются, что вызывает раздражение болевых рецепторов в их мышечных оболочках. В ответ на это происходит реакция мышечного спазма, что усиливает болевую реакцию.
Симптомы закупорки мочеточника:
-
Пациент испытывает резкую и сильную боль в области живота и поясницы, которая заставляет его принять вынужденное положение эмбриона.
- Любое движение, глотание и даже кашель вызывают усиление болевого синдрома.
- При отсутствии медикаментозной или хирургической помощи у больного постепенно развивается картина острой почечной недостаточности (потеря сознания, снижение тонуса мышц, отсутствие рефлекторной деятельности и замедление дыхания).
- Кожные покровы приобретают желтоватый оттенок, что является немедленным показанием для помещения пациента в отделение реанимации и интенсивной терапии, где производятся необходимые мероприятия.
Биопсия почек
Это единственный достоверный метод диагностики заболеваний почек, позволяющий врачу объективно оценить степень тяжести заболевания, выбрать наиболее правильный метод лечения и избежать побочных эффектов и осложнений.
Показания для проведения биопсии почек:
- острые или хронические заболевания почек неясной причины;
- быстропрогрессирующий гломерулонефрит;
- сложные инфекции мочевыводящих путей;
- имеется подозрение на раковую опухоль в почке;
- нарушение работы пересаженной почки;
- определение степени тяжести заболевания и насколько необратимые повреждения произошли в почках;
- контроль эффективности проводимого лечения.
Инструментарий для удаления камней мочеточников.
Экстракторы.
Судя по низким показателям смертности, уретероскопическое удаление мелких камней мочеточника является достаточно быстрой процедурой по сравнению с литотрипсией. Сначала этот метод следует применять для воздействия на мелкие камни нижней трети мочеточника. Уже появились новые формы корзины для эндоскопического удаления камней. Нитиноловая корзина без наконечника гораздо эффективнее, чем аналогичная проволочная корзина, поскольку во время лазерной или электрогидравлической ли- тотрипсии можно повредить проволочный остов корзины.
Уретероскопы.
Применяются полужесткие и тонкие уретероскопы. Более чем в 50% случаях, благодаря маленьким размерам инструмента удается избежать расширения интрамурального отдела мочеточника и связанных с этим осложнений.
Маленький диаметр уретероскопа (6,0-8,5 F) облегчает доступ к верхней трети мочеточника, что было оценено по достоинству в нашей клинике.
С помощью гибких уретероскопов (7-7,5 Б)стало возможным проникновение в верхнюю треть мочеточника и мочевую систему почки, не прибегая к расширению мочеточника в более чем 75% случаев. Но для проникновения в нижнюю треть мочеточника гибкий уретроскоп не подходит из-за риска выпадения в мочевой пузырь.
Ирригационная жидкость.
Для обеспечения хорошей визуализации во время уретероскопии очень важен выбор жидкости. В большинстве случаев необходимо использовать физиологический раствор для избежания гипотонического всасывания жидкости
Использование систем низкого давления (высота расположения ирригационного раствора над телом пациента — 60-70 см уменьшает риск развития сепсиса, в то время как неосторожное повышение давления в закрытых системах, особенно во время уретероскопии, может привести к перманентному повреждению форниксов почки
Приборы по дроблению камней.
На сегодняшний день в арсенале уролога появились контактные литотриптеры с различными принципами генерации ударных волн.
Для механического разрушения камней используются или воздушные компрессоры (LithoClast) или миниатюрные устройства с электромагнитными ударноволновыми эмиттерами (EMSE) для создания движущей силы (EKL, Olympus). Сила разрушения пропорциональна длительности энергетического импульса и амплитуде движения.
Последующий эффект «отбойного молотка» может приводить (особенно в условиях постоянной ирригации), к нежелательному движущему воздействию, которое может проявляться в продвижении камня вверх по мочеточнику и в почку, что делает камень недостижимым для уретероскопа, или камень может недостаточно фрагментироваться.
Попытаться нейтрализовать этот эффект можно с помощью применения вместе с зондом отсасывающих устройств или баллон катетеров, заводимых выше камня.
Дробление камней при помощи баллистического литотриптера (пневматического или электропневматического) с зондом 2.4 F в полужестком уретроскопе оказывается чрезвычайно эффективным (90%). Основными преимуществами данного прибора является его невысокая стоимость, простота и безопасность обращения. Его эффективность в три раза выше, чем эффективность лазерного литотриптера.
Мультилокулярная киста
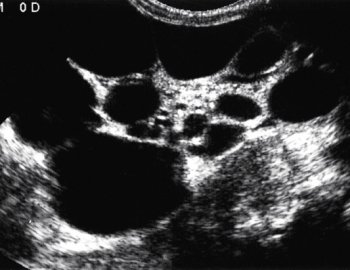
Мультилокулярная киста — крайне редкая аномалия, характеризующаяся замещением участка почки многокамерной, не сообщающейся с лоханкой кистой. Остальная часть паренхимы не изменена и нормально функционирует. Порок диагностируют с помощью УЗИ (рис. 9).
Рис. 9. УЗИ в В-режиме. Мультилокулярная киста почки.
На урограммах определяют дефект паренхимы с оттеснением или раздвиганием чашечек. На ангиограммах определяется бессосудистый дефект наполнения.
Необходимость в лечебных мероприятиях возникает лишь при развитии осложнений (нефролитиаза, пиелонефрита); при этом выполняют сегментарную резекцию почки или нефрэктомию. Обе эти манипуляции в нашем отделении выполняются минимально-инвазивным способом – лапароскопически или ретропериттонеоскопически. С Видео-презентациями, посвящёнными лапароскопической нефрэктомии и ретроперитонеоскопической нефрэктомии, лапароскопической декортикации кисты почки или ретроперитонеоскопической декортикации кисты почки можно ознакомиться в разделе – современные технологии в нашем отделении.
Надежная защита
Современные медицинские технологии сильно повышают качество диагностики женского здоровья. Надежда Рожкова уверена, что женщины должны о них знать, «тогда они не будут бояться идти к врачу, поскольку появится уверенность, что врач не покалечит, а сохранит красоту и здоровье». В лечении тоже есть перемены, позволяющие лечить заболевания молочных желез даже в амбулаторных условиях. «Для лечения кист теперь достаточно сделать УЗИ и склерозирование кисты под контролем ультразвука. В 98 % случаев это позволяет избежать сложной операции, поскольку стенки кисты спадаются и киста исчезает, — объясняет Надежда Рожкова. — Есть жалоба на выделения из сосков — тут же, в кабинете, можно оценить состояние протоков с помощью дуктографии — рентгенологического исследования млечных протоков молочной железы с введением в них контрастного вещества
Это важно, поскольку 70–80 % рака развивается из протоков. А своевременное обследование молочных желез позволяет справиться с проблемой, сохранить красоту груди»
Как расшифровать результаты анализов на гормоны коры надпочечников
Полезная практика
Раз в месяц нужно проводить самообследование груди.
«Обратите внимание на изменение формы железы, цвет кожи, не появилось ли втянутости или выбухания на коже, посинение вен на одной железе, втяжение соска, кровянистые, бурые или янтарные выделения из соска. Внимательно отнеситесь к уплотнениям, которых раньше не было, также — в подмышечной области
Почувствовав боль, не пугайтесь — в молочных железах она не всегда признак заболевания». — говорит Надежда Рожкова.
Часто боль наблюдаются в предменструальный период, когда возникают функциональные гормональные перестройки. А вот если боли постоянные, очень сильные, при прикосновении одежды, необходимо обратиться к врачу для получения объективной информации, то есть сделать маммографию и УЗИ.
Срочно к гинекологу
• неприятные или обильные выделения со странным запахом/цветом;
• нарушение менструального цикла;
• непривычные тянущие боли или спазмы внизу живота;
• кровотечение между месячными;
• если сменился партнер или планируете беременность.
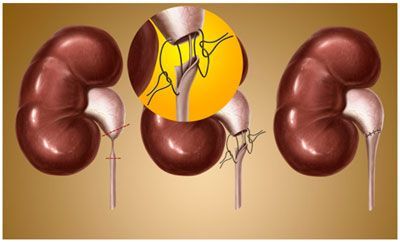
Анатомия мочевыделительной системы
Мочевыделительная, или экскреторная, система человека состоит из двух почек, двух мочеточников, мочевого пузыря и мочеиспускательного канала. Ее главная задача – выводить из организма отработанные вещества и поддерживать на определенном уровне водно-солевой баланс крови. Все части этой системы подразделяются на мочеобразующие и мочевыводящие. К первым относятся почки, а ко вторым – мочеточники, мочевой пузырь и мочевыводящий канал.
Что вы увидите под микроскопом
Почки невероятно сложно устроены. Они состоят из структурных фильтрующих единиц – нефронов. В каждой почке около миллиона нефронов, с возрастом их число уменьшается, и они замещаются соединительной тканью. Как и клетки нервной ткани клетки почек не восстанавливаются. Нефрон состоит из клубочка (капсулы Шумлянского – Боумена, содержащей скопление кровеносных сосудов) и очень длинных канальцев, которые продолжаются в собирательные трубочки, которые, в свою очередь, открываются в почечные лоханки.
Как работают почки
По артериям в почки под большим давлением непрерывно поступает кровь, в которой содержатся все подряд: микроэлементы, клетки, аминокислоты, но также и токсины, ядовитые соединения. В этом состоит очень тонкая, регулирующая фильтрационная функция почек – определить, что вывести, что оставить, в каком количестве. Сначала в клубочке образуется первичная моча, очень похожая по составу на плазму крови по содержанию глюкозы, натрия, фосфатов, креатинина, мочевины, мочевой кислоты. Проходя по канальцам нужные вещества подвергаются обратному всасыванию и в результате образуется всего 1,5-2 литра конечной мочи.
Через почечный фильтр в норме не проходят крупные молекулы белков и клетки крови. А при “дырявых” почках в моче появляются эритроциты и белок!
Образовавшаяся в почках моча поступает по мочеточникам в мочевой пузырь. Мочеточники и мочевой пузырь снабжены мышечными сфинктерами, играющими роль заслонок. Они открываются и закрываются в автоматическом режиме – вне нашего контроля. По мере поступления мочи в мочевой пузырь его размеры постепенно увеличиваются, при определенном уровне растяжения возникает позыв к мочеиспусканию. Мочевой пузырь продолжается в мочеиспускательный канал, между ними находится сфинктер, которым в норме человек может управлять сознательно и контролировать выведение мочи.
Самая главная функция почек: выведение и обезвреживание токсинов. Кроме того, за счет постоянного изменения состава мочи почки обеспечивают постоянство состава крови – выводят излишек натрия (если вы наелись соленых огурцов), задерживают калий и так далее.
Почки также считаются одним из главных органов регуляции артериального давления, производят гормон, необходимый для образования эритроцитов, активируют витамин D и участвуют во многих других процессах.
Симптоматика болей в промежности
Клиническая картина, которая дополняет боли в промежности у женщин и мужчин, может быть различной, поскольку зависит от патологии, которая их вызвала. Это значит, что симптоматика бывает разной. Чаще всего встречается следующее:
- или влагалища;
- Иррадиирование болей в таз, поясничную область и низ живота;
- Усиление болей при физических нагрузках;
- Частые позывы к мочеиспусканию;
- Гной и и сперме;
- Усиление болей во время полового акта;
- Ощущения постороннего предмета в прямой кишке;
- Повышенная температура тела.
Клинические проявления, характерные для того или иного заболевания, представлены в нашей таблице ниже:
| Заболевания | Дополнительная симптоматика |
|---|---|
| Простатит |
|
| Травмы промежности |
|
| Новообразования простаты злокачественной природы |
|
| Воспалительные процессы влагалища |
|
Наши врачи
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:
- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Как проводят лечение болей в промежности?
Лечение подобной симптоматики в нашей клинике всегда направлено на устранение причины, которая её вызвала. Это значит, что тактику разрабатывает лечащий врач в индивидуальном порядке. Для того, чтобы устранить боли в промежности, используют следующие методы:
- медикаментозные: приём фармакологических препаратов с антибактериальным и противовоспалительным эффектом, а также мазей и ректальных свечей;
- физиотерапевтические: магнитная, сверхчастотная и лазерная терапия.
Их, также, подбирают индивидуально. Исключение составляет лишь лечение народными методами, которое предусматривает приём ванночек с добавлением отваров ромашки и календулы, хмеля и листьев брусники, дубовой коры и тысячелистника. Специалисты ЦЭЛТ прибегают к хирургическому вмешательству лишь в крайних случаях, при наличии следующих показаний:
- новообразования доброкачественной природы;
- новообразования злокачественной природы;
- МЧБ;
- отсутствие желаемых результатов от консервативного лечения.
Беременные женщины, которые страдают от болей в промежности, находятся под тщательным контролем наших акушеров-гинекологов. При необходимости, после родов им может быть проведена операция.
- Постгерпетическая невралгия
- Боли внизу живота
Боли в почках — причины
Наиболее частой причиной болей в почках является воспаление почек. Это может быть:
- Гломерулонефрит. Чаще всего болезнь вызывается бактериями или вирусами. Обычно появляется через неделю или две после заражения. Процесс заживления первичного заболевания прерывается, самочувствие ухудшается. Иногда наблюдается потеря аппетита, проблемы с желудком. Также могут быть отеки лица и ног, проблемы с мочеиспусканием, признаки высокого кровяного давления. Изредка заболевание сопровождается лихорадкой.
- Интерстициальный нефрит. В большинстве случаев (около 70%) острый интерстициальный нефрит связан с использованием так называемых нефротоксичных лекарственных средств, которые приводят к лекарственно-индуцированным нефропатиям (лекарственное повреждение почек). Симптомы заболевания: лихорадка, боль в поясничной области (описывается как тупая), кожная сыпь (в разных местах), олигурия. Могут также появляться боли в суставах, гематурия и уменьшение объема мочи.
- Пиелонефрит. Симптомы аналогичны тем, которые возникают при интерстициальном нефрите.
Пиелонефрит
Гломерулонефрит
Опасны ли кисты в почках?
Киста почки представляет собой увеличивающийся в размерах мешок, который заполнен жидкостью. Как правило, это образование не приносит вреда здоровью, не нарушает работу мочевыделительной системы, не сопровождается появлением каких-либо симптомов. Если киста небольшая, человек может не знать о ее наличии. Когда ее выявляют, врачи рекомендуют контролировать размеры кисты, регулярно проходить обследования.
По мере роста образование начинает сдавливать близлежащие органы или препятствовать оттоку мочи. Почка опухает, возникают болевые ощущения. А если присоединяется инфекция или происходит разрыв кисты, человек испытывает тупую или острую боль в верхней части живота, в области спины, в боку.
Признаки мочекаменной болезни
Для мочекаменной болезни характерны боли в пояснице постоянного либо периодического характера, тупые или острые. Интенсивность болевых ощущений, локализация и иррадиация зависят от расположения и размеров конкремента, степени и длительности перекрытия камнем мочевыводящих путей, индивидуальных особенностей их строения.
Большие и коралловидные конкременты в почечных лоханках почти неподвижны, они провоцируют тупую, нередко постоянную боль в пояснице. Болевые ощущения при мочекаменной болезни могут усиливаться при движениях, тряске, езде на транспорте, физическом перенапряжении.
Небольшие камушки проявляют себя приступами почечной колики, так как передвигаются по мочевыводящей системе с током мочи, попадают из чашечек и лоханок в другие отделы. Наиболее характерная иррадиация болей — по ходу мочеточника, в подвздошную область. Чем дальше вниз продвигается конкремент, тем больше изменяется иррадиация, боль распространяется на паховую область, отдает в яичко, головку пениса у мужчин, и половые губы у женщин. Возникают императивные позывы к мочеиспусканию, учащаются походы в туалет, также характерны для почечной колики дизурические явления.
Почечная колика вызывается конкрементом и носит приступообразный характер. Возникает неожиданно, после езды в транспорте, особенно по плохой дороге с тряской, приема большого количества жидкости, алкоголя. Основной патогенетической причиной возникновения почечной колики является острое нарушение пассажа мочи из почечных чашечек или лоханок, связанное с перекрытием верхних отделов мочевыводящих путей конкрементом. Симптомы этого состояния следующие:
- Пациент постоянно меняет положение тела, не может найти себе место, стонет и даже кричит. В такой ситуации поставить диагноз не составляет проблем.
- Продолжительность боли – от нескольких часов до нескольких дней, с периодическим усилением и послаблением.
- Больного может бить озноб, у него повышается температура, в крови выявляется лейкоцитоз
- Могут возникнуть тошнота и рвота, вздуться живот
- Наблюдаются дизурические явления
- При осмотре мускулатура брюшной стенки напряжена, резко положительный симптом Пастернацкого.
- В моче выявляют гематурию, пиурию с повышенным числом лейкоцитов
В большинстве случаев после приступа почечной колики камень отходит самостоятельно. Очень редко возникает обструкция с анурией (полным отсутствием мочи). Такая ситуация развивается, если камни перекрыли мочевые пути с двух сторон, либо у пациента есть только одна почка.
В детском возрасте симптомы мочекаменной болезни другие, не похожи на взрослые.
Симптомы болезни почек у женщин
Непосредственно симптомы заболевания почек и инфекций мочеполовой системы у женщин проявляются в:
- частых мочеиспусканиях и болевых ощущениях во время такого процесса;
- изменении цвета мочи и появлении посторонних примесей в ней;
- нарушенном сне;
- ощущении холода;
- одышке, а также отечности конечностей и лица;
- повышенной температуре тела;
- болях внизу живота (в районе матки), в надлобковой зоне и в области поясницы (что нередко также путают с менструальными болями);
- потере аппетита, рвоте и тошноте;
- высоком артериальном давлении
- недержинии мочи
Кроме того, симптомы болезни почек у женщин иногда проявляются и в виде гнойных выделений и присутствия крови в моче. В целом все подобные симптомы нередко маскируются под гинекологические проблемы. Поэтому иногда нужен осмотр сразу нескольких специалистов.