Кардиогенный шок
Содержание:
- Диагностика
- Лечение кардиогенного шока
- Лекарственные препараты
- Прогноз и профилактика
- Результаты и обсуждение
- Причины возникновения
- Классификации ОСН. Клинические формы
- Виды инфаркта миокарда
- Что такое кардиогенный шок и его виды
- Способы диагностики
- Используемые источники
- Прогноз состояния
- Разновидности шока
- Как диагностировать шок?
- Хирургические вмешательства
- Патогенез
- Факторы риска и причины развития
- Классификация
- Диагностика
Диагностика
Общепринятыми критериями для диагностирования кардиогенного шока становятся такие показатели:
- Снижение систолического давления до 80-90 мм. рт. ст.
- Снижение пульсового (диастолического давления) до 20-25 мм. рт. ст. и ниже.
- Резкое сокращение количества мочи (олигурия или анурия).
- Спутанность сознания, возбуждение или обморок.
- Периферические признаки: бледность, цианоз, мраморность, похолодание конечностей, нитевидный пульс на лучевых артериях, спавшиеся вены на нижних конечностях.
При необходимости выполнения хирургически операции для устранения причин кардиогенного шока проводят:
Лечение кардиогенного шока
Кардиогенный шок требует немедленного лечения. Цель лечения — как можно быстрее восстановить приток крови к мозгу и другим органам, чтобы защитить их от повреждений. Лечение может включать манипуляции на сердце или операции, в зависимости от состояния пациента, когда начинается лечение. Лечение может включать в себя:
- внутривенные жидкости
- катетеризация сердца для коронарной ангиографии
- кислородотерапия
- механическая вентиляция
- механические устройства поддержки кровообращения
- лекарственные средства, такие как вазопрессоры, для сокращения кровеносных сосудов и повышения кровяного давления
Другие методы лечения могут быть направлены на предотвращение или лечение повреждений других органов. Например, исследования показывают, что острое повреждение почек встречается у 13-28% людей с кардиогенным шоком. Эти люди нуждаются в дополнительном лечении, таком как диализ или замена жидкости. Даже при современных достижениях лечение все еще остается сложной задачей.
Лекарственные препараты
Лекарства для лечения кардиогенного шока назначают с целью улучшения кровотока через сердце и улучшения насосной функции вашего сердца.
Аспирин. Аспирин снижает свертываемость крови и поддерживает кровоток через суженную артерию. Принимайте аспирин самостоятельно в ожидании приезда бригады скорой помощи, только если врач рекомендовал вам это сделать при появлении симптомов сердечного приступа.
Антиагреганты. Врачи в отделении неотложной помощи могут назначит вам другие препараты, которые похожи на аспирин, для предотвращения образования новых тромбов. К ним относятся такие препараты, как клопидогрель (Плавикс) и другие блокаторы рецепторов гликопротеинов IIb/IIIa тромбоцитов.
Другие разжижающие кровь препараты. Вам, вероятно, назначат и другие препараты. К ним относится гепарин, для снижения вероятности образования опасных тромбов. Гепарин вводят внутривенно или подкожно в течение первых нескольких дней после сердечного приступа.
Инотропные препараты. Допамин или адреналин назначают для улучшения и поддержания функции сердца.
Прогноз и профилактика
Прогноз неблагоприятный. Летальность составляет более 50%. Снизить этот показатель удается в случаях, когда первая помощь пациенту была оказана в течение получаса от начала болезни. Уровень смертности в таком случае не превышает 30-40%. Выживаемость достоверно выше среди пациентов, которым было проведено хирургическое вмешательство, направленное на восстановление проходимости поврежденных коронарных сосудов.
Профилактика заключается в недопущении развития ИМ, тромбоэмболий, тяжелых аритмий, миокардитов и травм сердца
С этой целью важно проходить профилактические курсы лечения, вести здоровый и активный образ жизни, избегать стрессов, соблюдать принципы здорового питания. При возникновении первых признаков сердечной катастрофы требуется вызов бригады скорой помощи
| Литература1. Кардиогенный шок: Учебное пособие / Голуб И.Е., Сорокина Л.В. – 2011.2. Стандарты лечения кардиогенного шока: спорные и нерешенные вопросы/ Литовский И.А., Гордиенко А.В.// Вестник Российской военно-медицинской академии. – 2016 – №3 (55).3. Шок: Учебно-методическое пособие/ Мороз В.В., Бобринская И.Г., Васильев В.Ю., Спиридонова Е.А., Тишков Е.А. Суряхин В.С. – 2011.4. Кардиогенный шок: современные аспекты лечения (обзор литературы)/ Миронков А.Б., Прямиков А.Д., Цветков Р.С., Абашин М.В.// Анестезиология и кардиореанимация. – 2014. – №1. | Код МКБ-10R57.0 |
Результаты и обсуждение
Американский Колледж Кардиологии (ACCF) и Американская Ассоциация Сердца (AHA) рекоменду-ют для лечения кардиогенного шока использовать ВАБК (класс I, уровень B), но при тяжелом кардиоген-ном шоке ВАБК нередко малоэффективна, что и было в данном случае. В таких случаях рекомендуется исполь-зовать другие инвазивные устройства для механичес-кой поддержки ЛЖ (LVAD) (класс IIb, уровень C) — на-пример, Impella Recover (Abiomed, USA) или Tandem Heart (Cardiac Assist Technologies, USA), но опыт их применения невелик и противоречив .
В последние годы для поддержки кровообраще-ния при ургентных и плановых вмешательствах на ко-ронарных артериях у пациентов с крайне высоким рис-ком операции (низкая фракция выброса, тяжелое поражение коронарных артерий, кальциноз коронар-ных артерий, нестабильная гемодинамика, сопутствую-щая тяжелая патология) с успехом применяется ЭКМО . J. Vainer et al. описывают успешное стентирова-ние коронарных артерий у 15 пациентов высокого рис-ка со 100% отключением ЭКМО и 80% выживаемостью в течение года. Следует отметить, что ЭКМО не являет-ся единственным используемым для этого методом ме-ханической поддержки кровообращения. Например, для левожелудочковой поддержки при коронарных вмешательствах у пациентов с высоким риском приме-няется Impella Recover (Abiomed, USA) , но его ис-пользование зачастую приводит к развитию желудочко-вых аритмий.
За последнее десятилетие произошло сущест-венное улучшение безопасности и возможности дли-тельного использования систем для механической поддержки кровообращения, в том числе и ЭКМО. Новые системы для ЭКМО компактны, могут исполь-зоваться для ургентного периферического подключения (в том числе пункционного), транспортировки в специализированную клинику и обеспечения опера-тивного вмешательства на коронарных артериях. ЭКМО можно рассматривать как метод жизнеобеспе-чения при рефрактерном кардиогенном шоке, в том числе и на период диагностики и принятия решения о способе и методе дальнейшего лечения. «Оглушен-ность» миокарда проходит лишь через несколько дней (иногда недель) и ЭКМО позволяет обеспечить необ-ходимую степень поддержки кровообращения на это время . Существующие работы демонстри-руют, что до 50—75% больных с рефрактерным кардио-генным шоком могут быть спасены с помощью ЭКМО.
К сожалению, в настоящий момент отсутствует общепринятый протокол подключения ЭКМО при кардио-генном шоке, а также протокол по отключению ЭКМО.
Причины возникновения
Врачи указывают на несколько причин, по которым может развиться это состояние. К ним относятся:
Некроз миокарда левого желудочка. При его поражении на 40% люди обычно умирают, поскольку происходят повреждения, несовместимые с жизнью. Разрыв папиллярной мышцы или перегородки между желудочками. Некроз в данном случае меньше, поэтому прогнозы для человека более благоприятны
В этом случае очень важно вовремя провести операцию. Медикаментозная терапия
Если знать причины, почему развился кардиогенный шок, можно понять тяжесть ситуации и тактику действий
Если знать причины, почему развился кардиогенный шок, можно понять тяжесть ситуации и тактику действий.
Большинство случаев кардиогенного шока являются осложнением крупноочагового, трансмурального или обширного инфаркта миокарда (ИМ) при поражениях, захватывающих 40% и более сердечной мышцы. Особенно высок риск развития этого осложнения при рецидивах инфаркта миокарда, кардиосклерозе, артериальной гипертензии.
Наличие отягощающих факторов может спровоцировать шок и при мелкоочаговых некрозах сердечной мышцы, особенно у пожилых людей.
Одной из возможных причин развития жизнеугрожающего состояния может быть несоответствующая или несвоевременная медицинская помощь, в частности, недостаточное или слишком позднее купирование боли без сопутствующей коррекции артериального давления.
Иногда кардиогенный шок развивается на фоне миокардита или поражений кардиотоксическими химическими соединениями.
Прямые причины кардиогенного шока:
- Тяжелые тахиартимии;
- Эмболия легочной артерии;
- Нарушение насосной функции сердца;
- Внутрисердечный выпот или кровотечение, вызвавшие тампонаду желудочков.
Обширное поражение миокарда приводит к резкому ухудшению кровообращения в большом круге, включая коронарное русло. Тромбоз коронарной артерии сопровождается спазмами мелких артерий, что влечет за собой нарастание симптомов ишемии и дальнейшее расширение зоны поражения.
” alt=””>
Прогрессирующая ишемия усугубляется ацидозом, на фоне кардиогенного шока могут развиваться атония миокарда, фибрилляция желудочков, асистолия. Возможны остановка дыхания и клиническая смерть.
Классификации ОСН. Клинические формы
Традиционно основанием для суждения о риске служит классификация – выделение клинических форм, стадий, степеней
тяжести. В настоящее время наиболее общим, первоначальным классификационным принципом является разделение
случаев ОСН, возникших впервые (de novo), и эпизодов острой декомпенсации сердечной недостаточности (ОДСН),
существовавшей ранее (т.е. декомпенсации ХСН). В основе ОСН de novo обычно лежат внезапно возникшие
патологические состояния (инфаркт миокарда, тахиаритмия, миокардит, острая дисфункция клапана и т.д.), при
которых возможно и зачастую эффективно лечение этих заболеваний, наряду с коррекцией ОСН. В популяции
значительно чаще встречаются случаи ОДСН (в совокупности ОСН их доля составляет около 80-90% ), в лечении
которых ставку в большинстве случаев следует делать на средства лекарственной коррекции СН, если лежащие в ее
основе заболевания не поддаются радикальной коррекции.
В настоящее время выделяют следующие клинические формы ОСН, описание которых приводим в соответствии с Руководством ESC по диагностике и лечению острой и хронической сердечной недостаточности 2008 г., в котором представлена наиболее поздняя версия их трактовки :
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
1
ЭКГ при инфаркте
2
ЭКО-КГ при инфаркте
3
Исследование крови на маркеры инфаркта
Что такое кардиогенный шок и его виды
Сердечная недостаточность подразделяется на 4 степени тяжести. Кардиогенный шок – это последняя, самая тяжёлая ступень патологии сердечно-сосудистой системы. Во все органы и ткани резко уменьшается поступление крови с необходимым кислородом.
Развиваются все симптомы кислородного голодания, человек входит в пограничное состояние жизни и смерти. Если вовремя не предпринять первую помощь при кардиогенном шоке, вероятность летального исхода составляет 60-90% случаев.
Виды неотложного состояния:
- Ареактивный – сильная степень выраженности, состояние тяжело поддаётся лечению. Процент летальных исходов – 95%.
- Рефлекторный – площадь поражённых клеток небольшая, присутствует сильная боль. Большая вероятность благоприятного исхода при проведении лечения.
- Аритмогенный – быстрое восстановление в течении 1-2 часов после назначенных препаратов.
- Истинный кардиогенный – большой масштаб некротических поражений, впоследствии острого инфаркта миокарда; сердце снижает число сокращений в минуту, смертность наступает в 50% случаев.
Стадии:
- Человек не теряет сознание, чувствует умеренную боль. Головокружение, общая слабость, развивается умеренная гипотония. Процесс обратим, поддаётся лечению.
- Потеря сознания, коматозные состояния. Уменьшается образование мочи, резкое падение АД, недостаток притока крови в мозг и сердце. Состояние ухудшается с каждой минутой. Боль усиливается.
- Терминальная стадия усиливает имеющиеся симптомы, во внутренних органах развивается некротическое поражение тканей. На коже выступает мелкая сыпь, происходят внутренние кровотечения. Развивается церебральная и коронарная ишемия. Состояние повышенной тяжести, трудно поддаётся лечению, счёт идёт на минуты.
Способы диагностики
Постановка диагноза при физикальном обследовании больного в момент первичного осмотра выполняется на основании следующих диагностических критериев: уровень АД, анализ дыхательной деятельности, прослушивание тонов сердца, определение характера пульса, цвета кожных покровов и особенностей болевого синдрома.
Только после оказания неотложной помощи и стабилизации процесса кровообращения осуществляют комплексную диагностику в условиях стационара больницы.
Для этого применяют следующие методы:
- гемостазиограмма – изучение функционирования системы свертывания крови;
- пульсоксиметрия – определение степени насыщения крови кислородом;
- биохимический анализ крови на электролиты – оценка электропроводности и химического состава;
- анализ крови на сердечные ферменты, так как при повреждении сердечной мышцы их содержание в сыворотке крови значительно увеличивается;
- определение газового состава крови необходимо для принятия решения о проведении процедуры вентиляции легких;
- рентгенография грудной клетки выполняется для того, чтобы оценить застойные процессы в малом кругу кровообращения, выявить признаки отека легких;
- коронарная ангиография – метод исследования кровеносных сосудов, при котором в полость артерии вводят рентгеноконтрастное вещество, чтобы выявить участки повреждений;
- электрокардиография (ЭКГ) диагностирует стадию инфаркта, характер очаговых поражений, их расположение, глубину некроза, его масштаб;
- эхокардиография (УЗИ сердца) и компьютерная томография выполняются для оценки объема сердечного выброса, сократительной функции, исследование тканей и сердечных структур.
Используемые источники
- Guidelines for the diagnosis of heart failure. The Task Force on Heart Failure of the European Society of Cardiology. Eur Heart J 1995;16(6):741-51.
- Nieminen MS, Böhm M, Cowie MR, et al; ESC Committee for Practice Guideline (CPG). Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology. Eur Heart J 2005;26(4):384-416.
- ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J2012;33(14):1787-847.
- Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016;37(27):2129–200.
- Butler J, Braunwald E, Gheorghiade M. Recognizing worsening chronic heart failure as an entity and an end point in clinical trials. JAMA 2014;312(8):789–90.
- Dickstein K, Cohen-Solal A, Filippatos G, et al; ESC Committee for Practice Guidelines (CPG). ESC guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: the Task Force for the diagnosis and treatment of acute and chronic heart failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM). Eur J Heart Fail 2008;10(10):933-89.
- Nieminen MS, Brutsaert D, Dickstein K, et al. EuroHeart Failure Survey II (EHFS II): a survey on hospitalized acute heart failure patients: description of population. Eur Heart J 2006;27(22):2725–36.
- Killip T 3rd, Kimball JT. Treatment of myocardial infarction in a coronary care unit. A two year experience with 250 patients. Am J Cardiol 1967;20(4):457–64.
- Khot UN, Jia G, Moliterno DJ, et al. Prognostic importance of physical examination for heart failure in non-ST-elevation acute coronary syndromes: the enduring value of Killip classification. JAMA 2003;290(16):2174–81.
- Mello BH, Oliveira GB, Ramos RF, et al. Validation of the Killip-Kimball classification and late mortality after acute myocardial infarction. Arq Bras Cardiol 2014;103(2):107–17.
- Forrester JS, Diamond GA, Swan HJ. Correlative classification of clinical and hemodynamic function after acute myocardial infarction. Am J Cardiol 1977; 39(2):137–45.
- Nicolau JC, Serrano CV Jr, Garzon SA, Ramires JA. Prognosis of acute myocardial infarction in the thrombolytic era: medical evaluation is still valuable. Eur J Heart Fail 2001;3(5):569–76.
- Siniorakis E, Arvanitakis S, Voyatzopoulos G, et al. Hemodynamic classification in acute myocardial infarction. Chest 2000;117(5):1286–90.
- Nohria A, Tsang SW, Fang JC, et al. Clinical assessment identifies hemodynamic profiles that predict outcomes in patients admitted with heart failure. J Am Coll Cardiol 2003;41(10):1797–804.
- Collins SP, Pang PS, Fonarow GC, et al. Is hospital admission for heart failure really necessary?: the role of the emergency department and observation unit in preventing hospitalization and rehospitalization. J Am Coll Cardiol 2013;61(2): 121–6.
- Heart Failure Executive Committee, Peacock WF, Fonarow GC, et al. Society of Chest Pain Centers Recommendations for the evaluation and management of the observation stay acute heart failure patient: a report from the Society of Chest Pain Centers Acute Heart Failure Committee. Crit Pathw Cardiol 2008;7(2): 83–6.
- Lee DS, Ezekowitz JA. Risk stratification in acute heart failure. Can J Cardiol 2014;30(3):312–9.
- Braunstein JB, Anderson GF, Gerstenblith G, et al. Noncardiac comorbidity increases preventable hospitalizations and mortality among Medicare beneficiaries with chronic heart failure. J Am Coll Cardiol 2003;42(7):1226–33.
- van Deursen VM, Damman K, van der Meer P, et al. Co-morbidities in heart failure. Heart Fail Rev 2014;19(2):163–72.
- Setoguchi S, Stevenson LW, Schneeweiss S. Repeated hospitalizations predict mortality in the community population with heart failure. Am Heart J 2007; 154(2):260–6.
Прогноз состояния
Опасность заболевания проявляется в быстром развитии его осложнений. Зачастую это:
- нарушение ритма: тахи-, брадиаритмия;
- тромбоз крупных артериальных сосудов;
- инфаркт легких;
- поражение селезенки;
- кожные некрозы;
- геморрагии.
Выживаемость больных зависит от степени тяжести недуга. Легкая степень характеризуется самым благоприятным течением и прогнозом. Средняя степень намного хуже, дает более негативные результаты: положительный ответ на медикаменты может быстро поменяться в худшую сторону, вызывая смертельные последствия.
При тяжелой степени шока выживаемость пациентов практически нулевая, поскольку они не реагируют на все лечебные мероприятия. Более половины пациентов умирают в первые сутки недуга. Только 10 пациентов из 100 могут преодолеть болезнь и выжить.
Разновидности шока
Можно выделить некоторые разновидности кардиогенного шока в зависимости от особенностей проявления. Основными являются следующие:
- Рефлекторный. Эта легкая форма, которая поддается лечению. Признаком считается падение артериального давления. Отсутствие лечения провоцирует следующую форму.
- Истинный. Он появляется вследствие обширной некротизации тканей левого желудочка. Если некроз достигает 40-50%, эта форма переходит в ареактивную.
- Аритмический. Его связывают с острой брадиаритмией или пароксизмом тахикардии при атриовентрикулярной блокаде. Своевременная помощь – гарантия жизни.
Как диагностировать шок?
Диагностика кардиогенного шока обычно основывается на клинических данных и расспросе родственников больного. Так как действовать необходимо немедленно, врачи оценивают АД, состояние кожных покровов, реакцию зрачков, ЧСС и частоту дыхания. Если у пациента имеются признаки шока, сразу оказывается неотложная помощь.
При наличии свободного медицинского персонала выясняется анамнез заболевания. Врач спрашивает: страдал ли больной аритмией, стенокардией, возможно, перенёс инфаркт миокарда ранее? Если осложнение развилось дома или на улице, то диагностика шока врачами скорой помощи заканчивается на этом. При содержании больного в условиях реанимационного отделения, помимо этого, проводят измерение пульсового давления, сопротивления сосудов, диуреза. Также исследуется газовый состав крови.
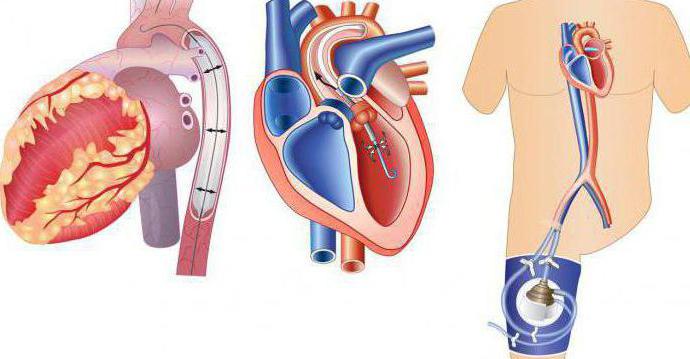
Хирургические вмешательства
Хирургические вмешательства для лечения кардиогенного шока направлены на восстановление кровотока через сердце. Их выполняют в специализированных кардиоцентрах. К таким вмешательствам относятся:
Ангиопластика и стентирование. Обычно при восстановлении кровотока через закупоренную артерию отмечают улучшение признаков и симптомов кардиогенного шока. При неотложной ангиопластике восстанавливают просвет закупоренных артерий, что обеспечивает свободный ток крови к вашему сердцу. Врачи вставляют длинную тонкую трубку (катетер), который продвигают через артерию в ноге или руке к закупоренной артерии вашего сердца. Этот катетер снабжен специальным баллоном. При установке стента в зоне сужения баллон раздувают, чтобы восстановить просвет артерии. Кроме того, в артерию могут вставить металлический сетчатый стент для сохранения ее просвета в течение длительного времени и восстановления притока крови к сердцу. Врачи устанавливают стенты, которые медленно выделяют в кровь лекарственные вещества, обеспечивающие сохранение достаточного просвета артерии.
Баллонный насос. В зависимости от вашего состояния, врачи могут установить баллонный насос в главную артерию вашего сердца (аорту). Баллонный насос надувается и сдувается, имитируя работу вашего сердца и обеспечивая ток крови.
Патогенез
Патогенетические механизмы связаны с резким, критическим падением кровяного давления и последующим ослаблением кровотока в органах и тканях. Ведущим фактором является не сама гипотония, а именно уменьшение циркулирующей по сосудам крови в определённый промежуток времени. Компенсаторно-приспособительные реакции запускаются в ответ на ухудшение перфузии.
Организм направляет все свои резервные запасы на обеспечение питанием жизненно-важных органов: головной мозг и сердце. При этом скелетная мускулатура, конечности и кожные покровы испытывают кислородное голодание. В ответ периферические капилляры и артерии спазмируются. Всё это приводит к активации нейроэндокринных систем, в организме задерживается вода и ионы натрия, развивается ацидоз.
Диурез может снижаться до показателя в 0,5 мл/кг в час и меньше. У пациентов диагностируется олигурия, анурия, нарушается работа печёночной системы, развивается полиорганная недостаточность. Чрезмерная вазодилатация отмечается на поздних стадиях и провоцируется выбросом цитокинов и ацидозом.
Факторы риска и причины развития
Самым непрогнозируемым периодом в отношении развития этого осложнения являются первые часы после перенесенного инфаркта. Все это время больной должен находиться в условиях реанимации под пристальным наблюдением медиков.
Среди факторов риска, которые приводят к развитию этого состояния, в кардиологии выделяют:
- Отравление кардиотоническими средствами, стимулирующими сократительную деятельность сердца.
- Инфаркт миокарда, перенесенный ранее.
- Нарушения функции проводимости сердца.
- Сахарный диабет.
- Большая площадь поражения, затрагивающая все оболочки миокарда (трансмуральный инфаркт).
- Нарушения нормального сердечного ритма, связанные с преждевременным сокращением желудочков.
Этиология возникновения кардиогенного шока помимо острого инфаркта миокарда связана со следующими патологиями:
- нарушение строения сосудистой стенки между желудочками (аневризма межжелудочковой перегородки или ее разрыв);
- патологическое утолщение стенки левого желудочка (гипертрофическая кардиомиопатия);
- воспаление среднего слоя миокарда – миокардита;
- нарушения функционирования клапанного аппарата и крупных сосудов (клапанная недостаточность, аортальный стеноз);
- клапанный пневмоторакс (скопление воздуха в области плевры);
- тампонада желудочков выпотом;
- кровотечение внутри сердца;
- перикардит (воспаление околосердечной сумки инфекционного генеза);
- закупоривание просвета ствола легочной артерии эмболом (сгустком).
Коллапс, или рефлекторный шок – это одна из разновидностей шокового состояния отличного от истинного кардиошока. Рефлекторная форма считается наиболее благоприятной для лечения, так как при своевременно оказанной помощи удается восстановить нормальное функционирование сердечной деятельности и гемодинамику.
В случае с кардиогенным шоком, большинство реанимационных мероприятий, согласно статистическим данным, заканчиваются летальным исходом. Шоковое состояние характеризуется снижением насосной функции в результате тяжелого повреждения миокарда. При коллапсе первичное значение имеет острая сосудистая недостаточность и снижение тонуса сосудов. Это реакция организма на болевой синдром, вызванный инфарктом. Раздражение интерорецепторов левого желудочка провоцирует увеличение отверстий сосудов за счет расширения их стенок, что приводит к резкому падению АД.
Кардиогенный шок также сопровождается снижением венозного и артериального давления (АД), уменьшением объема крови, циркулирующей в организме. Отличием является то, что при кардиошоке эти отклонения напрямую связаны не с болевым шоком, а с падением ударного и минутного выброса в результате снижения сократительной активности.
При дифференциальной диагностике следует отличать от коллапса кардиопульмональный травматологический шок. Он имеет две фазы – эректильную (возбуждения) и торпидную (торможения). В этом случае шоковое состояние развивается не от кардиологических патологий, а от тяжелых травм, сопровождающихся массивной кровопотерей в результате внешнего механического повреждения.
Клиническая картина кардиогенного шока характеризуется следующими проявлениями:
- кожные покровы бледнеют, носогубный треугольник приобретает характерный для нарушений кровообращения цвет – серый или синюшный;
- холодные конечности, усиленное потоотделение;
- сердцебиение частое (свыше 100 ударов в минуту) при этом пульс слабый, нитевидной формы;
- АД снижается до критических отметок – систолическое ниже 90 мм. рт. столба, диастолическое ниже 30 мм. рт. cтолба;
- падение пульсового давления до 20-25 мм. рт. столба и ниже;
- снижение температуры тела (ниже 35,5 градусов);
- при дыхании прослушиваются хрипы, характер дыхания – поверхностный;
- уменьшение выделяемой мочи до 20 мл в час (олигурия) или полное прекращение процесса мочевыделения (анурия);
- возможен кашель с пенистой мокротой;
- болевые ощущения сосредоточены в области грудной клетки, распространяющиеся в область верхнего плечевого пояса и рук;
- полная утрата сознания, коматозное состояние, заторможенность, иногда этому предшествует кратковременный период возбуждения.
Классификация
Кардиогенный шок всегда вызывается существенным нарушением сократительной функции миокарда. Существуют такие механизмы развития этого тяжелого состояния:
- Снижение насосной функции миокарда. При обширном некрозе сердечной мышцы (во время инфаркта миокарда) сердце не может перекачивать необходимый объем крови, и это вызывает резкую гипотонию. Головной мозг и почки испытывают гипоксию, в результате чего больной теряет сознание, и у него наблюдается задержка мочи. Кардиогенный шок может наступать при поражении 40-50% площади миокарда. Ткани, органы и системы резко прекращают свое функционирование, развивается ДВС синдром и наступает смерть.
- Аритмический шок (тахисистолический и брадисистолический). Такая форма шокового состояния развивается при пароксизмальной тахикардии или полной атриовентрикулярной блокаде с остро резвившейся брадикардией. Нарушение гемодинамики происходит на фоне нарушения частоты сокращения желудочков и понижения артериального давления до 80-90/20-25 мм. рт. ст.
- Кардиогенный шок при тампонаде сердца. Данная форма шока наблюдается при разрыве перегородки между желудочками. Кровь в желудочках смешивается и сердце утрачивает способность к сокращению. Вследствие этого артериальное давление значительно снижается, гипоксия в тканях и органах нарастает и приводит к нарушению их функции и смерти больного.
- Кардиогенный шок, вызванный массивной тромбоэмболией легочной артерии. Такая форма шока наступает при полном закупоривании легочной артерии тромбом, при котором кровь не может поступать в левый желудочек. Вследствие этого артериальное давление резко понижается, сердце прекращает перекачивать кровь, нарастает кислородное голодание всех тканей и органов и наступает смерть больного.
Кардиологами выделяется четыре формы кардиогенного шока:
- Истинный: сопровождается нарушением сократительной функции сердечной мышцы, микроциркуляторными нарушениями, метаболическим сдвигом и снижением диуреза. Может осложняться тяжелой сердечной недостаточностью (сердечной астмой и отеком легкого).
- Рефлекторный: обусловлен рефлекторным влиянием болевого синдрома на функции миокард. Сопровождается существенным снижением артериального давления, расширением сосудов и синусовой брадикардией. Нарушения микроциркуляции и метаболические нарушения отсутствуют.
- Аритмический: развивается при выраженной бради- или тахиаритмии и устраняется после ликвидации аритмических нарушений.
- Ареактивный: протекает быстро и тяжело, даже интенсивная терапия данного состояния часто не дает эффекта.
Диагностика
Общепринятыми критериями для диагностирования кардиогенного шока становятся такие показатели:
- Снижение систолического давления до 80-90 мм. рт. ст.
- Снижение пульсового (диастолического давления) до 20-25 мм. рт. ст. и ниже.
- Резкое сокращение количества мочи (олигурия или анурия).
- Спутанность сознания, возбуждение или обморок.
- Периферические признаки: бледность, цианоз, мраморность, похолодание конечностей, нитевидный пульс на лучевых артериях, спавшиеся вены на нижних конечностях.
При необходимости выполнения хирургически операции для устранения причин кардиогенного шока проводят:
- ЭКГ;
- Эхо-КГ;
- ангиографию.