Коронарная недостаточность
Содержание:
- Профилактика и лечение сердечной недостаточности
- Общие сведения
- Причины коронарной недостаточности
- Диагностика коронарной сердечной недостаточности
- Виды сердечной недостаточности
- Симптомы сердечной недостаточности
- Сердце – «пламенный мотор»!
- Определение понятия «острая сердечная недостаточность»
- Диагностика и лечение
- Печальные факты
- Причины коронарной недостаточности
- Этиология заболевания
- Симптомы хронической и острой коронарной недостаточности сердца
- Лечение
- Классификация хронической коронарной недостаточности:
- Диагностика
- Прислушайтесь к сердцу
- Лечение сердечной недостаточности
- Лечение
Профилактика и лечение сердечной недостаточности
Основная профилактика сердечной недостаточности состоит в предотвращении (контроль АД, диета, физическая активность, поддержание оптимального веса), раннем выявлении и адекватной терапии провоцирующих ее развитие сердечно-сосудистых заболеваний.
В лечении сердечной недостаточности применяется комплексный подход.
Фармакотерапия включает в себя назначение препаратов для снижения АД, ингибиторов АПФ, диуретиков, бета блокаторов, сердечных гликозидов и т.д.
Немедикаментозная терапия — щадящая лечебная физкультура, сбалансированное питание с ограничением поваренной соли и жидкости, избегание стрессов и перегрузок.
При длительной и тяжелой сердечной недостаточности может потребоваться хирургическое лечение:
- коронарное шунтирование (восстановление кровотока в артериях сердца путем обхода места сужения коронарного сосуда с использованием сосудистых протезов);
- ангиопластика (механическое расширение суженного просвета коронарной артерии с помощью специальных устройств);
- хирургия клапанов сердца (использование механического или биологического протеза для реконструкции или полной замены дефектного сердечного клапана);
- имплантация ресинхронизирующих устройств (вживление специальных приборов, которые помогают работать сердцу в правильном режиме);
- имплантация аппаратов вспомогательного кровообращения (искусственных желудочков сердца);
- трансплантация сердца и другие кардиохирургические операции.
Общие сведения
Под коронарной недостаточностью понимают патологическое состояние, которое развивается в результате частичного либо полного прекращения тока крови по венечным (коронарным) артериям, что, в конечном счёте, приводит к неадекватному обеспечению кардиомиоцитов кислородом и питательными веществами. В результате коронарной недостаточности развивается ишемическая болезнь сердца. При коронарной недостаточности формируется локальная зона ишемии миокарда, а общая гипоксия наблюдается при тяжёлой анемии, дыхательной недостаточности, патологическом строении молекул гемоглобина и других несосудистых факторах.
Причины коронарной недостаточности
Коронарная недостаточность может иметь разные причины – но среди них практически всегда присутствует атеросклероз. Кардиологи Германии утверждают, что именно этот корневой фактор ведет к развитию ишемической болезни сердца. Все прочие факторы так или иначе проявляются в комбинации с атеросклерозом.
Среди прочих этиологических факторов можно назвать такие виды поражения коронарных артерий, как:
- спазм;
- расслоение;
- пролиферативное (распространяющееся) воспаление;
- опухоль;
- компрессия;
- спайка.
Любой из этих факторов способен нарушить коронарный кровоток. Но почти всегда они проявляются в сочетании с атеросклеротическим стенозом (сужением внутреннего просвета артерии) – главным виновником коронарной недостаточности.
Нарушение (или полное прекращение) коронарного кровотока становится причиной кислородного голодания сердечной мышцы. В острой форме это ведет к обширному разрастанию очагов некроза мышечной ткани (инфаркт, внезапная остановка сердца). В хронической форме это нарушает ритмику сокращений сердечной мышцы (аритмия), снижает способность сердца нагнетать в артерии достаточное количество крови (сердечная недостаточность).
Диагностика коронарной сердечной недостаточности
В большинстве случаев уже при визуальном осмотре больного врач может заподозрить развитие острой коронарной недостаточности. Но для подтверждения диагноза необходимо не только учесть совокупность клинических признаков, обусловленных коронарной недостаточностью, но и провести диагностическое обследование, которое включает в себя:
- Общий анализ крови (главный показатель – повышенное число эритроцитов, свидетельствующее о наличии в организме воспалительного процесса).
- Биохимический анализ крови (позволяет понять причину заболевания).
- Анализ крови на свертываемость (изучается консистенция кровотока, склонность к тромбообразованию).
- Коронарографию (главный диагностический метод, направленный на оценку состояния коронарных артерий).
- Рентгенографию, УЗИ грудной клетки (позволяют определить наличие у пациента других возможных болезней сердечно-сосудистой системы и установить причину коронарной недостаточности).
- Электрокардиографию (дает возможность судить об исправности сократительной функции миокарда и работе сердца).
- Компьютерную томографию (направлена на выявление стеноза венечных артерий, разных по размеру атеросклеротических бляшек).
- Магнитно-резонансную томографию сердца (позволяет делать снимки в разных плоскостях, измерять артериальный кровоток, изучать наполнение желудочков и предсердий).
Виды сердечной недостаточности
Существует несколько классификаций этой болезни.
Классификация по типу течения:
Острая сердечная недостаточность (ОСН). Развивается стремительно (процесс может занимать как часы, так и минуты) на фоне инфаркта миокарда, миокардита, тяжелых аритмий и других острых состояний.
Недуг проявляется кардиогенным шоком, отеком легких, сердечной астмой. Любое проявление острой сердечной недостаточности является опасным для жизни и может окончиться летально.
Хроническая сердечная недостаточность (ХСН). Развитие болезни идет постепенно — недели и месяцы, иногда годы. Причиной ХСН могут стать ишемическая болезнь сердца, перенесенный инфаркт миокарда, аритмии и блокады сердца, артериальная гипертония, пороки сердца, анемия и др.
Хроническую сердечную недостаточность, в свою очередь, делят на 4 подвида:
1. Общее состояние практически в норме, однако при значительных физических усилиях появляются одышка и усиленное сердцебиение (чего ранее у человека не было).
2. Физическая активность частично снижается. При средних нагрузках (вроде быстрой ходьбы, подъема по лестнице) появляются одышка, неприятные ощущения в груди, другие начальные признаки ХСН.
3. Одышка и быстрая утомляемость появляется даже при слабых физических усилиях (ходьба, завязывание шнурков), однако в покое состояние стабилизируется.
4. Признаки сердечной недостаточности проявляются ярко даже в состоянии покоя.
Классификация по локализации патологического состояния:
левожелудочковая сердечная недостаточность — происходит застой крови в малом круге кровообращения (в легких);правожелудочковая СН — застой крови в большом круге кровообращения (отеки ног, гидроторакс, асцит);смешанная (тотальная) сердечная недостаточность — единовременный застойный процесс в обоих кругах кровообращения.
Классификация сердечной недостаточности по происхождению:
миокардиальная сердечная недостаточность (возникает при патологических изменениях миокарда);перегрузочная СН (развивается при перегрузке сердца, например при пороках сердца);комбинированная СН.
Также выделяют систолическую (нарушение сократительной функции сердца) и диастолическую (нарушение расслабления миокарда) сердечную недостаточность.
1
Рентгенография при сердечной недостаточности
2
Рентгенография при сердечной недостаточности
3
Рентгенография при сердечной недостаточности
Симптомы сердечной недостаточности
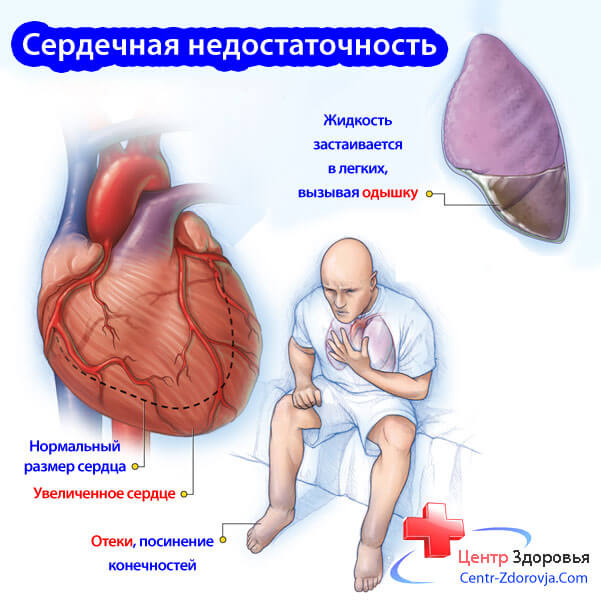
Когда сердце работает неэффективно, люди замечают, что они затрачивают большее количество энергии, чем раньше при выполнении одинаковой работы, они быстрее устают, отмечают учащенное дыхание (одышку). Это связано с тем, что ткани не получают кислород в достаточном количестве. Могут возникать аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, появление припухлости в области лодыжек — что называется отеком и связано с накоплением избыточной жидкости в тканях. Кожа становится «рыхлой» и, если вы надавите на нее пальцем, появившаяся «вмятина» или ямка остается на достаточно продолжительное время. При прогрессировании сердечной недостаточности уровень отмечаемого отека становится выше, пастозность тканей можно заметить даже в области живота и нижней части спины.
Эти симптомы, как правило, развиваются постепенно и обычно остаются незамеченными в течение длительного времени. Симптомы сердечной недостаточности нарастают, медленно ухудшается общее состояние и все больше оказывает влияние на способность человека выполнять обычную работу. Часто бывают периоды, когда состояние человека остается достаточно стабильным, и временами чередуется с эпизодами острого ухудшения симптомов. На поздних стадиях жалобы возникают не только при нагрузке, но и в покое, трудоспособность утрачивается полностью. Из-за недостаточного кровоснабжения страдают в той или иной степени все органы и системы организма. Нарушения сердечного ритма является плохим признаком сердечной недостаточности — около половины людей с сердечной недостаточностью умирают внезапно в результате развития фатальных аритмий.
Основные жалобы больных при развитии сердечной недостаточности:
- Отеки мягких тканей стоп и голеней — начальные симптомы правожелудочковой сердечной недостаточности, равномерно поражают обе ноги, возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью уже не проходят, обычная обувь становится тесной, пациенты комфортно чувствуют себя только в домашних тапочках.
- Асцит – скопление жидкости в брюшной полости.
- Увеличение печени в размерах — отмечается дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье.
- Быстрая утомляемость.
- Одышка является основным, часто первым симптомом хронической левожелудочковой недостаточности. По мере прогрессирования сердечной недостаточности, одышка может отмечаться при обычном разговоре, а иногда – и в состоянии полного покоя.
- Приступообразный кашель после выполнения интенсивной нагрузки.
- Учащенное сердцебиение (синусовая тахикардия) — ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности.
Сердце – «пламенный мотор»!
В норме сердце представляет собой сильный мышечный насос, способный прокачать кровь по всему телу для обеспечения кислородом и питательными веществами всех органов и тканей организма, а также выведения продуктов их жизнедеятельности. В зависимости от того, отдыхаем мы или активно работаем, телу требуется различное количество питательных веществ. Для удовлетворения нужд организма частота и сила сердечных сокращений, а также размер просвета сосудов могут значительно варьировать.
Что же происходит, когда сердце перестает в достаточной мере снабжать ткани и органы кислородом и питательными веществами? В таком случае врачи ставят диагноз «сердечная недостаточность» (СН). Заболевание обычно имеет хроническое течение, и пациент может много лет жить с ним, прежде чем ему будет поставлен диагноз.
Определение понятия «острая сердечная недостаточность»
В последние 2 десятилетия понятие ОСН претерпевало значительные изменения. В уточнении этого аспекта, как и в
изучении проблемы СН в целом, важную роль играет деятельность экспертов Европейского общества кардиологов
(European Society of Cardiology, ESC) и смежных научных обществ. Она выражается, в частности, в создании и
апробации согласованных официальных экспертных заключений – руководств для врачей. Всего четверть века назад в
первом из серии этих документов – в «Руководстве по диагностике сердечной недостаточности» экспертам
понадобилось уточнить, что «…термин ОСН часто используется исключительно для
обозначения острого кардиогенного отека легких, однако он может быть применен и к кардиогенному
шоку…», а далее рекомендовалось не использовать термин ОСН, а конкретизировать: либо отек легких,
либо кардиогенный шок.
Однако спустя всего одно десятилетие именно этот «нерекомендованный» термин и стал заглавным для нового издания
документа. «Руководство по диаг но стике и лечению ОСН» было подготовлено экспертами Европейского общества
кардиологов и Европейского общества интенсивной медицины . В нем и было сформулировано новое развернутое
определение ОСН:
ОСН – это быстрое возникновение жалоб и объективных расстройств, связанных с
нарушением функции сердца как на фоне предшествующего заболевания сердца, так и при его отсутствии.
Нарушения могут затрагивать систолическую и/или диастолическую функции миокарда, ритм сердца, пред- или
посленагрузку на него. Они часто означают угрозу для жизни, необходимость срочного лечения. ОСН может быть
самостоятельным, вновь возникшим (de novo) состоянием или острой декомпенсацией ХСН.
Это определение было принято за основу и фактически широко применяется на протяжении уже 15 лет, хотя в
последних двух версиях Руководства ESC по диагностике и лечению острой и хронической сердечной недостаточности
(2012 и 2016 гг.) оно выглядит более лаконичным и полностью клиническим определением (патофизиологические
аспекты оставлены в стороне), но по существу изменилось мало:
ОСН – термин, описывающий быстрое возникновение или нарастание жалоб и
объективных расстройств, свойственных сердечной недостаточности. Это опасное для жизни состояние, требующее
неотложного внимания и обычно приводящее к госпитализации.
Однако и новая версия определения не вполне безупречна. Во-первых, что касается быстрого появляющихся или
нарастающих симптомов, то весьма свойственные ОСН одышка и отеки не являются для нее строго специфичными.
Например, причиной внезапно возникшей одышки может быть не ОСН, а пневмония, пневмоторакс, иная патология
легких, почек, головного мозга. Увеличение отеков на ногах также не всегда вызвано ОСН, причинами могут быть
нефротический синдром, флеботромбоз и т.д. Поэтому определения СН должно основываться не на симптомах, свойственных ей, а на симптомах, вызванных ею. Установление этой взаимосвязи является важнейшей задачей
диагностики и дифференциальной диагностики.
Наряду с выяснением принадлежности симптомов к ОСН имеет значение оценка динамики, субъективной тяжести и
прогностической значимости симптомов. Для больных ХСН характерно волнообразное или неуклонное и довольно быстрое
(за часы или дни, но может быть и недели) нарастание одышки и отеков, которое означает декомпенсацию ХСН,
являющуюся наиболее частой разновидностью ОСН. ОСН соответствует такая выраженность субъективных симптомов,
которую можно охарактеризовать как нестерпимость для больного (например,
субъективное удушье). В остальном симптомы – субъективные (жалобы больного) или объективные (физические,
лабораторные, инструментальные параметры) – для установления их принадлежности к ОСН должны оцениваться с точки
зрения того, какую опасность они представляют, т.е. их прогностической значимости.
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Печальные факты
Между тем, прогноз СН неблагоприятен, если не сказать – фатален. При появлении некоторых первичных симптомов заболевания (например, отека легких) сразу же возникает угроза летального исхода. Данные статистики неутешительны – в течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 0,2%, конечно, при условии, что при этом не проводилось соответствующее лечение заболевания.
Обычное медикаментозное лечение позволяет лишь поддерживать жизнь таких больных в состоянии глубокой инвалидности с частыми госпитализациями. Конечно, есть радикальный способ помочь им – пересадить новое сердце. Однако существенные ограничения для данного вмешательства (возрастной лимит, дороговизна операции, отсутствие достаточного количества донорских сердец) делает его нереальным для большинства страдающих СН. Сейчас начали говорить о новом, многообещающем методе восстановления одряхлевшей мышцы сердца, основанном на посадке так называемых «стволовых» клеток. Но, к сожалению, для практического использования – это дело довольно отдаленного будущего.
Причины коронарной недостаточности
- Тонус артерий изменяется.
- Просвет артерий уменьшается.
Изменение тонуса артерий
Спазм сосудистой стенки и уменьшение тонуса артерий могут являться следствием повышенного выброса адреналина. Так, например, при сильном стрессе, который многие описывают фразой «сердце сжалось в груди», наблюдается временная нехватка кислорода. Она легко компенсируется повышенной частотой сердечных сокращений. В результате кровоток возрастает, приток кислорода значительно увеличивается, настроение и самочувствие человека могут даже на время улучшиться.
В кратковременной стрессовой ситуации нет ничего страшного. Напротив, она может рассматриваться в качестве тренировки, позволяющей уменьшить чувствительность коронарных сосудов к спазму (профилактика ишемической болезни сердца).
Однако, если стресс затягивается, наступает фаза декомпенсации. Это значит, что клетки мышечной ткани расходуют весь запас энергии. Сердце начинает биться медленнее, уровень углекислого газа повышается, а тонус артерий снижается. Замедляется и кровоток в коронарных артериях.
Как результат, обмен в сердечной мышце нарушается. Отдельные ее части могут даже омертветь (некроз). Образовавшиеся некротические очаги известны под распространенным названием «инфаркт миокарда».
Уменьшение просвета артерий
Просвет коронарных артерий уменьшается по причине нарушения нормального состояния их внутренней оболочки или из-за перекрытия кровотока образовавшимся тромбом (атеросклеротическая бляшка, кровяной сгусток).
- курение (из-за интоксикационного воздействия на организм табачного дыма клетки внутреннего слоя артерий изменяются, и риск повышенного тромбообразования увеличивается);
- употребление большого количества жирной пищи (чревато нехваткой белков, изменением баланса микроэлементов и витаминов, нарушением процессов метаболизма);
- стресс (из-за повышенного адреналинового фона возникает длительный артериальный спазм);
- низкая физическая активность (приводит к венозному застою, ухудшению поступления кислорода к тканям, снижению силы сердечных сокращений).
Этиология заболевания
Ухудшать работу сердца и приводить к развитию сердечной недостаточности могут как кардиальные, так и системные факторы.
Основные причины сердечной недостаточности
Сердечный тип факторов:
- Миокардиальное повреждение – инфаркт миокарда, миокардит, кардиомиопатия, воздействие некоторых лекарств, применяемых в химиотерапии.
- Клапанные пороки – аортальный стеноз, митральная регургитация.
- Аритмии – брадиаритмии, тахиаритмии.
- Нарушение проводимости – АВ-блокады, блокады левой ножки пучка Гиса.
- Снижение доступности энергетического субстрата (например, свободных жирных кислот или глюкозы) – ишемия.
- Инфильтративные или матричные нарушения – амилоидоз, хронический фиброз, гемохроматоз.
Системный тип факторов:
Симптомы хронической и острой коронарной недостаточности сердца
- учащенное сердцебиение;
- бледность кожных покровов, появление капель пота на лбу;
- сильная боль за грудиной, имеющая приступообразный характер;
- одышка, возникающая по непонятным причинам;
- боль в области груди;
- приступы стенокардии/тахикардии;
- сухой кашель.
Симптоматика усугубляется после выполнения физической работы, переедания, подъема по лестнице, эмоциональных переживаний (паника, испуг). Также она может обостряться в стадии покоя.
- тошнота;
- рвота;
- частые позывы к мочеиспусканию;
- метеоризм.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Лечение
Кроме целенаправленного лечения основного заболевания, терапия Коронарной недостаточности включает также купирование и профилактику ангинозных приступов. Лечебные мероприятия направлены при этом на увеличение объема коронарной перфузии (с помощью специальных медикаментов или кардиохирургического вмешательства) и ограничение метаболических запросов миокарда с определением конкретной терапевтической тактики в соответствии с нозологией основного заболевания.
Прогноз всегда серьезен, особенно если К. н. проявляется инфарктом миокарда.
Профилактика зависит от этиологии заболевания, лежащего в основе Коронарной недостаточности.
См. также Артериализация миокарда, Инфаркт миокарда, Коронарит, Коронарное кровообращение, Стенокардия.
Библиография: Гасилин В. С. Хронические формы ишемической болезни сердца, М., 1976, библиогр.; Коронарная недостаточность, под ред. Е. И. Чазова, М., 1977; Смольянников А. В. и Наддачина Т. А. Вопросы патологической анатомии и патогенеза коронарной недостаточности, М., 1963, библиогр.; Шхвацабая И. К. Ишемическая болезнь сердца, М., 1975, библиогр.; Gannon Р. J. Radioisotopic studies of the regional myocardial circulation, Circulation, v. 51, p. 955, 1975, bibliogr.; Daubert J. С. e. a. L’insuffisance coronarienne des pheo-chromocytomes, Arch. Mal. Coeur, t. 69, p. 49, 1976; Exercise testing and exercise training in coronary heart disease, ed. by J. Naughton a. H. K. Hellerstein, N. Y., 1973; Folkow B. a. o. Changes in cardiac output upon stimulation of the hypothalamic defence area and the medullary depressor area in the cat, Acta physiol, scand., y. 72, p. 220, 1968; Nogrette P. Physiopathologie de l’angine de poitrine, Coeur M6d. inter., t. 15, p. 83, 1976; Raab W. The nonvascular metabolic myocardial vulnerability factor in coronary heart disease, Amer. Heart J., v. 66, p. 685, 1963, bibliogr.; Yasue H. a. o. Prinzmetal’s variant form of angina as a manifestation of alpha-adrenergic receptor-mediated coronary artery spasm, ibid., v. 91, p. 148, 1976.
Классификация хронической коронарной недостаточности:
В плане клинической диагностики, лечебной тактики и экспертной оценки, особенно в поликлинических условиях, наиболее приемлема классификация хронической коронарной недостаточности, предложенная Л. И. Фогельсоном еще в 1951 г.
Выделяют три степени хронической коронарной недостаточности.
I степень хронической коронарной недостаточности – начальная: приступы стенокардии редки и вызываются значительными психоэмоциональными или физическими нагрузками. Выраженных атеросклеротических изменений в артериях нет, может быть отрицательной и велоэргометрическая проба.
II степень хронической коронарной недостаточности – стабильная (выраженная): приступы стенокардии возникают часто под влиянием умеренных, обычных физических нагрузок. Атеросклеротический процесс суживает просвет 1–2 ветвей коронарной системы более чем на 50%.
III степень хронической коронарной недостаточности – тяжелая: характеризуется приступами стенокардии, возникающими при малых нагрузках и в покое, а также симптомами сердечной недостаточности и нарушения ритма сердца.
Выделяется клинический вариант с внезапным учащением приступов стенокардии покоя как нестабильная стенокардия (угрожаемое инфарктом состояние).
Диагностика
Обследование больных проводится группой специалистов изначально. Ведущий — невролог. Остальные подключаются по мере необходимости.
Доктора, в компетенцию которых входит оценка работы кардиальных структур — второй по значимости. В тандеме они выявляют первопричину состояния, дифференцируют патологии.
Схема такова:
- Опрос больного, сбор анамнеза. Для определения происхождения процесса. Это основная методика ранней диагностики.
- Измерение артериального давления. Как правило, оно нормальное. На фоне течения сопутствующих патологий — измененное.
- Оценка частоты сердечных сокращений. Тахикардия самый вероятный вариант. Если застать острое состояние — отклонения налицо и без специальных способов диагностики.
- Суточное мониторирование. Приступ определяется автоматическим тонометром как участок повышенного артериального давления и ЧСС. Исследование возможно как в стационаре, так и в амбулаторных условиях, что предпочтительно ввиду нахождения пациента в привычной среде.
Электрокардиография. Для оценки функциональных отклонений со стороны кардиальных структур. Изменения, между тем минимальны. Аритмии видны хорошо.
Эхокардиография. Для исключения органических трансформаций или пороков развития врожденных, приобретенных.
Анализ крови общий и на гормоны щитовидной железы, гипофиза, коры надпочечников.
Нагрузочные тесты
С большой осторожностью, если нет подозрений на серьезные болезни сердечнососудистой системы.
Электроэнцефалография.
Оценка неврологического статуса.
В отсутствии данных за органические изменения, показана консультация психиатра. Также к ней прибегают в случае неэффективности лечения.
В ходе осмотра (требуется несколько посещений) проводится серия тестов, определяется психотип пациента, возможные нарушения высшей нервной, мнестической, когнитивной деятельности.
При наличии выраженного профильного компонента показана дифференциальная диагностика с невротическим, тревожным расстройством, биполярно-аффективным состоянием, вялотекущей шизофренией.
Возможны клинические депрессии различных типов. Верификация в течение нескольких недель, на фоне проведения примерного терапевтического курса.
Прислушайтесь к сердцу
Таким образом, сердечная недостаточность – это не самостоятельная болезнь, а стадия заболевания сердца. Ее тяжесть и скорость развития могут быть различными и зависят они от тяжести первичного заболевания сердца, от образа жизни больного, его возраста, сопутствующих заболеваний и, наконец, от качества лечения. Сердечная недостаточность проявляется такими признаками, как повышенная утомляемость, отеки ног, одышка, приступы удушья, беспричинная потеря веса и пр. Любые из этих симптомов, особенно взятые в отдельности, могут иметь место при самых разных заболеваниях. Поэтому правильный диагноз устанавливают, к сожалению, редко и чаще всего уже на поздних стадиях заболевания. Так, значительную потерю веса, которая типична для тяжелых степеней сердечной недостаточности, часто принимают за признак онкологического заболевания. Или, например, безобидные отеки ног, вызванные застоем лимфы, дают повод для диагноза «сердечная недостаточность». В моей практике был случай, когда больную с тяжелейшей формой сердечной недостаточности в течение нескольких месяцев лечили от… запоров.
Лечение сердечной недостаточности
При развитии острой сердечной недостаточности необходима госпитализация. Основной акцент в лечении делается как на устранении причин сердечной недостаточности (стресс, избыточное употребление поваренной соли, злоупотребление алкоголем, курение, повышенное кровяное давление, а также прием препаратов, способствующих задержке жидкости в организме и т.д.), так и на коррекцию ее проявлений. Ограничение физических нагрузок. Физическая нагрузка допустима и желательна, однако она не должна вызывать значительной усталости и неприятных ощущений. Диета должна быть с пониженным содержанием соли, с большим количеством фруктов и овощей
Очень важно добиться снижения избыточного веса, так как он создает значительную дополнительную нагрузку на больное сердце
В настоящее время для лечения сердечной недостаточности применяют следующие лекарственные средства, способствующие:
- повышению сократимости миокарда;
- снижению тонуса сосудов;
- уменьшению задержки жидкости в организме;
- устранению синусовой тахикардии;
- профилактике тромбообразования в полостях сердца.
Лечение
Терапия коронарной недостаточности проводится комплексно и включает в себя:
- общие мероприятия, которые направлены на устранение у пациента факторов риска: лечение сопутствующей патологии; отказ от курения и употребления алкогольсодержащих напитков; соблюдение режима труда и отдыха; умеренная физическая активность; санаторно-курортное лечение; нормализация массы тела.
- медикаментозная антиаритмическая и антиангинальная терапия, направленная на устранения приступов стенокардии и лечение нарушений ритма и проводимости сердца;
- иная медикаментозная терапия, включающая назначение антикоагулянтов и холестеринснижающих средств.
Доктора
специализация: Кардиолог / Кардиохирург / Терапевт
Москвина Анна Михайловна
1 отзывЗаписаться
Подобрать врача и записаться на прием
Лекарства
Бисопролол
Периндоприл
Клопидогрел
Розувастатин
Медикаментозная терапия хронической сердечной недостаточности проводится препаратами следующих групп:
- бета-адреноблокаторы (Беталок-Зок, Эгилок, Конкор, Небиволол);
- иАПФ или сартаны (Периндоприл, Лизиноприл, Рамиприл);
- иные (диуретики, гипотензивные, противоаритмические средства, статины, фибраты, метаболические препараты).
При отсутствии эффекта от проводимой консервативной терапии показано хирургическое лечение, которое направлено на восстановление кровоснабжения миокарда в поражённом участке — реваскуляризация.
Процедуры и операции
Одним из методов оперативного лечения является аортокоронарное шунтирование. Суть метода заключается в создании между поражённой артерией и аортой (ниже зоны стеноза или окклюзии, которые препятствуют кровотоку) аутовенозного анастомоза. По подшитому анастомозу кровь обтекает уже имеющееся препятствие, что позволяет восстановить кровоснабжение в ишемизированной зоне миокарда. Оперативное вмешательство проводится на «открытом сердце».
Малоинвазивным методом является чрескожная траслюминальная коронарная ангиопластика. Суть метода заключается в принудительном расширении стенозированной венечной артерии при помощи специального баллона с последующей установкой в сосуд металлического стента, выполняющего роль каркаса. Стентирование позволяет нормализовать кровоток и предотвратить рецидив.