Корешковый синдром поясничного отдела
Содержание:
- Причины
- ЛФК
- Упражнения утром (не менее 10 раз каждое упражнение)
- Диагностика
- Массаж
- Диагностические меры
- ПОЧЕМУ МЫ
- Симптомы
- Актуальность проблемы
- 2. Что провоцирует шейно-плечевой радикулит
- Как лечить шейный остеохондроз
- Проявления корешкового синдрома при поясничном остеохондрозе
- Симптомы дорзальной грыжи
- Симптоматика
- Профилактика болей в спине
- Общие клинические рекомендации
- Диагностика ОХЗ
Причины
ЛФК
Врач ЛФК обучает пациента правильным техникам движений (например, правильному подъему, осанке). Физические упражнения назначаются сразу после снятия острых болевых проявлений и начинаются с легкой гимнастики, к которой через некоторое время подключаются упражнениями с отягощением. Сочетание гимнастики и упражнений на тренажерах позволяет стабилизировать и усилить мышцы туловища .Объем и интенсивность физических упражнений необходимо подбирать индивидуально, в зависимости от локализации корешкового синдрома, генеза и т.д.
На этапе восстановления пациентам с корешковым синдромом (радикулопатией) необходимо в течение длительного времени продолжать занятия ЛФК, что позволит избежать рецидивов корешкового синдрома.
Такой эффект физических упражнений связан, прежде всего, с восстановлением равномерных распределений векторов нагрузок на различные структуры позвоночника. Пациенту обязательно необходимо заниматься самостоятельно в домашних условиях по индивидуальной программе .
Хирургические методы лечения
Как правило, корешковый синдром удается лечить с помощью комплекса консервативных методик. Но в тяжелых случаях ,когда есть выраженная компрессия и стойкая неврологическая симптоматика, может потребоваться оперативное лечение, задача которого провести декомпрессию корешка . Оперативное лечение может быть малоинвазивным или же с фиксацией позвонков .
Упражнения утром (не менее 10 раз каждое упражнение)
|
1. Лежа на спине (без подушки) поднять руки вверх и начать вращать сначала в луче-запястных суставах, потом в локтевых, затем в плечевых. Руки к себе, сильно сжав в кулаки, от себя — разжимая пальцы. 2. Не меняя положения (на спине) делать осторожные повороты головы, перекатывая ее вправо-влево, затем сгибание — разгибание шеи. 3. Опираясь лопатками и ступнями ног, согнутых в коленных суставах, поднимать таз вверх и медленно опускать на покрытие. 4. Поднимать поочередно прямые ноги до угла 30–45 градусов. 5. Лёжа на спине поднять ноги вверх и делать движения, подобные вращению педалей велосипеда. 6. Лёжа на спине положить ногу на ногу. Не отрывая лопаток, положить ноги в сторону нижней. 7. Лечь на живот и поочередно поднимать вверх ноги, напрягая мышцы спины, ягодиц и задних групп мышц бёдер. 8. Встав на четвереньки прогнуть позвоночник вниз, затем выгнуть его вверх. 9. Оставаясь в той же позиции, представить себе, что на уровне ваших глаз натянута колючая проволока, подлезть под неё головой и спиной, прогнуться, затем вернуться в исходное положение. 10. Стоя на четвереньках и опираясь на руки перемещать плечевой пояс поочередно вправо-влево до упора. 11. Из положения «на четвереньках» встать с кровати и выпрямиться во весь рост, затем принять исходную позицию (5–10 раз). |
На начальном этапе можно выполнять упражнения так же днём и вечером. Это тот минимум, который поможет пациенту почувствовать себя если не полностью здоровыми, то во всяком случае значительно облегчит его существование.
Следует периодически «подвисать» на турнике, делая при этом вращательные движения вправо-влево вокруг оси позвоночника. Если нет турника, можно опираясь руками на край устойчивого стола отрывать ноги от пола. Такие упражнения способствуют растяжению позвоночника и освобождению ущемлённых корешков, что значительно облегчает состояние больного.
Впоследствии следует заниматься уже не лечебной физкультурой, а перейти к регулярным тренировкам с целью создания мышечного корсета. Кстати говоря, постоянное ношение лечебного корсета лишь облегчает боли, но не улучшает состояния, т.к. происходит постепенная атрофия мышц.
В заключение хочу сказать расхожую, и от долгого употребления немного навязшую на зубах истину: «Спасение утопающих — дело рук самих утопающих». Никто не может дать человеку здоровье, если сам он ведёт нездоровый образ жизни и надеется только на врачей или Господа Бога. Природу обмануть нельзя. Она молниеносно реагирует на всё, что вредно для человека.
Нужно умело регулировать свои взаимоотношения с ней и тогда Вы поразитесь возможностям своего организма. Желаю Вам счастья и здоровья.
Евгений Яковлевич ГаткинДоктор медицинских наук, врач высшей категории
|
Телефон для записи:(495) 781-90-36 Адрес амбулаторного приёма:Москва, ул. Фотиевой д10. Доктор медицинских наук, врач высшей категории Евгений Яковлевич Гаткин |
Диагностика
Чтобы поставить правильный диагноз и назначить лечение, больного необходимо обследовать. Назначают следующие инструментальные исследования:
- рентгенография шейного отдела позвоночника в прямой и боковой проекциях – при шейных грыжах малоинформативен, так как позволяет увидеть большую грыжу по косвенным признакам – структурным изменениям в области позвонков;
- компьютерная томография (КТ) – можно отчетливо увидеть любую патологию костной ткани; КТ с введением контраста (проводится только в стационаре) – позволяет оценить, насколько грыжевое выпячивание сдавливает спинной мозг;
- магнитно-резонансная томография (МРТ) – позволяет в деталях рассмотреть мягкие ткани, в том числе грыжевое выпячивание.
Массаж
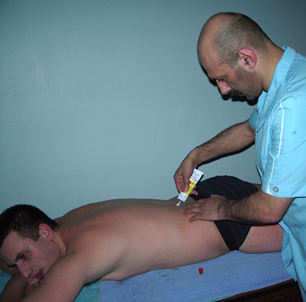
Для проведения сеанса массажа мы наносим на кожу гель «Радикулитный бальзам», в состав которого входит масло австралийского чайного дерева, ментол, камфара.
 |
|
Рис. 1. Нанесение на кожу геля |
Массажные движения делают от периферии к сердцу, для улучшения венозного и лимфатического оттока. Независимо от локализации (места) патологического процесса массируют пациента полностью, т.к. необходимо комплексное воздействие на все рефлексогенные зоны, что уменьшает возбуждение в коре головного мозга и подавляет болевую компоненту. Основная задача массажа — расслабить спастически сокращенные мышцы.
Массажисты используют такие приёмы, как поглаживание, вибрация, растирание, щипки, разминание мышц.
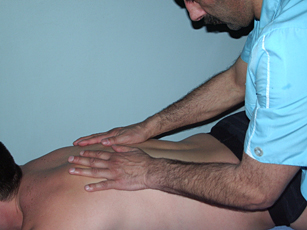
Рис. 2. Поглаживание |
Рис. 3. Вибрация |
Рис. 4. Растирание |
Рис. 5. Щипки |
Рис. 6. Разминание мышц |
На крыловидных мышцах (трапециевидная, широчайшая мышца спины) применяется приём сочетанного воздействия (кончики пальцев подкладываются под мышцу спины и продвигаются по ходу мышечных волокон, тогда как другой рукой на них осуществляется разминание, вибрация и растирание).
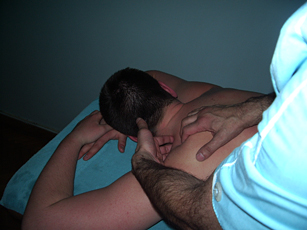 |
|
Рис. 7. Разминание, вибрация и растирание мышц (сочетанное воздействие) |
Воротниковую область массируют по ходу трапециевидных мышц от плечевых суставов к затылку, т.е. таким образом, чтобы кровь притекала к голове. Мышцы шеи и надплечий мы, чаще всего, массируем в положении пациента «на спине». В этой позиции они находятся в состоянии наибольшей расслабленности. Если имеется болевая контрактура с напряжением трапециевидной мышцы, мы не выполняем массаж воротниковой зоны в положении больного «сидя» или лежа на животе, т.к. трапециевидные мышцы ещё больше напрягаются и, по нашему мнению, эффективность массажа в этих условиях снижается
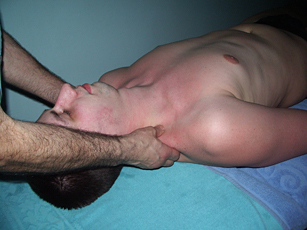 |
|
Рис. 8. Массаж трапециевидных мышц |
Для улучшения лимфооттока, отделяют кожу и подкожную жировую клетчатку на дорзальной (спинной) части тела от остистых отростков позвоночника и рёбер «прокатыванием» по спине кожного валика от области ягодиц к затылку и плечевым суставам.
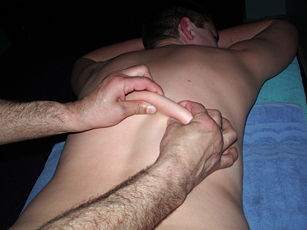
Рис. 9. «Прокатывание кожного валика» — восстановление лимфодренажа |
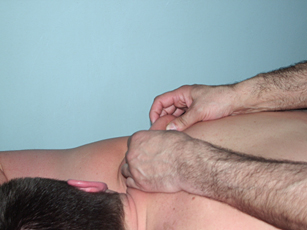
Рис. 10. «Прокатывание кожного валика» — восстановление лимфодренажа |

Рис. 11. «Прокатывание кожного валика» — восстановление лимфодренажа |
После общего массажа, концевыми фалангами пальцев оператор осуществляет точечный массаж зон болевых ощущений. Обостряя боль, массажист добивается усиления выработки эндорфинов и их воздействия на структуры головного мозга, в результате чего размыкается дуга болевого рефлекса.
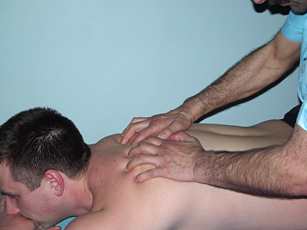
Рис. 12. Прессура кончиками пальцев для усиления болевых ощущений |
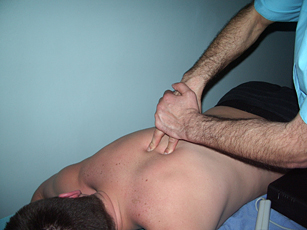
Рис. 13. Паравертебральный точечный массаж |

Рис. 14. Паравертебральный точечный массаж |
О массаже мышц шеи будет сказано ниже, в разделе «мануальная терапия», т.к. его выполняют непосредственно перед мануальными действиями.
Диагностические меры
Для назначения правильного лечения специалисту необходимо опросить пациента, осмотреть его визуально на наличие изменений кожных покровов, припухлостей, синюшности и т.п
Важно установить причину развития «корешкового синдрома». Невролог проводит внимательный осмотр, исследуя болезненность в поврежденном участке тела, мышечный тонус в нем. Имеет значение и характер возникающих болезненных ощущений, а также их усиление с одной или со второй стороны тела
Имеет значение и характер возникающих болезненных ощущений, а также их усиление с одной или со второй стороны тела.
При подозрении на опухолевые или инфекционные заболевания позвоночного столба специалист может назначить ряд дополнительных исследований, направленных на установку причины возникновения радикулопатии.
В стандартных случаях обязательно делаются рентгеновские снимки в двух проекциях: передней и задней. По ним можно определить изменения в расстояниях между позвонками, и предположить место повреждения нервного корешка. Также при помощи рентгена можно выявить межпозвоночную грыжу, которая тоже может быть причиной радикулопатии.
Более подробную информацию специалист может получить по результатам МРТ или КТ, но данные процедуры назначаются лишь в тяжелых случаях, когда предполагается не только сдавливание нервных корешков, но и серьезные повреждения кровеносных сосудов.
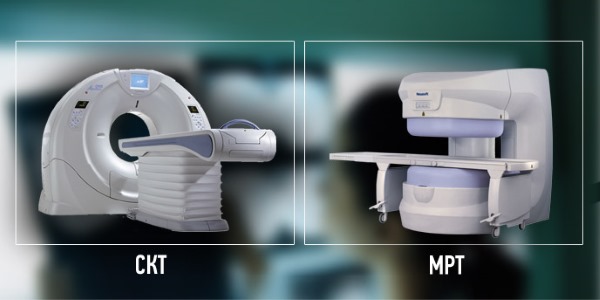
При необходимости пациенту могут быть назначены консультации дополнительных специалистов: онколога, кардиолога, уролога, терапевта, гастроэнтеролога и гинеколога.
ПОЧЕМУ МЫ
- Опытные врачи. Лечение проводят спинальные хирурги с большим опытом успешной работы в России и за рубежом, доктора медицинских наук. В Клиническом госпитале на Яузе консультируют ортопеды с мировым именем, в том числе доктора из Германии, Израиля и других стран.
- Диагностика. Высокая точность диагностики обеспечивается высокой квалификацией докторов и применением передового оборудования (цифровых томографов Philips, снижающих лучевую нагрузку и повышающих точность обследования на 45-50%). Результаты нашей лучевой диагностики принимаются во всех клиниках мира.
- Высокие технологии. В лечебном процессе доктора применяют самые современные и эффективные технологии, делая доступными нашим пациентам последние достижения медицинской науки.
- Экспертное оборудование. Все вмешательства выполняются в высокотехнологичном операционном блоке, оборудованном по стандартам лучших европейских клиник (оснащение от мировых лидеров в производстве медтехники — «Karl Storz», «DePuy Synthes», «Joimax », «Medtronic», «Stryker», «Zimmer»).
- Международные стандарты. Лечение проводится со строгим соблюдением медицинских протоколов и соответствует высоким требованиям мировых стандартов и Минздрава РФ.
- Мы ценим ваше время. К вашим услугам — комфортные условия госпиталя премиум-класса в центре Москвы. Лучшие специалисты и технологии избавления от боли в спине без необходимости выезда за рубеж.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Симптомы
Первый симптом раздражения – это боль в области повреждения нервных волокон и по ходу их иннервации. Боль может быть тупой, жгучей, тянущей, резкой, с прострелами. Болеть может не только спина, а и затылок, ребра, плечо, внутренние органы или весь живот, ягодичная область, рука или нога, молочная железа, пальцы (в зависимости от того, какой нервный корешок сдавлен или воспален). При напряжении, движении боль обычно усиливается.
Другие симптомы раздражения – судороги, фасцикулярные или фибриллярные мышечные подергивания (спазм отдельных мышечных волокон или пучка мышц), ползающие «мурашки», покалывание.
При запущенной стадии корешкового синдрома позвоночника появляются симптомы выпадения – расстройства чувствительности. Они проявляются парезом (частичной потерей двигательной активности) или вялым параличом (снижением мышечного тонуса и угасанием рефлексов), гипестезией (слабой чувствительностью кожи), а при поражении нескольких соседних корешков – анестезией (полной потерей чувствительности в
определенной области). Такое поражение не просто вызывает дискомфорт, а и приводит к нарушению трофики – ткани в области снижения иннервации становятся тонкими, дряблыми, как бы усыхают. При повреждении рана на коже в этом месте плохо заживает, может мокнуть, загнивать.
Актуальность проблемы
Корешковый синдром или радикулопатия – это симптомокомплекс, связанный с компрессией нервов на уровне позвоночного столба . По разным причинам один или несколько нервов, выходящих из спинномозгового канала, сдавливаются твердыми тканями. Позвоночник состоит из позвонков разной величины, в центре каждого имеется отверстие, совокупность которых формирует спинномозговой канал. В нем находится спинной мозг, состоящий из двигательных и чувствительных нервов, стремящихся к головному мозгу или направленных от него. Из позвонков отходят нервы к определенным органам, мышцам или участку кожного покрова. Вместе нервные волокна и их сплетения образуют спинномозговую часть периферической нервной системы.

Рис. 1. Схема периферической нервной системы
При изменении расстояния между позвонками или появлении костных разрастаний эти ветви могут ущемляться, что и формирует корешковый синдром. В состав спинномозгового корешка входят эфферентные двигательные аксоны (передний корешок) и афферентные чувствительные аксоны ганглий спинного мозга. Иногда компрессия касается изолированно чувствительных или двигательных нервов (например, при опоясывающем герпесе или полирадикулите), но чаще сдавлению подвергаются обе ветви спинномозгового корешка . Также корешковый синдром формируется при сдавлении шейно-плечевого и пояснично-крестцового нервных сплетений, представляющих собой разветвление и соединение смешанных аксонов двигательных и чувствительных нервов .
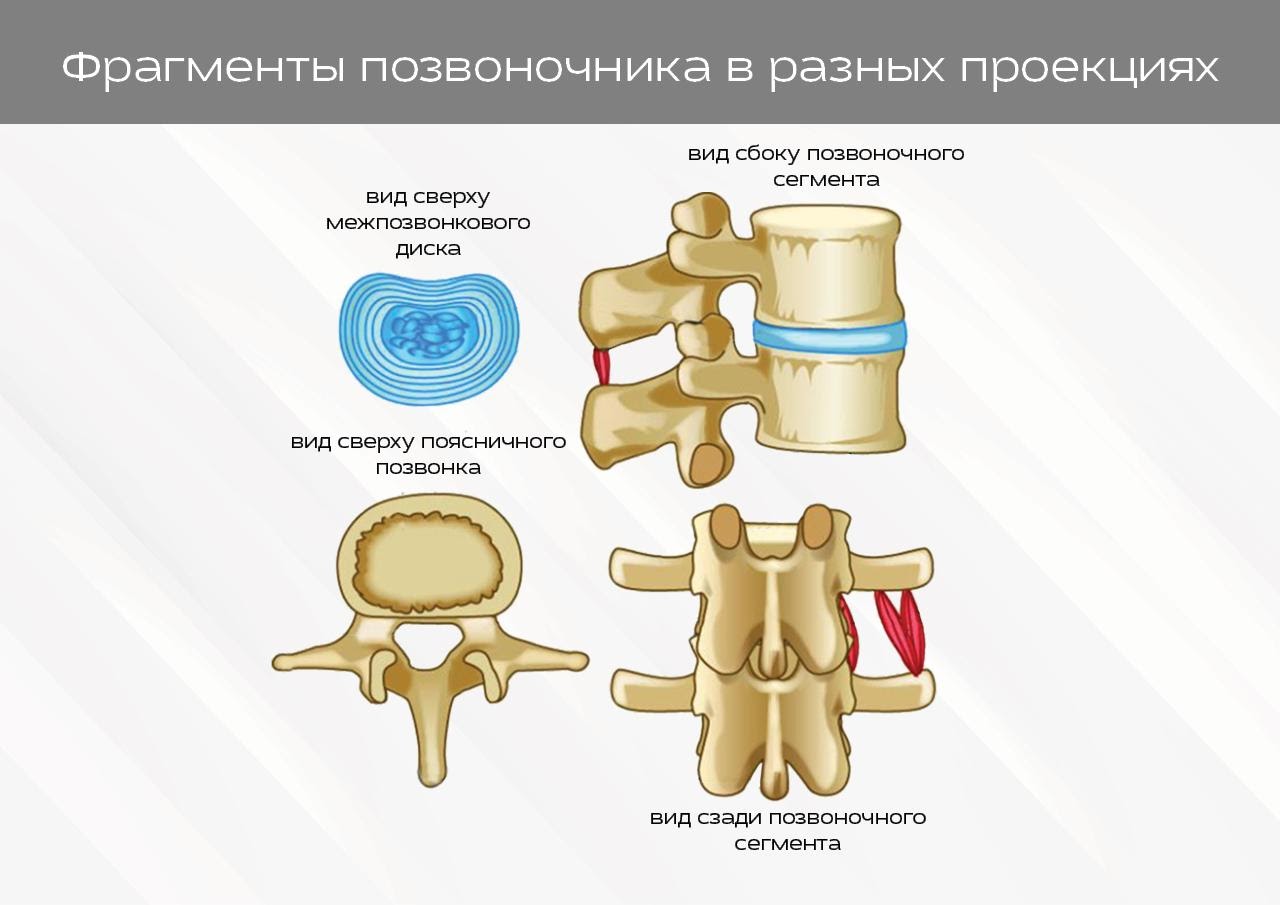
Рис. 2. Структура позвонка
Основное проявление корешкового синдрома — сильная боль в спине. С этим симптомом в течение жизни сталкивается подавляющее большинство населения, отчего актуальность проблемы не может вызывать сомнений.
2. Что провоцирует шейно-плечевой радикулит
Как правило, радикулит становится заболеванием, которое добавляется к основной патологии, возникшей в организме. Существует несколько основных факторов, которые провоцируют появление радикулита.
2.1 Защемление или воспаление нервов
Случаи воспаления и защемления нервов в шейном отделе – явления частое. Связано это с тем, что именно в этом отделе находится большое количество нервных окончаний, плюс ко всему шея всегда очень подвижна, а неосторожные и резкие движения как раз могут спровоцировать защемление нервных пучков. Среди множества заболеваний, вызывающих воспаление и защемление нервов в шее можно выделить:
- Травматические повреждения позвоночника в области шеи.
- Нарушение работы мышечной ткани, частые судороги.
- Онкологические заболевания.
Радикулит становится следствие описанных выше патологий.
2.2 Межпозвоночная грыжа
Между позвонками находятся межпозвоночные диски. Это своего рода амортизаторы – когда мы ходим, бежим, стоим они смягчают вертикальную нагрузку на позвоночник. С течением времени межпозвоночные диски подвергаются износу, истончаются, теряют влагу, форму и более твердые по структуре позвонки начинают сдавливать их. Под таким давлением диск частично выходит за границы позвонков – так и образуется межпозвоночная грыжа. Грыжа диска выпирает в ту часть позвоночника, где проходят нервные окончания спинного мозга. Нервные пучки сдавливаются, нарушается процесс передачи нервных импульсов – человек начинает чувствовать боль, которая зачастую мешает ему нормально двигаться (поворачивать шею, наклонять голову и так далее). Это и есть радикулит.
2.3 Вирусные инфекционные заболевания
Первые симптомы проявления шейного радикулита человек может начать испытывать в ходе некоторых инфекционных заболеваний (или после их излечения). К таким заболеваниям относят грипп, туберкулез, сифилис, цереброспинальный менингит. При данных патологиях воспалительный процесс протекает во всем организме, включая позвоночник (в частности и его шейный отдел). Воспаление мышц в шейном отделе приводит к сдавливанию нервных корешков спинного мозга – то есть возникает радикулит.
2.4 Дистрофические трансформации в позвоночнике
Дистрофические трансформации позвоночника – это следствие потери эластичности межпозвоночных дисков. Причинами таких трансформаций являются лишний вес, сидячий образ жизни, неправильное питание, сутулость. Позвоночник постепенно теряет свою прочность, его сегменты разрушаются, теряют нормальное месторасположения, что и приводит к сдавливанию нервных окончаний, то есть к радикулиту. Самым распространенным заболеванием, которое вызывается дистрофическими изменениями в позвоночнике, является остеохондроз. Иначе говоря, развившийся остеохондроз провоцирует появление радикулита. Также к числу дистрофических заболеваний позвоночника относят хондроз, спондилез, спондилоартроз.
Как лечить шейный остеохондроз
Мы настоятельно не советуем прибегать к самолечению, в первую очередь из-за того, что симптомы остеохондроза могут означать совсем другое заболевание: мало того, что выбранные вами препараты не помогут в лечении, они еще могут и повредить. Даже при болевых обострениях не спешите в аптеку за обезболивающим – лучше запишитесь на прием к врачу, а еще лучше – сделайте это заранее, при первых симптомах.
Снятие острой боли
Остеохондроз, особенно на поздних стадиях, сопровождается сильной болью, поэтому первая задача лечащего врача – облегчить ваши страдания. Он назначит вам обезболивающие средства, противовоспалительные препараты, витамины, хондропротекторы для восстановления хрящевых тканей, лекарства для улучшения кровообращения и снижения спазма мышц.
В этой статье мы намеренно не приводим названия конкретных препаратов – их выбор лучше предоставить врачам, которые учтут все возможные последствия и оценят противопоказания.
Лечебная гимнастика при шейном остеохондрозе
Самый простой и доступный, в том числе дома, способ – лечебная гимнастика. При этом она еще и достаточно эффективна, так как укрепляет мышцы шеи, восстанавливает кровообращение в поврежденных участках, компенсируют недостаток движения в обычной жизни. Лечебную физкультуру можно дополнить плаванием, аквагимнастикой.
Существует много методик, в том числе с использованием тренажеров: большинство из них не требуют специального оборудования или каких-то особых условий, но мы советуем вам обратиться в кабинет ЛФК, где вам подберут наиболее эффективные комплексы упражнений и проведут занятия под руководством опытного специалиста.
Подробнее…
Физиотерапия
Правильное и постоянное применение физиотерапевтических методов способствует улучшению кровообращения в поврежденных участках, снижению воспаления и болевых ощущений, замедляет процесс окостенения.
При остеохондрозе шейного отдела используют электрофорез, магнитотерапию, лазеротерапию, ударно-волновую терапию, лечебные ванны и душ, грязелечение и другие методы.
Массаж шеи при остеохондрозе шейного отдела позвоночника
При остеохондрозе массаж может быть очень эффективен: он улучшает кровообращение, уменьшает вероятность спазмов за счет снижения тонуса мышц, облегчает болевые симптомы и улучшает общее самочувствие больного.
Но массаж и мануальную терапию надо применять крайне осторожно, так как неумелое и грубое воздействие на больные участки тела может лишь навредить. Мы настоятельно советуем сначала проконсультироваться с врачом
Хирургическое лечение
В особо запущенных случаях не исключено даже хирургическое вмешательство: сужение просвета позвоночного столба, образование грыжи межпозвонковых дисков, при спондилолистезе.
Решение о необходимости и способе хирургического вмешательства принимает хирург, он же определяет подготовительные операции, длительность послеоперационного периода и реабилитации.
Проявления корешкового синдрома при поясничном остеохондрозе
Остеохондроз поясничного отдела с КС встречается чаще всего. Это связано с тем, что нагрузка на позвонки этого сегмента высокая, а диаметр межпозвоночных отверстий большой. Ситуация усугубляется, если у больного слаборазвит мышечный корсет.
Ноющие или острые боли в поясничном отделе возникают с одной стороны, они достаточно сильные. Характер болевого синдрома зависит от степени поражения нервного пучка, уровня болевого порога и внешних факторов (сопутствующие заболевания, ношение специального корсета и т. д.).
Поясничный остеохондроз с КС сопровождается такими симптомами:
- L1 – L3 – боль, онемение в пояснице, на передней поверхности бедра, нижней части живота и в паховой области.
- L4 – болевой синдром иррадирует от нижней части спины на переднюю и наружную поверхность бедра, колено, доходя до голени. Ощущается слабость при сгибании/разгибании колена. Повышается вероятность уменьшения мышечной массы бедра на больной конечности, это происходит из-за того, что атрофируется четырехглавая мышца. Больному тяжело опираться на пораженную конечность.
- L5 – боль и онемение присутствуют на наружной части бедра, голени, внутренней поверхности ступни, большом пальце. Мускулатура стопы становится слабой, тогда больному тяжело стоять на больной ноге.
При корешковом поясничном остеохондрозе больной пытается принять позу, в которой ослабляется боль. Обычно для этого нужно немного согнуть ноги. При поднятии прямой ноги в горизонтальном положении усиливается боль (симптом Ласега). При сгибании пораженной конечности в колене из положения на животе болевой синдром становится более выраженным (симптом Вассермана).
Пояснично-крестцовый остеохондроз с КС проявляется болями в паху, наружных половых органах, нижней части живота. При поражении конского хвоста (пучок корешков из 4 нижних поясничных, 5 крестцовых нервов, с конечной нитью спинного мозга) повышается вероятность непроизвольного мочеиспускания, дефекации, сексуальных расстройств у мужчин.
Симптомы дорзальной грыжи
Существует ряд общих проявлений, которые характерны для межпозвоночной грыжи любого отдела. К ним относятся:
- Болевой синдром – первый и наиболее часто встречающийся признак;
- Спазм поперечнополосатой мускулатуры – болезненное мышечное напряжение, соответствующее локализации патологии;
- Корешковый синдром – нарушение иннервации при поражении корешков спинного мозга (потеря чувствительности, изменения рефлексов, двигательные нарушения, дисфункция внутренних органов).
Конкретные особенности проявления каждого из названных синдромов, зависят от локализации патологии.
Какие типы межпозвоночных грыж сложнее всего лечатся
4 этапа лечения межпозвоночной грыжи
Симптомы поясничной дорзальной грыжи
Проявления дорзальной грыжи в поясничном отделе варьируют от боли в пояснице до нарушений тазовых органов и парезов нижних конечностей. Симптомы во многом зависят от размера грыжи и количества поврежденных корешков. Боль при грыже позвоночника может локализоваться в области поясницы, ягодиц, по задней поверхности бедра. Особенно интенсивная боль наблюдается при ущемлении седалищного нерва.
Нарушения чувствительности возникают по передней поверхности голени и в стопе. Тут же возможно ощущение покалывания, жжения, онемения. Двигательные расстройства в виде парезов и параличей наблюдаются в тяжелых случаях. Они затрагивают пальцы стопы и голеностопный сустав, редко – коленные суставы.
Дорзальная грыжа межпозвонкового диска L5-S1 может привести к нарушению функции тазовых органов. При этом наблюдаются запоры или недержание кала и мочи. Возможна эректильная дисфункция и инфекции урогенитального тракта.
Симптомы грудной дорзальной грыжи
Самый распространенный симптом грыжи — ноющая боль
Этот вид встречается нечасто. Сложность в его диагностике заключается в том, что патология проходит под маской других заболеваний. Боль по ходу нерва (четко на поражённой половине грудного клетка между ребрами) может быть принята за межреберную невралгию, миалгию, опоясывающий лишай.
Нарушение иннервации на этом уровне в больше степени касается внутренних органов, чем поверхностных структур. Может наблюдаться нарушение дыхания, а также сердечные аритмии. Нарушение чувствительности наблюдается очень редко и часто остается незамеченным.
Симптомы шейной дорзальной грыжи
Шейная дорзальная грыжа чаще всего проявляется корешковым синдромом в зонах иннервации спинномозговых нервов С6, С7 и С8. Они отвечают за двигательную и чувствительную функцию рук и плечевого пояса. В этом случае в одном или нескольких пальцах руки или обеих рук ощущается онемение, покалывание «ползание мурашек». Такие симптомы называют парестезиями – они основное свидетельство нарушения иннервации. Боль возникает чаще всего в шее или по ходу нерва – от плечевого пояса до кончиков пальцев.
Возможно нарушение двигательной функции руки или обеих рук. Чаще всего поражение одностороннее и движения нарушаются в одном или двух пальцах кисти. При более глубоких повреждениях, возможны парезы в плечевом суставе.
Симптоматика
Профилактика болей в спине
Наиболее эффективным методом профилактики болей в пояснице являются регулярные физические упражнения. Целесообразны аэробные упражнения и специальные упражнения на развитие мышечной силы и растяжки. Делайте упражнения по нарастающей, грамотно. Для начинающих прекрасно подходит плавание. Оно постепенно развивает мышцы спины и всего тела, оказывает закаливающее действие на организм.
Следует также обратить внимание на осанку: правильная осанка в положении стоя и сидя снижает нагрузку на спину. Старайтесь сидеть прямо, при сидячей работе чаще менять положение тела (например, разговаривайте по телефону стоя, делайте перерывы каждый час при работе за компьютером, ходите пешком по лестницам)
Чтобы предотвратить развитие травм позвоночника, уделите время изучению правильной техники подъема предметов. Перед интенсивными физическими нагрузками, особенно перед подъемами тяжестей, обязательно разогревайтесь с помощью разминки. Уделяйте внимание растяжке, проводите ее каждое утро перед началом рабочего дня. Правильно спите − на боку, с подушкой, положенной между коленей.
Чтобы не провоцировать появление постоянных мышечных болей, лечите заболевания своевременно, следуйте рекомендациям врача.
Общие клинические рекомендации
Больным с грыжей шейного отдела рекомендуется:
- правильно регулярно питаться, но не переедать, исключить из рациона сладости, сдобу, высококалорийные продукты; употреблять больше овощей и фруктов; полезны блюда, в состав которых входит хрящевая ткань животных и желатин – холодцы, желе;
- больше двигаться, заниматься утренней гимнастикой, плавать, просто ходить пешком;
- по мере возможности вылечить все сопутствующие заболевания;
- следить за своим весом;
- нельзя: бегать, прыгать, кататься на велосипеде и висеть на турнике, поднимать тяжести.
Профилактика обострений
Для того, чтобы предупредить рецидив заболевания, нужно вести активный здоровый образ жизни, выполнять все рекомендации врача и несколько раз в год проводить курс противорецидивного лечения.
Диагностика ОХЗ
Стартовый диагноз “остеохондроз шейно-грудного отдела” или просто шейного отдела врач может поставить уже при первичном осмотре пациента. Эксперт определит:
- Тип телосложения человека;
- Положение осанки;
- Линию остистых отростков;
- Шейные боковые контуры и угол расположения лопаток;
- Локализацию болевых точек и уровень болевого синдрома;
- Амплитуду гибкости позвоночника
- Рельеф мышц.
Все это в совокупности подскажет, как именно протекает болезнь. Далее врач направит на ряд обследований:
- Цифровая рентгенография;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- Ультразвуковая допплерография магистральных артерий головного мозга (УЗДГ): специальный ультразвуковой датчик определяет состояние кровотока и стенок сосудов.