Причины повышенного давления
Содержание:
- Симптомы
- Диагностика
- Степени и стадии гипертонической болезни
- Какое давление считается повышенным?
- Артериальное давлениекак диагноз
- Лечение и диагностика
- Диета
- Что такое артериальная гипертензия
- ГИПЕРТОНИЧЕСКИЙ КРИЗ
- Симптомы гипертонии
- Симптомы
- Беременность и гипертония 2 степени
- Препараты для лечения
- Диагностика
- Артериальная гипертензия у беременных
- ЛЕЧЕНИЕ
- Общее описание
- Переносимость сартанов
Симптомы
Даже при значительном повышении артериального давления у гипертонической болезни долгое время может не быть симптомов. По этой причине нужно периодически измерять кровяное давление (контроль особенно важен для тех, кто старше 35 лет). Измерить давление можно автоматическим электронным тонометром — такие приборы продаются в аптеках.
Среди основных симптомов гипертонии — головная боль, головокружение, тяжесть в голове. Эти проявления связаны со спазмом сосудов и ухудшением кровоснабжения головного мозга. Возможно кровотечение из носа, звон в ушах, снижение зрения, сердечные аритмии. При тяжелом течении гипертонической болезни может появляться слабость, боли в груди, тошнота, рвота, тремор («дрожание» мышц). Среди других симптомов — появление пелены или черных точек перед глазами, проблемы со сном, сильное сердцебиение, шум в ушах.
Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Если болезнь прогрессирует, острота зрения постепенно снижается, может уменьшаться чувствительность рук или ног, в тяжелых случаях возможен их паралич. В периоды стресса, на фоне нервного перенапряжения или физической активности симптомы могут нарастать. Чаще они проявляются у людей среднего и пожилого возраста. Заболевание протекает тяжелее при наличии лишнего веса, вредных привычек, при склонности к перееданию, при высоком уровне стресса.
Обратиться за консультацией к терапевту или кардиологу нужно при регулярных головных болях, головокружении, проблемах со зрением, если при самостоятельном измерении кровяного давления его значения часто повышены.
Диагностика
Обычно диагностика ведется в трех направлениях:
измерение кровяного давления. Выполняется с интервалом в несколько часов или на протяжении 2-3 дней для того, чтобы определить степень гипертонии и ее стадию;
выявление причин болезни
Важно определить, является ли артериальная гипертензия первичной или вторичной (вызванной другими заболеваниями). Во втором случае может потребоваться специфическое лечение;
контроль общего состояния здоровья
При обследовании контролируют состояние сердца, сосудов головного мозга, глазного дна, почек. Из-за повышенного кровяного давления работа этих органов нарушается. При диагностике важно оценить их состояние.
На первом приеме врач проведет опрос, соберет детали анамнеза, которые относятся к заболеванию. Будет нужна информация о том, как долго пациент страдает от гипертонии, каким является уровень артериального давления, есть ли симптомы болезней сердца, апноэ, сильный храп, были ли у человека или его близких родственников инсульты, заболевания периферических артерий, подагра, диабет, болезни почек. Врач обязательно задаст вопросы об образе жизни: физической активности, вредных привычках, режиме питания, приеме лекарств.
Для пациентов с артериальной гипертензией проводят следующие обследования:
- измерение артериального давления. Его измеряют несколько раз в состоянии покоя (за полчаса до измерения исключают физическую активность, употребление кофеина, курение), измерения проводят в разное время суток;
- общее обследование: измерение роста и веса, окружности талии, прощупывание живота, оценка пульсации периферических артерий;
- анализ мочи. Важны уровни альбумина и креатинина — отклонение от нормы указывает на нарушение работы почек и требует проведения УЗИ;
- анализ крови для контроля уровней калия, креатинина, липидов, назначают УЗИ почек. Оценка уровня липидов нужна для контроля липидного обмена, чтобы исключить риск осложнений со стороны сердечно-сосудистой системы;
- ЭКГ выполняют при выявлении гипертрофии левого желудочка для контроля состояния сердца.
Дополнительно врач может направить пациента на кардиологическое или неврологическое обследование, на обследование органов дыхательной системы.
Степени и стадии гипертонической болезни
Классифицируют гипертоническую болезнь по стадиям и степеням. Разделение на степени основано на уровне подъема давления:
-
I степень — подъем систолического давления свыше 139 вплоть до 159 мм рт. ст (диастолическое колеблется в интервале 90-99 мм рт. ст);
-
II степень — от 160 до 170 мм рт. ст. (интервал колебаний диастолического — 100-109);
-
III степень — давление поднимается выше 180 мм рт. ст.
Стадия гипертонии учитывает еще и степень поражения органов-мишеней:
-
1 стадия (низкий риск) — мягкая гипертония, при которой отсутствует поражение органов-мишеней;
-
2 стадия (высокий риск) — среднетяжелое или тяжелое течение болезни, при котором отмечается вовлеченность в процесс органов мишеней: гипертрофия сердца, спазм артерий сетчатки, ухудшение почечного кровотока;
-
3 стадия (очень высокий риск) — крайне тяжелое течение, сопровождающееся частыми гипертоническими кризами и опасными поражениями органов-мишеней в виде инсульта, инфаркта, кровоизлияний в сетчатку.
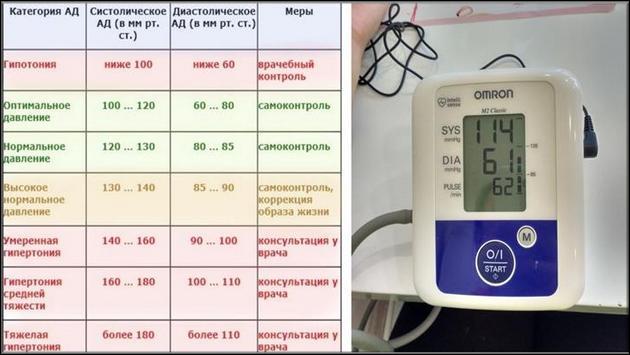
Какое давление считается повышенным?
Кровяное давление (артериальное давление, АД) — это та сила, с которой кровь воздействует на стенки сосудистого русла. Показатель измеряют тонометром и записывают в виде двух значений:
- Систолическое АД — «верхнее». Обозначает уровень давления в момент активного сокращения сердца — систолы.
- Диастолическое АД — «нижнее». Обозначает уровень давления в момент расслабления сердца — диастолы.
«Классическим» нормальным давлением считается результат 120/80 мм рт. ст. В современных рекомендациях повышение АД до 129/84 мм рт. ст. также не считается патологией. Если во время нескольких измерений цифры на тонометре оказываются в пределах значений 130–139/85–89 мм рт. ст., говорят о «высоком нормальном» давлении, а превышение этих значений — явный признак гипертонии.
Механической причиной повышения силы воздействия крови на сосудистые стенки становится сужение артерий, которое может происходить под воздействием ряда внешних и внутренних факторов (рис. 1).
Повышенное АД длительное время может не проявлять себя. Яркие симптомы возникают только при резком подъеме давления. В таких условиях сердце человека работает «на износ»: чем тяжелее кровь проходит по сосудам, тем больше усилий приходится прикладывать сердечной мышце. Это приводит к постоянному негативному воздействию не только на сердечно-сосудистую систему человека, но и на почки, структуры головного мозга, зрительный анализатор.
Достоверно выявить гипертонию можно только с помощью систематического измерения давления. Однако некоторые симптомы могут натолкнуть на мысль о повышении АД. К ним относятся:
- головная боль;
- головокружения;
- нарушения сознания (помутнение);
- периодические покалывания, умеренная боль за грудиной;
- повышение частоты сокращений сердца;
- повышенная утомляемость;
- чувство нехватки воздуха (одышка) в момент физической нагрузки;
- покраснение кожи лица;
- носовые кровотечения без видимой причины.
Гипертония — очень распространенная патология. По данным ВОЗ, около 30% взрослого населения в мире страдают от повышения АД, а осложнения болезни (в том числе, инфаркты и инсульты) ежегодно приводят примерно к 9 миллионам летальных исходов. При этом только 10% гипертоников соблюдают рекомендации врачей и получают лечение, а около 40% даже не догадываются о своем диагнозе.
Классификация гипертонии в зависимости от причин
Случаи стойкого повышения давления принято делить на две группы:
- Первичная гипертензия (эссенциальная, гипертоническая болезнь). Конкретную причину развития болезни в этом случае выявить не удается: патология развивается под воздействием комплекса факторов. На случаи первичных форм заболевания приходится гипертонии.
- Вторичная гипертензия (симптоматическая), когда нарушения сосудистого тонуса становятся осложнением основного заболевания или появляются под воздействием конкретной причины, составляет 5% ото всех случаев. При симптоматической гипертензии причину повышения АД можно выявить и исключить, нормализовав показатели.
Такая статистика не означает, что в большинстве случаев повлиять на повышение АД нельзя. При правильном подходе можно минимизировать факторы риска даже при первичной гипертонии.
Артериальное давлениекак диагноз
Люди, впервые столкнувшиеся с повышенным давлением, нередко предпочитают сваливать вину на стрессы, переутомление или случайное совпадение. Даже появляющаяся регулярность в аномально высоких показаниях тонометра порой не вызывает тревоги. Но на самом деле в кардиологии существуют четкие критерии, по которым устанавливается диагноз «артериальная гипертензия».
ВОЗ приняла единую классификацию уровня артериального давления.Артериальная гипертензия может быть первичной, или эссенциальной, развивающейся в результате экологических или генетических причин, или вторичной, имеющей множественную этиологию. Вторичная АГ развивается, как правило, вследствие заболеваний почек, сосудов, эндокринной патологии и других причин. Первичная гипертензия наблюдается в 90–95 % случаев, а на долю вторичной приходится лишь 2–10 %.
Лечение и диагностика
lass=»wpb_text_column wpb_content_element wpb_animate_when_almost_visible wpb_fadeIn fadeIn»>
Для диагностики заболевания применяются следующие методики: анализ мочи, УЗИ, ЭКГ, допплерография, ЭхоКГ.
При лечении гипертонии 2 степени врачи часто назначают следующие медицинские препараты: ингибиторы АПФ, бета-адреноблокаторы, диуретики, блокаторы кальциевых каналов (БКК). Лекарства подбираются индивидуально с учётом возраста больного, особенностей течения болезни и данных анамнеза. Однако стоит отметить, что препараты борются с симптомами, а не с причинами болезни и для проведения должного лечения необходима консультация в клинике.
Диета
Больной должен соблюдать определённую диету, которая позволяет предотвратить развитие гипертонического криза. Необходимо отказаться от жирных, жареных и копчёных блюд. Желательно употреблять зелёный чай, нежирное мясо, овощи и фрукты.
При 2 степени гипертонии чрезвычайно важно провести своевременное комплексное лечение, позволяющее минимизировать риск осложнений
Что такое артериальная гипертензия
Артериальная гипертензия — самая распространенная болезнь сердечно-сосудистой системы, связанная со стойким повышением систолического давления до 140 и выше мм рт. ст., а диастолического — до 90 и выше.
Систолическое давление — это давление крови в крупных сосудах в момент сокращения левого желудочка сердца, а диастолическое — давление, поддерживаемое тонусом стенок сосудов во время расслабления желудочка.
Синдром повышенного давления ставится на основании трех произведенных в спокойной обстановке измерений. Главное условие — чтобы человек не принимал накануне никаких препаратов, влияющих на давление. Для постановки диагноза, особенно при обследовании пожилых людей, достаточно, чтобы было постоянно повышенным только систолическое давление (его ещё называют «сердечным»).
По данным ВОЗ, артериальная гипертензия — самое распространенное в мире заболевание кардиологического профиля, им страдают 30-45% населения. На уровень заболеваемости не влияют ни доход, ни климат, ни общее социально-экономическое положение страны. Патология чаще диагностируется у мужчин, после 60 лет она отмечается у 60% людей. Специалисты ВОЗ прогнозируют дальнейший рост показателя распространенности артериальной гипертензии в связи с увеличением продолжительности жизни и старением населения всех стран. По прогнозам число людей, страдающих от повышенного давления, достигнет к 2025 году 1,5 млрд.
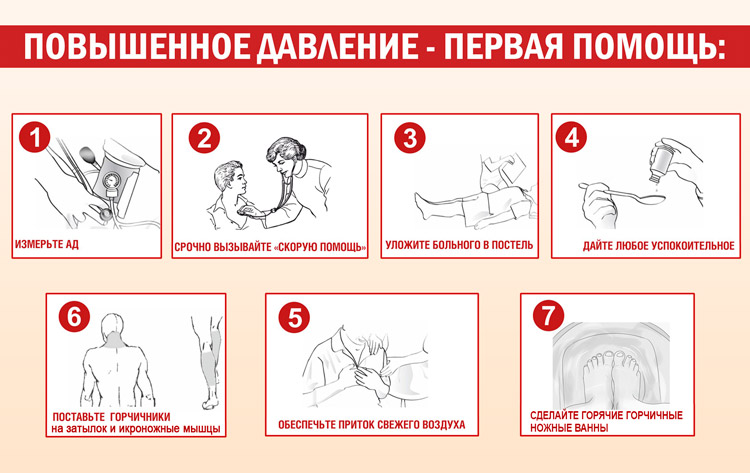
ГИПЕРТОНИЧЕСКИЙ КРИЗ
Гипертонический криз — внезапное повышение систолического и/или диастолического АД, сопровождающееся признаками ухудшения мозгового, кардиального или почечного кровообращения, а также выраженной вегетативной симптоматикой. Гипертонический криз, как правило, развивается у нелечёных больных, при резком прекращении приёма антигипертензивных средств, но может быть первым проявлением гипертонической болезни или симптоматической АГ.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Клиническая картина гипертонического криза проявляется повышением АД, могут возникнуть энцефалопатия, субарахноидальное кровоизлияние, инсульт, инфаркт миокарда, острая левожелудочковая недостаточность в виде отёка лёгких, расслоение аорты, острой почечной недостаточности (ОПН). При гипертоническом кризе больных могут беспокоить сильная головная боль, выраженное головокружение, нарушения зрения в виде снижения остроты и выпадения полей зрения, загрудинные боли (в связи с ишемией миокарда, аорталгией), сердцебиение, одышка.
При обследовании больного следует выявлять признаки поражения органов-мишеней.
• Изменения глазного дна (сужение артериол, кровоизлияния, экссудаты, отёк соска зрительного нерва).
• Нарушения функции левого желудочка (тахикардия, «ритм галопа», отёк лёгких, расширение вен шеи).
• Нарушения мозгового кровообращения (неврологические признаки).
В клинических условиях, кроме измерения АД, необходимо назначить следующие исследования.
• Рентгенографию грудной клетки.
• ЭКГ.
• Исследование глазного дна.
• Общий анализ крови и мочи.
При возможности рекомендуют провести мониторинг АД (лучше внутриартериальное).
Лечение
С клинической точки зрения целесообразно выделять неотложные состояния, при которых необходимо снизить высокое АД в течение 1 ч, и состояния, когда можно снизить АД в течение нескольких часов (табл. 4-12).
Симптомы гипертонии
Чаще всего пациент не сразу начинает чувствовать, что у него поднимается АД. Первые симптомы высокого артериального давления у мужчин появляются только тогда, когда превышение составляет 20 единиц и более.
Встречаются высокочувствительные больные, у которых даже незначительные отклонения от этого показателя вызывают ухудшение состояния.
Тогда даже при незначительном повышении АД (не более чем на 20 мм рт. столба) пациент начинает жаловаться на следующие негативные ощущения:
- головную боль;
- раздражительность;
- изменение (покраснение) цвета лица;
- шум в ушах.
Такое состояние встречается даже у здоровых людей. Часто оно связано со злоупотреблением кофеином или солью. При употреблении слишком соленых продуктов в организме начинает задерживаться жидкость. Из-за этого изменяется тонус сосудов, что провоцирует повышение АД.
Постепенно давление должно прийти в норму. Если же показатели продолжают расти, это значит, что у больного есть риск развития гипертонической гипертензии. В таком случае чаще всего потребуется лечение, связанное с понижением высокого давления у мужчин.
К основным симптомам гипертонии у мужчин относят:
- состояние тревожности;
- нарушения работы сердечной мышцы;
- тошноту;
- нарастание головной боли;
- боль в сердце;
- темноту перед глазами;
- ощущение головокружения.
В случае если превышение давление составляет 60 единиц и более от нормы, симптомы становятся еще серьезнее. Это могут быть:
- потеря сознания;
- увеличение потливости;
- чувство жара;
- одышка;
- отеки.
Гипертонию лечат в самой начальной стадии. Если вовремя не купировать эту патологию, возможно развитие гипертонического криза. Это состояние возникает из-за быстрого и неконтролируемого повышения АД.
Оно характеризуется:
- головокружением;
- шумом в ушах;
- тахикардией;
- тошнотой и рвотой;
- заторможенным состоянием;
- потливостью;
- проблемами со зрением;
- изменением чувствительности и терморегуляции.
В первую очередь, пациенту назначают симптоматическое лечение, позволяющее стабилизировать состояние. Для дальнейшей терапии необходимо установить причину, вызвавшую патологическое повышение АД.
Есть два основных вида причин высокого давление у мужчин после 30-40. Они носят патологический и естественный (физиологический) характер.
Кратковременное повышение артериального давления могут вызвать:
- разнообразные физические нагрузки;
- состояние сильного переутомления;
- избыточное употребление соли;
- злоупотребление кофеином;
- алкогольное отравление.
Во всех вышеперечисленных случаях нет необходимости принимать лекарства, так как особых причин для беспокойства нет. Небольшой отдых − и все должно прийти в норму (особенно если превышение незначительное, не более 15 мм рт. столба).
Однако есть и другие, более серьезные, причины высокого артериального давления у мужчин после 30 лет.
К причинам, провоцирующим формирование повышенного систолического (верхнего) давления у мужчин относят:
- нарушения в работе клапана аорты;
- разнообразные патологии почек;
- проблемы с эндокринной системой;
- малокровие;
- изменение гормонального фона.
Кроме этого, возраст является основной причиной высокого систолического давления у мужчин. Для тока крови происходит поочередное то сужение, то расширение сосудов. Со временем они утрачивают свою эластичность и часть своих свойств. Ухудшают движение крови и холестериновые бляшки, образующиеся на внутренней стороне стенок артерий и вен.
К причинам повышения нижнего (диастолического) давления относят:
- болезни почек;
- проблемы с позвоночником, связанные с сужением позвоночных каналов;
- нарушение работы щитовидной железы;
- состояние постоянного стресса;
- нервные перенапряжения;
- избыточный вес;
- вредные привычки;
- избыточное содержание соли в продуктах питания.
Следует отметить и факторы риска, способные повышать давление (со временем это может привести к гипертонической болезни).
Чаще всего все факторы риска связаны с неправильным образом жизни, который влечет за собой патологии не только сердечно-сосудистой системы, но и других органов и систем. Это могут быть:
- постоянные стрессы;
- неправильное, несбалансированное питание;
- курение;
- алкоголизм;
- сидячий образ жизни;
- злоупотребление кофеиносодержащими напитками.
Кроме этого, выделяют и генетическую предрасположенность к развитию гипертонии.
В любом случае даже разовое значительное повышение давления нельзя оставлять без внимания. Если вовремя не начать лечение, возможно развитие тяжелых осложнений и последствий, зачастую связанных с угрозой жизни пациенту.
Симптомы
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Повышение артериального давления (высокое давление, гипертония, артериальная гипертензия) | 100% |
| Общая слабость (утомляемость, усталость, слабость организма) | 80% |
| Головокружение | 50% |
| Шум в голове | 50% |
| Выраженная головная боль, распространяющаяся на всю голову | 40% |
| Головная боль пульсирующего, давящего характера | 40% |
| Носовые кровотечения (кровь из носа, эпистаксис) | 40% |
| Учащенное сердцебиение — более 60 ударов в минуту | 40% |
| Головная боль в затылочной области (боль в затылке) | 30% |
| Головная боль в лобной области (мигрень) | 20% |
| Головная боль внезапная интенсивная | 20% |
| Мелькание «мушек» перед глазами | 20% |
| Нарушение ритма работы сердца различного характера (аритмия) (нарушение сердечного ритма, перебои в сердце) | 20% |
Беременность и гипертония 2 степени
Даже при таком диагнозе женщина может выносить и произвести на свет вполне здорового ребенка. Стоит знать, что при диагнозе «гипертония третьей степени» рожать нельзя, потому что есть риск смерти матери в процессе родов. При второй степени гипертонии и отсутствии гипертонических кризов родить можно.
Если анамнез женщины отягощен гипертонией, в период всей беременности и родов беременная должна находиться под постоянным контролем врача- кардиолога. Необходим также постоянный мониторинг состояния плода. Если врач примет такое решение, то может понадобиться терапия препаратами, которые положительно скажутся на состоянии женщины, не отразившись на здоровье эмбриона.
В медицинской практике встречались случаи, в которых показатели артериального давления опускались в первом триместре беременности, или же наоборот гипертонию впервые фиксировали именно на первых месяцах вынашивания. У беременных женщин, которые страдают от стойкого повышения давления, отмечается токсикоз на поздних сроках беременности, что крайне негативно отражается на роженице и ребенке. В этот период у беременной могут возникнуть проблемы с глазами, усиливаются головные боли, часта тошнота и рвота. Среди более тяжелых осложнений называют отслоение сетчатки глаза и излияние крови в головной мозг.
Препараты для лечения
Основными лекарственными средствами, которые используются для лечения артериальной гипертензии 3 степени, являются:
- Диуретики. Действие данной фармакологической группы направлено на ускоренное выведение соли и воды из организма. Благодаря применению этих препаратов удается уменьшить объем циркулирующей крови и тем самым способствовать снижению артериального давления. Мочегонные средства являются препаратами первой линии, которые используются во всех известных схемах лечения гипертонии.
- Бета-адреноблокаторы способствуют снижению частоты сердечных сокращений и параллельно с этим оказывают протекторное действие, которое направлено на снижение нагрузки, оказываемой на сердечную мышцу. Особенности их фармакодинамики направлены на снижение силы тока крови по сосудам и снижение артериального давления.
- Альфа-адреноблокаторы — группа препаратов, влияющих на проведение нервных импульсов, влияющих на тонус стенки сосуда. Благодаря их воздействию происходит расслабление мышечной мускулатуры и снижение показателей систолического и диастолического артериального давления.
- Ингибиторы ангиотензин-превращающего фермента являются препаратами, направленными на снижение количественного содержания ангиотензина 2 в организме. Этот гормон способствует констрикции сосудов, поэтому является одним из провоцирующих факторов повышения давления. Действие ингибиторов АПФ направлено на снижение концентрации данного гормона, что приводит к расслаблению спазмированных сосудов.
- Блокаторы рецепторов ангиотензина чем-то схожи с предыдущей группой, однако они не снижают количественное содержание гормона, а попросту блокируют рецепторы, которыми он воспринимается. Благодаря чему спазмирование сосудов не происходит вовсе.
- Антагонисты кальция предотвращают констрикцию сосудов кровеносного русла за счет предотвращения попадания кальция внутрь клеток миокарда и самих сосудов. Также в перечень их действия входит снижение частоты сердечных сокращений и снижение артериального давления.
Постоянные давящие головные боли, усталость, плохое самочувствие, которое может меняться в зависимости от погоды — проявления гипертонической болезни. Необходимо понимать, что артериальная гипертензия является прогрессирующим заболеванием, развитие которого чревато опасными осложнениями в виде поражения органов-мишеней. Как правило, ими являются сердце (инфаркт миокарда), сетчатка глаза (ретинопатии), инсульт головного мозга и т. д.
Для того чтобы предотвратить развитие этих состояний необходимо не только придерживаться плана назначенной терапии, но и самостоятельно бороться за свое здоровье. Лишь смена образа жизни может помочь решению проблемы. Поэтому систематическое проведение гимнастики, сбалансированное питание, применение всех назначенных лекарственных средств и санаторно-курортное лечение должно стать неотъемлемой частью каждого пациента, страдающего артериальной гипертензией 3 степени.
Диагностика
Для выявления гипертонии 2 степени нужны инструментальные и физикальные методы исследования. Сначала врач собирает анамнез, включая жалобы самого больного. Затем проводится мониторинг артериального давления, замеры которого проводятся дважды в течение дня (утром и вечером) на протяжении двух недель. Если предварительно у этого человека была выявлена гипертония первой степени, то 2 степень заболевания выявить легко — по ухудшению показателей давления и усугублению симптоматики.
Используются такие физикальные диагностические методы:
- исследование состояния периферических сосудов
- регулярное измерение артериального давления тонометром
- перкуссия сосудистого пучка
- оценка состояния кожи на наличие гиперемии и отеков
- перкуторное определение конфигурации сердца и пр.
Инструментальные методы диагностики гипертонии 2 степени:
- УЗИ печени, почек, желез поджелудочной и эндокринной железы
- ультразвук сердца
- ЭхоКГ (позволяет выявить гипертрофию левого желудочка, а в случае его растяжения — оценить уровень сердечной декомпенсации)
- ЭКГ для оценки электрической активности сердечных мышц
- допплерография (для выявления стеноза артерий почек)
- анализ крови и мочи больного
Гипертония 2 степени возникает из-за сбоев в деятельности системы почек, эндокринных желез, либо морфологического или функционального нарушения в органах-мишенях. Диагностика призвана выявить основные причины болезни.
Артериальная гипертензия у беременных
По статистике артериальную гипертензию диагностируют у 5-8% беременных женщин. Различают два вида гипертензии:
- хроническую — заболевание имелось у женщины до беременности и обострилось после зачатия;
- гестационную — формируется во второй половине беременности.
Основные причины стойкого повышения давления у беременных:
- увеличение массы тела;
- ускорение метаболических процессов;
- увеличение внутрибрюшного давления и объема крови;
- изменение гормонального фона.
Без своевременного лечения АГ во время беременности может привести к серьезным осложнениям: гестозу (преэклампсия, эклампсия), фетоплацентарной недостаточности, преждевременным родам, отслойки плаценты и другим.
При выявленной артериальной гипертензии беременная женщина должна находиться под постоянным врачебным контролем.
ЛЕЧЕНИЕ
ВОЗ и Международное общество гипертензии (1999) считают, что у лиц молодого и среднего возраста, а также у больных сахарным диабетом необходимо поддерживать АД на уровне не выше 130/85 мм рт.ст. У лиц пожилого возраста следует добиваться снижения АД ниже уровня 140/90 мм рт.ст. Вместе с тем необходимо помнить, что чрезмерное снижение АД при значительной длительности и выраженности заболевания может привести к гипоперфузии жизненно важных органов — головного мозга (гипоксия, инсульт), сердца (обострение стенокардии, инфаркт миокарда), почек (почечная недостаточность). Целью лечения АГ служит не только снижение высокого АД, но также защита органов-мишеней, устранение факторов риска (отказ от курения, компенсация сахарного диабета, снижение концентрации холестерина в крови и избыточной массы тела) и, как конечная цель, снижение сердечно-сосудистой заболеваемости и смертности.
План лечения артериальной гипертензии
• Контроль АД и факторов риска.
• Изменение образа жизни (см. главу 3 «Профилактика ишемической болезни сердца»).
• Лекарственная терапия (рис. 4-2, 4-3).
Рис. 4-2. Начальное лечение больных АГ (рекомендации ВОЗ и Международного общества гипертензии, 1999). САД — систолическое АД; ДАД — диастолическое АД; ФР — факторы риска.
Рис. 4-3. Стабилизация и продолжение лечения больных АГ (рекомендации ВОЗ и Международного общества гипертензии, 1999).
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Немедикаментозное лечение показано всем больным. Без применения ЛС АД нормализуется у 40-60% пациентов с начальной стадией АГ при невысоких значениях АД. При выраженной АГ немедикаментозная терапия в комбинации с лекарственным лечением способствует снижению дозы принимаемых ЛС и тем самым уменьшает риск их побочного действия.
Общее описание
Артериальная гипертензия (гипертония, гипертоническая болезнь) — это синдром, характеризующийся повышением артериального давления. Различают давление систолическое и диастолическое. При сокращении сердца (систоле) кровь с силой выбрасывается в кровеносные сосуды и оказывает на их стенки максимальное давление. Затем при расслаблении сердца (диастоле) давление в артериях снижается до определенного предела. Максимальное давление в сосудах — это систолическое давление, минимальное артериальное давление — диастолическое. Результат измерения обычно выражается дробью, в числителе которой показатель систолического, в знаменателе — цифра диастолического давления. Артериальное давление у здоровых людей подвержено значительным физиологическим колебаниям. Наиболее низкое артериальное давление определяется утром, натощак, в покое, т.е. в тех условиях, в которых определяется основной обмен, поэтому такое давление называют основным, или базальным. Кратковременное повышение артериального давления может наблюдаться при большой физической нагрузке, особенно у нетренированных лиц, при психическом возбуждении, употреблении алкоголя, крепкого чая, кофе, при неумеренном курении и сильных болевых приступах. В настоящее время экспертами Всемирной организации здравоохранения и Международного общества по изучению гипертонии оптимальным считается давление ниже 120 и 80 мм рт. ст. Верхним пределом нормы — 139/89 мм рт. ст. Повышение артериального давления (систолического, диастолического или обоих этих показателей) называется артериальной гипертензией (гипертонией, гипертонической болезнью). Нижним пределом нормы считается давление 100/60 мм рт.ст. Снижение систолического давления ниже 100 мм рт. ст. и диастолического ниже 60 мм рт. ст. называется гипотензией (гипотонией).
Выделяют:
- эссенциальную, или первичную артериальную гипертензию (гипертоническую болезнь)
- симптоматическую, или вторичную артериальную гипертензию, возникающую как симптом заболевания почек, эндокринных заболеваний.
Факторы риска развития первичной артериальной гипертензии:
- наследственность (случаи в семье артериальной гипертензии, сердечно-сосудистых заболеваний);
- сахарный диабет;
- избыточное потребление поваренной соли;
- курение;
- употребление алкоголя;
- низкая физическая активность;
- ожирение;
- эмоциональный стресс;
- профессиональные вредности.
Определение и классификация уровней артериального давления (АД ) (мм рт.ст.)
|
Категории АД |
Систолическое АД |
Диастолическое АД |
|
Оптимальное АД |
< 120 |
< 80 |
|
Нормальное АД |
120—129 |
80—84 |
|
Высокое нормальное АД |
130—139 |
85—89 |
|
АГ 1-й степени тяжести (мягкая) |
140—159 |
90—99 |
|
АГ 2-й степени тяжести (умеренная) |
160—179 |
100—109 |
|
АГ 3-й степени тяжести (тяжелая) |
≥ 180 |
≥ 110 |
|
Изолированная систолическая гипертензия |
≥ 140 |
< 90 |
Переносимость сартанов
БРА отличаются хорошей переносимостью, в том числе и по сравнению с иАПФ, поскольку не вызывают кашель. Высокий профиль безопасности препаратов этой группы — залог приверженности больных лечению и успешного результата. Побочные эффекты, которые могут возникать при приеме сартанов, обычно мало выражены. Как правило, они носят преходящий характер и редко становятся основанием для отмены лечения.
О чем предупредить клиента?
На фоне приема сартанов очень редко возникают неблагоприятные реакции — по данным исследований, их частота такая же, как при приеме плацебо. Тем не менее зарегистрированы такие побочные эффекты, как головная боль, головокружение и общая слабость. Обычно они проходят сами и не требуют отмены препарата .
В заключение еще раз подчеркнем: иАПФ и БРА доказали и гипотензивный, и кардиопротективный эффект. Подавляющее большинство препаратов этих групп (за исключением фимасартана) сегодня применяется для лечения широкого спектра сердечно-сосудистых заболеваний
Единственное важное условие их эффективности — регулярный, длительный прием и соблюдение всех рекомендаций врача. Напомнив об этом посетителю с рецептом на иАПФ и БРА в конце консультации, первостольник выполнит свой профессиональный долг, приобретет лояльного клиента, а заодно внесет свой вклад в борьбу с одним из самых распространенных заболеваний в мире.
Источники
- Карабаева А. И. и др. Этиология, патогенез, клиническая картина артериальной гипертензии в пожилом возрасте //Вестник Казахского Национального медицинского университета, 2013. № 4.
- Saleem T. S. M., Bharani K., Gauthaman K. ACE inhibitors–angiotensin II receptor antagonists: A useful combination therapy for ischemic heart disease //Open access emergency medicine: OAEM. 2010; 2 (51).
- Abuissa H. et al. Angiotensin-converting enzyme inhibitors or angiotensin receptor blockers for prevention of type 2 diabetes: a meta-analysis of randomized clinical trials //Journal of the American College of Cardiology. 2005; 46 (5): 821–826.
- Кузнецов В. И., Стуров Н. В. Применение ингибиторов АПФ и блокаторов рецепторов ангиотензина II (сартанов) в общей врачебной практике //Земский врач, 2010. № 2.
- Васильева А. Д. Блокаторы ангиотензиновых рецепторов в лечении артериальной гипертонии //Русский медицинский журнал, 2007. Т. 15. № 23. С. 1–5.
- Linda L. Herman; Khalid Bashir. Angiotensin Converting Enzyme Inhibitors NCBI (дата обращения 31.07.2019). URL: https://www.ncbi.nlm.nih.gov/books/NBK431051/
- Осадчий К. К., Подзолков В. И. Сердечно сосудистый континуум: могут ли ингибиторы АПФ разорвать «порочный круг»? //Редакционная коллегия, 2008. С. 7.
- Несукай Е. Г. Зофеноприл: ингибитор ангиотензинпревращающего фермента с особыми свойствами //Український кардіологічний журнал, 2013. № 2. С. 97–102.
- Горбунов В. М. Спираприл – современный ингибитор ангиотензинпревращающего фермента //Кардиоваскулярная терапия и профилактика, 2005. Т. 4. № 3 ч I.
- Сычев Д. А.., Муслимова О. В. Органопротективные аспекты хинаприла: фармакогенетические аспекты //Кардиоваскулярная терапия и профилактика, 2011. Т. 10. № 2. С. 98–101.
- Сиренко Ю. Н. Эналаприл в кардиологии и терапии: стандарт эффективности и безопасности среди ингибиторов АПФ //Новости медицины и фармации, 2011. № 13–14. С. 6–8.
- Булдакова Н. Г. Антагонисты рецепторов ангиотензина в клинической практике //Рус. мед. журн., 2008. № 11. С. 1567–1570.
- Бронская Г. М., Коршак Т. А., Казакевич Д. В. Клинико-фармакологическая характеристика блокаторов рецепторов ангиотензина II в лечении артериальной гипертензии и хронической сердечной недостаточности //Проблемы здоровья и экологии, 2009. № 3 (21).
- Чазова A. Е. Возможности нового блокатора рецепторов к ангиотензину II азилсартана медоксомила в лечении артериальной гипертонии у пациентов с метаболическими нарушениями //Системные гипертензии, 2015. Т. 11. № 4. С. 58–61.
- По данным ГРЛС на 01.08.2019.