Вмд — возрастная макулярная дистрофия (дегенерация)
Содержание:
- Причины отека сетчатки глаза
- Что такое макулодистрофия?
- Симптомы
- Метод фотодинамической терапии (ФДТ)
- Симптомы и признаки ВМД
- Наши врачи
- Обследование и диагностика дистрофии сетчатки глаза
- Эффективное лечение макулодистрофии
- Наши услуги в офтальмологии
- Возрастная макулярная дегенерация: сухая форма
- Макулопатия сетчатки
- Лазерная коагуляция сетчатки
- Диагностика ВМД
- Характерные особенности макулярной дистрофии
- Профилактика
- Другие заболевания из группы Болезни глаза и его придаточного аппарата:
- Причины появления заболевания
- Влажная макулопатия
- Кистозный макулярный отек глаза
- Отечная макулопатия
- Диагностика
- Другие заболевания из группы Болезни глаза и его придаточного аппарата:
- Макулярный синдром симптомы
- Симптомы макулопатии
- Лечение влажной (экссудативной) формы макулодистрофии: о чем молчат офтальмологи
Причины отека сетчатки глаза
Основная причина — это попадание жидкости в центре внутренней оболочки. Происходит это вследствие различных процессов. Существуют разные механизмы развития симптома. Впервые его описал ученый C.Р. Ирвин. Он рассматривал отек как последствие операции по удалению хрусталика при катаракте. При этом механизм зарождения его до сих пор точно не выяснен. Предполагается, что развитие макулярного отека определяется видом хирургической операции, проведенной на глаз.
Сегодня известны и другие причины. Одна из самых частых — сахарный диабет, который нередко вызывает диабетическую ретинопатию. Отек возникает из-за повреждения сосудов, через которые жидкость просачивается в макулу.
Факторы, провоцирующие макулярный отек, можно объединить в две группы. В первую входят офтальмологические заболевания:
-
глаукома;
-
увеиты;
-
пигментный ретинит;
-
отслойка сетчатки;
-
окклюзия или тромбоз вен сетчатой оболочки;
-
диабетическая ретинопатия;
-
аметропия.
Во вторую группу причин включены патологии, которые напрямую не связаны с органами зрения:
-
гипертония;
-
сердечно-сосудистые заболевания;
-
инфекционные болезни;
-
дисфункция почек;
-
ревматизм;
-
атеросклероз;
-
болезни крови;
-
нарушения работы центральной нервной системы.
Кроме того, привести к отеку макулы могут:
-
операции на глазах;
-
высокий уровень холестерина в крови;
-
плохая свертываемость крови;
-
отравления;
-
воспалительные процессы;
-
онкология и лучевая терапия;
-
травмы глазного яблока;
-
побочные действия лекарств;
-
малоподвижный образ жизни.
Что такое макулодистрофия?
ВМД является основной причиной потери центрального зрения и социальной слепоты у людей старше 50 лет. В основном поражается макула – область сетчатки, расположенная ближе к центру. Именно она преимущественно ответственна за наше умение различать мелкие предметы, читать, оценивать небольшие расстояния с высокой точностью.
С возрастом нередко нарушается поступление необходимых веществ в ткани глазного дна. Далее запускается каскад патологических изменений: образуются аномальные сосуды, сквозь их стенки просачивается кровь и плазма, поврежденные участки сетчатки рубцуются. Как следствие – пропадает центральное зрение.

В результате в повседневной жизни человека появляются серьезные ограничения – невозможность водить автомобиль, выполнять привычную работу, оплачивать покупки в магазине и т. п. Все это может способствовать развитию угнетенного состояния и психических расстройств
Важно понимать, что даже в худшем случае полная слепота не наступает
Симптомы
Вас должно насторожить, если появились следующие признаки нарушения зрения:
- снижение яркости и контрастности восприятия цвета;
- искажение линий и пропорций изображения;
- при чтении или письме выпадение отдельных букв или слов;
- снижение остроты зрения вдаль и вблизи;
- появление темного пятна в центре поля зрения одного или обоих глаз.
Именно так проявляется макулодистрофия сетчатки глаза. Лечение будет тем эффективнее, чем раньше оно начато.
В то же время нередки случаи, когда за помощью обращаются несвоевременно. Это связано с тем, что патология развивается безболезненно и очень долго может не вызывать каких-либо серьезных видимых изменений. Особенно если поражен 1 глаз, а второй берет на себя часть его функций
Поэтому важно быть особенно внимательным к зрению после 50 лет и регулярно посещать офтальмолога
Метод фотодинамической терапии (ФДТ)
До недавнего времени лазерная фотокоагуляция оставалась единственным методом лечения влажной формы макулодистрофии. Однако высокая частота рецидивов, возможность проведения этой процедуры лишь у небольшой части пациентов, а также вероятность термического повреждения центральной зоны сетчатки ввиду неселективного воздействия лазера ограничивают ее применение, в особенности у пациентов с достаточно высокой остротой зрения.
Разработка новых более безопасных и эффективных методов лечения показывает перспективность фотодинамической терапии при лечении такого рода заболеваний. Принципиальным отличием этого метода является отсутствие какого-либо теплового или механического повреждения сетчатки.
Механизм действия ФТД основан на инициации фотохимических процессов в зоне мишени. Процедура включает предварительную внутривенную инъекцию фотосенсибилизирующего красителя с последующим облучением светом определенной длины волны (соответствующей поглощению сенсибилизатора) участка сетчатки с новообразованными сосудами. Цепочка инициируемых при этом фотохимических реакций ведет к образованию химических соединений, вызывающих фотоокислительное повреждение биологических целей. Конечным результатом является повреждение эндотелиальных клеток неполноценных сосудов, ведущее к образованию тромбов и избирательному закрытию только новообразованных кровеносных сосудов.
Если Вы нуждаетесь в дополнительных консультациях квалифицированнного офтальмолога по поводу лечения макулодистрофии в Москве, обращайтесь в нашу глазную клинику «ОкоМед».
Симптомы и признаки ВМД
Симптомы наблюдаются со стороны глаз. Основной признак – потеря зрения, она может происходить постепенно или быть резкой.
Иногда бывает сложно распознать медленную потерю зрения, поэтому макулодистрофию диагностируют по следующим клиническим проявлениям:
- Появление темных пятен, которые не связаны с другими заболеваниями и не пропадают.
- Нечеткость зрения, сложно рассматривать мелкие предметы.
- Зрительное напряжение, сложности при фокусировке.
- Ухудшение зрения в темноте или при плохой освещенности.
- Искажение пропорций предметов.
Для первичной диагностики используют тест Амслера. Он представляет собой обычную сетку из прямых линий. Дистрофия сетчатки глаза характеризуется искажением прямых линий и появлением пятен. Здоровый человек увидит просто сетку, без искажений.
Современные методы диагностики позволяют распознать болезнь на ранней стадии, еще до ухудшения зрения. Если начать лечение вовремя, можно остановить прогрессирование заболевания.
Наши врачи
Будник Александра Петровна
Врач — офтальмолог
Стаж 27 лет
Записаться на прием
Алиева Зайнаб Абдуллаевна
Врач-офтальмолог
Стаж 39 лет
Записаться на прием
Тихонович Марина Валерьевна
Врач-офтальмолог
Стаж 11 лет
Записаться на прием
Махмутова Татьяна Игоревна
Врач-офтальмолог, кандидат медицинских наук, врач высшей категории
Стаж 30 лет
Записаться на прием
Махмутов Владимир Юрьевич
Врач-офтальмолог, доктор медицинских наук, профессор
Стаж 33 года
Записаться на прием
Обследование и диагностика дистрофии сетчатки глаза
Флюоресцентная ангиография сетчатки
- Стоимость: 7 000 руб.
- Продолжительность: 15 — 30 минут
- Госпитализация: Амбулаторно
Подробнее
Диагностика производится с учетом жалоб пациента, клинической картины и результатов теста Амслера. Чтобы выяснить точную картину, обычно используют флюоресцентную ангиографию глазного дна. Это обследование, которое производится с применением контрастного вещества, вводимого в кровоток пациента. После этого врач выполняет снимок глазного дна.
В процессе наблюдения и для оценки динамики используют стереоскопические снимки. Они подходят только для наблюдения за сухой формой.
Еще один метод диагностики – глаза (). Она позволяет выявить болезнь на самых ранних стадиях развития.
Эффективное лечение макулодистрофии
Офтальмология совершенствуется год от года. Однако до сих пор не найдено эффективного лечения данной патологии. Основной метод терапии сухой формы – применение антиоксидантов. Также применяют витаминные комплексы, различные препараты для поддержания кровообращения. Терапия продолжается постоянно. Симптоматического лечения дистрофии сетчатки глаза не существует.
Лечение влажной формы возрастной макулярной дегенерации заключается в подавлении роста новых сосудов. Главная проблема в том, что сетчатка не восстановится. А значит, полностью излечить заболевание невозможно.
Тем не менее, современные методики снижают риск потери зрения и позволяют пациентам жить полноценно.
Наши услуги в офтальмологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача-офтальмолога (первичный) | 3 500 |
| Флюоресцентная ангиография | 7 000 |
| Трехмерная оптическая когерентная томография (ОКТ) сетчатки (один глаз) | 1 500 |
- Косоглазие
- Отслойка сетчатки
Возрастная макулярная дегенерация: сухая форма
Макула, или желтое пятно, представляет собой центральную часть сетчатки, состоящую из нескольких слоев: фоторецепторы, пигментный эпителий и мембрана Бруха, выполняющая функцию перегородки между верхними слоями и кровеносными сосудами (хориокапиллярами). Со временем в организме человека замедляются обменные процессы. Это приводит к тому, что в макуле накапливаются продукты жизнедеятельности клеток. В результате чего в слоях желтого пятна образуются специальные уплотнения — друзы. Наличие множества подобных мелких образований является признаком ранней сухой формы ВМД. На данном этапе практически не наблюдается ухудшение зрения, особенно если патология локализуется с одной стороны. Это связано с тем, что здоровый глаз компенсирует работу зрительной системы за счет более интенсивного функционирования. С течением времени возрастная макулярная дегенерация (сухая форма) прогрессирует до развитой стадии. При этом наблюдается увеличение размера друз и их количество. Кроме того, начинают происходить деструктивные процессы в светочувствительных клетках и тканях, окружающих макулу. Это приводит к существенному снижению остроты зрения и контрастной чувствительности глаз. Также у многих пациентов в центре поля зрения появляется сперва расплывчатое, а затем темное пятно. В связи с этим прямые линии воспринимаются частично надломленными, и картинка сильно искажается, например, прямой дверной проем может казаться перекошенным. Кроме того, на развитой стадии сухой формы ВМД может наблюдаться повышенная чувствительность глаз к свету, нарушение пространственного зрения и сложность в различении цветовой гаммы. Все вышеперечисленные симптомы накладывают ограничения на выполнение любой работы, требующей хорошей видимости вблизи и вдали. При отсутствии лечения сухая форма ВМД стремительно прогрессирует и переходит во влажную.
Сухая форма ВМД: стадии
Ранняя стадия. Зачастую протекает бессимптомно и не вызывает снижение остроты зрения. На данном этапе в структурных слоях макулы происходит образование уплотнений (друз).
Развитая стадия. Характеризуется увеличением размера и количества друз. На этой стадии наблюдается затуманенность и резкое снижение остроты зрения, а также другие дискомфортные симптомы.
Прогрессирующая стадия. Характеризуется трансформацией патологии во влажную форму.
Макулопатия сетчатки
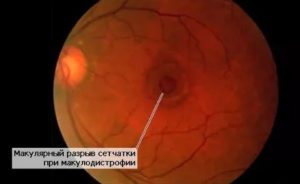
Люди, которые страдают от сахарного диабета, всегда имеют риск столкнуться с осложнениями этого заболевания.
Они могут влиять на работу нервной, сердечно-сосудистой системы.
Диабетическая макулопатия возникает в последствие прогресса патологии в сетчатке. При офтальмоскопии эта область визуализируется в виде желтого пятна. Лечение сосредотачивается на основном заболевании, а потом на устранении его последствий.
Группа риска
В группе риска находятся люди, которые страдают от любого типа сахарного диабета. Они должны постоянно следить за своим состоянием, контролировать уровень сахара в крови. Пациенты должны постоянно посещать офтальмолога, чтобы контролировать состояние глаз.
Осложнения
Развитие осложнений возникает при неправильном лечении или его отсутствии. Если вовремя не предпринять меры, человек может потерять зрение. Сахарный диабет требует регулярного контроля количества глюкозы в крови. В противном случае человек может упасть в диабетическую кому. Такие пациенты должны находиться под постоянным присмотром врачей.
Прогноз
В большинстве случаев прогноз макулопатии благоприятный. Особенно если вовремя стабилизировать уровень сахара в крови. Диабет является неизлечимым заболеванием. Поэтому, чтобы предотвратить развитие осложнений, следует постоянно находиться под контролем у врача. Также необходимо посещать офтальмолога несколько раз в год.
Своевременная терапия всегда дает надежду на успешный результат. Если игнорировать такие проявления, то прогноз может быть неутешительным. При таких заболеваниях категорически запрещено употреблять алкоголь. Это негативно влияет на самочувствие пациента и может спровоцировать развитие неприятных признаков.
Лазерная коагуляция сетчатки
Операция профилактической периферической лазеркоагуляции сетчатки проводится для профилактики разрывов и отслойки сетчатой оболочки глаза в случае выявления дистрофических изменений сетчатки, обусловленных возрастом или некоторыми заболеваниями, а именно: миопией, астигматизмом, гиперметропией, а иногда и у людей с хорошим зрением.
Суть метода профилактической лазеркоагуляции – укрепление сетчатки в области дистрофических изменений тракционного, тракционно-атрофического типа. Воздействие лазерного луча на сетчатку вызывает образование надежной спайки. Кроме того, воздействие лазера благотворно влияет на питание сетчатки, снижая проницаемость сосудов; уменьшается отечность.
Перед проведением процедуры зрачок пациента расширяют с помощью препаратов-мидриатиков, что занимает не более получаса. Проводится капельная анестезия, после чего на глаз устанавливается специальная контактная линза, с помощью которой наводится лазерный луч. Во время проведения процедуры пациент наблюдает яркие зеленоватые вспышки, от которых несколько минут после операции остается ощущение, схожее с ослепленностью светом.
Через несколько часов расширяющие зрачок капли перестают действовать, и зрение приобретает нормальный характер. Возможно появление чувства легкого дискомфорта и покраснения глаза, но эти явления вскоре проходят; пациенту следует воздержаться от ношения контактных линз сразу после проведения операции. Офтальмолог расскажет, как часто Вам нужно являться на осмотр (как правило — 1 раз в 6 месяцев) и даст рекомендации по ограничению физических нагрузок.
Особенно важен осмотр периферии сетчатки у беременных, так как от ее состояния зависит способ родоразрешения. При обнаружении «опасных» периферических хориоретинальных дистрофий (ПВХРД) на ранних сроках показано проведение лазерной коагуляции, и, если в течение всего срока наблюдения состояние сетчатки остается стабильным, возможно родоразрешение естественным путем. При позднем (после 30 недель) выявлении «опасных» ПВХРД показано кесарево сечение с последующей лазерной коагуляцией.
Лазеркоагуляция не улучшает и не ухудшает зрение, она предотвращает развитие дистрофии и препятствует отслоению сетчатки.
Диагностика ВМД
Макулодистрофия — серьезное заболевание, которое может вызвать полную слепоту. Поэтому в возрасте от 45 до 50 лет рекомендуется минимум раз в 2-3 года проходить офтальмологическое обследование, а после 60 лет — не реже 1 раза в год. Современные компьютеризированные методы диагностики сетчатки позволяют выявить заболевание на самой ранней стадии сухой формы ВМД. Для этого, как правило, используется метод оптической когерентной томографии (ОКТ). С его помощью специалист может получить детальную информацию об изменениях, происходящих в тканевых структурах макулы.
При появлении симптомов заболевания, например, возникновении расплывчатого пятна в центре поля зрения, можно провести тест на ВМД в домашних условиях. Для этого потребуется таблица Амслера, которую можно легко найти в интернете. Данный тест предназначен для выявления патологий макулы, а также оценки динамики лечения ранее диагностированного заболевания центральной части сетчатки. Таблицу необходимо расположить на расстоянии 30 см и прикрыть один глаз рукой. Затем следует сосредоточиться на жирной точке, которая находится в центре клетчатой страницы. При наличии ВМД клетки, находящиеся вокруг фокусной точки, начнут искажаться. Офтальмологи рекомендуют отметить эти деформации на листе (зарисовать) и взять с собой на прием. Это может пригодиться в процессе диагностики.
Многие интересуются, какие факторы влияют на развитие ВМД. В настоящее время врачи определяют несколько причин, способствующих увеличению риска появления и агрессивного прогрессирования этого заболевания.
Факторы, влияющие на появление макулодистрофии:
- Половой признак. У женщин риск появления заболевания в 2 раза выше;
- Возраст. ВМБ зачастую диагностируют у людей в возрасте от 50 лет;
- Ожирение (избыточный вес);
- Курение;
- Хронические заболевания (атеросклероз, гипертония, сахарный диабет);
- Негативные профессиональные факторы (ионизирующее излучение);
- Плохая экология.
Характерные особенности макулярной дистрофии
Отраженный от окружающих предметов свет, пройдя через роговую оболочку и хрусталик (оптические среды), собирается в макулярной зоне сетчатки, ответственной за предметное зрение. Располагается зона макулы в центре сетчатки и насыщена особыми светочувствительными клетками — «колбочками». Под воздействием света в «колбочках» происходят сложные процессы: формируется нервный импульс. По волокнам нервной ткани импульс поступает к зрительному нерву, а затем и в головной мозг, где превращается в зрительные образы.
За счет того, что в случае дистрофического поражения центральной зоны сетчатка вокруг центральной области сохраняет функциональность, полной слепоты при заболевании не наступает, но качество зрения снижается весьма ощутимо.
Точная причина развития патологии сегодня не известна. Начало заболевания связывают с нарушением кровотока в мелких сосудах, питающих центральную сетчатку. Как правило, болезнь возникает в возрасте «за 60». Обычно страдают оба глаза одновременно. Скорость и степень падения остроты зрения всегда зависят от стадии и формы заболевания.
Профилактика
Избежать развития макулопатии можно только при контроле основного заболевания. Это является основным правилом профилактики. Контролировать количество сахара в крови можно только с помощью правильного и полноценного питания, активным и здоровым образом жизни. Пациенту настоятельно рекомендуют отказаться от вредных привычек
Важно избегать стрессовых ситуаций, нервного напряжения. Депрессия и эмоциональное напряжение негативно влияют на развитие сахарного диабета
Если трудовая деятельность связана с физическими нагрузками, работой с химическими веществами, то следует изменить деятельность. При сахарном диабете необходимо строго соблюдать предназначенные врачом рекомендации. Это поможет держать под контролем уровень глюкозы. При макулопатии наблюдаются дистрофические изменения сетчатки. Поэтому лучше предотвратить их развитие, чем заниматься лечением. В тяжелых случаях могут развиваться необратимые процессы. Здоровый образ жизни и полноценное питание – основная профилактика любого заболевания.
Другие заболевания из группы Болезни глаза и его придаточного аппарата:
| Абсцесс глазницы |
| Аденовирусный конъюнктивит |
| Альбинизм |
| Амблиопия бинокулярна |
| Амблиопия истерическая |
| Амблиопия обскурационная |
| Ангиоматоз сетчатки |
| Аномалии развития зрительного нерва |
| Астенопия аккомодативная |
| Астенопия мышечная |
| Атрофия зрительного нерва |
| Афакия |
| Блефарит |
| Блефарохалазис |
| Близорукость |
| Болезнь Бурневилля |
| Болезнь Шегрена |
| Внутренний ячмень |
| Воспалительные заболевания сосудистой оболочки (увеиты) |
| Выворот нижнего века, эктропион (ectropion) |
| Гемианопсия |
| Гемофтальм |
| Герпес глаза |
| Герпетические поражения глаз (герпетический кератит) |
| Герпетический конъюнктивит |
| Гетерофория |
| Гипертоническая болезнь, глазные проявления |
| Гипофункция слезных желез |
| Глаукома |
| Глаукомоциклитические кризы |
| Глиома зрительного нерва |
| Дакриоаденит |
| Дакриоцистит |
| Дегенерация сетчатки пигментная |
| Дегенерация сетчатки старческая |
| Дегенерация сетчатки центральная |
| Диабетическая ретинопатия |
| Ирит и иридоциклит |
| Катаракта |
| Кератит |
| Кератоконус |
| Контагиозный моллюск (molluscum contagiosum) |
| Косоглазие |
| Ксантелазма века |
| Лагофтальм |
| Мейболит |
| Меланома радужной оболочки |
| Меланома хориоидеи |
| Мукоцеле синуса придаточного |
| Наружный ячмень (hordeolum externum) |
| Неврит зрительного нерва |
| Нейрофиброматоз глаза и его придатков (болезнь Реклингаузена) |
| Ожоги глаза |
| Паратрахома (конъюнктивит с включениями) |
| Птоз верхнего века |
| Ранения глазного яблока |
| Сифилис глаза и его придатков |
| Склерит |
| Тенонит |
| Трахома |
| Трихиаз |
| Тромбофлебит глазницы |
| Туберкулез глаз |
| Тупые травмы органов зрения |
| Флегмона глазницы |
| Халазион (chalayon) |
| Халазион (chalazion, градина) |
| Халькоз глаза |
| Хламидийный конъюнктивит |
| Целлюлит (флегмона) глазницы |
| Экзофтальм |
| Эндофтальмит |
| Энофтальм |
| Энтеровирусный геморрагический конъюнктивит |
| Энтропион, заворот века (entropium) |
| Эпидемический геморрагический конъюнктивит |
| Эписклерит |
| Эпифора |
| Ячмень (Гордеолум, hordeolum) |
Причины появления заболевания
При развитии возрастной макулодегенерации (ВМД) страдает центральная часть сетчатки. Именно на ней фокусируется световой поток, попадающий в наш глаз. Она имеет слегка овальную форму и расположена напротив зрачка. Второе название макулы обусловлено ее характерным желтым оттенком из-за содержания в клетках пигментов лютеина и зеаксантина. Именно в макуле находятся важные фоторецепторы: палочки отвечают за четкость видения в условиях пониженного освещения, колбочки — за остроту дневного зрения и цветовосприятие. Дистрофия сетчатки — это нарушение питания макулы, вследствие чего ее клетки начинают отмирать. Обычно макулодистрофия поражает оба глаза, но происходит это в разные периоды. Как правило, у большинства пациентов сначала ухудшается состояние одного органа зрения, потом второго.
Каковы же главные причины, приводящие к развитию ВМД? Макулодегенерация — это болезнь пожилых людей, не зря в ее полном названии есть слово «возрастная». Основные факторы риска — возраст и наследственность. Диагностируют ее обычно у людей старше 50 лет. Однако последние статистические данные говорят о том, что болезнь значительно «помолодела». Медики объясняют это тем, что наши органы зрения стали получать гораздо больше негативного излучения:
- ультрафиолетовый свет;
- галогеновые, ксеноновые, светодиодные источники освещения;
- излучение от экранов гаджетов и компьютеров.
Современного человека со всех сторон окружает яркий свет. Огни рекламы, яркое освещение городов, лампы дневного света в рабочих помещениях, мониторы дома и на работе — наши глаза подвергаются интенсивному яркому освещению большую часть времени, когда мы бодрствуем. Неудивительно, что макулодегенерацию стали диагностировать у людей более молодого возраста. Другими причинами заболевания также могут стать следующие факторы:
- многолетнее курение;
- высокое артериальное давление;
- несбалансированный рацион;
- высокая степень близорукости;
- ожирение;
- сердечно-сосудистые заболевания;
- катаракта;
- частое и длительное пребывание на солнце без очков;
- прием некоторых лекарственных препаратов.
Большое значение играет наследственность. Если у человека будет обнаружено это заболевание, то с большой долей вероятности оно может развиться со временем у детей и внуков. Следует иметь это в виду, чтобы выявить болезнь на ранней стадии.
Все перечисленные факторы могут повлиять на нарушение кровообращения в сосудах сетчатой оболочки глаза, а это, в свою очередь, приводит к неполноценному питанию клеток желтого пятна. Возрастная макулярная дистрофия является основной причиной необратимого ухудшения зрения и слепоты среди населения в развитых стран мира в возрасте от 50 лет и старше.
Влажная макулопатия
Характерна формированием аномальных сосудов, легко теряющих плазму (жидкий компонент крови) и ломающихся, вызывая кровоизлияния в сетчатку. Многократные кровоизлияния с последующими попытками самозаживания тканей, влекут за собой формирование фиброзного рубца в центральной области, что ведет к потере зрения.
Симптомы влажной макулопатии:
- Прямые линии выглядят изогнуто и в центре зрения появились неровности (metamorphopsia — клиническое название)
- Появление темных или слепых зон в центре поля зрения (scotoma — клиническое название)
- Предметы и лица, находящиеся прямо перед Вами выглядят темными.
Как лечить макулопатию?
На сегодняшний день существует несколько методов лечения влажной формы макулопатии. Одним из них является инъекция препарата Луцентис, вызывающая прекращение формирования и частичное исчезновение новообразованных под сетчаткой сосудов.
Препарат «Люцентис» способен улучшать зрение у больных с влажной формой макулопатии. 85 % пациентов, которых лечили «Люцентисом» получили положительный эффективный результат (по данным Департамента организации здравоохранения Американской Академии Офтальмологии). Препарат вводится с помощью микроиглы в полость стекловидного тела, предотвращает образование в глазу новых патологических кровеносных сосудов, и высушивает те сосуды, которые уже начали протекать.
Офтальмологи разных стран доказали эффективность внутриглазных инъекций «Люцентиса».
На видео ниже вы можете увидеть видео-анимацию лечения макулярной дегенерации сетчатки с помощью преперата Луцентис.
Читать также:
- Диагностика зрения
- Сетчатка
- Лечение сетчатки и увеитов
Кистозный макулярный отек глаза
Кистозный отек вызывается процедурой удаления катаракты путем факоэмульсификации, то есть дробления хрусталика лазером или ультразвуком. Симптомы отечности возникают через 6-11 недель после операции. Провоцирующим фактором выступает натяжение, которое образуется между сетчатой оболочкой и стекловидным телом.
Также кистозный макулярный отек развивается на фоне:
-
увеитов;
-
циклита;
-
опухолей в области глазницы;
-
пигментного ретинита.
Очень часто отек из-за отсутствия лечения становится хроническим. Возрастает риск повреждения фоторецепторов с фиброзным перерождением.
Отечная макулопатия
При отечной макулопатии имеется выраженный отек значительного размера. При флуоресцентной ангиографии он выглядит как диффузное окрашивание на поздних фазах исследования. При начальных проявлениях патологии можно выполнить фокальную лазерную коагуляцию, которая в большинстве случаев приводит к стабилизации состояния сетчатки глаза.
Зрительная функция при отечной макулопатии страдает в наибольшей степени у пожилых пациентов с инсулинзависимым сахарным диабетом.
При любой форме диабетической маулопатии очень важно устранить факторы поражения сетчатки. В связи с этим первоочередной задачей в этом случае является компенсация основного патологического состояния, то есть нужно нормализовать концентрацию глюкозы крови
Все это должно быть сделано как можно раньше, так как в противном случае изменения сосудов сетчатки становятся необратимыми.
Для того, чтобы предотвратить или замедлить развитие патологических изменений сосудов сетчатки, можно использовать ангиопротекторы (дицинон, диваскан, трентал, ангини). Однако эффективность их не высокая, а при декомпенсированном течении сахарного диабета назначать их бессмысленно.
Диагностика
Диагностировать макулопатию при сахарном диабете можно при помощи флуоресцентной ангиографии сетчатки. Это исследование позволяет выявить зоны ишемии, точки активной фильтрации, области кистовидных отеков, признаки формирования неоваскулярной мембраны, симптомы разрыва сетчатки. На основании данных флуоресцентной ангиографии можно решать вопрос о целесообразности проведения лазерной коагуляции сетчатки.
Также для диагностики макулопатии при сахарном диабете применяют фотографирование сетчатки в бескрасном диапазоне и цветное фотографирования глазного дна. При этом регистрируются различные изменения сосудов, вызванные сахарным диабетом. Фотографирование помогает выполнять первичную оценку состояния сетчатки, а также отслеживать динамические изменения на фоне лечения.
Другие заболевания из группы Болезни глаза и его придаточного аппарата:
| Абсцесс глазницы |
| Аденовирусный конъюнктивит |
| Альбинизм |
| Амблиопия бинокулярна |
| Амблиопия истерическая |
| Амблиопия обскурационная |
| Ангиоматоз сетчатки |
| Аномалии развития зрительного нерва |
| Астенопия аккомодативная |
| Астенопия мышечная |
| Атрофия зрительного нерва |
| Афакия |
| Блефарит |
| Блефарохалазис |
| Близорукость |
| Болезнь Бурневилля |
| Болезнь Шегрена |
| Внутренний ячмень |
| Воспалительные заболевания сосудистой оболочки (увеиты) |
| Выворот нижнего века, эктропион (ectropion) |
| Гемианопсия |
| Гемофтальм |
| Герпес глаза |
| Герпетические поражения глаз (герпетический кератит) |
| Герпетический конъюнктивит |
| Гетерофория |
| Гипертоническая болезнь, глазные проявления |
| Гипофункция слезных желез |
| Глаукома |
| Глаукомоциклитические кризы |
| Глиома зрительного нерва |
| Дакриоаденит |
| Дакриоцистит |
| Дегенерация сетчатки пигментная |
| Дегенерация сетчатки старческая |
| Дегенерация сетчатки центральная |
| Диабетическая ретинопатия |
| Ирит и иридоциклит |
| Катаракта |
| Кератит |
| Кератоконус |
| Контагиозный моллюск (molluscum contagiosum) |
| Косоглазие |
| Ксантелазма века |
| Лагофтальм |
| Мейболит |
| Меланома радужной оболочки |
| Меланома хориоидеи |
| Мукоцеле синуса придаточного |
| Наружный ячмень (hordeolum externum) |
| Неврит зрительного нерва |
| Нейрофиброматоз глаза и его придатков (болезнь Реклингаузена) |
| Ожоги глаза |
| Паратрахома (конъюнктивит с включениями) |
| Птоз верхнего века |
| Ранения глазного яблока |
| Сифилис глаза и его придатков |
| Склерит |
| Тенонит |
| Трахома |
| Трихиаз |
| Тромбофлебит глазницы |
| Туберкулез глаз |
| Тупые травмы органов зрения |
| Флегмона глазницы |
| Халазион (chalayon) |
| Халазион (chalazion, градина) |
| Халькоз глаза |
| Хламидийный конъюнктивит |
| Целлюлит (флегмона) глазницы |
| Экзофтальм |
| Эндофтальмит |
| Энофтальм |
| Энтеровирусный геморрагический конъюнктивит |
| Энтропион, заворот века (entropium) |
| Эпидемический геморрагический конъюнктивит |
| Эписклерит |
| Эпифора |
| Ячмень (Гордеолум, hordeolum) |
Макулярный синдром симптомы
Клиника:
- Изображение предметов нечеткое и смазанное;
- Деформация и изогнутость прямых линий;
- Изображения принимают своеобразный розоватый цвет;
- Патологическая фоточувствительность;
- Яркий свет воспринимается очень болезненно, формируется фотофобия;
- Циркадность ухудшения зрительного восприятия.
При неосложненном течении период визуального восстановления в среднем от двух месяцев до одного года.
Локальная отёчность, которая сохраняется, как минимум шесть месяцев приводит к дистрофии светочувствительных рецепторов и последующему их замещению соединительной тканью.
Симптомы макулопатии
В целом симптоматика заболевания отражается следующими признаками:
- у пациента появляются трудности при чтении книг;
- пациент жалуется на зрительные галлюцинации в виде прямых линий;
- имеется выраженная искажённость зрения;
- появляются пятна или точки перед глазами, не исчезающие вне зависимости от времени суток и состояния пациента;
- у пациента резко снижается видимость в тёмное время суток.
Также симптоматика различается в зависимости от стадии заболевания:
- На начальной стадии клиническая картина почти отсутствует. Диагностирование макулопатии на этой стадии обычно выявляется при случайном медицинском осмотре (выявляют небольшие пятна жёлтого цвета).
- Промежуточная. Пациент жалуется на резкое снижение остроты зрения, он не всегда может рассмотреть окружающие предметы. На диагностировании выявляют друзы больших и средних размеров.
- Последняя стадия имеет наиболее выраженные симптомы. Зрение сейчас снижается настолько, что человек вместо изображений видит одно большое пятно.
Лечение влажной (экссудативной) формы макулодистрофии: о чем молчат офтальмологи
Классическая медицина для лечения влажной макулодистрофии рекомендует препараты «Авастин» и «Луцентис». Препарат «Луцентис», например, назначается курсом из 3-х инъекций и вводится с интервалом строго в 1 месяц. Потом инъекции прекращают и следят за динамикой зрения.
Вне сомнения, «Луцентис» — революционный препарат. Мы используем его в своей практике в качестве подготовительного этапа лечения, и у многих пациентов он действительно улучшает состояние сетчатки.
Но мало кто знает, что конгрессе офтальмологов по результатам клинических наблюдений принял рекомендованный порядок работы с препаратом: если 3 последовательные инъекции «Луцентис» не оказывают эффекта (а они действуют не на всех пациентов), препарат отменяют.
К сожалению, это лекарство используют для необоснованных спекуляций, и некоторые офтальмологи предлагают при снижении зрения «провести еще один курс лечения «Луцентисом». До многих пациентов не доводят и того факта, что «Луцентис» никак не воздействует на причины макулодистрофии: пигментный эпителий продолжает разрушаться, а человек — терять зрение.
Внушая необоснованную надежду на улучшение, использование такой моно схемы лечения лишает пациента шанса обратить свое внимание на другие эффективные средства для сохранения и восстановления зрения. «Мне часто задают вопрос, можно ли приостановить развитие влажной макулодистрофии
«Мне часто задают вопрос, можно ли приостановить развитие влажной макулодистрофии.
Можно. Причем приостановить на очень продолжительное время — на несколько лет и дольше.
Но нужно осознавать, что макулодистрофия – это хроническое, прогрессирующие заболевание. Мы не знаем причину разрушения пигментного эпителия, а, значит, не можем и «выключить» ее.
В процессе регенеративной терапии пациенты показывают значительное улучшение: они снова начинают видеть цвета и предметы, сами себя обслуживать. Но на 100% излечение рассчитывать нельзя.
При регулярном поддерживающем лечении у всех пациентов эффект терапии сохраняется, зрение не снижается и на протяжении многих лет показывает положительную динамику.
Если сравнивать метод с результатами известного Международного центра пигментного ретинита имени Камило Сьенфуэгос, Куба, и клиники Мулдашева в Уфе, регенеративная терапия показывает значительно более выраженный и продолжительный терапевтический эффект при полном отсутствии осложнений.
Ключевым фактором успеха регенеративной терапии в лечении влажной формы возрастной макулярной дегенерации является эффект запустевания и «схлопывания» патологических кровеносных сосудов. И всё это – без применения хирургии и лекарств.
Впрочем, влажная форма возрастной макулодистрофии – агрессивное заболевание с терапевтическим окном в 12 месяцев. Оно дает шанс только тем, кто начал лечение на ранних стадиях, до стадии «выпота» включительно.
Пациентам с отслойкой сетчатки и рубцовыми изменениями регенеративная терапия помочь уже не сможет.»
Алексей Ковалев, к.м.н., профессор, врач регенеративной терапии