Микроспория
Содержание:
- Особенности лечения тотальной алопеции
- Квалификация
- Опасность для человека
- Что такое кандидоз
- Что такое бешенство у кошек: базовая информация о патологии
- Диагностика микроспории
- Клиническая картина
- Причины микроспории
- Диагностика микроспории
- Эпидермофития паховая
- Как проявляет себя грибок кожи головы: наиболее распространенные симптомы
- Причины поражения кожи грибами, особенно у детей
- Причины детской алопеции с учетом именно возрастного фактора
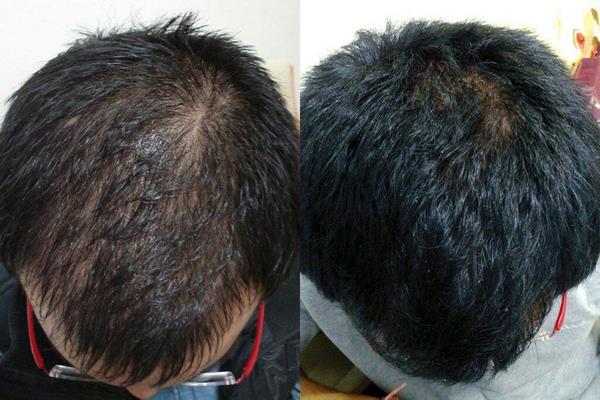
Особенности лечения тотальной алопеции
В лечении тотальной алопеции, несмотря на то, что ситуация кажется довольно удручающей, есть очень хорошая новость. В большинстве случаев гибели волосяных фолликулов, как таковой, не происходит. Они сохраняют свою способность к восстановлению даже в тех случаях, когда болезнь запущена и протекает в течение нескольких лет. А это означает, что медицинские возможности восстановить волосяной покров имеются.
Непосредственно лечение тотальной алопеции будет зависеть от того, какие результаты дало обследование пациента, поскольку оно всегда будет направлено на устранение первопричин болезни, а не следствия. Поэтому, если в организме имеется гормональный дисбаланс любого генеза, не исключено назначение лечения тотальной алопеции гормонами, которые восстановят их нормальную концентрацию.
Если же выпадение волос было вызвано препаратами для устранения другого заболевания, то врач будет решать вопрос в индивидуальном порядке о возможном пересмотре схемы лечения, если это допустимо.
К лечебным мерам также можно отнести коррекцию питания с введением в рацион высокобелковых продуктов и назначения железосодержащих препаратов. При бактериальной природе болезни, назначаются препараты, подавляющие действие микроорганизмов. Если же причина в стрессе, то возможен прием успокоительных препаратов, но, опять же, только по назначению врача.
Формы лечения могут быть в виде приема таблетированных или инъекционных препаратов, а также различных местных средств, таких как лечебные, мази или гели, которые нужно наносить на поврежденную поверхность.
Несколько слов о профилактике тотальной алопеции
Самое лучшее, что может сделать человек, чтобы провести грамотную профилактику тотальной алопеции, это внимательно следить за своим здоровьем. Сюда входит регулярный мониторинг состояния здоровья, правильное питание, использование качественных средств по уходу за волосами.
Если же вы понимаете, что входите в группу риска со временем получить облысение, к обычным обследованиям должны добавиться и визиты к врачу-трихологу, который точно определит, что стоит делать и что может помочь в конкретно вашей ситуации.
Случается и так, что прогрессирующая тотальная алопеция не оставляет другого выбора кроме как трансплантация волос. Ввиду того, что при данном типе облысения здоровых участков практически не остается, обычный метод HFE вряд ли подойдет. Однако, возможно попробовать способ трансплантации волос от донора. И пусть процедура эта не дешевая и результат не гарантируется на сто процентов, это все же возможность, от которой едва ли стоит отказываться.
Главный Врач, врач-трихолог
Квалификация
В 1999 году окончила Московский медицинский институт им. Н.И.Пирогова ( РНИМУ) по специальности «Педиатрия».
В 1999-2001 гг. Клиническая Ординатура на базе ЦНИИКВИ по специальности «Дерматовенерология».
2001-2003 гг. младший научный сотрудник отделения наследственных болезней кожи в ЦНИИКВИ.
С 2004 года член Евразийской Трихологической Ассоциации.
Повышение квалификации
В 2008 году закончила курсы повышения квалификации на базе Многопрофильного учебного Центра Дополнительного профессионального образования «Образовательный стандарт» по программе «Трихология».
В 2010 году повыщение квалификаци на базе «лазеры».
В 2012 году присуждена ученая степень Кандидата медицинских наук.
В 2016 году прошла курс повышения квалификации в ГБУЗ МО МОНИКИ им. М.Ф. Владимирского по специальности «Дерматовенерология».
В 2017 году профессиональная переподготовка по специальности «Организация здравоохранения и общественное здоровье» на базе Учебного центра Дополнительного профессионального образования «Образовательный стандарт».
В 2017 году семинар на базе Института Пластической Хирургии и фундаментальной косметологии «Основы дерматоскопии. Дерматоскопия в практике косметолога».
В 2019 году участник IX Международного форума дерматовенерологов и косметологов.
В 2019 году закончила курс повышения квалификации на базе РУДН по специальности «Трихология. Диагностика и лечение заболевания волос».
В 2020 году участник Курса «Внутренний контроль качества и безопасности медицинской деятельности».
Постоянный участник тематических профессиональных семинаров, форумов
Опасность для человека
Прививка против вирусного бешенства была получена в конце девятнадцатого века, знаменитым ученым из Франции – Луи Пастером. Благодаря такой вакцине у владельцев любых домашних животных, включая кошек, появился шанс минимизировать риск заражения смертельно опасной для питомца и людей вирусной болезнью.
Необходимо отметить, что симптоматика бешенства у человека имеет ряд отличий от признаков такой болезни у кошек, а инкубационный период зависит от того, насколько место укуса удалено от области головы человека.
В настоящее время выделяются три стадии вирусного заболевания, возникающего у человека:
- Первая стадия длится не более трёх дней. Она характеризуется общим недомоганием, головными и мышечными болями, а также небольшим повышением температуры тела, сухостью в ротовой полости и кашлем. В этот период снижается аппетит, появляются боли в горле, тошнота и нечастая рвота. На месте укуса отмечается покраснение, чувство боли и ощутимый зуд. У зараженного бешенством человека часто возникает необъяснимый страх, чувство депрессии и бессонница, а в некоторых случаях может отмечаться повышенная немотивированная раздражительность и появление галлюцинаций;
- Вторая стадия длится не более двух-трёх дней. Для этого периода очень характерным является появление возбуждения, беспокойства и тревоги, приступов водобоязни и судорожного дыхания. Заболевший человек становится чрезвычайно раздражительным и очень агрессивным. Такие приступы немотивированной агрессии часто сопровождаются повышенным потовыделением и слюнотечением;
- Третья и последняя стадия отличается успокоением. Поэтому исчезают чувство страха, агрессии и приступы водобоязни. У больного человека в этот период даже появляется надежда на быстрое выздоровление, но внезапно температура тела поднимается до 40-42оС, нарастает судорожное состояние и паралич сердца или системы дыхания, который и становится причиной летального исхода.
Непосредственно после получения укуса, пострадавший обязан максимально тщательно промыть рану с хозяйственным мылом и немедленно обратиться в клинику, где врачом будет назначена схема проведения вакцинации. Средняя продолжительность вирусной болезни редко превышает одну неделю.
В процессе лечения больной изолируется от любых внешних раздражителей и должен получать симптоматическое лечение
Очень важно помнить, что бешенство является смертельным заболеванием, а схема лечения такой болезни не выработана до сих пор, поэтому антирабические препараты способствуют выздоровлению исключительно при незамедлительном введении
Что такое кандидоз
Кандидоз – это заболевание, вызванное поражением грибами рода Candida, наиболее распространенным представителем которых является Candidaalbicans. Грибы рода Candid aявляются обычными представителями микрофлоры кожи и слизистых оболочек человека. Патогенными они становятся тогда, когда нарушается хрупкое равновесие микрофлоры организма человека. Это происходит, когда пострадала нормальная микрофлора организма (бифидумбактерии и лактобактерии), которая в норме сдерживала рост патогенной микрофлоры и развился дисбактериоз кишечника. При дисбактериозе кишечника погибают целебные бифидумбактерии и лактобактерии, которые вытесняют плохие бактерии, грибки, вирусы и поддерживают иммунитет организма человека на должном уровне. Если нет бифидумбактерий и лактобактерий в достаточном количестве, то патогенная микрофлора размножается и развивается заболевание. С возникшим заболеванием организм тоже не может бороться с высокой эффективностью, т.к. при отсутствии бифидумбактерий и лактобактерий резко снижается иммунитет. Поэтому заболевание приобретает хроническую или генерализованную форму. Лечить дисбактериоз необходимо обязательно, иначе даже легкие заболевания могут приобрести угрожающее течение, вплоть до рака («Опасности нелеченного дисбактериоза»)
Чаще всего кандидоз развивается на коже или слизистых оболочках. Реже Candidaalbicans вызывает септицемию ( прорывается в кровь и разносится по всем органам и системам организма (сепсис) или висцеральные поражения (кандидоз органов). Существует несколько типов кандидоза в зависимости от его локализации: кандидоз кишечника, генитальный кандидоз, кандидоз полости рта, кандидоз пищевода и др.
Различают острую и хроническую форму кандидоза. Хроническим кандидоз становится в случаях сильного ослабления нормальной микрофлоры и иммунитета, когда организм не может защититься.
Что такое бешенство у кошек: базовая информация о патологии
Диагностика микроспории
Дерматолог может заподозрить микроспорию уже при клиническом обследовании пациента, подтверждающего факт контакта с животными, указанного в анамнезе, и назначить адекватное лечение. При заболевании микроспорией у человека можно обнаружить мицелий и характерные для микозов изменения волос и кожи. Это определяется при помощи дерматоскопии и микроскопии соскоба. Но эти методы лабораторного исследования лишь подтверждают наличие грибкового заболевания, но не помогают установить точный диагноз.
Более информативный метод — это культуральная диагностика микроскопии путем посева с последующим выявлением возбудителя, определением его вида и рода. Исследование помогает подобрать максимально эффективные препараты для проведения лечения. Однако на этот метод затрачивается гораздо больше времени.
Люминесцентное исследование позволяет провести быстрый осмотр больного и его контактных лиц. Данный метод служит для:
- определения возбудителя;
- определения пораженных волос;
- определения инфекции или носительства у животных;
- контроля над лицами, имевшими контакт с больным;
- оценки результатов терапии.
Зеленое свечение — это признак мицелия грибка, но сама причина явления еще не изучена. На ранних стадиях заболевания свечение вообще может отсутствовать, так как волосы еще не поражены.
Клиническая картина
Рис. 3. Больная микроспорией с множественными очагами поражения кожи лица. Рис. 4. Больной микроспорией с одним крупным и несколькими мелкими очагами поражения волосистой части головы. Рис. 5. Больной микроспорией с крупным круглым шелушащимся очагом поражения волосистой части головы с обломом волос; по краям очага волосы окутаны белым чехлом. Рис. 6. Культура Microsporum canis на среде Сабуро.
При М., вызванной Microsporum canis, инкубационный период длится 3—7 дней, после чего на коже на месте внедрения грибка появляются розовые воспалительные пятна округлых и овальных очертаний (цветн. рис. 3) обычно без выраженных воспалительных явлений, с четкими границами, отрубевидным шелушением на поверхности; при этом отмечается поражение пушковых волос. При поражении волосистой части головы возникают один, реже несколько крупных круглых очагов (цветн. рис. 4), волосы в к-рых обломаны на 5—8 мм над уровнем кожи и покрыты белым чехлом из спор возбудителя (цветн. рис. 5); вокруг основных очагов возникают мелкие трихофитоидного типа очаги (см. Трихофития).
При М. возможно поражение волос бороды, усов, бровей, а также ресниц, редко — ногтей.
Изредка встречается нагноительная, или инфильтративная, форма М., к-рая может сопровождаться аллергическими высыпаниями, уве-личением лимф, узлов, повышением температуры.
При М., вызванной Microsporum ferrugineum, инкубационный период может длиться 4—6 нед. Очаги на коже могут приобретать вид колец, как бы вписанных одно в другое. При поражении волосистой части головы отмечается склонность очагов к слиянию и образованию крупных участков поражения, локализующихся чаще в краевых зонах; в очагах поражения наряду с обломанными имеются и здоровые волосы.
Причины микроспории
игрушки, шапки, простынив данном случае – кожа человекаили другой клинической формы недугачеловекомПатогенность грибка зависит от следующих факторов:
- вид грибка;
- количество грибка.
Вид грибкакошачий и собачий99% случаев микроспории вызваны именно имиКоличество грибкаобладают фунгицидной активностьюСледующие факторы снижают локальный защитный потенциал и увеличивают риск развития микроспории:
- Атопия (генетическая предрасположенность). Атопия представляет собой генетически обусловленное состояние, при котором под воздействием ряда стимулов происходит синтез избыточного количества иммуноглобулинов класса E, что активирует каскад аллергических реакций. В результате развивается неадекватная местная реакция, которая ослабляет локальный иммунитет.
- Местное или системное применение глюкокортикостероидов. Применение препаратов, снижающих иммунитет, так или иначе, уменьшает защитный потенциал кожи и увеличивает риск инфицирования. Чаще всего это возникает под действием глюкокортикостероидных гормонов, которые используются в виде различных мазей или кремов для лечения других патологий кожи. Для предотвращения инфекции данные препараты следует использовать только по назначению врача и строго следовать рекомендациям и инструкции.
- Ихтиоз. Ихтиоз представляет собой наследственное заболевание кожи, при котором из-за нарушения ряда регулирующих механизмов происходит избыточное ороговение кожи. В результате на коже формируются своеобразные чешуйки (схожие с чешуей рыбы), кожные покровы утрачивают свою эластичность и травмируются при малейших движениях.
- Болезни соединительной ткани и кровеносных сосудов. Изменения, возникающие в соединительно-тканном каркасе кожи и в стенке кровеносных сосудов на фоне ряда аутоиммунных заболеваний, ухудшают локальное кровообращение и уменьшают количество иммунных клеток и защитных факторов на поверхности кожи.
- Состояние иммунодефицита. Состояние иммунодефицита может возникнуть на фоне приема препаратов, снижающих иммунитет (при раковых опухолях, после трансплантации органов, на фоне тяжелых системных расстройств), либо после серьезных заболеваний органов иммунной системы. Кроме того, функция иммунитета нарушается при инфицировании вирусом иммунодефицита человека (ВИЧ), а также при некоторых генетических аномалиях.
Предрасполагающими к развитию микроспории факторами являются:
- Избыточное потение. Пот изменяет среду, увеличивает кислотность, изменяет электролитический баланс на поверхности кожи. Кроме того, влага размягчает кератин, делая роговой слой эпидермиса более восприимчивым к инфекционным агентам.
- Профессиональные риски. Частые и длительные контакты с больными или бродячими животными значительно увеличивают риск инфицирования зоофильными формами микроспории.
- Высокая влажность среды. Высокая влажность среды не только создает благоприятные условия для роста грибка, но также, как уже отмечалось выше, размягчает эпидермис, уменьшая его защитный потенциал.
Диагностика микроспории
При глубокой нагноительной микроспории показаны общеклинические лабораторные исследования:
- Общий анализ крови.
- Общий анализ мочи.
- Глюкоза крови.
- Биохимические исследования (общий и прямой билирубин, общий белок и его фракции, уровень трансаминаз – АЛТ, АСТ, щелочная фосфатаза, тимоловая проба).
При остальных видах достаточно только специфической диагностики, которая проводится с помощью:
Микроскопии волос, корочек из очагов, кожных и ногтевых чешуек. Пораженный при микроспории волос выглядит довольно специфически, споры гриба окружают его основание словно муфта, плотно прилегая, друг к другу. В кожных чешуйках и корочках гриб представлен тонкими ветвящимися нитями мицелия с редкими перегородками.
Выращивание возбудителя на питательных средах. Метод довольно трудоемкий и занимает много времени, так что в диагностике заболевания отыгрывает незначительную роль. Но играет высокое значение в отслеживании распространения возбудителя и частоте встречаемости его на территории разных стран.
Мазок из инфицированного очага наносится на питательную среду а затем в течении 7 – 10 дней прорастает, представители разных видов имеют различное строение и форму:
- Microsporura canis – выглядит как серые или желтовато-розовые, круглые, широкие, пушистые колонии.
- Microsporum ferrugineum – ржавого оттенка, колонии ветвисты.
- Microsporum gypseum — колонии розоватого цвета, к краю сменяющиеся на белые, плоские, ровные, бархатистые.
Люминесцентное исследование – под ультрафиолетовой лампой (лампой Вуда) пораженные кожные покровы и волосы светятся зеленым свечением. При поражении антропофильным возбудителем свечение более изумрудное, при поражении зоофильным – бледно-зеленоватое.
Эпидермофития паховая
Впервые была описана в 1860 году Ф. Геброй под термином «окаймленная экзема». В 1907 году Р. Сабуро выделил и описал возбудителя заболевания, назвав его Epidermophyton inguinale; в дальнейшем возбудитель получил название «Epidermophyton floccosum (Harz) Langeron, Milochevitch (1930)». Грибок относится к классу Fungi imperfecti, роду Epidermophyton. В чешуйках пораженной кожи и частицах ногтей грибки обнаруживают в виде септированного ветвящегося короткого (2—4 мкм) хорошо преломляющего свет мицелия и располагающихся цепочками прямоугольных артроспор. На среде Сабуро колония возбудителя начинает расти на 6—7-й день, имеет округлую, куполообразную форму, рыхло-пушистую консистенцию и желтоватый цвет. При микроскопическом исследовании культуры грибка виден ровный септированный светлый мицелий с тупоконечными макроконидиями, располагающимися на концах мицелия группами в виде гроздьев бананов (см. Грибки паразитические).
Развитию заболевания способствуют нарушения углеводно-жирового обмена, высокая температура окружающей среды и повышенное потоотделение, мацерация кожи, поэтому паховая эпидермофития чаще встречается в регионах с жарким влажным климатом, где нередко регистрируются распространенные формы микоза.
Заражение паховой эпидермофитией происходит обычно через предметы обихода, которыми пользовался больной (мочалки, подкладные судна, клеенки, термометры, белье), а также при несоблюдении правил гигиены в банях, душевых. Чаще болеют мужчины.
При паховой эпидермофитии в эпидермисе отмечается паракератоз (см.), акантоз (см.), нередко интраэпидермальные пузырьки, очаговые скопления лейкоцитов и лимфоидных клеток; в дерме — мелкие инфильтраты, состоящие из лейкоцитов и лимфоидных клеток; вокруг сосудов и потовых желез выявляются единичные эпителиоидные клетки. При резко выраженном воспалении гистологическая картина может напоминать экзему (см.). Возбудитель обнаруживают в роговом слое эпидермиса, редко в инфильтратах.
Рис. 1. Пахово — бедренная складка больной паховой эпидермофитией: очаг воспалительной эритемы с полициклическими очертаниями.
Клиническая картина характеризуется появлением на коже розовых шелушащихся пятен размером 0,5—1 см в диаметре. Они разрастаются по периферии при одновременном разрешении воспалительных явлений в центре, превращаясь в более крупные (до 8—10 см в диаметре) кольцевидные воспалительные пятна красного или красно-коричневого цвета. При их слиянии образуются очаги полициклических очертаний (рис. 1) с резкими границами и отечным гиперемированным периферическим валиком, на котором появляются везикулы и пустулы. Наиболее часто поражается кожа паховых складок, мошонки, внутренней поверхности бедер, реже межьягодичной складки, подмышечных областей, складок под молочными железами. В некоторых случаях очаги поражения могут возникнуть в межпальцевых складках стоп, кожи туловища и др. В редких случаях в процесс вовлекаются ногтевые пластинки пальцев стоп (отмечаются пятна желтого цвета в толще ногтя, подногтевой гиперкератоз). Больных беспокоит зуд, жжение в очагах поражения. Течение микоза вначале острое, без лечения переходит в хроническое.
Диагноз паховой эпидермофитии устанавливают на основании характерной клин, картины и обнаружения элементов грибка в чешуйках кожи и частицах ногтей. Окончательно подтверждает диагноз выделение культуры Е. floccosum.
Дифференциальную диагностику проводят с руброфитией (см.), эритразмой (см.), опрелостью (см.), экземой (см.), поверхностным кандидозом крупных складок и гладкой кожи (см. Кандидоз).
При лечении в остром периоде применяют наружно примочки из 0,25% раствора нитрата серебра, 1% р-ра резорцина; внутрь назначают 10% раствор хлорида кальция и анти-гистаминные вещества (см.). При отсутствии явлений экзематизаций (везикул, пустул) очаги в течение 5—7 дней смазывают 1—2 % спиртовым р-ром йода, затем в течение 2—3 недель — 3—5% серно-дегтярной мазью, микозолоном и микосептином.
Прогноз благоприятный.
Первичная профилактика паховой эпидермофитии заключается в соблюдении правил личной гигиены, борьбе с потливостью, коррекции нарушений обмена. Для профилактики рецидивов заболевания кожу на месте разрешившихся очагов поражения при отсутствии противопоказаний смазывают ежедневно в течение 3 недель 2% спиртовым раствором йода, проводят тщательную дезинфекцию предметов обихода, которыми пользовался больной.
Как проявляет себя грибок кожи головы: наиболее распространенные симптомы
Причиной зуда, шелушения (перхоти), потери волос очень часто является именно грибок (микоз). Наиболее часто волосистую часть головы заселяют:
- Microsporum: становятся причиной микроспории;
- Trichophyton: являются возбудителями трихофитии (стригущего лишая);
- Malassezia furfur: приводят к себорее.
Каждая из инфекций будет проявлять себя по-разному, однако можно выделить некоторые самые распространенные тревожные симптомы — одновременное проявление двух и более должно насторожить каждого человека:
- внезапное ухудшение общего состояния волос: стали сухими, тусклыми, стали обильно выпадать;
- появилась перхоть (при том, что ранее такого не наблюдалось), и/или ее количество возрастает;
- появились отдельно локализованные шелушащиеся участки;
- образовываются залысины и проплешины, которые быстро разрастаются;
- на коже головы обнаружились ранки, корочки, бугорки непонятного происхождения;
- волосы становятся ломкими у основания фолликула, вследствие чего появляются черные точки на коже.
Микозы на ранней стадии себя не обнаруживают, поэтому следует быть очень внимательными, и при появлении какого-либо симптома незамедлительно обращаться к специалисту. Проблемами волосяной части головы занимаются врачи-трихологи или дерматологи.
Причины поражения кожи грибами, особенно у детей
1. Преобладание дерматомикозов среди всех грибковых заболеваний обусловлено постоянным тесным контактом кожи с окружающей средой. Возбудители грибковых заболеваний кожи у детей широко распространены в природе, обладают большим разнообразием и высокой устойчивостью к внешним факторам.
2. Источники заражения:
- антропофильные дерматомикозы (трихофития) — является больной человек,
- зоофильные (микроспория) — больное животное (бродячие кошки и собаки, коровы, лошади),
- редко встречающихся геофильные — почва.
Инфицирование происходит при непосредственном контакте ребенка с кожей и волосяным покровом больного или через предметы обихода, обсемененные грибами и их спорами (полотенца, мочалки, расчески, игрушки, шапки, обувь).
Чаще всего грибковыми заболеваниями кожи дети заражаются в плавательных бассейнах, душевых и банях, на пляжах, в парикмахерских, организованных детских коллективах.
Особенности детской кожи (гидрофильность, повышенная васкуляризация, пониженная бактерицидность потовых и сальных желез, легкая ранимость), незрелость иммунной системы облегчают проникновение возбудителя в эпидермис, способствуя быстрому развитию грибковых заболеваний у детей.
Снижение защитных сил организма ребенка может быть спровоцировано плохой экологией, стрессом, авитаминозом, длительным приемом антибиотиков, дисбактериозом, эндокринопатиями и хроническими инфекциями.
При иммунодефиците условно-патогенные грибы, обитающие в норме на коже ребенка, могут трансформироваться в патогенную форму и вызвать грибковое заболевание (например, Malassezia furfur — возбудитель разноцветного лишая).
Причины детской алопеции с учетом именно возрастного фактора
Детское облысение может вызываться, внешними факторами, к которым, к примеру, можно отнести трихотилломанию, или, проще говоря, привычку выдергивать у себя волосы, которая часто формируется на нервной почве. Но все же более частыми факторами, способствующими возникновению и развитию алопеции у детей, являются внутренние проблемы, связанные с состоянием здоровья не только отдельных органов и систем, но и всего организма. К этой категории причин алопеции у детей можно отнести заболевания, имеющие инфекционную природу, болезни эндокринной системы, воспалительные процессы, волчанку, диабет, анемию и др.
А теперь немного остановимся на том, какие причины алопеции у детей встречаются наиболее часто в разном возрасте.
1) Алопеция у новорожденных сложная тема
В первую очередь педиатрам важно выяснить, не является ли отсутствие волос результатом какого-нибудь врожденного генетического отклонения
Если такового не обнаруживается, то необходимо обратить внимание на вероятность детского рахита. Помним, что недостаток витамина D (если диагноз все-таки поставлен) способен спровоцировать не только облысение, но и другие, более серьезные проблемы со здоровьем ребенка.
И все же есть вполне «здоровая» причина алопеции у детей раннего возраста. Волосы могут выпадать в результате банального механического трения о подушку, поскольку новорожденные в первые месяцы жизни основную часть времени лежат на спине. Волноваться в таком случае не стоит. Со временем, когда малыш научится держать головку, сидеть и будет больше времени проводить в вертикальном положении, все должно нормализоваться.
2) У детей в возрасте до двух-трех лет как раз и может проявляться трихотилломания. Так что, родителям нужно внимательно наблюдать за малышом. Если он слишком часто и интенсивно дергает себя за волосы, и уж тем более, целенаправленно стремится их выдергивать, то, возможно, есть нужда в помощи квалифицированного детского психолога.
3) Возраст от трех лет и вплоть до первого класса характеризуется расширением контактов ребенка с внешним миром. Так детям все интересно, все хочется узнать и потрогать. Именно поэтому здесь доминирующей причиной алопеции у детей являются различные грибковые и дерматологические заболевания вроде лишая или микроспории. 4) Облысение у младших школьников зачастую является реакцией на стресс, ведь в этот период ритм жизни ребенка меняется, повышаются умственные нагрузки, что может неблагоприятно сказаться на росте волос. Возможно и снижение иммунитета, что способно спровоцировать телогеновый тип алопеции.
5) Выпадение волос способно стать проблемой и у подростков
И здесь, конечно же, нужно обратить внимание на гормональное состояние организма. Половое созревание и связанные с ним перестройки могут запустить процесс облысения, если, к примеру, тестостерона в избытке.