Нефросклероз
Содержание:
- Диагностика заболеваний почек
- Как выглядят опухоли почек на УЗИ
- Как патология проявляет себя
- Как диагностируют нефросклероз?
- Что такое стеатометрия?
- Стадии развития заболевания
- Причины возникновения заболевания
- Как осуществляется лечебный процесс
- Этиология и патогенез
- Терапевтические методы устранения патологии
- Лечение
- Сморщенная почка: современные методы диагностики, лечения и профилактики
- Осложнения
- Причины и классификация нефросклероза
- Диагностика опухолей почек
Диагностика заболеваний почек
Опрос и общий осмотр пациента в стоячем и лежачем положении с пальпацией и перкуссией (постукиванием) области почек — начальный этап выявления почечной патологии. Далее поставленный доктором первичный диагноз должен быть подтвержден или опровергнут лабораторными и инструментальными методами.
В лабораторную диагностику заболеваний почек могут входить:
- общий анализ крови для определения актуального уровня кальция, креатинина, фосфата, электролитов и мочевины;
- общий анализ мочи;
- биохимический анализ крови;
- определение уровня C-реактивного белка;
- проба мочи по Нечипоренко;
- проба мочи по Зимницкому (при необходимости).
Часто назначаемые инструментальные методы:
- ангиография;
- УЗИ;
- КТ;
- МРT;
- сцинтиграфия;
- биопсия почки.
О чем говорят данные лабораторной диагностики заболеваний почек
Общий анализ крови — о наличии патологических изменений могут говорить повышенное значение скорости оседания эритроцитов (СОЭ), увеличенное содержание лейкоцитов, низкий уровень гемоглобина.
Биохимический анализ крови — на нарушение выделительной функции могут указывать повышенное содержание мочевой кислоты, креатинина, мочевины.
Общий анализ мочи — одно из ключевых исследований при диагностике почечной патологии. Рассматриваемые параметры: прозрачность, цвет, запах, рН-фактор, относительная плотность; наличие лейкоцитов, эпителиальных клеток, солей, эритроцитов, глюкозы, белка, бактерий. Например, повышенный белок в моче может означать указывать на наличие воспалительного процесса в мочевыделительной системе.
Проба по Нечипоренко проводится для обнаружения скрытого инфекционного процесса, если результаты общего анализа вызывают сомнения. Метод позволяет детально определить содержание и концентрацию в моче эритроцитов, лейкоцитов и цилиндров (белковые образования).
Проба по Зимницкому позволяет выявить патологические изменения в режиме мочеиспускания, определить плотность мочи, собранной в разное время суток.
Как готовиться к анализам
За 2-3 суток до сдачи любого анализа следует отказаться от приема спиртного, физических и душевных перегрузок, посещения бани, сауны.
Анализ крови: последний прием пищи — за 8-12 часов, вода — за 3-4 часа.
Анализ мочи: за 2 суток необходимо исключить из рациона продукты, которые могут изменить цвет мочи (ягоды, свекла, морковь, кофе, крепкий чай, поливитамины и пр.).
Если пациент постоянно принимает лекарства, об этом следует заранее предупредить врача. Некоторые препараты (особенно мочегонные) способны исказить результаты обследования.
В день анализа: пациент собирает утреннюю мочу, накопленную в мочевом пузыре за ночь. До мочеиспускания необходимо осуществить тщательную гигиену наружных половых органов. Биоматериал собирается в одноразовый контейнер (продается в аптеках). Собрать необходимо среднюю порцию мочи, слив первую порцию. Собранную мочу нужно в течение 1-2 часов сдать в лабораторию — позднее биоматериал может стать непригодным для исследования.
При назначении пробы по Зимницкому пациент собирает биоматериал в течение суток и в конце срока измеряет общее количество выделенной мочи.
Важно! Несмотря на обилие околомедицинских сайтов и форумов в интернете, не доверяйте трактовку результатов непрофессионалам. Диагностикой почечной патологии и интерпретацией данных всех обследований должен заниматься только врач!
Как выглядят опухоли почек на УЗИ
- Аденокарцинома – раковая опухоль почки, выглядящая на УЗИ, как темное пятно округлой формы, иногда разделённое светлыми перегородками. Стенка новообразования неровная и тонкая. Внутри часто видны светлые участки–кальцинаты, образованные солями кальция. Опухоль быстро растет, что хорошо видно на повторном УЗИ. Поскольку новообразование быстро дает метастазы, больным нужно обследовать и другие органы, в первую очередь — печень и легкие.
- Переходно-клеточная карцинома – рак лоханки почки. В отличие от камня или кровяного сгустка, с которыми его иногда путают, новообразование не смещается при перемене тела больного. Быстро вызывает появление крови в моче. Разрастаясь, приводит к застою урины в почке, сопровождающемуся коликами.
- Нефробластома (эмбриональная аденомиосаркома, опухоль Вильмса) выявляется у детей в возрасте до 8 лет. На УЗИ выглядит, как крупное темное пятно. Быстро растет, увеличиваясь в размерах и давая метастазы. Причины болезни не выяснены, не исключено влияние наследственности. Считается, что зачатки нефробластомы закладываются внутриутробно. При ее обнаружении нужно обследовать весь организм ребенка на возможность метастаз.
- Ангиолипомы и липомы — доброкачественные опухоли почки, состоящие из жировых, сосудистых и мышечных клеток. Это плотное образование небольшого размера на УЗИ выглядит светлым. Растет очень медленно и не даёт симптомов. Однако во время беременности опухоли могут разрастаться, мешая оттоку мочи и сдавливая сосуды.
- Онкоцитома — доброкачественная опухоль, встречающаяся у мужчин пожилого возраста. Из-за невысокой плотности на УЗИ выглядит темной. Опухоль часто перерождается в рак, поэтому от нее рекомендуют избавляться.
- Кисты — опухолевидные образования в почках выглядящие как полости с жидким содержимым. Имеют равномерную плотную оболочку и четкие контуры, отличаясь от раковых опухолей отсутствием перегородок. Могут быть множественными. В этом случае говорят о поликистозе.

Как патология проявляет себя
Выделяют следующие симптомы усыхания почки:
- Нарушение отхождения мочи:
- Полиурия — выделение объема мочи за сутки, намного превышающего норму.
- Никтурия — частые позывы к мочеиспусканию, возникающие в ночное время, так как в нормальном состоянии объем выделения мочи за ночь не более 40% от нормального суточного объема мочи.
- Гематурия — наличие видимой крови в моче.
- Увеличение показателей артериального давления.
- Постоянно возникающие болевые ощущения тянущего характера в области поясницы.
- Лабораторные отклонения в анализах мочи, такие как:
- Протеинурия — присутствие в моче белка.
- Слишком низкий удельный вес мочи.
Как диагностируют нефросклероз?
При подозрении на развитие нефросклероза пациенту назначается комплексное обследование с применением лабораторных и инструментальных методик.
Диагностические процедуры:
- ОАК. У больных нефросклерозом снижается гемоглобин и эритроциты.
- ОАМ. По анализу определяется значительное уменьшение плотности мочи.
- Биохимический анализ крови. По результатам этого анализа врач может установить почечную недостаточность.
- Ионограмма – определяет повышенный калий в крови.
- Ультразвуковое исследование почек.
- Компьютерная томография.
- Ангиография.
- Сонография.
- Радионуклидная рентгенография.
- Пункционная биопсия.
Что такое стеатометрия?
Существуют способы определения степени гепатоза при КТ и МРТ, а также для этого могут быть использованы волны звукового и ультразвукового диапазона.
Метод определения степени гепатоза с использованием звуковых и ультразвуковых волн называется стеатометрия.
Впервые такие измерения стали возможны на аппаратах Fibroscan второго поколения, которые наряду с эластометрией печени могут вычислить и коэффициент затухания используемой волны звукового диапазона, сгенерированной с помощью специального вибрационного устройства.
При этом получаемые значения коэффициента затухания выражаются в
величинах CAP (CAP – Controlledattenuationparameter).
Шкала значений CAP для различных степеней жирового гепатоза выглядит следующим образом:
S.0 CAP <238
S.1 CAP = 238-259
S.2 CAP = 260-291
S.3 CAP ≥292
Эти величины позволяют не только определять степень
жирового гепатоза, но и проводить сравнительные оценки в динамике при
проведении лечения.
В последние годы подобные исследования стали возможны и на УЗИ-аппаратах общего назначения с использованием ультразвуковой волны и определением отношения степени отражения печени в различных ее отделах или в сравнении с соседними органами.
Наиболее стандартизованной методикой стало определение HRI (печеночно-почечный индекс) — определение отношения яркости отраженного сигнала в печени и правой почке на одинаковой глубине. Единственным ограничением является или отсутствие правой почки, или ее тяжелые заболевания (сморщенная почка, тяжелый поликистоз, амилоидоз, хроническая почечная недостаточность), не позволяющие использовать ее в качестве эталона.
Шкала HRI при диагностике степени гепатоза выглядит следующим образом:
S.0 Менее 1,3
S.1 1,3-1,95
S.2 1,96-2,25
S.3 2,26 и более
В Клинике профессора Кинзерского работают 2 ультразвуковых диагностических прибора экспертного класса, позволяющие выполнять стеатометрию печени по технологии HRI.
На одном из них также имеется опция эластометрии сдвиговой волной, что обеспечивает возможность одновременного проведения и эластометрии и стеатометрии. Преимущества такой методики перед Fibroscan заключаются в постоянной визуализации зон измерения и выборе участков без кровеносных сосудов и желчных протоков, которые вносят искажения в результат, в то время как на Fibroscan используется одномерный режим «вслепую».
Нашими IT-специалистами произведена работа по сопоставлению данных шкалы HRI и шкалы CAP, разработаны формулы и
программное обеспечение по переводу одних показателей в другие. В заключении
ультразвукового исследования по данным стеатометрии печени мы указываем оба
показателя, что облегчает динамическое наблюдение пациентов, обследованных на
разных диагностических приборах.
Приглашаем пациентов на обследование в нашу Клинику.
Статья проверена доктором медицинских наук, профессором Александром Юрьевичем Кинзерским
Стадии развития заболевания
Выделяют три основных стадии прогрессирующего заболевания. Первая стадия называется стеатоз. Характеризуется жировой дистрофией клеток печени. В клетки поступает избыток жиров, а их выведение замедляется.
Когда в клетках накапливается определенный процент жировых соединений, наступает вторая стадия – стеатогепатит. Характеризуется развитием воспалительного процесса в печени.
Третья, последняя стадия характеризуется замещением клеток печени клетками соединительной ткани. Соответственно, печень частично утрачивает свои основные функции, развивается фиброз, а затем и цирроз.
Развитие неалкогольной жировой болезни печени схоже с развитием алкогольного жирового поражения печени. Болезнь проходит те же три стадии. Разница – в причинах заболевания и скорости развития патологического процесса, неалкогольный гепатоз прогрессирует медленнее.
Причины возникновения заболевания
В каждом конкретном случае будут индивидуальные причины, однако на сегодняшний день все доктора единогласны в определении общих оснований.
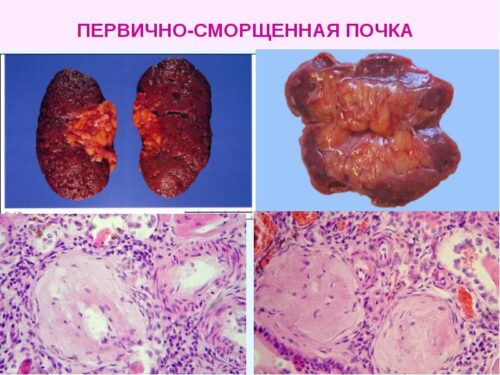
Причинами первично сморщенной почки являются:
- гипертоническая болезнь — устойчивое повышенная гипертензия свыше 140/90; является хроническим недугом сердечно-сосудистой системы, приводит к гипоксии почек;
- атеросклероз — сужение кровеносных путей, питающих парные органы, из-за накопления жировых бляшек на стенках артерий, холестериновых образований; протекает бессимптомно до появления значительной угрозы для организма;
- венозный застой в сосудах почек;
- причины, связанные с возрастными изменениями сосудов почек у пожилых людей;
- инфаркт почки — отмирание части почки из-за внезапно нарушенного кровотока.
Основные причины вторично сморщенной почки — системные почечные аномалии, среди которых можно обозначить следующие:
- пиелонефрит — воспаление нефронов;
- глумеролонефрит — поражение иммунно-сосудистой системы почек;
- нефроптоз — смещение почки;
- под воздействием ионизирующего излучения;
- нефропатии при беременности;
- полученные травмы, в том числе оперативные вмешательства;
- туберкулез почки связан с инфекцией (палочки Коха), занесенной в организм извне;
- сахарный диабет — комплексное нарушение гормональной системы;
- почечнокаменная болезнь (нефролитиаз).
Как осуществляется лечебный процесс
Лечение усыхания почки может быть только хирургическим, а именно — нефрэктомия, то есть удаление органа. Операция может реализовываться несколькими способами:
- Полостное оперативное вмешательство — когда удаление органа проводится посредством крупного разреза на передней стенке брюшины.
- Лапароскопическое оперативное вмешательство — когда в передней стенке брюшины делается несколько небольших проколов, в которые вводятся специальные трубки, а затем производится удаление органа.
- Чрескожное эндоскопическое удаление почки — удаление посредством небольшого прокола в области поясницы, не затрагивающего органы, которые располагаются в брюшной полости.
При лекарственной терапии, производимой после хирургической операции, может назначаться прием гомеопатических препаратов, мочегонных и снимающих отечность средств. В соответствии с индивидуальными характеристиками больного разрабатывается особое питание, а в качестве дополнительного лечения после согласования с лечащим врачом рекомендуется применение средств народной медицины, например, различных отваров и настоев.
Этиология и патогенез
Замещение почечной паренхимы соединительной тканью может наблюдаться при далеко зашедшей гипертонической болезни (см.) и связано чаще всего с сужением почечных артерий — первичный Н. (ангиогенный Н.), первично-сморщенная почка. В связи с недостаточным кровоснабжением, нарастающей гипоксией наступают дистрофические и атрофические изменения паренхимы почек с последующим разрастанием соединительной ткани. В зависимости от характера процесса, ведущего к сужению почечных артерий, различают Н. гипертонический, или артериолоскле-ротический, и атеросклеротический. В патогенезе первичного Н. имеет значение также хрон, венозное полнокровие, при к-ром разрастание соединительной ткани в почках связано с повышенным синтезом тропоколлагена в условиях кислородной недостаточности. К первичному Н. относят постинфарктный Н., развивающийся при рубцевании множественных инфарктов почек (см.).
Разрастание в почках соединительной ткани может происходить вторично, в результате различных заболеваний (вторичный Н., вторичносморщенная почка). Вторичный Н. представляет собой исход воспалительных и дистрофических процессов, возникающих в почках при хрон, гломерулонефрите, пиелонефрите (пиелонефритическое сморщивание почек, пиелонефритически сморщенные почки), почечнокаменной болезни (калькулезный Н.), туберкулезе (туберкулезный Н.), сифилисе (сифилитический Н.), ревматизме (ревматический Н.), системной красной волчанке (волчаночный Н.), амилоидозе (амилоидное сморщивание почек, или амилоидно-сморщенные почки), сахарном диабете (диабетический Н.).
Рис. 1. Электронограмма приносящего сосуда почечного клубочка при доброкачественной форме нефросклероза: скопление гиалиновых масс под эндотелием (указано стрелкой); х 6000.
Рис. 2. Микропрепарат почки при доброкачественной форме нефросклероза: склероз и гиалиноз почечного клубочка, ШИК-реакция; X 750.
Вторичный Н. может развиться после таких неблагоприятных воздействий, как травма (в т. ч. после повторных операций на почках), действия ионизирующего излучения, а также при тяжелых формах нефропатии беременных — преэклампсии и эклампсии. Свойственные нефропатии спазм артерий, воспаление почечных клубочков и дистрофия канальцев после родоразрешения в ряде случаев трансформируются в хрон, гломерулонефрит, к-рый, медленно прогрессируя, приводит к сморщиванию почек, выраженности изменений и особенностей течения выделяет две формы — доброкачественную и злокачественную. Доброкачественная форма характеризуется артериолоскле-розом (рис. 1), нередко в сочетании с атеросклерозом почечной артерии и ее крупных ветвей, атрофическими изменениями групп нефронов с вторичным гиалинозом клубочков (рис. 2), увеличением соединительнотканной стромы, гиалинозом сосочков пирамид. Макроскопически поверхность почек мелкозернистая, а при сочетании с атеросклерозом — крупнобугристая. По мере нарастания артериолоскле-ротических изменений, сочетающих
Такие острые инф. болезни, как геморрагический нефрозонефрит, лептоспироз, брюшной и сыпной тиф, скарлатина, корь, а также сепсис, сопровождаются различными по механизму поражения и по тяжести изменениями паренхимы, интерстиции и сосудов почек — от очагового гломерулонефрита без нарушения функции почек до канальцевого некроза и острой почечной недостаточности. После этих воспалительных и некротических изменений развивается различной степени выраженности Н., к-рый обычно не прогрессирует.
Выделяют также инволютивный Н., к-рый обусловлен возрастными изменениями сосудов почек, а также атеросклерозом или гипертонической болезнью, часто наблюдаемыми у лиц пожилого и старческого возраста.
Терапевтические методы устранения патологии
Патология «вторично сморщенная почка» лечение в первую очередь предусматривает симптоматическое и направленное на борьбу с основной причиной, спровоцировавшей развитие заболевания.
В случаях, когда у больного патология протекает исключительно в сопровождении повышенного давления, а симптомы почечной недостаточности не проявляются, врачи назначают бессолевую диету.
Если симптоматика почечной недостаточности выявлена, первостепенно назначают отмену медикаментов, снижающих артериальное давление. Рацион питания предполагает отказ от употребления мяса во всех видах, в том числе и от мясных бульонов. Это поможет снизить количество азотистых токсинов.
Если первичное лечение неэффективно, необходимо хирургическое вмешательство, сопровождающееся гемодиализом и трансплантацией донорского органа.
Лечение
Необходимость лечебных мероприятий при аплазии почки возникает в трёх случаях:
• резко выраженная боль в области почки;
• развитие нефрогенной гипертензии;
• рефлюкс в гипоплазированный мочеточник.
Лечение заключается в выполнении уретеронефрэктомии (удалении почки и мочеточника).
Гипоплазия почек
Гипоплазия почек — врождённое уменьшение почки, в основном связанное с ранней дегенерацией метанефрического дивертикула или отсутствием индуцирующего влияния со стороны дивертикула на метанефрогенную бластему. Аномалию встречают примерно с такой же частотой, что и аплазию почки.
Гипоплазированная почка макроскопически представляет нормально сформированный орган в миниатюре. На разрезе её хорошо определяются корковый и мозговой слои. Однако гистологически выявляют изменения, позволяющие выделить три формы гипоплазии: простую гипоплазию, гипоплазию с олигонефронией и гипоплазию с дисплазией.
• Простая форма гипоплазии характеризуется лишь уменьшением количества чашечек и нефронов.
• При гипоплазии с олигонефронией уменьшение количества клубочков сочетается с увеличением общего объёма интерстициальной ткани и расширением канальцев.
• Гипоплазия с дисплазией (гипопластическая дисплазия) характеризуется наличием групп примитивных (эмбриональных) клубочков, окружённых незрелой мезенхимальной тканью. Выявляют клубочковые или канальцевые кисты, группы незрелых канальцев и артериол с утолщённой стенкой и хаотичным ветвлением; иногда встречают участки хрящевой ткани. Эта форма гипоплазии, в отличие от двух вышеперечисленных, нередко сопровождается аномалиями мочевыводящих путей.
Клиническая картина
Односторонняя гипоплазия может ничем не проявляться всю жизнь, однако гипоплазированная почка нередко поражается пиелонефритом и зачастую служит источником развития нефрогенной гипертензии
Важно отметить, что именно гипоплазированная почка может на ранних этапах жизни ребёнка послужить причиной артериальной гипертензии. Подобные ренин-зависимые формы гипертензии часто имеют злокачественный характер, и единственный метод лечения в таких случаях — нефрэктомия (при одностороннем поражении)
Двусторонняя гипоплазия почек проявляется рано — в первые годы и даже недели жизни ребёнка. Дети отстают в росте и развитии. Нередко наблюдают бледность, рвоту, диарею, повышение температуры тела, признаки рахита. Характерно выраженное снижение концентрационной способности почек. Однако данные биохимических исследований крови ещё длительное время остаются нормальными. Артериальное давление также обычно нормальное и повышается лишь при развитии ХПН. Заболевание нередко осложняется тяжело протекающим пиелонефритом. Большинство детей с выраженной двусторонней гипоплазией почек погибают от ХПН в первые годы жизни.
Диагностика
Одностороннюю гипоплазию обычно выявляют при рентгенологическом исследовании, предпринятом по поводу пиелонефрита. На экскреторных урограммах находят уменьшение размеров почки с хорошо контрастированной коллекторной системой. Контуры почки могут быть неровными, лоханка умеренно расширена.
При гипоплазии почки чашечки не деформированы, как при пиелонефрите, а лишь уменьшены в количестве и объёме. На урограммах отмечают компенсаторную гипертрофию контралатеральной почки.
Большую помощь в дифференциальной диагностике оказывает почечная ангиография . При гипоплазии диаметр почечной артерии и вены уменьшен в 1,5–2 раза по сравнению с сосудами здоровой почки; последующие генерации сосудов (сегментарные, междолевые) также истончены, но прослеживаются до периферии почки. Фаза нефрограммы выражена вполне удовлетворительно. При вторично сморщенной почке ангиографическая картина может указать на нормальный диаметр почечной артерии, однако все последующие артериальные генерации резко сужены, коленообразно изогнуты, большая их часть «обрублена», периферия не прослеживается. Нефрограмма слабая, разреженная, иногда отсутствует.
Диагностическая ценность биопсии почки при гипоплазии невелика.
Лечение
В случаях односторонней гипоплазии, осложнённой пиелонефритом и артериальной гипертензией, лечение обычно сводится к нефрэктомии.
При двусторонней гипоплазии почек, осложнённой тяжёлой почечной недостаточностью, спасительной мерой может служить только двусторонняя нефрэктомия с последующей трансплантацией почки.
Если Вы хотели бы получить больше информации, пожалуйста, свяжитесь с нами или обратитесь к врачу для получения конкретных рекомендаций диагностики и лечения.
По многим вопросам возможна онлайн консультация уролога —
Сморщенная почка: современные методы диагностики, лечения и профилактики
Состояние, при котором образуется сморщенная почка возникает вследствие таких патологий, как: хронический пиелонефрит, сахарный диабет, артериальная гипертензия с сопутствующим склерозом сосудов паренхиме. Следует отметить, что процесс сморщивания может быть первичным и вторичным.
Например, первично-сморщенная почка развивается вследствие амилоидоза, гломерулонефрита, а вторично-сморщенная, как результат длительного течения хронических патологий:
- пиелонефрит;
- мочекаменная болезнь;
- сахарный диабет;
- специфическая инфекция (туберкулезная, сифилитическая и прочее);
- рак почки.
Вторичный процесс, вызывающий усыхание почки объясняется следующим образом: вследствие сужения просвета сосудов (повышенное давление или закупорка его различными фракциями) в значительной мере ухудшается кровоснабжение органа и результатом этого впоследствии становится ее сморщивание с постепенной склеротической дегенерацией.
На поздних стадиях сморщенная почка полностью лишается своей основной функции и становится неработоспособным, что в медицинской терминологии называется почечной недостаточностью. Данное патологическое состояние проявляется накоплением в организме человека различных побочных продуктов распада белков, жиров и углеводов.
Симптомы
Признаки сморщенной почки чаще всего скрыты под маской заболевания, ставшей причиной ее развития. То есть при гломерулонефрите будет повышение артериального давления и моча красного цвета, а при пиелонефрите сильные боли в области поясницы и периодическое повышение температуры тела до 38 градусов.
Осложнения
Серьезные нарушения процессов фильтрации и реабсорбции, возникающие при деструкции более 70-75% исходного числа нефронов, приводят к формированию хронической почечной недостаточности. Поскольку сморщенная почка перестает синтезировать эритропоэтин, необходимый для созревания эритроцитов в костном мозге, часто развивается железодефицитная анемия. У пациентов с нефросклерозом повышается риск нефрогенной артериальной гипертензии вследствие избыточной продукции ренина. При нарушении обмена витамина D возникает остеопороз с повышенной ломкостью костей и склонностью к образованию патологических переломов.
Причины и классификация нефросклероза
Причины первичного нефросклероза (первично-сморщенной почки)
Гипертоническая болезнь Гипертонический нефросклероз протекает в двух вариантах:
- Доброкачественный нефросклероз (артериолосклеротический нефросклероз) — когда в стенках артерий почек разрастается соединительная ткань, что ведет к понижению их эластичности. Заболевание развивается в течение 10 лет и более. Нередко эта форма сочетается с атеросклерозом (заболеванием сосудов).
- Злокачественный нефросклероз (артериолонекротический нефросклероз, Фара нефросклероз) развивается в течение короткого времени (нескольких лет) при тяжелом течении артериальной гипертензии (АГ). При этом заболевании погибают артериолы и капилляры клубочков. Также возникают кровоизлияния в стенку мочевых канальцев, приводя к атрофии клеток их внутреннего слоя (уменьшаются в размерах и теряют жизнеспособность).
Инфаркт почкитромбозпиелонефритеинфарктыАтеросклероз Возрастные измененияХроническое венозное полнокровие почектромбозе
Диагностика опухолей почек
Для диагностики применяются УЗИ почек и надпочечников — самый безопасный, дешевый и безболезненный способ, МРТ и нефросцинтиграфия. Эти исследования позволяют выявить новообразования на ранних стадиях. С помощью ангиографии или УЗ-допплерографии определяется злокачественность опухоли и ее размер.
Не всегда опухоль на УЗИ выглядит типично. Чтобы не пропустить онкологический процесс, больным назначают:
- Анализ мочи. Обнаружение крови — гематурия – частый симптом рака почек. Нарушение работы органа и присоединение инфекции вызывает появление в моче лейкоцитов и белка;
- Кровь на биохимический анализ. Увеличение паратгормона, вырабатываемого паращитовидными железами — своеобразный маркер злокачественных опухолей почки. В крови повышается уровень креатинина, мочевины, альфа-2-глобулинов, ЛДГ4, щелочной фосфатазы, кальция. Увеличение печёночных ферментов указывает на метастазирование опухоли в печень. Анализ на онкомаркеры — обязательное обследование и при других опухолях в организме.
- Анализ периферической крови (из пальца) меняется при возникновении опухоли, вырабатывающей гормоны, стимулирующие выработку эритроцитов. В крови обнаруживается большое количество красных кровяных телец. При злокачественных опухолях увеличивается СОЭ.
В спорных случаях берется фрагмент тканей на биопсию. Подтверждение злокачественности или доброкачественности новообразования помогает врачам определиться с тактикой операции.