Саркомы костей: лечение и диагностика
Содержание:
- Как обнаруживают саркому?
- Какие шансы вылечиться от остеосаркомы?
- Список литературы
- Вопросы и ответы
- Другие заболевания из группы Онкологические заболевания:
- Диагностика
- Причины
- Классификации
- Диагностика Остеогенной саркомы:
- V. Часто встречающиеся саркомы мягких тканей
- Лечение саркомы мягких тканей
- Диагностика
Как обнаруживают саркому?
Клинические проявления зависят от места расположения опухоли и её размеров. При поверхностной локализации жалуются на уплотнение с деформацией. Поскольку саркома не болит, довольно долго её могут принимать за банальный «жировик». Гораздо сложнее заметить внутренние процессы: в забрюшинном пространстве и средостении, в органах, к примеру, в мышечном слое матки или желудка.
Диагностика поверхностных образований несложная, но высокотехнологичная — рентгеноскопия и УЗИ, МРТ области поражения для выявления границ злокачественного процесса и степени внедрения в соседние структуры, особенно крупные нервные стволы и сосуды.
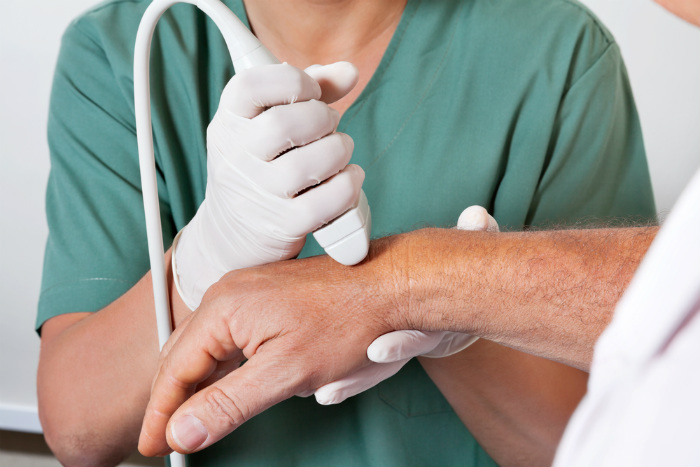
Обязательна биопсия саркомы мягких тканей более 5 см для предоперационного микроскопического исследования. Предпочтение отдано биопсии толстой иглой, позволяющей взятие столбика ткани, если не удаётся — прибегают к иссечению по краю опухолевого узла. Небольшие опухоли, планируемые на радикальное удаление без подключения предоперационного облучения или химиотерапии, изучают под микроскопом уже после операции.
Какие шансы вылечиться от остеосаркомы?
У детей и подростков с остеосаркомой болезни зависит от нескольких причин. Главными из них являются: конкретный тип опухоли, где именно она выросла, насколько болезнь успела распространиться по организму к моменту постановки диагноза, как опухоль ответила на курс химиотерапии до операции, насколько возможным было полное хирургическое удаление опухоли.
За последние три десятилетия результаты лечения злокачественной остеосаркомы достигли большого прогресса, когда всех заболевших детей стали лечить по единым протоколам (исследования оптимизации терапии). Благодаря тому, что лечение стало комбинированным, особенно после введения интенсивных стандартизированных курсов полихимиотерапии, доля выздоравливающих составляет 60% — 70%. О благоприятном прогнозе обычно говорят, если опухоль была полностью удалена хирургическим путём и болезнь хорошо отвечала на курс химиотерапии.
Хорошие шансы на выздоровление у детей с опухолями рук или ног, которые не дали метастазы – около 70%
Но здесь очень важно, как болезнь отвечает на курс химиотерапии. Если хорошо (то есть у ребёнка после проведённого курса осталось меньше 10% живых опухолевых клеток), то это считается гораздо лучшим прогнозом по сравнению с тем, когда болезнь плохо отвечает на лечение
При плохом ответе сразу повышается риск рецидива. Шансы на то, что рецидива будет, составляют менее 50%.
Если у ребёнка опухоль выросла на туловище, или опухоль очень большого размера, то прогноз считается менее благоприятным, чем у детей с опухолями конечностей, или с небольшими опухолями
Если есть метастазы, то важно, где именно они находятся и можно ли их удалить. У детей с единичными метастазами в лёгких, которые можно хирургически удалить, шансы на выздоровление выше, чем у детей с метастазами в кости, или с многоочаговой остеосаркомой
Необходимое замечание: когда мы называем проценты выздоровевших детей, это значит, что мы даём только точную статистику по этой форме рака у детей. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Сам термин «выздоровление» надо понимать прежде всего как «отсутствие опухоли». Потому что современные методы лечения могут обеспечивать долговременное отсутствие злокачественной опухоли. Но у них есть нежелательные побочные эффекты и поздние осложнения. Поэтому детям после лечения нужна . Также им нужна ещё долгое время ортопедическая помощь.
Список литературы
-
Kaatsch P, Spix C: Jahresbericht 2011. Deutsches Kinderkrebsregister, Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2011 [URI: http://www.kinderkrebsregister.de/ dkkr/ veroeffentlichungen/ jahresbericht/ jahresbericht-2011.html]
-
Bielack S: Osteosarkome. Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie AWMF online, 2010 [URI: http://www.awmf.org/ uploads/ tx_szleitlinien/ 025-005l_S1_Osteosarkome_2011-abgelaufen.pdf]
-
Bielack S, Carrle D: Diagnostik und multimodales Therapiekonzept des Osteosarkoms. ärztliches journal reise & medizin onkologie, Otto Hoffmanns Verlag GmbH 3/2007, S: 34
-
Zoubek A, Windhager R, Bielack S: Osteosarkome. in: Gadner H, Gaedicke G, Niemeyer CH, Ritter J (Hrsg.): Pädiatrische Hämatologie und Onkologie Springer-Verlag 2006, 882
-
Bielack S, Machatschek J, Flege S, Jürgens H: Delaying surgery with chemotherapy for osteosarcoma of the extremities. Expert Opin Pharmacother 2004, 5: 1243
-
Graf N: Osteosarkome. in: Gutjahr P (Hrsg.): Krebs bei Kindern und Jugendlichen Deutscher Ärzte-Verlag, 5. Aufl. 2004, 473
-
Lion TH, Kovar H: Tumorgenetik, in Gutjahr P: Krebs bei Kindern und Jugendlichen. Deutscher Ärzte-Verlag Köln 5. Aufl. 2004, 10
-
Bielack S, Kempf-Bielack B, Delling G, Exner G, Flege S, Helmke K, Kotz R, Salzer-Kuntschik M, Werner M, Winkelmann W, Zoubek A, Jürgens H, Winkler K: Prognostic factors in high-grade osteosarcoma of the extremities or trunk. J Clin Oncol 2002, 20: 776
-
Bielack S, Flege S, Kempf-Bielack B: Behandlungskonzept des Osteosarkoms. Onkologe 2000, 6: 747 [DOI: 10.1007/s007610070064]
-
Bielack S, Kempf-Bielack B, Schwenzer D, Birkfellner T, Delling G, Ewerbeck V, Exner G, Fuchs N, Göbel U, Graf N, Heise U, Helmke K, von Hochstetter A, Jürgens H, Maas R, Munchow N, Salzer-Kuntschik M, Treuner J, Veltmann U, Werner M, Winkelmann W, Zoubek A, Kotz R: Neoadjuvant therapy for localized osteosarcoma of extremities. Results from the Cooperative osteosarcoma study group COSS of 925 patients. Klin Pädiatr 1999, 211: 260
Вопросы и ответы
В разделе публикуются вопросы пациентов и ответы наших специалистов. Вопрос каждого человека касается конкретной проблемы, связанной с его заболеванием. Пациентам отвечают израильские клинические онкологи и главный врач LISOD, д.м.н., профессор Алла Винницкая. Ответы специалистов основаны на знаниях принципов доказательной медицины и профессиональном опыте. Ответы соответствуют исключительно предоставленным сведениям, имеют ознакомительный характер и не являются врачебной рекомендацией. Основная цель раздела – дать информацию пациенту и его семье, чтобы вместе с лечащим врачом принять решение о виде лечения. Предложенная Вам тактика лечения может отличаться от принципов, изложенных в ответах наших специалистов. Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования переднего средостения |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли надпочечников |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак анального канала |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак тонкого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Тимома |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Диагностика
Консультация врача-хирурга включает в себя анализ жалоб пациента, внешний осмотр, пальпацию беспокоящего участка и обязательное рентгенографическое исследование. Если выявлены первичные поражения, дальнейшая диагностика проводится под контролем врача-онколога. Обследование включает контрастную компьютерную томографию – для подтверждения диагноза и предоперационного планирования, магнитно-резонансное исследование – для детального изучения мягких тканей и костного мозга, остеосцинтиграфия – радионуклидное исследование, позитронно-эмиссионную томографию, ангиографию, биопсию – прижизненный забор клеток для подтверждения диагноза.
Причины
Классификации
Существует несколько классификаций рабдомиосарком. Наиболее полную информацию о характере и распространенности процесса имеет международная ТNM-классификация:
-
Т — описание первичной опухоли
- Тх — недостаточно данных для оценки злокачественного новообразования
- Т1 — опухоль не более 5 см в любом из измерений; Т1а — расположена поверхностно, Т1b — находится глубоко в толще здоровых тканей;
- Т2 — рабдомиосаркома более 5 см в наибольшем измерении; подгруппы Т2а и Т2b имеют схожие критерии;
-
N — регионарные (расположенные вблизи от опухоли) лимфоузлы
- Nx — недостаточно лабораторно-инструментальных данных для оценки поражения лимфатических узлов;
- N0 — нет метастазов в регионарных лимфоузлах;
- N1 — есть признаки метастазирования в один или более лимфатический узел;
-
M — отдаленные метастазы в другие системы органов
- Mx — нет данных об отдаленном метастазировании;
- M0 — отдаленный метастатический процесс отсутствует;
- M1 — выявлены отдаленные метастазы.
Еще одна классификация рабдомиосарком — клиническая. Она учитывает степень распространенности злокачественного новообразования и возможность хирургического лечения. Клиническая классификация подразделяет всех пациентов с рабдомиосаркомами на 4 группы:
- 1 группа — злокачественный процесс полностью локализован, регионарные или отдаленные метастазы отсутствуют, опухоль поддается хирургическому иссечению;
- 2 группа — рабдомиосаркома имеет локализованный рост, но не подлежит полному удалению по результатам гистологического исследования (по краю иссечения опухоли имеются атипичные клетки), имеются метастазы в регионарных лимфатических узлах;
- 3 группа — полное удаление опухоли невозможно, что определяется невооруженным глазом (например, врастание в крупные сосуды и нервы), признаки отдаленного метастазирования отсутствуют;
- 4 группа — хирургическое лечение невозможно или не принесет положительного результата, имеются отдаленные метастазы.
В зависимости от степени дифференцировки и зрелости клеток, составляющих опухоль, выделяют два типа рабдомиосарком: высоко- и низкодифференцированные. Первый тип опухолей, как правило, имеет более благоприятный прогноз. В то же время, рабдомиосаркомы с низкой степенью дифференцировки отличаются крайне агрессивным течением и быстро дают метастазы в регионарные лимфатические узлы и другие органы.
Оценка злокачественности проводится врачом-патоморфологом во время гистологического исследования по специальной классификации Grade. Она отражает степень визуальной схожести опухоли с нормальной поперечно-полосатой мускулатурой. Чем меньше клетки злокачественного новообразования похожи на мышечные, тем ниже дифференцировка и выше злокачественность рабдомиосаркомы. Высокодифференцированными считаются опухоли Grade 1, все остальные относятся к саркомам средней или низкой степени зрелости.
Важное клиническое значение имеет разделение рабдомиосарком области головы и шеи на две группы: параменингеальные и непараменингеальные. К первому типу относятся злокачественные опухоли, локализованные в полости носа, уха или носоглотки, а также в крылонебной или подвисочной ямке, ко второму типу — все остальные
Диагностика Остеогенной саркомы:
Диагноз остеогенной саркомы основывается на гистопатологических критериях в совокупности с рентгенологическими данными. Стандартные гистологические варианты остеосаркомы — остеобластическая (50%), хондробластическая (25%) и фибробластическая — менее 20%
1. Полное рентгенологическое исследование.
Это исследование позволяет заподозрить наличие остеосаркомы у пациента, а также выявляет наличие мягкотканного компонента, патологического перелома, определяет размеры опухоли, и оптимальный уровень проведения биопсии.
Рентгенологические признаки остеосаркомы:
— метафизарная локализация в длинных трубчатых костях;
— наличие склеротических и литических очагов в кости, наличие васкуляризации;
— очаги патологического остеобразования в мягких тканях;
— нарушение целостности надкостницы с образованием «козырька» или «треугольника Кодмена»;
— игольчатый периостит — «спикулы» (разрастание периоста в виде иголочек, расположенных перпендикулярно поверхности кости);
— рентгенография легких позволяет выявить макрометастазы.
Но множество рентгенологических находок могут вводить в заблуждение:
— высокодифференцированная опухоль;
— литические очаги или очаги с минимальным склерозом;
— ограничение очага костномозговым каналом;
— нетипичная периостальная реакция;
— редкая интраоссальная локализация;
— редкая скелетная локализация (мягкие ткани, череп, ребро и т.д.).
2. Морфологическое исследование опухоли.
Одной из частых причин невозможности проведения органосохраняющей операции является неудачно проведенная биопсия с местным обсеменением опухолевыми клетками, развитием патологического перелома. Поэтому биопсия должна проводиться хирургом и предпочтительнее проводить трепанобиопсию, нежели ножевую биопсия (для максимальной защиты прилежащих к опухоли тканей от контакта с биоптатом).
3. Остеосцинтиграфия (ОСГ) с Te-99 — позволяет выявить другие очаги в костях, хотя повышение накопления изотопа не является специфическим. При проведении ОСГ в динамике по изменению процента накопления изотопа в очаге до- и после химиотерапии, можно достаточно точно судить об эффективности химиотерапии. Значительное снижение процента накопления изотопа в очаге достаточно точно коррелирует с хорошим гистологическим ответом опухоли на химиотерапию.
4. Компьютерная томография (КТ) очага — позволяет выявить точную локализацию опухоли, ее размеры, отношение опухоли к окружающим тканям, распространение ее на сустав. КТ легких позволяет выявить микрометастазы, не выявляемые рентгенологически.
5. Магнито-резонансная томография (МРТ).
Наиболее точный метод контрастирования опухоли, выявляющий ее отношение к окружающим тканям, сосудисто-нервному пучку, а также позволяющий определить динамику процесса при проведении химиотерапии, ее эффективность и, соответственно, планировать объем операции. В настоящее время МРТ проводится с контрастом, содержащим гадолиниум, который накапливается по периферии опухоли, четко отграничивая ее.
В крупнейших онкологических клиниках мира используется усовершенствованный метод — DEMRI — динамический захват контрастного вещества, определяемый при МРТ. С помощью компьютера производится количественное определение (в%) опухолевых клеток, накапливающих контраст до- и после химиотерапии, тем самым определяя гистологический ответ опухоли на лечение еще в предоперационный период.
6.Ангиография — проводится перед операцией. Этим методом выявляют свободны или нет сосуды от опухоли, что определяет объем операции. При наличии в сосудах опухолевых эмболов, проведение органосохраняющей операции невозможно.
Дифференциальный диагноз остеогенной саркомы проводят между хондросаркомой, эозинофильной гранулемой, хрящевыми экзостозами, остеобластокластомой.
V. Часто встречающиеся саркомы мягких тканей
1. Злокачественная фиброзная гистиоцитома (ЗФГ) является наиболее часто встречающейся саркомой мягких тканей. Возникает в возрастной группе 50—70 лет. Морфологически характеризуется большой клеточностью и плеоморфизмом, имеет очень агрессивное течение. Миксоидный вариант (в настоящее время миксофибросаркома) течет менее агрессивно.
2. Рабдомиосаркома — различают 3 типа: плеоморфная, альвеолярная и эмбриональная. Эмбриональная является наиболее часто встречающимся гистологическим подтипом у детей. Это системное заболевание, и после постановки диагноза лечение начинается с системной химиотерапии, далее — оперативный этап или лучевая терапия для достижения локального контроля с последующей послеоперационной химиотерапией. Плеоморфный вариант обычно возникает во взрослом возрасте, отличается плохим прогнозом и крайне низким процентом излечения.
3. Липосаркома — миксоидная липосаркома является аналогом липосарком 2-й степени злокачественности, характеризуется вялотекущим течением и может метастазировать в мягкие и жировые ткани различных локализаций и брюшную полость. Плеоморфная липосаркома — это опухоль 3-й степени злокачественности (G3), возникает, как правило, на конечностях и метастазирует в легкие.
4. Лейомиосаркома возникает из гладкомышечных клеток, может локализоваться в любой части организма, беря начало из гладкомышечных клеток сосудистой стенки. Наиболее часто возникает в матке или органах ЖКТ. Лейомиосаркомы ЖКТ редко отвечают на химиотерапию, в то время как лейо-миосаркомы матки чувствительны к ифосфамиду с доксорубицином и комбинации гемзара с таксотером. Лейомиосаркомы кожи и подкожно-жировой клетчатки относятся к достаточно доброкачественным опухолям, не метастазируют и лечатся только хирургическим методом.
5. Синовиальная саркома. Гистологически выделяют 2 вида — монофазная и бифазная. Обычно возникает на конечностях, однако может быть также на туловище, брюшной стенке или внутренних органах. Отличается агрессивным ростом и хорошей чувствительностью к химиотерапии. В 1/3 случаев на рентгенограммах обнаруживают кальцинаты.
6. Нейрофибросаркома — злокачественная опухоль оболочек периферических нервов, или злокачественная шваннома. Часто возникает у пациентов с болезнью Реклингаузена. В 50% возникает у больных с нейрофиброматозом.
7. Ангиосаркома — опухоль сосудистого происхождения. Лимфангиосаркомы встречаются редко, часто бывают вторичными после мастэктомии из-за хронического лимфостаза. Гемангиосаркомы могут возникать в любых частях тела, но наиболее часто встречаются в коже и поверхностных мягких тканях головы и шеи.
8. Гемангиоперицитома встречается крайне редко, характеризуется вялотекущим ростом и местным рецидивированием. Гистологически обладает сходством с синовиальной саркомой.
9. Альвеолярная саркома мягких тканей. Клеточная природа происхождения неизвестна. Во взрослом возрасте опухоль наиболее часто выявляется в толще мышц бедра, в детском возрасте, как правило, — в области головы и шеи.
10. Эпителиоидная саркома чаще встречается в виде опухолевого образования дистальных отделов конечностей, исходя из апоневротических структур. Высока частота метастазирования в кожу, ПЖК, жировую ткань, кости и лимфатические узлы. Местные рецидивы обычно возникают выше места предыдущей операции (рис.2).
Лечение саркомы мягких тканей
Выбор метода лечения саркомы определяется степенью ее злокачественности, местом расположения и наличием метастазов. Для лечения низкозлокачественных опухолей, лечение преимущественно хирургическое, в остальных случаях используются комбинированные методы, включающие облучение и химиотерапию.
Хирургическое лечение
При хирургическом лечении сарком используются следующие виды операций:
- Широкая местная резекция. Таким способом удаляются низкозлокачественные небольшие новообразования, располагающиеся в коже и подкожной клетчатке.
- Широкое иссечение. При таком вмешательстве саркома удаляется в пределах анатомической зоны, отступая от края новообразования не менее чем на 4-6 см.
- Радикальная органосохраняющая операция. При таком объеме вмешательства удаляется опухоль совместно с мышечными фасциями и неизмененными мышцами, которые отсекаются в месте их прикрепления. При вовлечении в процесс кровеносных сосудов, нервных стволов и костей, производят их резекцию с одномоментной пластикой кожным или кожно-мышечным лоскутом.
- Ампутации или экзартикуляции — удаление конечности или ее вычленение по линии суставной щели. Такие вмешательства проводятся при обширных местно-распространенных высокозлокачественных процессах с вовлечением магистральных кровеносных и нервных стволов на большом протяжении, а также костных структур и мышц.
Во время операции обязательно проводится интраоперационное срочное гистологическое исследование. При наличии злокачественных клеток в краях отсечения и при потенциальной возможности радикального удаления опухоли, выполняют реоперацию.
Лучевая терапия
Лучевая терапия применяется в рамках комбинированного лечения в предоперационном и/или послеоперационном этапе. В первом случае преследуется цель — уменьшение размера саркомы и создание условий для проведения радикального вмешательства. Во втором — уничтожение оставшихся злокачественных клеток. Чтобы воздействие на опухоль было равномерным, используются многопольные методики облучения.
Предоперационная лучевая терапия
При предоперационной ЛТ, границы полей облучения (ПО) должны выходить за размеры ткани опухоли минимум на 3-4 см. Если опухоль имеет большие размеры, производят облучение в пределах 10 см от ее края до достижения суммарной очаговой дозы 45-50Гр. Затем ПО сокращают до размеров новообразования.
Если опухоль располагается на конечности, есть вероятность развития остеолучевого некроза, мышечных контрактур и отеков. Чтобы этого избежать, рекомендуется облучать не более 2/3 окружности конечности, если это возможно. Минимальная толщина необлучаемых тканей в зоне предплечья составляет 2 см, на бедре 4 см, и на голени — 3 см.
Послеоперационная лучевая терапия
Послеоперационная лучевая терапия показана в следующих случаях:
- Высокая степень злокачественности саркомы по данным гистологического исследования.
- Нерадикально проведенная операция — наличие злокачественных клеток в краях отсечения при невозможности проведения реоперации.
- Вскрытие капсулы саркомы во время хирургического вмешательства.
Послеоперационную ЛТ начинают выполнять не позднее, чем через 4 недели после окончания хирургического лечения.
Если предоперацинная ЛТ не выполнялась, поля облучения включают в себя следующие области:
- Ложе опухоли.
- Ткани, которые располагаются на расстоянии 2 см от удаленной опухоли.
- Послеоперационный рубец.
Облучение проводят в суммарной очаговой дозе 60 Гр. Если была проведена нерадикальная операция, дозу увеличивают до 70 Гр. В аналогичном режиме проводят лучевую терапию при невозможности оперативного лечения.
Химиотерапия
Химиотерапия широко используется для лечения высокозлокачественных сарком мягких тканей. Как и при лучевой терапии, ее могут назначать на дооперационном и/или послеоперационном этапе. Неоадъювантная (предоперационная) ХТ призвана воздействовать на очаг опухоли, уничтожать микрометастазы и создать условия для органосохраняющего хирургического лечения. С этой целью проводят 2-3 курса химиотерапии с перерывом в 3-4 недели.
Послеоперационная ХТ может проводиться для уничтожения микрометастазов или уже визуализируемых метастазов. С этой целью выполняют 3-4 курса лечения. При химиотерапевтическом лечении сарком применяют различные комбинации следующих препаратов:
- Доксорубицин.
- Этопозид.
- Винкристин.
- Ифосфамид.
- Дакарбазин.
- Цисплатин и др.
Схема химиотерапии будет определяться морфологическим вариантом опухоли и ее чувствительностью к ранее проводимому лечению.
Диагностика
Диагностика основывается на клин, данных, результатах рентгенол. и морфол. исследования. Большое значение придается рентгенол. методам исследования, в т. ч. томографии (см.), ангиографии (см.), позволяющим определить характер поражения, его границы, протяженность. Лимфография (см.) способствует диагностике метастазов в лимф. узлы. Для изучения строения опухоли до начала лечения применяют пункцию тонкой иглой, позволяющую получить материал для цитологического исследования (см.), в ряде случаев проводят трепанобиопсию. Если при этом не удается установить морфол. характеристику опухоли, то как заключительный этап диагностики следует предпринять интраоперационную открытую биопсию (см.).










