Все о продольном плоскостопии
Содержание:
- Лечение
- МЕХАНИЗМ ПОЯВЛЕНИЯ ПЛОСКОСТОПИЯ
- Виды плоскостопия
- Виды плоскостопия у детей
- Причины возникновения
- Плоскостопие у детей – как определить плоскостопие?
- Общие сведения
- Важность остеопатической помощи для детей
- Диагностика
- Можно ли избавиться от плоскостопия с помощью операции?
- Когда и как лечить плоскостопие у детей
- Методы диагностики плоскостопия в клинике Фэнтези
- Причины
- Лечение ортопедической обувью
- Лечение продольного плоскостопия
- Как лечить шейный остеохондроз
- Диагностика
- Лечение плоскостопия ортопедическими стельками
- Плоскостопие формируется годами, устраняется за полчаса или подтаранный артроэрез
- Что такое плоскостопие. Его виды.
- Цены на услуги по остеопатии
Лечение
Лечение в основном консервативное, ведущее место в нем занимает леч. физкультура. Ее в различных объемах назначают при всех формах и степенях П. Упражнения леч. гимнастики укрепляют мышцы, поддерживающие свод и способствующие натяжению связочного аппарата, корригируют порочную установку стоп, воспитывают стереотип правильного положения всего тела и нижних конечностей при стоянии и ходьбе, действуют общеукрепляюще на организм, улучшают обмен веществ, активизируют двигательный режим. Ведущее место занимают специальные упражнения, направленные на исправление деформации стоп. В начале курса упражнения выполняют из исходного положения сидя или лежа, что исключает влияние веса (массы) тела на свод стопы, когда мышцы еще недостаточно окрепли (рис. 3, 1—8). В дальнейшем назначают упражнения из исходного положения стоя или в ходьбе, дающие возможность, кроме тренировки мышц, корригировать своды стоп и вальгусную их установку (рис. 3, 9—18). Все эти упражнения в той или иной комбинации рекомендуют включать в режим дня детей (утренняя гимнастика, уроки физкультуры в школе, дома несколько раз в день). Для укрепления мышц, активно участвующих в поддержании нормальной высоты сводов, помимо леч. гимнастики, можно использовать упражнения в естественных условиях — ходьбу босиком по рыхлой почве, песку, бревну, лазание по канату, шесту, подгребание песка стопами, плавание и др. Укреплению мышечно-связочного аппарата голени и стопы способствует массаж и самомассаж, который целесообразно проводить на мышцах передней и внутренней поверхности голени, подошвенной поверхности стопы. Особенно показан массаж при появлении болей и чувства утомления в ногах к концу дня, после длительного стояния или ходьбы. Массаж проводят курсами длительностью 1,5—2 мес., время одной процедуры 10—12 мин.
Рис. 4. Стопа в манжете с вкладышем для поддержания поперечного свода.
Для улучшения трофики тканей проводят физиотерапевтическое лечение. При выраженном П. назначают ортопедические стельки (супинаторы) с выкладкой поперечного или одновременно поперечного и продольного свода. При поперечном П. применяют манжеты из бандажной резины с вкладкой для поддержания свода (рис. 4). При резко выраженном П. показана ортопедическая обувь (см.).
Показанием к операции при П. является безуспешность консервативного лечения (остающиеся боли, нарушение функции стоп), прогрессирование деформации.
Рис. 5. Схематическое изображение костнопластической операции Пертеса при статическом продольном плоскостопии: а — иссечение клина (1) из нижневнутренней части ладьевидной кости (2) и вертикальная остеотомия (указана стрелкой) пяточной кости (3); б — имплантация костного клина (1) в пяточную кость (5); место иссеченного клина в ладьевидной кости (4).
При продольном статическом П. оперативное вмешательство применяют редко. Наиболее рациональна костно-пластическая операция Пертеса (рис. 5). Обезболивание общее или Внутрикостное. После операции накладывают гипсовую повязку сроком до 4—5 нед. в положении легкой гиперкоррекции. Далее применяют леч. гимнастику, массаж, физиотерапию, ортопедическую обувь.
Рис. 6. Схематическое изображение реконструктивной операции переднего отдела стопы при поперечном плоскостопии и вальгусном отклонении I пальца: а — кожные разрезы по внутреннему и наружному краям стопы (пунктиром показана невидимая сверху часть разреза); б — резекция костных разрастаний (1) с внутренней части головки I плюсневой кости, резекция основания (2) основной фаланги I пальца, поперечная остеотомия (4) основания I плюсневой кости для введения костного клина (3); в — проведение при помощи зажима под плюсневыми костями лавсановой ленты с огибанием I и V плюсневых костей, плюсневая кость отклонена кнаружи, и в образовавшийся паз введен клиновидный трансплантат (3); г — лавсановая лента в виде восьмерки фиксирует плюсневые кости, укрепляет связочный аппарат.
Комплекс оперативных приемов, направленных на устранение поперечного П. и деформации I пальца, называют реконструктивной операцией переднего отдела стопы (рис. 6.). Операцию производят под внутри-костным или общим обезболиванием. После операции накладывают гипсовый сапожок; на 5-й день начинают движения I пальца. Через 2 нед. повязку укорачивают и превращают в съемную. Через 1 мес. разрешают ходьбу в манжетах с поддержкой поперечных сводов в обуви со шнуровкой, на каблуке до 3 см.
МЕХАНИЗМ ПОЯВЛЕНИЯ ПЛОСКОСТОПИЯ
Правильно сформированная стопа характеризуется продольным сводом (длина стопы по внутреннему краю), поперечным сводом (ширина стопы на уровне пальцев), выполняющим важную работу по удержанию баланса тела и амортизации при ходьбе. Плоскостопие вызывает ослабление связочного аппарата стопы, что приводит к оседанию свода, подошва становится плоской, нагрузка распределяется неравномерно, теряется рессорная функция.
Компенсировать неправильное распределение нагрузки вынуждены суставы нижних конечностей: голеностопный, коленный, тазобедренный. Давление распространяется на позвоночник, внутренние органы, которые не предназначены для такой работы. Непосильный труд быстро выводит из строя суставы, позвоночник, ощущается боль в спине и ногах, появляется быстрая усталость при движении. Причина такого самочувствия – развитие плоскостопия, из-за которого страдают суставы, развивается патологическая осанка.
Важно на начальных этапах начать лечение, которое приведет к положительному результату. В дошкольном возрасте плоскостопие устраняется консервативными методами: ЛФК, массаж, ортопедическая обувь, в редких случаях назначается хирургическая коррекция
Патология легко поддается лечению, не вызывает никаких последствий.
Для подростков устранение требует много сил и времени, не всегда проходит гладко, нередко применяется операция, но прогноз положительный. В старости плоскостопие вылечить тяжело, влияние времени негативно сказывается на суставах и костях.
Важным элементом на пути к здоровой жизни является соблюдение мер профилактики с детского возраста, заключающиеся в укреплении мышц, связок ступни для удержания и равномерного распределения массы тела. Запущенность приводит к нарушениям опорно-двигательной системы, в итоге возможен полный или частичный паралич.
Виды плоскостопия
Виды плоскостопия у детей
- поперечное – когда деформируется поперечный свод;
- продольное – затрагивает продольный свод, стопа увеличивается, соприкасается с полом всей поверхностью и провоцирует развитие косолапия;
- комбинированное.
- травматическое, которое проявилось вследствие переломов;
- статическое – характерное для детей с неразвитым опорно-двигательным аппаратом;
- паралитическое – результат полиомиелита;
- рахитическое – полученное после перенесенного рахита.
- слабовыраженной – отклонение почти не заметно, но связки существенно ослаблены;
- умеренной – визуально заметны нарушения походки, появляются боли в голеностопе;
- резковыраженной – сопряжена с трудностями перемещения, отечностью.
- функциональное, которое является следствием целого ряда неправильных действий и связано во многом с пассивным образом жизни;
- анатомическое – серьезная патология, часто врожденная, которая требует операции.
- осмотр;
- плантографию;
- подометрию – учет внешних параметров;
- подография – анализ походки;
- рентгенографическое исследование для определения степени заболевания и результативности проведенного лечения.
- Норма.
- Высокий свод.
- Плоская стопа.
обратить внимание на то, как он ставит пятку, не заваливает ли ее на бок;
если нога слишком выросла в ширину, расплющилась, то это признак начала болезни;
при ходьбе ножки выворачиваются вовнутрь, а носки выкручиваются наружу.
- малыш отказывается от прогулок на улице, ссылаясь на боль в ногах, просится на руки и плачет;
- болевые симптомы в области голени или коленных суставах;
- нарушена осанка, проявляется сутулость, появляется болевое ощущение в спине;
- одно плечо приподнято выше другого;
- лопатка, торчащая сильнее второй;
- за короткий срок обувь приходит в негодность, счесываются каблуки, подошвы стаптываются внутрь, деформируется голенище;
- подошвы стаптываются по-разному на правом и левом ботинках.
Причины возникновения
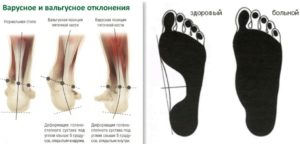
Вальгусная и варусная деформация стоп может быть врожденной и приобретенной. При врожденной патологии основная причина аномалии – генетически обусловленная дисплазия соединительной ткани. Этот молекулярно-генетический дефект коллагена сопровождается гиперрастяжимостью, снижением прочности соединительнотканных структур – связок и сухожилий. Отклонение структурных и функциональных способностей соединительнотканных компонентов стопы приводит к плоскостопию. Плоско-вальгусная деформация стоп отмечается у детей, чьи родители страдают от этой патологии. Также врожденная аномалия является последствием:
- нарушения внутриутробного формирования из-за акушерских осложнений – многоплодия, маловодия, аномального положения в матке; неправильное положение ступней при указанных патологиях приводит к привычной деформации нижнего отдела ножки ребенка;
- изменения развития структур из-за внутриутробной интоксикации, инфицирования, обусловленных заболеваниями, перенесенными матерью ребенка во время гестации;
- наследственными заболеваниями, травмами, приведшими к болезням ЦНС и аномалиям иннервации.
Плоско-варусная установка стоп может быть связана с гипертонусом мышц у новорожденных. Врожденные ортопедические деформации проявляются сразу после рождения малыша и могут быть выявлены при осмотре в роддоме.
Приобретенные деформации стопы могут возникнуть в разном возрасте. У пожилых людей причиной вальгусной или варусной установки ступни может стать остеопороз, последствия перелома шейки бедра, эндокринные нарушения, обусловленные климаксом, болезнью Педжета.
Вальгусная и варусная деформация стоп у ребенка может быть вызвана:
- родовой травмой;
- врожденной дисплазией тазобедренного сустава;
- эндокринными заболеваниями;
- коллагенозами;
- заболеваниями костно-мышечной системы;
- нарушением обмена веществ, в том числе ожирение, рахит;
- гиповитаминозом;
- ранней или чрезмерной нагрузкой на стопу;
- последствием травм или оперативным вмешательством;
- неправильно подобранной обувью;
- уменьшением свода ступни.
В некоторых случаях дефекты самостоятельно проходят в определенном возрасте ребенка. Но происходит это только в том случае, если они были вызваны физиологическими причинами. В остальных случаях деформация стоп требуют коррекции.
Плоскостопие у детей – как определить плоскостопие?
Основные причины развития плоскостопия у детей
- Неокрепший костный, мышечный и связочный аппарат
- Наследственная предрасположенность
- Обувь! Тесная, неудобная. Частое ношение обуви. Ребенок до 5 лет должен как можно чаще ходить босиком, ношение обуви только в исключительных случаях. Родители не лишайте детей здоровых ног!
Особенности диагностики плоскостопия у детей
- Неравномерно стертые башмачки, внутренняя часть подошвы и каблук стерты сильнее, один ботиночек стерт больше другого
- Жалобы ребенка на боли или усталость в ножках после подвижной игры или активной прогулки
- При простом осмотре стоп ребенка уже можно заметить уплощение сводов.
Несколько советов для профилактики плоскостопия у детей
- Как можно больше давайте ребенку ходить босиком
- Не покупать ребенку обувь пока он не научится ходить, до года лучшая обувь для ребенка – шерстяные пинетки
- Обувь должна быть:
- гибкой, просторной, каблук не более 1-1,5 см
- плотно фиксировать стопу, но не сдавливать ножку
- минимальное количество внутренних швов
- изготовлена из натуральных материалов
- задник высокий жесткий, хорошо фиксирует ножку
- подошва устойчива, не скользить
- до 2 лет не должно быть в обуви супинатора, до этого времени его рол выполняет жировая подушечка стопы
- обувь должна быть с запасом 1-1,5 см
- Менять чаще обувь, следить за ростом ножки
- Не перегружать ребенка спортом, все нагрузки должны соответствовать возрасту ребенка и степени развития его опорно–двигательного аппарата.
- Делать ребенку гимнастику и массаж ног
- Детям старше 2 лет, будут благоприятны упражнения для развития мышц и сухожилий стопы (брать предметы пальчиками ног, ходить на носочках, пяточках, внешней стороне стоп и др.)
Общие сведения
Плоскостопие у детей – самая распространенная ортопедическая патология в педиатрии, проявляющаяся снижением высоты сводов стопы. Плоскостопие может выявляться у ребенка с самого рождения (в 3% случаев); к 2 — 4 годам оно наблюдается у 24-32% детей, к 7 годам – у 40%, к 12 годам – у 50% подростков.
Активное формирование элементов свода стопы у детей происходит постепенно, с появлением и возрастанием нагрузки на ноги. Критическим моментом в развитии плоскостопия является возрастной период с 8 месяцев до 1,5 лет, когда ребенок начинает вставать и учиться ходить. В раннем возрасте у всех детей отмечается физиологическая плоская стопа, обусловленная возрастными анатомо-функциональными особенностями: хрящевой структурой костей, более эластичными и растяжимыми связками, слабыми мышцами. При правильном развитии с повышением силы и выносливости мышц это состояние у детей самостоятельно нормализуется к 5-6 годам. При определенных нарушениях у детей развивается плоскостопие, приводящее к резкому снижению амортизационного потенциала стопы, возрастанию нагрузки на другие элементы опорно-двигательного аппарата с повреждением коленных и бедренных суставов, деформацией позвоночника, нарушением работы внутренних органов.
Важность остеопатической помощи для детей
Зачастую истоки плоскостопия у детей кроются в рождении. Связь самая прямая, хоть и не очевидная в медицинском обществе. Малыш, проходя родовые пути или подвергаясь резкому извлечению при кесаревом сечении, часто сталкивается со смещением затылочной пластины вперед — она находит на позвоночник. Организм не в состоянии восстановить природный баланс и начинает подстраиваться под имеющиеся обстоятельства. Лопатки выпячиваются, поясница прогибается внутрь, вес тела оседает на свод стоп, деформируя их вид, малыш косолапит. Малыш сразу привыкает ходить неправильно, нарушается походка, в результате развивается продольное плоскостопие, добавляется боль.
Если признаки продольного или поперечного плоскостопия, деформации стоп и нарушения походки отмечаются в детстве, то в течение жизни они только усугубляются. Стопа ослабевает под действием возрастающей нагрузки, практически всегда добавляются возрастные заболевания.
Врач осматривает ребенка, обязательно изучает состояние всего тела, а не только вид стоп. В первую очередь оценивает расположение участков черепа, шейных позвонков, позвоночник. Чем раньше малыш покажется врачу-остеопату, тем меньше негативных последствий проявляется у ребенка.
Процесс лечения стоп у остеопата чем-то напоминает массаж. В первые годы жизни пациента достаточно исправить форму черепа. Как результат — в большинстве случаев организм сможет отключить компенсаторные механизмы и снизить нагрузку на свод стоп. Деформация стоп не разовьется.
Остеопатия не обещает чудес. Иногда достаточно обратиться один раз, чтобы развитие стоп пошло в правильном русле, а другой ребенок потребует больше внимания. Люди зрелого возраста должны посетить несколько сеансов, ведь у них плоскостопие встречается как целый набор недугов.
Первый результат появляется сразу: легкость в ногах, своды становятся выше, косточка у большого пальца ноги чуть сглаживается, стопы лучше амортизируют, уходит боль. Меняется к лучшему манера ходить и внешний вид ног. Остеолечение не исключает ношение специальной обуви для комплексного восстановления стоп.
Диагноз устраняется и за счет воздействия остеопата на скелетно-мышечную систему. Он приводит части организма в физиологичное положение, снимает излишний тонус, выравнивает плечи, таз. Это оптимальный способ самовосстановления при болезни стоп.
Диагностика
Люди, которые имеют плоскостопие могут не испытывать каких либо симптомов и не обращаться на прием к врачу-ортопеду. Однако если есть определенные признаки, такие как визуально плоская стопа, боли в стопе лодыжках или нижних конечностях, ощущение напряжения в ногах тяжести в ногах, особенно после нагрузок, то тогда необходимо обратиться на консультацию к врачу-ортопеду.
Диагностика плоскостопия не представляет трудности для квалифицированного врача, который такой диагноз может поставить на основании осмотра пациента. Доктор оценит походку человека, расположение стопы к поверхности, и оценить функциональное состояние каждой ноги.
В некоторых случаях врач может назначить рентгенографию, КТ или МРТ, особенно если необходимо выяснить генез плоскостопия. Хороший результат также дает подография, которая позволяет оценить степень плоскостопия.
Можно ли избавиться от плоскостопия с помощью операции?
Хирургическое лечение может быть выполнено на 2-3 стадии заболевания. Обычно операцию проводят не ранее 3 стадии. Устойчивого результата удается добиться не всегда.
Если операция проводится только на костно-суставном аппарате, деформация стопы полностью устраняется. Но болезнь часто рецидивирует. Если стопа вернулась в прежнее положение, проводят операцию на мягких тканях. После неё требуется период иммобилизации гипсовой повязкой до 5 недель. Затем следует этап реабилитации: физиотерапия, лечебная физкультура. Пациенту нужно носить супинаторы, стельки или ортопедическую обувь, чтобы избежать рецидива.
Встречается костная форма статического плоскостопия. Эта деформация называется плоско-вальгусная стопа. Можно ли вылечить плоскостопие у взрослых при этой форме заболевания, зависит от квалификации хирурга, эффективности самой операции и последующего восстановления.
Хороших результатов позволяет добиться клиновидная резекция костей стопы в области вершины свода. Основа клина обращена вниз. Затем делают трансплантацию сухожилия длинной малоберцовой мышцы на медиальный (внутренний) край стопы. Дополнительно может быть выполнена Z-образная ахиллотомия (иссечение ахиллова сухожилия).
Хирургическое вмешательство требуется при Hallux valgus – деформации первого пальца стопы, которая развивается на фоне поперечного плоскостопия. Известно около 200 операций. Приблизительно 20 из них часто используются хирургами. Вмешательство может затрагивать только мягкие ткани или сочетается с корригирующими остеотомиями (искусственные переломы кости с корректировкой положения отломков).
Плоскостопие – медленно прогрессирующее заболевание, которое чревато осложнениями. Ощутив боль в стопах и икроножных мышцах при ходьбе, обратитесь к врачу. Ранние стадии плоскостопия успешно корректируются при помощи ортопедической обуви или стелек. Они обязательно должны быть изготовлены индивидуально, после тщательной диагностики. Готовые стельки лишь снимают симптомы, но в итоге приводят к прогрессированию заболевания. В запущенных случаях может возникнуть потребность в хирургическом лечении, поэтому обращаться к врачу-ортопеду стоит как можно раньше, не дожидаясь развития плоскостопия 3 степени с осложнениями.
Услуги найшей клиники по данному направлению:
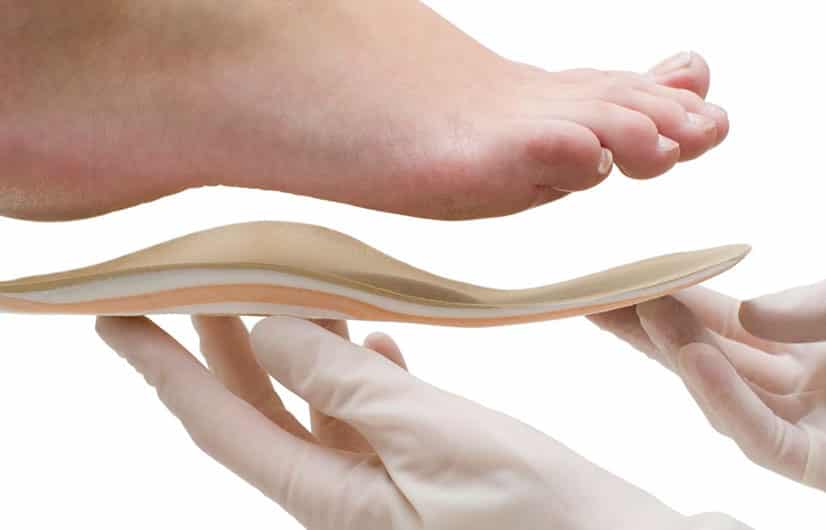
Ортопедические стельки
Это медицинские изделия, которые изготавливают индивидуально под каждого пациента и помещают в обувь для коррекции и поддержки положения стопы. Стельки используют для профилактики и лечения плоскостопия, так же для лечения заболеваний суставов нижних конечностей и позвоночника
Стельки для плоскостопия 1 степени
Стельки ортопедические при плоскостопии 2 степени
Стельки ортопедические при плоскостопии 3 степени
Стельки ортопедические продольные
Ортопедические поперечные стельки
Стельки супинаторы при плоскостопии
Когда и как лечить плоскостопие у детей
Сразу следует отметить, что при адекватном лечении плоскостопия у детей прогноз относительно полноценного исцеления, как правило, благоприятный. Дело в том, что своды стопы формируются до 8-10 лет. Так что, если вам установили диагноз в 5-6 лет, то необходимо минимум усилий с вашей стороны, чтобы к окончанию младшей школы вы забыли об этом заболевании.
Однако если плоскостопие было обнаружено у ребенка 11 лет, тоже не следует впадать в отчаяние: в этом возрасте дети вступают в период интенсивного роста, а в дальнейшем еще предстоит сложная гормональная перестройка организма. Поэтому адекватное лечение приведет к тому, что школьник «перерастет» свое плоскостопие.
В нашей клинике Восстановительной медицины разработана специальная программа лечения плоскостопия, в которую по показаниям могут быть включены следующие методы коррекции:
- остеопатическое лечение
- массаж;
- лечебная физкультура;
- детские индивидуальные ортопедические стельки на заказ.
Наша клиника практикует индивидуализированный подход к каждому пациенту, поэтому при составлении плана медицинских мероприятий будет учтена форма и стадия плоскостопия, наличие осложнений (нарушение осанки, сколиоз), а также общее состояние здоровья юного пациента.
Методы диагностики плоскостопия в клинике Фэнтези
Диагностикой и лечением плоскостопия у детей в нашей клинике занимаются травматологи-ортопеды, врачи высшей категории, с огромным опытом работы в амбулаторных клиниках и стационарах. Мы используем только современные и проверенные методы лечения и профилактики плоскостопия у детей.
На приеме ортопед Фэнтези побеседует с родителями, осмотрит маленького пациента. Проведет исследование на подоскопе (также он называется плантовизор или подоскан). Этот современный прибор представляет собой прозрачную рабочую поверхность с подсветкой и системой зеркал — пациент становится на эту поверхность, и доктор может визуально оценить состояние стоп ребенка. С помощью подоскопа в современной ортопедии точно оценивается степень плоскостопия и распределение статичной нагрузки. Раньше для этих целей использовался обычный лист бумаги, а на стопу наносили краску – диагноз ставился по отпечатку.
Причины
- Генетическая детерминированность.
- Слабый свод стопы может не беспокоить пока человек сидит, но как только он встает на ноги, он может упасть.
- Травма
- Артрит голеностопного сустава стопы
- Разрыв заднего большеберцового сухожилия
- Беременность
- Заболевания нервной системы или мышц — такие, как детский церебральный паралич, мышечная дистрофия, или расщепление позвоночника.
- Сращение костей предплюсны может вызвать уплотнение и плоскостопие. Чаще всего диагностируется в детстве.
- Диабет
- Возрастные изменения. Многолетние нагрузки (бег, прыжки, ходьба) могут иметь негативные последствия. Одним из возможных последствий может быть плоскостопие. Сухожилие задней большеберцовой мышцы может ослабнуть после повторяющихся микронадрывов. Сухожилие задней большеберцовой мышцы является основной опорной структурой свода стопы. Сухожилие может воспалиться (тендинит) после нагрузки или даже порваться. После повреждения сухожилия свод стопы может сглаживаться.
Наличие плоскостопия в детстве не является патологией, так как формирование стопы заканчивается вместе с окончанием формирования опорно-двигательного аппарата. Другими словами, наличие плоскостопия в детстве совершенно не означает то, что плоскостопие сохранится и у взрослого человека. Люди с низким сводом или полностью без свода могут и не испытывать никаких проблем до определенного времени.
Лечение ортопедической обувью
Ношение ортопедической обуви – обязательное условие для больных плоскостопием. Такая обувь изготавливается специально для лечения и профилактики плоскостопия. В настоящее время, ортопедическая обувь представляется в разных моделях и стилях. Вы можете выбрать любую модель на ваш вкус.Какой должна быть эта обувь:
- На низком каблуке до 4 см, но плоская подошва запрещена. Должен быть каблук. Это предоставит условия для правильно расположения суставов и мышц.
- Размер обуви обязательно соответствует размеру вашей ноги. Четко по параметрам, чтобы не шире и не уже. Иначе лечебного эффекта не будет. Ситуация может даже усугубится, и плоскостопие перерастет в следующую степень.
- Обязательная фиксация с помощью жесткого задника.
«Идеальная обувь должна быть на каблуке 3 см, с гнущейся подошвой, твердым задником, с легким подъемом и сшита из кожи, замши или нубука»
Лечение продольного плоскостопия
Как лечить шейный остеохондроз
Мы настоятельно не советуем прибегать к самолечению, в первую очередь из-за того, что симптомы остеохондроза могут означать совсем другое заболевание: мало того, что выбранные вами препараты не помогут в лечении, они еще могут и повредить. Даже при болевых обострениях не спешите в аптеку за обезболивающим – лучше запишитесь на прием к врачу, а еще лучше – сделайте это заранее, при первых симптомах.
Снятие острой боли
Остеохондроз, особенно на поздних стадиях, сопровождается сильной болью, поэтому первая задача лечащего врача – облегчить ваши страдания. Он назначит вам обезболивающие средства, противовоспалительные препараты, витамины, хондропротекторы для восстановления хрящевых тканей, лекарства для улучшения кровообращения и снижения спазма мышц.
В этой статье мы намеренно не приводим названия конкретных препаратов – их выбор лучше предоставить врачам, которые учтут все возможные последствия и оценят противопоказания.
Лечебная гимнастика при шейном остеохондрозе
Самый простой и доступный, в том числе дома, способ – лечебная гимнастика. При этом она еще и достаточно эффективна, так как укрепляет мышцы шеи, восстанавливает кровообращение в поврежденных участках, компенсируют недостаток движения в обычной жизни. Лечебную физкультуру можно дополнить плаванием, аквагимнастикой.
Существует много методик, в том числе с использованием тренажеров: большинство из них не требуют специального оборудования или каких-то особых условий, но мы советуем вам обратиться в кабинет ЛФК, где вам подберут наиболее эффективные комплексы упражнений и проведут занятия под руководством опытного специалиста.
Подробнее…
Физиотерапия
Правильное и постоянное применение физиотерапевтических методов способствует улучшению кровообращения в поврежденных участках, снижению воспаления и болевых ощущений, замедляет процесс окостенения.
При остеохондрозе шейного отдела используют электрофорез, магнитотерапию, лазеротерапию, ударно-волновую терапию, лечебные ванны и душ, грязелечение и другие методы.
Массаж шеи при остеохондрозе шейного отдела позвоночника
При остеохондрозе массаж может быть очень эффективен: он улучшает кровообращение, уменьшает вероятность спазмов за счет снижения тонуса мышц, облегчает болевые симптомы и улучшает общее самочувствие больного.
Но массаж и мануальную терапию надо применять крайне осторожно, так как неумелое и грубое воздействие на больные участки тела может лишь навредить. Мы настоятельно советуем сначала проконсультироваться с врачом
Хирургическое лечение
В особо запущенных случаях не исключено даже хирургическое вмешательство: сужение просвета позвоночного столба, образование грыжи межпозвонковых дисков, при спондилолистезе.
Решение о необходимости и способе хирургического вмешательства принимает хирург, он же определяет подготовительные операции, длительность послеоперационного периода и реабилитации.
Диагностика
При подозрении на плоскостопие врач-ортопед назначает несколько обследований:
- плантография: получение отпечатка стопы на бумаге;
- подоскопия: оценка статического положения стопы в специальном аппарате;
- подометрия: измерение стопы и вычисление нескольких индексов, говорящих об отклонениях;
- подография: анализ биомеханики ходьбы с помощью специальной обуви и дорожки;
- электромиография стопы и голени: оценка биоэлектрической активности мышц;
- рентген: на снимке хорошо видны костные структуры стопы, их изменения и патологические образования.
Современная аппаратура позволяет рассчитывать множество параметров и анализировать отпечаток стопы в автоматическом режиме. Это значительно упрощает диагностику.
Лечение плоскостопия ортопедическими стельками
При борьбе с плоскостопием необходимо носить специальную обувь. Ортопедическая обувь правильно распределяет нагрузку на стопы и способствует выздоровлению.Специальную обувь можно заменить на ортопедические стельки при плоскостопии. Стельки учитывают строение стопы и еще несколько дополнительных факторов. Нагрузки на ноги становятся меньше.
- Стопы меньше устают.
- Суставы больше не деформируются.
- Улучшаются амортизирующие действия на стопу.
- Уменьшается нагрузка на позвоночник.
Лечение плоскостопия заключается в пассивном воздействии (ношение ортопедических стелек), а также в активном воздействии (массаж, упражнения).
Плоскостопие формируется годами, устраняется за полчаса или подтаранный артроэрез
При эластичной стопе и отсутствии выраженных проявлений артроза суставов стопы, что практически всегда встречается в подростковом возрасте и очень часто у молодых людей (до 30 лет, реже до 40 лет) выполняется малоинвазивная операция из разреза кожи до 1 см. В подтаранный синус вводится специальный конусовидный имплант, который удерживает пяточную кость в правильном положении и формирует свод стопы. Не менее важным эффектом является его раздражающее действие на рецепторы стопы, в результате чего бессознательно происходит постоянное напряжение прежде всего задней большеберцовой мышцы, имеющей решающее значение в поддержке нормального свода. За время нахождения импланта в подтаранном синусе с внутренней стороны стопы формируются рубцы, укрепляются капсулы суставов, которые удерживаются продольный свод стопы. В среднем через год подтаранный имплант подлежит удалению. К этому времени нормализуется баланс мышц, укрепляются капсулы суставов, поддерживающих свод стопы.
Уже на второй день после проведения имплантации пациент может ходить с полной нагрузкой на обе стопы. Как правило умеренные боли и чувство дискомфорта могут сохраняться несколько недель после проведения оперативного вмешательства. В редких случаях эти ощущения остаются дольше, что не является показанием к удалению импланта. Минимальный срок нахождения подтаранного импланта в стопе, который улучшает функцию стопы и приводит к восстановлению свода, составляет 4 месяца.
Что такое плоскостопие. Его виды.
Эта статья рассказывает о сути продольного и поперечного плоскостопия, способах лечения и особенностях лечения стоп в остеопатии.
Стопа — это сочетание костной и мышечно-связочной системы, необходимой для движения ног. Правильно развитый свод стоп не касается пола со стороны подошвы. Стопа имеет два свода: поперечный (часть между основаниями пальцев) и продольный свод (на внутренней стороне сводов стоп). Правильная конфигурация стоп позволяет им амортизировать во время ходьбы и прыжков.
Высота подъема стоп, т.е свод, и угол при плоскостопии уменьшаются. В норме свод должен возвышаться почти на 4 см от пола. В зависимости от степени плоскостопия высота арки стоп менее 25-17 мм.
Чем меньше высота и ниже свод (как поперечный, так и продольный) подошвы, тем выше степень.
Если стопы испытывают сильную нагрузку, структура стоп нарушается, подошва становится плоской, наблюдается потеря амортизирующих свойств ступни, стопа проседает внутрь. Как результат — заболевания ступней, позвоночника и других суставов. Плоскостопие на серьезных стадиях вызывает боль и тяжесть в суставах, боль в спине (возможен остеохондроз, сколиоз, радикулит и т.д.).
Цены на услуги по остеопатии
| УСЛУГА | ВЗРОСЛЫМ | ДЕТЯМ |
|---|---|---|
| Консультация остеопата руководителя клиники Лазаревой Н.Г. | — | 3 000 |
| Сеанс остеопатического лечения у руководителя клиники Лазаревой Н.Г. | — | 7 000(скидка при предоплатекурса от 5 процедур) |
| Консультация невролога |
|
|
| Консультация остеопата | 2 500 | 2 500 |
| Сеанс остеопатического лечения |
|
|
| Мануальная терапия |
|
|
| Кинезиология | 3 500 | 3 500 |
| Рефлексотерапия | 2 300(1 900 при предоплатекурса от 10 процедур) | 2 300(1 900 при предоплатекурса от 10 процедур) |
| Гирудотерапия | 2 000 | 2 000 |
| Общий массаж (60 минут) | 3 100(2 600 при предоплатекурса от 10 процедур) | 3 100(2 600 при предоплатекурса от 10 процедур) |
| Лечебный массаж (30 минут) | 2 200(1 750 при предоплатекурса от 10 процедур) | 2 200(1 750 при предоплатекурса от 10 процедур) |