Лечение почечного давления
Содержание:
- Лечение
- Показаниями к госпитализации пациента являются:
- Профилактика
- Симптомы почечного давления у детей
- Первый пренатальный скрининг
- О враче
- Лечение
- Признаки и симптомы заболевания
- Нормы давления
- Классификация почечной гипертензии
- Питание и диета
- Последствия опущения почек
- Наши врачи
- В чем заключается лечение нефроптоза?
- Лечебная гимнастика
- Корсеты для фиксации почки в оптимальной позиции
- Операция при опущении почек
- Профилактика нефроптоза
- Наши услуги
- Классификация
- Что такое почечный порочный круг
- Комментарий врача
- Патогенез и факторы риска развития почечной колики
- Что такое артериальная гипертензия
Лечение
Для снижения почечного давления назначаются:
- Нефропротекторы – лекарственные препараты, защищающие ткань почек.
- Вещества, блокирующие выработку почками ферментов, повышающих давление.
- Лекарства, улучшающие кровоснабжение клеток почек – нефронов.
- Противоотечные препараты.
- Общеукрепляющие лекарства.
- Средства, направленные на лечение сопутствующих патологий.
- Диетотерапия с исключением соленого, копченого, жирного, острого, алкоголя.
При подозрении на поражение почек и повышение давления, вызванное почечными патологиями, нужно обратиться в клинику «Радуга» к урологу для проверки работы мочевыделительной системы.
Показаниями к госпитализации пациента являются:
- Введение медицинских препаратов не дало желаемого результата и приступ продолжается;
- Двухсторонняя колика;
- Пациент преклонного возраста;
- Приступ развился при одной почке;
- У пациента наблюдаются симптомы осложнений: высокая температура и невозможность опорожнения мочевого пузыря.
Для выведения камня и слизи врачи назначают препараты, исходя из деталей анамнеза. Продвигая инородное тело к мочевому пузырю, снимая спазм мочевыводящих путей, лекарства способствуют скорейшему завершению болевого приступа. Помимо медикаментов выведению камня иногда способствует употребление большого количества жидкости, а также физическая активность (но только при отсутствии противопоказаний, которые выявляет врач при осмотре). Для купирования боли при почечной колике применяются спазмолитики, анальгетики, противовоспалительные препараты.
Для радикального избавления от данного синдрома при мочекаменной болезни используются инструментальные методы лечения — , контактная литотрипсия ( и уретеролитотрипсия), а также хирургические вмешательства — лапароскопическая или открытая литотомия. !
Своевременное обращение в нашу клинику — залог того, что Вы сможете избежать развития осложнений, а также выясните причину развития синдрома. У нас работают ведущие отечественные специалисты, которые исключат риск рецидива и проведут все необходимые исследования. Живите без боли, обращайтесь в ЦЭЛТ!
- Ускоренное семяизвержение
- Одышка
Профилактика
Профилактикой повышения АД являются:
своевременное лечение заболеваний почек и регулярное наблюдение у нефролога;
нормальное (здоровое) питание;
умеренная физическая активность;
нормализация режима сна и отдыха;
измерение артериального давления (при предрасположенности и по рекомендации врача).
В норме измерение АД должно осуществляться врачом детям с 3-6 лет при прохождении профилактических осмотров и в случаях, когда ребенок жалуется на головную боль.
Родителям также рекомендуется иметь дома прибор для измерения артериального давления и возрастную по ширине манжетку.
Симптомы почечного давления у детей
Симптоматика проявляется по-разному, в зависимости от степени артериальной гипертонии:
- при небольшом отклонении давления от нормы ребенок чувствует себя нормально, но иногда может жаловаться на быструю утомляемость и быть раздражительным;
- если отклонение от нормы более выраженное, то ребенок может жаловаться на головные боли, периодические головокружения, учащенное сердцебиение и сердечные боли, также могут возникать проблемы с памятью и зрением;
- высокие показатели давления (злокачественная гипертония) – это достаточно серьезный риск для здоровья ребенка. Почечная гипертония обычно не распознается в домашних условиях, и может быть установлена только врачом. Если родители заметили ухудшение состояния здоровья или есть вероятность повышения артериального давления почечного происхождения (наличие хронических заболеваний почек), то необходимо показать ребенка врачу.
Первый пренатальный скрининг
Скрининг первого триместра включает проведение биохимического анализа крови матери на синдром Дауна, а также ультразвукового исследования. Тест выполняют с 11-й по 14-ю акушерскую неделю. Скрининг первого триместра состоит из 2 этапов:
- УЗИ плода для определения возможных патологий. Во время ультразвукового обследования врач измеряет размеры верхней челюсти, носовой косточки, воротникового пространства. Также оценивают скорость сердечных сокращений, эхоструктуру кишечника, особенности кровотока в венозном протоке. Несоответствие показателей нормам может быть первыми признаками синдрома Дауна при беременности.
- Биохимический скрининг крови матери. Исследование крови на синдром Дауна при беременности подразумевает определение уровня специфического плацентарного белка PАPP-А, а также одной из фракций хорионического гонадотропина (Бета-ХГ).
Для повышения точности результатов рекомендовано проходить обе части обследования в один день, так как при определении риска учитываются показатели воротникового пространства плода, зафиксированные при УЗИ.
Анализ полученных данных не дает точного ответа на вопрос «Есть ли синдром Дауна у плода?», только степень риска патологии. Тест нельзя считать основанием для постановки диагноза. При высоком риске женщинам рекомендуют наблюдение в генетическом центре и прохождение более точные инвазивные диагностические процедуры (биопсию хориона, амниоцентез).
В медицинском центре «МедПросвет» УЗИ диагностику плода проводят по предварительной записи. Сдать кровь для скрининга можно в любой день, без оформления записи. Чтобы повысить точность теста, акушеры-гинекологи рекомендуют планировать сдачу крови на день проведения УЗИ.
О враче
Запишитесь на прием к врачу урологу-андрологу высшей категории — Клокову Андрею Николаевичу уже сегодня. Мы сделаем все, чтобы принять вас как можно быстрее. Клиника Радуга расположена в Выборгском районе Санкт-Петербурга, всего в нескольких минутах ходьбы от станций метро Озерки, Проспект Просвещения и Парнас. Смотрите карту проезда.
Можно доверять! Данная статья проверена врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Автор статьи: Клоков Андрей Николаевич
Уролог-андролог, врач высшей категории
Стаж: 20 лет
Консультация уролога — 1200 руб.
или звоните
Лечение
Лечение почечной гипертензии всегда включает 2 задачи: снизить АД и излечить основную болезнь, провоцирующую повышение давления.
Медикаментозное
В первую очередь стараются снизить давление, поскольку устойчивое его повышение составляет большой риск развития инсульта. При этом нужно помнить, что обычные гипотензивные средства при повышении почечного давления малоэффективны.
В качестве средств для снижения давления применяют:
- ингибиторы АПФ – эналаприл, лизиноприл, каптоприл. Подавляют действие фермента, который превращает ангиотензин I в ангиотензин II. Таким образом устраняется постоянная поддержка сосудов в тонусе;
- α-адреноблокаторы – празозин, бутироксан. Таблетки препятствуют действию адреналина и норадреналина, стимулирующих повышение давления;
- антагонисты кальция – нормодипин, амлодипин. Снижают уровень всасываемости кальция и тем самым избавляют мышечные волокна, в частности мышц сердца, от избыточного напряжения;
- антагонисты рецепторов ангиотензина II – лозартан, кандесартан. Препараты снижают чувствительность рецепторов, которые при появлении ангиотензина подают сигнал о синтезе альдостерона;
- диуретики – спиронолактон, фуросемид. Облегчают вывод жидкости и избыточного количества ионов натрия.
Терапевтический курс подбирается индивидуально и в соответствии с характером основного заболевания. Ответ на вопрос как лечить повышение почечного давления в обязательном порядке включает диету, ограничивающую количество соли.
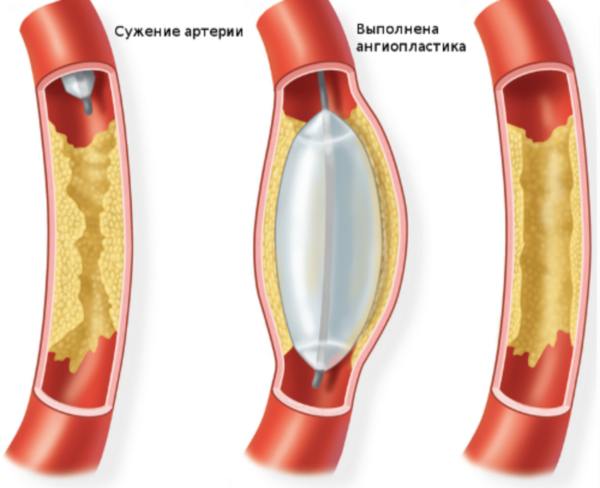
При неэффективности терапевтического курса – тяжелая стадия, наличие тяжелых осложнений, назначают хирургическое вмешательство. Суть их сводится к механическому расширению сосудов.
Применяют 2 основных метода:
- ангиопластика – через артерию в суженый сосуд вводят катетер, сквозь последний пропускают сжатый воздух с тем, чтобы он раздвинул стенки сосудов, вернув их к первоначальному состоянию;
- стентирование – вместо потока воздуха сосуд расширяет стент;
- шунтирование – в этом случае сильно поврежденные участки вен и артерий иссекаются, а кровь перенаправляют по здоровым сосудам.
Ангиопластика почечных сосудов
Народные методы
Снижение почечного давления народными средствами возможно только на начальных стадиях заболевания. Перед использованием какого-либо рецепта необходимо проконсультироваться с врачом. Все лекарственные травы включают достаточно активные биологические вещества, которые при ряде заболеваний могут заметно ухудшить состояние больного.
Такого рода травяные сборы выступают в основном диуретиками, но также помогают унять головную боль, головокружение, снизить метеочувствительность:
- Самый популярный сбор включает чабрец, медвежьи ушки, девясил, листья березы, ноготки, укропное семя и бессмертник. Смесь, состоящую из 3 столовых ложек, каждой травы заливают 2 л кипятка и настаивают 5–6 часов. Настой предназначен для употребления в течение 1 дня.
- Способствует выводу лишней жидкости отвар тычиночного ортосифона: для этого 2 столовые ложки сырья заливают стаканом кипятка и оставляют на 2 часа. Выпивают настой в 2 приема в течение дня.
- Аналогичное действие оказывают листья красного винограда: настой из 1 л кипятка и 3 столовых ложек листьев настаивают 3–4 часа и выпивают в течение дня по полстакана перед едой.
- Вкусный и полезный чай получают из брусничного листа: заливают 3 столовые ложки листьев стаканом кипятка и выдерживают 2 часа. Пить следует перед едой по полстакана.
Повышение почечного давления – опасная болезнь, игнорировать которую нельзя ни в коем случае. Постоянное повышенное давление приводит к необратимым изменениям в сосудах и сердце, так что лечение необходимо. Более того, терапия почечной гипертензии осуществляется до конца жизни.
Признаки и симптомы заболевания
На ранних стадиях определить отклонения в показателях АД непросто, так как у женщин и мужчин патология проявляется не сразу. Единственным заметным симптомом считается сонливость и общая слабость организма. Чтобы своевременно выявить патологию, рекомендуется заранее ознакомиться с основными причинами и признаками ее развития.
Низкое
Сложнее всего определить пониженный уровень АД, так как у пациентов среднего и молодого возраста он практически незаметен. Большинство пациентов замечают проблему после появления ярко выраженных симптомов, к которым относятся:
- головная боль, усиливающаяся при резких движениях;
- утомляемость;
- сонливость;
- апатия;
- проблемы с нервной системой, проявляющиеся раздражительностью и вспыльчивостью;
- покалывания около сердца.
Не все знают, что им делать при появлении вышеперечисленных симптомов.
Высокое
Любая разновидность гипертензии сопровождается значительным повышением АД, которое является основным симптомом патологии. Часто кровяное давление у пациентов с таким заболеванием составляет около 140/85 мм. Однако к симптоматике гипертензии относятся и другие признаки:
- болевые ощущения в спине около почек и возле пупка;
- пониженная плотность мочи;
- учащенный пульс.
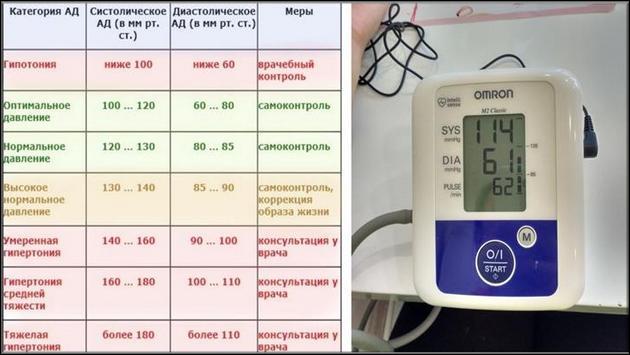
Нормы давления
При повышении кровяного давления до отметки 140 (верхнее) и 90 (нижнее, сердечное) и выше пациенту поставят диагноз гипертоническая болезнь, или как ее принято называть эссенциальная гипертензия.
В преимущественном большинстве случаев человек даже не догадывается о своем заболевании, поскольку оно протекает бессимптомно. Гипертоник чувствует себя полностью здоровым, а незначительные головные боли может списывать на:
усталость; перенапряжение.
Проблемы выявляются совершенно случайно, например, при очередном медицинском осмотре.
На уровень давления могут повлиять различные факторы, чем гуще кровь, тем сложнее ей двигаться по сосудам. Спровоцировать проблему может заболевание сахарный диабет, атеросклероз, нарушение работы желез внутренней секреции, резкое расширение или сужение сосудов после нервного перенапряжения, гормональных изменений, сильных эмоций, всегда происходит повышение давления при стрессе.
Нормальный уровень давления для каждого человека свой, но существуют общепризнанные нормы. Они определяются совокупностью множества параметров для каждой возрастной группы, пола, отдельного человека.
Медицинские нормы – это усредненный показатель у абсолютно здоровых людей определенного возраста. Неоднократно доказано, что АД 120/80 не может считаться идеальным для всех людей.
Существуют следующие нормы (верхнее/нижнее кровяное давление):
нормальное – 110/70 — 130/85; пониженное нормальное – 110/70 – 100/60; повышенное нормальное – 130/85 — 139/89; пониженное – меньше 100/60 (гипотония); повышенное – свыше 140/90 (гипертония).
Показатели нормального давления для различных возрастов:
возраст 16-20 лет (100/70 – 100/80,85); возраст 20-40 лет (120/70-127,130/80,85); возраст 40-60 лет (до 120,140/88); возраст старше 60 лет (до 150/90).
Как видно, чем моложе человек, тем ниже его артериальное давление. Повышение АД всегда связано с возрастными изменениями в сосудах, сердце, остальных важных органах.
Высокое, как и низкое давление, может быть причиной опасных нарушений здоровья, гипертонического криза. Чтобы понимать причины, необходимо регулярно замерять свое давление, вести его учет.
Не исключено, что человек всю свою сознательную жизнь живет с давлением ниже 110/70 и прекрасно себя чувствует. Похожая картина бывает и при повышенном давлении. Медицина знает случаи, когда АД верхнее 150 и нижнее 95, а пациент вовсе не страдает от симптомов гипертонической болезни. При более низких цифрах он ощутит слабость, головную боль, головокружение.
Существуют нормы и для детей (верхнее/нижнее):
от рождения до 14 дней (60,96/40,50); 3-4 недели (80,112/40,74); от 2 до 12 месяцев (90,112/50,74); 2-3 года (110,112/60,74); 3-5 лет (100,116/60,76); 6-10 лет (100,127/60,78); 11-12 лет (100,128/70,82); 13-15 лет (приближается к 120/80,85); после 15 лет (120,136/70,86).
Классификация почечной гипертензии
Повышенное почечное давление специалисты делят на 3 вида:
-
паренхиматозный. Прогрессирует данный вид гипертонии при наличии повреждений почечных тканей. К его развитию склонны люди с гломерулонефритом, пиелонефритом, васкулитом, болеющие сахарным диабетом, беременные женщины, люди с поликистозом почек,
- вазоренальный, реноваскулярный. При этом виде болезни отмечается воздействие почечных артерий, которые подверглись нарушениям. Повысить давление могут тромбозы, атеросклероз, нарушения развития сосудистой системы. Чаще этот вид гипертензии наблюдается у пожилых людей (55%). Этот тип болезни врачи считают крайне опасным из-за вероятности сильного повышения диастолического показателя давления,
- смешанный. Этот тип гипертензии развивается вследствие сбоев в работе паренхимы, артерий. Повышение АД врачи обычно фиксируют у людей с кистами, новообразованиями, нефроптозом. Довольно часты случаи проявления смешанного типа гипертонии у людей с врожденными аномалиями строения парного органа.
Питание и диета
При лечении почечного давления пациентам назначается особенный рацион питания. Им рекомендуют исключить некоторые пищевые продукты. К ним относятся:
- соль;
- жареная и жирная еда;
- острые продукты;
- продукты с большим содержанием различных приправ.
Все эти продукты способствуют ухудшению нефрогенной артериальной гипертензии. После их употребления увеличивается уровень артериального давления, которое в свою очередь разрушает ткани почек. Работоспособность выделительного парного органа существенно ухудшается. Специалисты также рекомендуют отказаться от употребления чая, кофе и иных напитков, которые содержат в своем составе кофеин. Запрещено также пить алкоголь.
Пациенту рекомендуют отдавать предпочтение только умеренным физическим нагрузкам. Заболевший должен включить в свой рацион питания следующие пищевые продукты:
- Морская капуста. Такой пищевой компонент насыщает организм полезными микроэлементами. Морская капуста содержит в себе огромное количество витаминов.
- Лук и чеснок. Такие пищевые продукты не только положительно воздействуют на работу почек, но избавляют человека от микробов. Они нормализуют артериальное давление и восстанавливают защитные функции организма.
- Свежие соки из овощей. Они препятствуют образованию камней в почках и включают в себя большое количество витаминов. Приготовить их можно из сельдерея, петрушки и кориандра.
- Клюква и брусника. Такие ягоды положительно воздействуют не только на почки, но и на весь организм в целом.
- Рыба и рыбий жир. Такие продукты содержат в себе необходимый для организма фосфор. Присутствует и множество полезных микроэлементов.
Отказаться от употребления соли необходимо неслучайно. Такая пищевая добавка задерживает лишнюю жидкость в организме. Это негативно воздействует на здоровье не только людей с почечным давлением, но и тех, которые не имеют никаких патологий. Можно употреблять не более 4-5 грамм соли, а лучше и вовсе от нее отказаться.
Пациент должен отказаться от употребления консервированных продуктов и различных мясных деликатесов. Как правило, они содержат в себе огромное разнообразие приправ. Нельзя употреблять и соленую рыбу. В ней присутствует чрезмерное количество соли.
Последствия опущения почек
Если не начать лечение вовремя, то могут появиться следующие заболевания:
- Гидронефроз – полная атрофия паренхима почки.
- Венозная гипертензия – разрушение сосудов в почках.
- Пиелонефрит – ишемия почки из-за нехватки кислорода, крови, витаминов и минералов. Это провоцирует развитие инфекции и рост болезнетворных бактерий.
- – образование камней из-за отложения солей, провоцирующих острый болевой синдром.
Наши врачи
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
В чем заключается лечение нефроптоза?
Лапароскопическая нефропексия
- Стоимость: 100 000 — 135 000 руб.
- Продолжительность: 90 — 120 минут
- Госпитализация: 3-4 дня в стационаре
Подробнее
При ранней диагностике опущения почки терапия включает в себя ношение бандажа. Наши специалисты подбирают его на индивидуальной основе, что гарантирует наилучшие результаты.
Если нефроптоз уже достиг выраженной стадии и приводит к серьезным нарушениям функции почки или окружающих внутренних органов, то ставится вопрос о проведении операции. Обычно она заключается в фиксации почки в ее естественном положении.
Лечебная гимнастика
Проводится для укрепления поясницы и пресса. Со временем нормализуется внутрибрюшное давление. Упражнения несложные:
- Подъем ног поочередно в положении лежа.
- Глубокое дыхание.
- «Велосипед».
- Подъем коленей к животу.
- «Ножницы».
Корсеты для фиксации почки в оптимальной позиции
Корсет позволяет увеличить давление в брюшной полости и зафиксировать почки в правильной позиции. Срок лечения до одного года. Ношение корсета назначается вместе с лечебной гимнастикой, иначе не удастся закрепить результат. В медицине используются бандажи следующих видов: послеоперационные, универсальные, послеродовые, теплые. Выбор проводит врач после глубокой диагностики.
Операция при опущении почек
При отсутствии противопоказаний и стойкого результата при консервативном лечении назначается хирургическое вмешательство. Всего существует 4 типа операций:
- Крепление органа к ребрам мышечными лоскутами.
- Фиксация синтетическими материалами.
- Крепление фиброзной капсулы соединительной тканью.
- Фиксация к ребрам с помощью шва в почке.
После операции 14 дней нужно соблюдать постельный режим, чтобы избежать рецидива.
Профилактика нефроптоза
Чтобы избежать развития патологии, следуйте 7 правилам:
- Поддерживайте оптимальный процент жировой ткани.
- Носите корсет при беременности.
- Чаще лежите для улучшения кровоснабжения почек.
- Тренируйте мышцы поясницы и пресса.
- Избегайте тяжелых занятий спортом.
- Не переохлаждайтесь.
При подозрениях на опущение почки запишитесь на прием к специалисту, чтобы избежать прогрессии заболевания.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ почек и надпочечников | 2 700 |
| Урография внутривенная | 6 000 |
| Лапароскопическая нефропексия | 100 000 — 135 000 |
- Простатит
- Недержание мочи
Классификация
Артериальная гипертензия (АГ) классифицируется по различным признакам:
- степень повышения давления;
- тяжесть поражения органов-мишеней, т.е. органов и систем, максимально страдающих от повышенного давления;
- причина появления и развития патологии.
Классификация по уровню артериального давления (АД) выделяет несколько стадий артериальной гипертензии:
- оптимальным считается АД, не превышающее 120/80 мм рт. ст., но если АД находится в пределах 139/89, это считается нормой;
- 1-я степень патологии — до 159/99;
- 2-я степень — до 179/109;
- 3-я степень (тяжелая) — выше 180/110.
По причинам развития заболевания различают первичную и вторичную артериальную гипертензию. Первичная АГ называется также эссенциальной гипертензией или гипертонической болезнью. Среди всех случаев АГ на долю этого вида приходится 95% диагностированных случаев. При вторичной (симптоматической) АГ повышение артериального давления — это следствие патологии других органов и систем организма, например, воспалительных заболеваний почек, эндокринных нарушений или проблем с центральной нервной системой (ЦНС).
Что такое почечный порочный круг
В этой ситуации атеросклероз, вызывающий гипертонию, является причиной плохого кровоснабжения почек. В результате почечная ткань, не получающая достаточного количества кислорода и питательных веществ, не может полноценно выполнять свою функцию.
Ситуация становится критичной при наличии у пациента хронических почечных заболеваний – пиелонефрита, гломерулонефрита, мочекаменной болезни, гидронефроза (расширения чашечно-лоханочного аппарата почек). В этом случае нездоровый орган оказывается еще и без достаточного кровоснабжения.
Ухудшается фильтрация мочи, увеличивается количество жидкости в организме и, соответственно, поднимается АД. Больные почки увеличивают выработку фермента ренина, повышающего давление в сосудах.
Больной начинает пить антигипертензивные препараты, иногда самостоятельно увеличивая дозировку. Такое лечение бессмысленно – нарушение работы почек не позволит показателям АД упасть до нормальных цифр.
Комментарий врача
Данилова Анастасия, врач-эндокринолог сети клиник «Семейная»
Как может проявляться диабет на коже?
Кожные изменения при СД встречаются довольно часто. Тяжелые метаболические нарушения приводят к изменениям почти во всех органах и тканях, в том числе и в коже.
Некоторые диабет-ассоциированные кожные симптомы являются прямым результатом метаболических изменений, таких как гипергликемия и гиперлипидемия. Прогрессирующее повреждение сосудистой, нервной или иммунной систем также способствует развитию кожных проявлений. Механизмы других диабет-ассоциированных дерматологических поражений остаются неизвестными.
У пациентов с диабетом отмечается повышенная «негерметичность», или проницаемость сосудистой стенки, снижение реактивности сосудов на симпатическую иннервацию и гипоксемический стресс. В сочетании с артериосклерозом крупных сосудов, эти микроваскулярные нарушения способствуют образованию диабетических язв. Кроме того, при диабете развивается потеря кожной нервной чувствительности, что предрасполагает к инфекциям и повреждениям. Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Какие осложнения диабета 2 типа встречаются чаще всего?
Сахарный диабет опасен своими поздними осложнениями, которые приводят к инвалидности и сокращению жизни. При сахарном диабете развиваются такие осложнения, как:
– нефропатия, которая сопровождается развитием хронической почечной недостаточности;
– ретинопатия – поражение сосудов глаз, приводящее не только к снижению зрения, но и к слепоте;
– синдром диабетической стопы;
– дистальная полинейропатия.
Как здоровому человеку нужно следить за сахаром в крови?
Здоровому человеку необходимо регулярно проходить диспансеризацию, в которую входит и биохимический анализ крови на содержание глюкозы в плазме натощак. Также этот анализ стоит сдать при первых признаках нарушения углеводного обмена, таких как сухость во рту, учащенное мочеиспускание, жажда, сухость кожных покровов, снижение массы тела, повышение артериального давления у гипертоников.
Патогенез и факторы риска развития почечной колики
Сильнейшая боль при развитии приступов почечной колики возникает вследствие спазмов гладких мышц мочеточника, как ответ на препятствование оттоку урины. Оно является причиной повышенного внутрилоханочного давления и нарушений тока крови в почке. Как результат: поражённая почка увеличивается в размере, и её ткани и структуры начинают растягиваться, что приводит к развитию болевого синдрома
В то же время важно понимать, что приёма обезболивающего при почечной колике недостаточно, поскольку она (помимо того, что вызывает боли) ещё и является симптомом сбоев в работе почки и мочеточника. Это состояние является опасным для здоровья и жизни больного и может привести к развитию таких серьёзных осложнений, как:
- Гнойный пиелонефрит;
- Околопочечная флегмона;
- Уросепсис.
Что касается факторов, которые повышают риск развития приступа, то они заключаются в следующем:
- Врождённая предрасположенность — наблюдается более чем у 50% пациентов;
- Анатомические особенности строения мочевыводящих путей, провоцирующие застой урины и хронические воспалительные процессы;
- Ряд патологических состояний, которые провоцируют развитие : множественные кистозные образования, синдром Бернета;
- Чрезмерные физические нагрузки, среди которых профессиональное занятие спортом;
- Синдром недостаточного всасывания, который характеризуется хроническим обезвоживанием организма;
- Частое потребление солёной пищи, а также пищи, в которой превалируют животные белки, недостаточное потребление воды.
Что такое артериальная гипертензия
Артериальная гипертензия — самая распространенная болезнь сердечно-сосудистой системы, связанная со стойким повышением систолического давления до 140 и выше мм рт. ст., а диастолического — до 90 и выше.
Систолическое давление — это давление крови в крупных сосудах в момент сокращения левого желудочка сердца, а диастолическое — давление, поддерживаемое тонусом стенок сосудов во время расслабления желудочка.
Синдром повышенного давления ставится на основании трех произведенных в спокойной обстановке измерений. Главное условие — чтобы человек не принимал накануне никаких препаратов, влияющих на давление. Для постановки диагноза, особенно при обследовании пожилых людей, достаточно, чтобы было постоянно повышенным только систолическое давление (его ещё называют «сердечным»).
По данным ВОЗ, артериальная гипертензия — самое распространенное в мире заболевание кардиологического профиля, им страдают 30-45% населения. На уровень заболеваемости не влияют ни доход, ни климат, ни общее социально-экономическое положение страны. Патология чаще диагностируется у мужчин, после 60 лет она отмечается у 60% людей. Специалисты ВОЗ прогнозируют дальнейший рост показателя распространенности артериальной гипертензии в связи с увеличением продолжительности жизни и старением населения всех стран. По прогнозам число людей, страдающих от повышенного давления, достигнет к 2025 году 1,5 млрд.