Межпозвоночная грыжа поясничного отдела
Содержание:
- Стандартная палата
- Диагностика
- Другие лечебные комплексы упражнений
- Причины и последствия психосоматических заболеваний
- Как выявляются психосоматические болезни
- Какие болезни пищеварения «от нервов», и когда пора к врачу-психотерапевту?
- Как вылечиться
- Особенности лечения
- Локализации межпозвоночных грыж
- Перечень основных психосоматических болезней
- Общая характеристика психосоматических заболеваний
- Причины возникновения психосоматических заболеваний
- Что можем сделать мы?
- Как негативные эмоции влияют на риск развития и течение онкологических заболеваний?
- Как понять, что у Вас психосоматическое заболевание?
- Лечение гинекологических заболеваний
- В заключение: пример нашей работы
Стандартная палата
11 000 руб/сут
Размещение в палате:
Варианты размещения: от 2 до 5 чел.
Возможность размещения с родственником*: —
(*дополнительная оплата в размере 80% от стоимости размещения)
Ванная комната:
Душ: +
Санузел: +
Банные полотенца: +
Гигиенические средства: +
Тапочки: —
Халаты: —
Косметические средства: —
Интернет/ телевидение:
Телевидение: +
WI-FI: +
Мебель:
Медицинская кровать: +
Спальная кровать: —
Медицинский матрас: +
Ортопедический матрас: —
Шкаф для одежды: +
Индивидуальная тумба: +
Вешалки: +
Письменный стол: —
Кресло: —
Электроника:
Телевизор: +
Холодильник: +
Настольная лампа: +
Прочее:
Диагностика
Для постановки точного диагноза специалисту требуется получить все данные о пациенте: историю его болезней, наличие аллергии на определенные препараты, индивидуальные особенности организма и прочее. Для этого врач собирает анамнез и проводит предварительный осмотр. Во время осмотра проводится пальпация, с помощью которой медицинский работник прощупывает позвонки больного и проблемные участки тела.
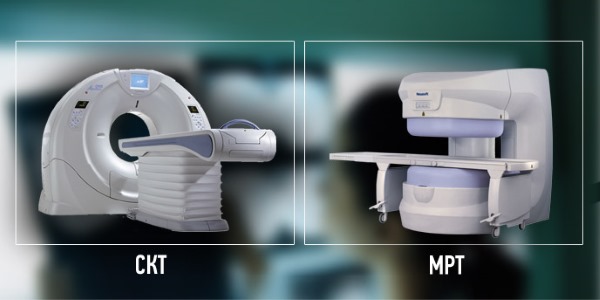
Узлы могут отчетливо просматриваться из-за отека тканей или искривления позвоночника. Специалист также назначает сдачу лабораторных анализов, которые помогут определить этиологический фактор. К основным методам лабораторной диагностики относится общий анализ крови и мочи. Дополнительно врач может назначить рентгенографию, компьютерную или магнитно-резонансную томографию. Инструментальные методы анализа позволяют получить трехмерное изображение скелетного аппарата, степень патологического процесса и точное месторасположение узлов.
Лечение грыжи Шморля грудного отдела позвоночника предполагает соблюдение определенной схемы, которая включает в себя медикаментозное, физиотерапевтическое и хирургическое лечение. К последнему варианту прибегают только в случае необходимости оперативного вмешательства.
Медикаментозное лечение
Медикаментозное лечение относится к группе консервативных методов, так как пациент может исправить ситуацию с помощью употребления определенных лекарственных средств. В случае грыжи Шморля первоочередной задачей медикаментозной терапии является купирование болевого синдрома.
Для этого назначаются такие препараты:
- Мовалис, Мелоксикам или Ревмоксикам – данная группа средств является нестероидными противовоспалительными и противоревматическими препаратами, которые активно применяются для купирования болевого синдрома вследствие артритов, болезни Бехтерева, межпозвоночных грыж и других патологий;
- Нейрорубин, Мильгамма, Нейробион – средства относят к комплексам витаминов группы В, которые принимаются при люмбаго, защемлениях нервных корешков и невралгиях;
- Мидокалм и Толперил – препараты, которые принимаются при мышечной спастичности (ярко выраженной болезненности, мышечных спазмов и ограничении в движениях).
Физиотерапевтические процедуры
Физиотерапевтические процедуры лучше всего помогают избавиться от патологического процесса. Их лечебное действие связано с глубокой проработкой мышечного корсета спины и воздействия непосредственно на деформацию позвоночного столба.
К основным физиотерапевтическим методам относят:
- мануальный массаж – метод, при котором глубоко прорабатывают все мышцы спины, улучшая микроциркуляцию крови и обмен веществ в костной ткани;
- акупунктура – воздействие на биологически активные точки с помощью тоненьких иголок способствует притоку крови к позвоночному столбу и улучшению метаболизму;
- электрофорез – введение местных анестетиков с помощью электрического тока способствует купированию болевого синдрома и улучшению состояния;
- физические упражнения и гимнастика – правильно подобранный комплекс тренировок и регулярность избавят пациента от дискомфорта и болевых ощущений.
Вместо гимнастики, врачи советуют заниматься плаванием и аквааэробикой, потому как именно эти виды спорта тренируют мышцы спины.
Хирургическое лечение
Хирургическое лечение назначается в том случае, когда консервативные методы терапии не оказывают должного воздействия. В таком случае специалист решает, какое способ оперативного вмешательства будет задействован: малоинвазивный или радикальный.
Выбор происходит с учетом возраста пациента, степени запущенности патологии, наличия сопутствующих болезней и других факторов. Вся операция проводится под общим наркозом, когда пациент не находится в сознании. Поэтому врачи заранее успокаивают пациентов и рассказывают об условиях операционного вмешательства.
Другие лечебные комплексы упражнений
Помимо лечебной физкультуры для лечения грыжи позвоночника применяют:
- метод Бубновского;
- упражнения по Дикулю;
- водную гимнастику;
- йогу и пилатес.
Каждый из этих методов имеет свои особенности. Прежде чем приступить к их выполнению, узнайте их отличия от обычной лечебной физкультуры, пользу и вред при грыже, когда можно делать или нельзя.
По методу Бубновского
О грыже спины доктор Сергей Бубновский написал в книге «Грыжа позвоночника – не приговор». Большинство упражнений он разработал с учетом тренажеров, которые есть в его клинике.
Мнения о методе неоднозначны. Есть много случаев, что после лечения в его клиниках грыжа:
- не только не уменьшилась, а увеличилась, пришлось даже прибегнуть к операции;
- боль исчезла в одном месте, появилась в другом, понадобилось лечение в стационаре и даже хирургическое вмешательство.
Основные причины неудач – жесткие, тяжелые упражнения, которые категорически запрещены при грыже позвоночника (силовые нагрузки, скручивание).
Если вы все же решили попробовать гимнастику по этой методики, избегайте тренировок, которые запрещены при грыже спины. Комплекс лучше делайте для профилактики, когда острая фаза прошла, боль отсутствует.
По Дикулю
Хороший эффект оказывают на позвоночник упражнения, которые предлагает выполнять Валентин Дикуль, директора реабилитационного центра для больных с травмами спины. О его методе можно узнать в его книге «Лечим спину от грыж и протрузий». Он предлагает разные виды тренировок, в т. ч. – стандартные лечебные упражнения, которые можно выполнять при грыже позвоночника (полукобра, кошка).
Комплекс, который предлагает Дикуль, состоит из нескольких этапов:
- Занятия, направленные на устранение боли. Они выполняются с небольшой амплитудой, без дополнительной нагрузки. Базовые движения – стандартный комплекс ЛФК. Курс – 3 раза в неделю 2-4 месяца.
- Упражнения, направленные на укрепление мышц – реабилитационный период, когда боль ушла. На этом этапе можно подключать силовые занятия. Курс – 4 раза в неделю 2-3 года.
- Полноценные тренировки, разработанные с учетом наличия грыжи, без негативного воздействия на пораженный участок.
Упражнения надо выполнять в строгой последовательности, не менять местами, не увеличивать количество повторов. Нагрузку (легкие гантели) можно брать не раньше, чем будет освоен комплекс, исчезнет боль. Между упражнениями надо отдыхать 2-3 минуты.
Упражнения в воде
Хороший результат при лечении грыж позвоночника дает плавание. Вода снимает нагрузку со спины, успокаивает нервную систему. Она помогает лучше растянуть пространство между дисками, снизить давление грыжи на нервные волокна. Главное – правильно подобрать инструктора и упражнения.
Хороший эффект оказывают такие занятия:
- Лицо опущено в воду, руки вытянуты, держат плавательную доску (можно использовать перекладину, установленную по периметру бассейна), спина прямая. Ноги плывут в стиле «кроль».
- Лечь на бок, правая рука опирается в доску, левая вдоль туловища. Ноги работают стилем «кроль».
- Плыть на спине. Руки держат доску на животе, ноги плывут в стиле «кроль».
Если бассейн неглубокий (вода по грудь), можно делать шаги на месте с высоко поднятыми коленями. Руки в это время движутся, как при беге. Хороший эффект оказывают аккуратные повороты туловища в правую и левую стороны.
Единственное противопоказание для водных упражнений – острая фаза боли. Прыгать в воду категорически запрещено. Нельзя плыть с высоко поднятой головой. Нежелательны стиль «брас» и «баттерфляй».
Йога и пилатес при грыже
В основе йоги и пилатеса – медленные нагрузки без перенапряжений. Они улучшают состояние мышц, сухожилий, растяжку. Но при грыже межпозвоночного диска многие упражнения запрещены (мостик, скручивание, сильные растяжки). Тем более, их нельзя делать в период обострения.
Отдавая предпочтение этим методикам, обращайте внимание на упражнения, которые разработаны именно для грыжи позвоночника. Базовый комплекс мало чем отличается от ЛФК – кобра, кошка, птица-собака
В период боли избегайте любых силовых, других запрещенных упражнений. Если появилась боль, занятие прекратите. Дополнительный инвентарь, который часто используется при пилатесе (гантели, другие утяжелители) можно брать лишь на стадии ремиссии, когда боль ушла.
Причины и последствия психосоматических заболеваний
Когда врачи не находят истинную причину заболевания, они диагностируют его как психосоматическое. Вопрос о том, как лечить психосоматику, даже в наши дни остается открытым. Вся терапия сводится к снятию симптомов и предупреждению развития последствий.
Чаще всего этиология выше указанных заболеваний связана с личностными и личными проблемами психологического характера:
- фобии;
- чувство вины;
- высокомерие;
- озлобленность;
- агрессивность;
- неуверенность в себе;
- стыд;
- тревожность;
- гордость;
- завистливость;
- пессимизм;
- комплекс «жертвы».
Если на человека длительное время воздействуют разного рода стресс-факторы, то у него могут проявляться следующие функциональные расстройства:
- одышка;
- нестабильное артериальное давление;
- боли в спине и шее;
- головные боли;
- синдром раздраженного кишечника.
К психосоматическим заболеваниям врачи относят следующи патологии:
- сахарный диабет;
- бронхиальная астма;
- нейродермит;
- воспаление десен;
- артериальная гипертензия;
- язва желудка и двенадцатиперстной кишки;
- ревматоидный артрит;
- неспецифический язвенный колит;
- наркомания;
- панкреатит;
- бесплодие;
- ожирение;
- анемия;
- осложненная беременность;
- алкоголизм;
- эректильная дисфункция;
- нарушение менструального цикла;
- кариес.
Как выявляются психосоматические болезни
При обращении к терапевту, а затем к неврологу с жалобами на неприятные ощущения со стороны внутренних органов при осмотре и дополнительном обследовании не выявляется никакой патологии. Таких пациентов отправляют на прием к психотерапевту или психиатру, которые могут установить такое заключение.
Помимо жалоб обнаруживаются изменения в психической сфере, как правило, не грубые: легкая депрессия, невротическое состояние, не тяжело протекающие эндогенные заболевания.
Для уточнения состояния, кроме осмотра могут понадобиться дополнительные обследования:
- анализы;
- электроэнцефалография;
- патопсихологическое исследование и др.
Какие болезни пищеварения «от нервов», и когда пора к врачу-психотерапевту?
Стресс и нервное напряжение всегда отражается на ЖКТ. Он попадает «под удар» стресса одним из первых – его образно называют «звучащим органом эмоций». Ведь первые эмоции человека и животного были связаны с удовольствием от приема пищи. В свою очередь, заболевания желудочно-кишечного тракта зачастую сопровождаются нарушениями в психоэмоциональной сфере. Все влияет на все.
Поэтому, если вы страдаете от:
- болей в верхней части живота, области желудка, тяжести или спазмов
- рвоты сразу после приема пищи, не зависящей от качества еды
- ощущения «комка в горле», нарушений глотания, спазмов пищевода
- нарушений работы кишечника – вздутия, урчания, запоров, поносов или их чередования, императивных позывов на дефекацию в неудобной ситуации
И:
- вы ходите от одного гастроэнтеролога к другому, провели ряд обследований, изменения не найдены, и результата лечения нет
- вам на время становится легче, однако все симптомы во время стресса возвращаются
- вы видите связь между своими физическими симптомами и эмоциональным состоянием, но не можете понять, как с этим справиться
- вы подавлены, у вас плохое настроение больше месяца — обратитесь к грамотному гастроэнтерологу и психотерапевту.
Помните: психосоматика – диагноз исключения. Существуют «маски» заболеваний, и сначала надо убедиться, что органической причины у симптомов нет.
Как вылечиться
Если болезнь имеет психосоматическую природу, то у человека страдает и душа, и тело. Психика создает некий порочный круг: наличие заболевания приводит к возникновению чувства беспомощности, а беспомощность и чувство незащищенность, в свою очередь, приводят к прогрессированию и обострению болезни. Чтобы вылечиться потребуется принимать лекарственные средства, предписанные специалистами, но, прежде всего, нужно научиться не просто противостоять жизненным трудностям, а использовать активную стратегию по их преодолению.
Справиться с подобной проблемой без помощи психотерапевта достаточно сложно, ведь психологическая работа должна одновременно решать две задачи:
Понять собственный организм
Психосоматическими проявлениями он пытается привлечь ваше внимание. Психика может провоцировать некоторые симптомы, потому что вы давно не отдыхали
Боль в животе может возникать перед неприятной встречей и т.д.
Построение новой стратегии, направленной на принятие изменений, которые неизбежно появятся после исцеления.
Если отказаться от психотерапевтического лечения в пользу медикаментозной терапии, то решить проблему не получится. Скорее всего, тщательное обследование не выявит нарушений в работе организма, но плохое самочувствие останется.
Особенности лечения
Чтобы лечение психосоматики было успешным, необходимо понимать, что в данной сфере не существует общих методик. В каждом конкретном случае нужен индивидуальный подход.
Начинается лечение с выявления природы заболевания. Врач должен понять, какие симптомы обусловлены физическими патологиями, а какие – психологическими проблемами. На этом этапе к обследованию пациента может подключиться опытный психотерапевт
Работа ведется сразу по нескольким направлениям, при этом очень важно оценить психологическую обстановку в семье больного. Нередко причиной психосоматических расстройств становятся внутрисемейные конфликты или негативный микроклимат в семье
Возможно, психосоматика будет выявлена и у других родственников больного, находящихся в этой же обстановке длительное время.
Психосоматика требует комплексного лечения:
- медикаментозная терапия позволяет облегчить симптомы заболевания и улучшить психологическое состояние больного. Пациенту могут быть предложены успокоительные средства или препараты со снотворным эффектом;
- психотерапевтическое лечение направлено на разрешение внутренних конфликтов. Наиболее эффективными способами воздействия являются поведенческая терапия, психоанализ и гештальт-терапия. В ходе лечения пациент не только избавляется от существующих проблем, но и учится противостоять сложным жизненным ситуациям в будущем. В особо тяжелых случаях психотерапевт может использовать различные методики гипнотического воздействия. Но выбор конкретного психотерапевтического метода во многом зависит от состояния пациента и сути его проблем;
- вспомогательные методы. Поскольку основной причиной психосоматики является наличие душевных переживаний и затаенных негативных эмоций, то специалисты могут рекомендовать больному один из способов нетрадиционной терапии. Это может быть арт-терапия, лечение музыкой или рисованием, различные расслабляющие методики, массаж, релаксации, йога, медитация. Положительно на эмоциональном здоровье человека сказываются занятия спортом, а также общение с животными, например, с лошадьми или дельфинами.
Если лечение было начато своевременно, то от некоторых психосоматических заболеваний удается вылечиться всего за несколько сеансов психотерапии. Но для того чтобы болезнь не вернулась снова, необходимо научиться противостоять стрессам и другим негативным жизненным обстоятельствам.
Локализации межпозвоночных грыж
При поражении разных отделов позвоночника развиваются определяющие симптомы, характерных именно для данного отдела. Симптомы грыжи отдельных межпозвоночных дисков также имеют свои характерные особенности.
Шейный отдел позвоночника
Грыжи верхних дисков шейного отдела (С2 – С3, С3 – С4) – явление редкое. Проявляются они приступами сильнейших головных болей и паническими атаками. Корешковый болевой синдром (при ущемлении корешков спинномозговых нервов) развиваются обычно на одной стороне шеи, распространяясь на лицо. Болезненные волны часто иррадиируют в зубы и ухо на стороне поражения. Иногда развиваются расстройства зрения и слуха.
Грыжи С4 – С5 встречаются часто, в том числе, диффузные, и проявляются корешковым болевым синдромом, продвигающимся по шее, внутренней и передней поверхности плеча. Особенно опасны секвестрированные грыжи. Характерны также онемение в этой области и мышечная слабость. Трудно повернуть голову, согнуть руку в локте. Возможно развитие парезов и параличей. Частый вид грыж позвоночника.
Грыжи С5 – С6 и С6 – С7 также встречаются часто. Для них характерны болезненность и нарушения чувствительности в шее, отдающие в заднюю и наружную поверхности плеча и распространяющиеся до пальцев кисти. Особенно болезненны медианные и парамедианные грыжи. Вегетативные проявления в виде кашля и бронхоспазмов. При поражении самого нижнего шейного диска часто нарушается функция щитовидной железы. Избавиться от таких нарушений можно только пролечив грыжу позвоночника. Как это сделать, читайте в статье про шейную межпозвоночную грыжу.
Грудной отдел позвоночника
Грыжи грудного отдела встречаются относительно редко. Основными их симптомами являются вегетативные расстройства. Возможны также корешковые боли, нарушения чувствительности и движений.
При поражении Th1 – Th2, Th2 – Th3, Th3 – Th4 появляются боли в сердце самого разного характера, иногда очень похожие на боли при стенокардии, но не снимающиеся нитроглицерином. У женщин появляются боли в грудных железах (как при мастопатии). Характерны также ноющие болевые ощущения в верхней части спины и приступы сильнейших опоясывающих болей (межреберная невралгия.
Для грыж Th5 – Th6, Th6 – Th7, Th7 – Th8 также характерны вегетативные симптомы в виде одышки, кашля, бронхоспазмов, а также опоясывающих болей, характерных для заболеваний поджелудочной железы. Корешковый синдром проявляется приступами межреберной невралгии.
Грыжи Th8 – Th9, Th9 – Th10, Th10 — Th11, Th11 — Th12 проявляются болезненными спазмами в желудке, в проекции желчных путей и желчного пузыря. Характерны ноющие боли в нижней части спины и приступы межреберной невралгии.
Подробно о симптомах и лечении межпозвоночной грыжи грудного отдела читайте тут.
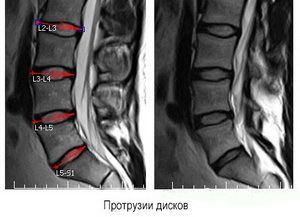
Поясничный отдел позвоночника
Это самая частая локализация грыж. При грыжах поясничного отдела позвоночника максимально проявляется корешковый синдром – боли по ходу ущемленного нервного корешка.о межпозвоночной грыже поясничного отдела
- L1-L2, L2-L3 – встречаются реже остальных поясничных грыж. Симптомы: болевые волны и выпадения чувствительности по внутренней и передней поверхности бедра.
- L3-L4 — корешковый болевой синдром локализуется на передней и внутренней поверхности бедра распространяется на голень и внутреннюю лодыжку. Чувствительность в этой области может, как выпадать, так и быть слегка повышенной.
- L4-L5 — корешковые боли начинаются в области ягодицы, по наружной поверхности бедра и голени передаются на 1 – 3 пальцы ног. Возможно онемение в тех же отделах.
- L5-S1 — болевая точка начинается со средины ягодицы и идет волной по задней и наружной поверхности бедра на голень, переходит на пятку, по наружному краю стопы до 4 — 5 пальцев ног. Часто сопровождается повышенной кожной чувствительностью. При грыже L5-S1 могут появляться симптомы тазовых нарушений – расстройства функции мочеполовых органов. Чтобы избавиться от этих симптомов, иногда приходится делать операцию.
О других симптомах читайте в статье «Межпозвоночная грыжа поясничного отдела позвоночника».
 Грыжа поясничного отдела встречается чаще остальных грыж
Грыжа поясничного отдела встречается чаще остальных грыж
Перечень основных психосоматических болезней
Некоторые болезни однозначно определяют как психосоматические. В мировой клинике уже давно выделена «святая семерка» 7 главных психосоматических заболеваний:
- Бронхиальная астма
- Язвенный колит
- Артериальная гипертония
- Нейродермит
- Ревматоидный артрит
- Язвенная болезнь желудка
- Язвенная болезнь 12-ти перстной кишки
Современная медицина добавляет в этот список также:
- Аллергии
- Кожные заболевания
- Ожирение
- Радикулиты
- Опухоли, онкологические болезни
- Мигрени
- Аутоимунные заболевания (ревматизм, артриты и др.)
- Остеохондроз
- Ишемическую болезнь сердца
- Психосоматический тиреотоксикоз
- Сахарный диабет 2-го типа
Общая характеристика психосоматических заболеваний
Начало недомоганий может быть спровоцировано рядом событий и психологических состояний:
- конфликт;
- психологические комплексы человека;
- невроз;
- нервное потрясение;
- смерть близких;
- депрессия и др.
Указанные факторы могут спровоцировать как начало болезни, так и ее прогрессирование.
Многие психосоматические аномалии связаны с половыми признаками человека. Например, в детстве бронхиальная астма чаще всего диагностируется у мальчиков, а во взрослой жизни – у представительниц женской половины человечества. Коронарная болезнь чаще поражает женщин, гипертонией преимущественно страдают мужчины.
Как правило, все психосоматические патологии протекают фазами. Они имеют периоды обострения, которые, в основном, проявляются в осеннее и весеннее время года.
Медики отмечают, что психосоматические болезни развиваются с учетом характера и темперамента человека. Агрессивные, вспыльчивые люди более склонны к сердечно-сосудистым заболеваниям, в то время как скромные и застенчивые чаще страдают от заболеваний кишечника и желудка.
Причины возникновения психосоматических заболеваний
Психосоматические заболевания относятся к соматическим. В их появлении и протекании значительную роль играют психологические факторы. Данные заболевания возникают лишь при наличии конкретных свойств личности. А их причиной являются тревоги, страх, конфликты, гнев, недовольство и другие виды аффективного напряжения.
Ухудшение психологического микроклимата, которое влечет за собой возникновение негативных психологических факторов, может стать причиной мигрени, злокачественных образований, эндокринных расстройств и ряда других заболеваний. Поэтому необходимо четко разграничивать болезни, требующие в качестве лечения психофармакологию и психотерапию, и заболевания, имеющие схожие причины возникновения, но требующие других методов лечения.
Психологическое напряжение может стать причиной возникновения заболевания органического характера: бронхиальная астма, инфаркт миокарда, нейродермит, язвенный колит, язва желудка, гипертония и так далее. Среди медиков данные болезни получили распространенное название «Большие психосоматические заболевания». Это в очередной раз доказывает главенствующую роль психогенных факторов на появление болезни, а также подчеркивает их тяжесть как с точки зрения протекания, так и с точки зрения лечения.
Психосоматические заболевания имеют ряд схожих особенностей, среди которых можно выделить следующие:
- В возникновении заболеваний главную роль играет психический стресс;
- Заболевания становятся рецидивными или хроническими после манифестации;
- Наиболее часто психосоматическими заболеваниями подвержены подростки, однако первое проявление болезни может произойти в абсолютно любом возрасте.
Серьезные длительные психотравмы, внутренние конфликты, вызванные разнонаправленными мотивами одинаковой интенсивности, приводящие к внутреннему конфликту, часто становятся причиной психосоматических заболеваний. Например, гипертония наиболее часто возникает у людей, которые подвержены внутреннему конфликту между нереализованной потребностью во власти и контролем поведения на высоком уровне. Этот конфликт приводит к постоянной агрессивности. По причине возникновения данное заболевание схоже с неврозами, в основе которых также лежат личностные конфликты. Однако при психосоматическом заболевании происходит более весомое двойное вытеснение – комбинирование невротической тревоги и неприемлемого мотива. В результате сознание человека признает поражение, некую капитуляцию, что становится предпосылкой к депрессии замаскированного типа, а еще позже – к психосоматическим заболеваниям.
Исторически сложилось, что к психосоматическим относят всего 7 заболеваний, каждое из которых существенно ухудшает качество жизни и воздействует на определенные органы и системы. К этому списку относятся: ревматоидный артрит, тиреотоксикоз, нейродермит, язвенный колит, бронхиальная астма, язвенная болезнь, эссенциальная АГ.
Что можем сделать мы?
- Исключить органическую природу заболевания с помощью детального обследования, поставить точный диагноз.
- Найти психологические «корни» болезни — с помощью врача-психотерапевта и психосоматолога с опытом более 20 лет.
- Работать в команде. При необходимости, в обследовании и лечении участвуют узкие специалисты — гастроэнтеролог, кардиолог, эндокринолог.
- Подобрать лечение — как медикаментозное, так и психотерапевтическое.
- Порекомендовать, какие техники использовать дома — врач научит вас правильно бороться со стрессом.
- Не бросать, когда вам станет лучше – проводить осмотр раз в 3-6 месяцев и контролировать состояние.
Как негативные эмоции влияют на риск развития и течение онкологических заболеваний?
Итак, негативные эмоции не приводят к онкологическим заболеваниям напрямую, но зачастую они делают человека более склонным к так называемому рискованному поведению. И оно повышает риск развития рака.
Не зная, как справиться с внешними и внутренними конфликтами, и не видя выхода из сложной жизненной ситуации, многие люди начинают курить, чаще употреблять алкоголь, систематически переедать, отдавать предпочтение нездоровой пище. Всё это факторы риска развития злокачественных опухолей. Это происходит при таких состояниях, как хронический стресс, депрессия, тревожное расстройство, неврозы.
Можно назвать массу примеров рискованного поведения, которое неочевидным и очень опосредованным образом способствует развитию рака. Например:
- Человек пытается «уйти» от негативных переживаний в работу, берет больше смен, работает по ночам. Некоторые научные исследования показали, что работа в ночные смены повышает риск развития определенных онкологических заболеваний, в частности, рака молочной железы. К тому же, некоторые профессии предполагают контакт с веществами, относящимися к канцерогенам.
- Кто-то ищет разрядку в беспорядочных половых связях – повышается риск заражения вирусом папилломы человека, который может вызывать рак шейки матки, вульвы, влагалища, полового члена, ротоглотки, заднего прохода.
- Человек из Санкт-Петербурга испытывает депрессию, считает, что причина в северном климате, и решает переселиться на юг, к морю. У этого человека светлая кожа, и он совсем не знает, насколько опасно ультрафиолетовое излучение, ничего не слышал о правилах безопасности. Он переезжает в частный дом, много работает на приусадебном участке, регулярно посещает пляж. Через несколько лет у него диагностируют рак кожи.
В течение жизни на организм человека действует множество разных факторов. Многие из них в разной степени вносят свой вклад в развитие злокачественных опухолей. И определенные модели поведения повышают вероятность заболеть
Конечно же, это не повод бояться собственной тени, но важно помнить об основных факторах риска.
Из-за психоэмоциональных проблем человек зачастую менее склонен заботиться о своем здоровье, не проходит скрининговые исследования, не обращается к врачам, когда появляются тревожные симптомы – из-за страха или других причин. Иногда эффект бывает прямо противоположным: человек постоянно волнуется, нервничает, боится заболеть и регулярно проходит обследования, даже когда в них нет необходимости. Это, конечно, повышает шансы на раннюю диагностику онкологических заболеваний, но жизнь в состоянии постоянного страха сложно назвать комфортной, полноценной.
Негативные эмоции пациента влияют и на эффективность лечения рака. Например, человек в состоянии депрессии будет менее охотно следовать рекомендациям врача.
Как понять, что у Вас психосоматическое заболевание?
Психическое и телесное (соматическое) неразрывно связаны между собой и всё, что происходит с нашим телом имеет причины в нашей психики и отражается в ней. В каждой болезни есть та или иная степень влияния психологических и социальных причин. И даже в несчастном случае, который, казалось бы, никак не может быть связан с нашей психикой, есть влияние эмоционального состояния, особенностей характера и поведения человека.
Но есть и такие заболевания, у которых психологический фактор является основной причиной их появления, т.е. это такая реакция тела на конфликтное переживание, которая приводит к патологическим нарушениям в органах. В этом случае, речь идёт уже о непосредственно психосоматических заболеваниях.
Ваше заболевание можно отнести к психосоматическому если к нему подходит одно или несколько из следующих утверждений:
Лечение гинекологических заболеваний
Одной из главных задач врачей медицинского центра “Президент-Мед” является борьба с инфекционными и воспалительными заболеваниями, которые часто протекают бессимптомно и ведут к серьезным осложнениям, в том числе к бесплодию, неврологическим расстройствам, сексуальным проблемам.
Только в нашем медицинском центре «Президент» Вы можете получить консультацию высококвалифицированных специалистов: врачей-гинекологов с многолетним опытом работы, которые используют новейшие методы обследования, совместно с уникальной методикой психологической психотерапии (авторская методика доктора Шигина) и помогут определиться не только в выборе лечения, а также будут наблюдать Вас во время и после лечения.
Надеемся, что процесс оздоровления будет для Вас увлекательным, эффективным и оправдает Ваши ожидания.
Как врачи, считаем своим долгом, напомнить вам: «Нет ничего ценнее здоровья!»
Милые женщины любите себя и свою природу, и тогда вы забудете о женских болезнях, и все в вашей жизни будет складываться так, как вам того хочется!
В заключение: пример нашей работы
О кишечнике, непростых отношениях в семье и комплексном лечении
Пациентка В., 31 год. Обратилась в «Клинику ЭКСПЕРТ» с жалобами на интенсивные ноющие боли по всему животу, кашицеобразный стул до 2-х раз в день, повышенное газообразование.За последние 3 года пациентка обошла более десятка гастроэнтерологов, дважды за последний год ее по «Скорой» госпитализировали в хирургию и инфекционный стационар с болями в животе и поносом. Ранее ее детально обследовали, инфекцию и воспаление в кишечнике исключили. Состояние расценили как синдром раздраженного кишечника, назначили стандартное лечение
Со слов пациентки, состояние не улучшалось, и она потеряла доверие к врачам.При первой беседе с пациенткой врач-куратор «Клиники ЭКСПЕРТ» обратил внимание на ее излишнюю эмоциональность, красочное и детальное описание жалоб с акцентированием внимания на деталях. При тщательном опросе врач установил связь начала заболевания с проблемами в семейных отношениях, которые сохранялись до настоящего времени
При контрольном обследовании существенных нарушений в состоянии организма выявлено не было. Пациентку направили к специалисту по психосоматическим расстройствам. Параллельно с лечением кишечных нарушений было назначено лечение антидепрессантами, и проводились курсы семейного консультирования.При контрольных осмотрах пациентки состояние ее желудочно-кишечного тракта и психоэмоциональный фон стабилизировались. Конфликт в семье исчерпан, супруги планируют беременность.