Симптомы пузырно-мочеточникового рефлюкса
Содержание:
Суть операции
Слинговая уретропексия – малоинвазивная и высокотехнологичная операция, золотой стандарт лечения стрессового недержания мочи у женщин. Назначается, когда консервативная терапия и специальные упражнения оказываются неэффективными. Суть операции – фиксирование сфинктера уретры подвижным слингом из биосовместимого синтетического материала. В итоге, угол наклона между мочевым пузырем и мочеиспускательным каналом восстанавливается, и моча не вытекает при повышении внутрибрюшного давления (при чихании, смехе, кашле).
Имплантат сделан в форме сетчатой ленты – ее ставят под среднюю треть мочеиспускательного канала на манер гамака. Чтобы отрегулировать натяжение, проводят кашлевой тест. После этого края слинга сшивают с кожей. Концы обрезают и заправляют в подкожное пространство. Края разрезов слизистых и кожи ушивают. Сверху накладывают асептическую повязку.
Конструкция урологической петли поддерживает мочеиспускательные структуры в нормальном положении. Таким образом, она заменяет собой атоничные мышцы и устраняет причину стрессового недержания мочи. Имплантат гипоаллергенный, не препятствует кровоснабжению внутренних органов. В зависимости от индивидуальных клинических особенностей, вмешательство проводят под местной анестезией либо общим наркозом. Все хирургические манипуляции выполняют с гарантированной точностью – под контролем цистоскопа, – поэтому после них практически исключены осложнения.
Причины патологии
Источники возникновения заболевания полностью не изучены. Медики связывают пузырно-мочеточниковый рефлюкс у детей с врожденным аномальным развитием данного сегмента. Поэтому у них чаще диагностируется первичная патология. Это недуг, проявившийся на фоне врожденных аномалий.
Пузырно-мочеточниковый рефлюкс у взрослых в большинстве случаев вторичный. Развитие патологии продиктовано имеющимися заболеваниями.
Первичными причинами являются:
- неправильная локализация устья мочеточника;
- дивертикул пузыря;
- незрелость смыкательных аппаратов устья;
- укорочение подслизистого туннеля интрамурального отдела мочеточников;
- патологическая форма устья;
- удвоение мочеточника, в результате чего канал располагается вне треугольника пузыря.
К вторичным факторам, приводящим к развитию недуга, в результате которого нарушается нормальный отток мочи, относят следующие патологии:
- инфравезикальная обструкция;
- аденома простаты;
- склероз шейки пузыря;
- цистит в районе устьев;
- стеноз либо стриктура мочеиспускательного канала;
- инфекционные недуги клапанов мочеиспускательного канала;
- дисфункция пузыря.
Из-за чего возникает патология?
До сегодняшнего дня еще недостаточно полно изучены причины, ведущие к появлению рефлюкса мочеточника. Считается, что детские проявления зависят от врожденных отклонений в системе мочеполовых органов. Такой вид патологии называют первичной. К таким причинам относят:

Детские проявления зависят от врожденных отклонений в системе мочеполовых органов
- несформированные закрывающие приспособления устьев;
- уменьшенную длину в подслизистом тоннеле;
- аномальный тип устья;
- ненормальное размещение мочеточников;
- выпадение мочевого пузыря.
Рефлюкс у взрослых носит вторичный характер, вызывается различными болезнями мочевыводящих органов:
- аденомой простаты;
- стенозом в мочеиспускательном канале;
- сбоями в функционировании мочеточника;
- циститом в месте, где располагаются устья;
- склерозом на шейке мочевого пузыря;
- различными инфекциями, поражающими клапаны мочеиспускательного канала.
Рефлюкс у взрослых носит вторичный характер, вызывается различными болезнями мочевыводящих органов
Профилактические меры
Развитие первичного рефлюкса предупредить конечно невозможно, но предотвратить формирование вторичной патологии и избежать возникновение осложнений под силу каждому. Для этого следует соблюдать ряд правил:
- Своевременно диагностировать и проводить лечение воспалений и инфекционных заболеваний органов мочеполовой системы.
- Появление любых изменений в процессе мочеиспускания должно стать поводом для обращения к врачу.
- Контролировать артериальное давление и при необходимости принимать гипотензивные препараты.
- Предотвращать проникновение инфекций в мочеиспускательный канал (соблюдать личную гигиену, избегать переохлаждения).
- Соблюдать все рекомендации врача, при необходимости принимать антибактериальные препараты.
- Придерживаться диетического питания, ограничив употребление соли, белковых блюд и продуктов с большим процентом жирности.
Пузырно-мочеточниковый рефлюкс – заболевание, легко поддающееся лечению, особенно в детском возрасте.
Следует не запускать патологию, а начать терапию на ранних этапах развития.
В таком случае прогноз довольно благоприятный и удается избежать тяжелого поражения почек и возникновения осложнений.
Степени патологии
Болезнь может характеризоваться различной формой тяжести.
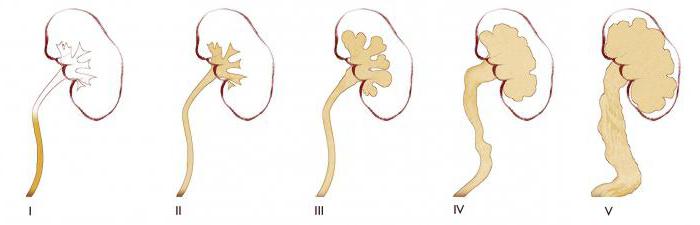
По протеканию выделяют следующие степени пузырно-мочеточникового рефлюкса:
- Данный вид характеризуется забросом урины в тазовую зону мочеточника. При первой степени не происходит расширение канала.
- Обратный отток охватывает весь мочеточник. Кроме того, наблюдается заброс урины в чашечку, лоханку. Однако ни сам канал, ни отделы почки не расширяются.
- Для данной степени характерен заброс мочи в чашечно-лоханочную систему почки. Последняя значительно расширяется. Но мочеточник не изменяется. Его диаметр соответствует норме.
- Для данной стадии характерно расширение и чашечно-лоханочного аппарата, и мочеточника в результате обильного заброса урины.
- При этой степени снижается функционирование почки. Такая клиника продиктована истончением отдела, вырабатывающего мочу.
Причины
Причина дефекта первичного рефлюкса неизвестна.
На наличие наследственной предрасположенности указывает высокий уровень рефлюкса у родственников пациентов с рефлюксом, но механизм передачи неясен. Некоторые исследователи предполагают о полигенном типе наследования, в то время как другие предлагают аутосомную или связанную с полом передачу с переменной проницаемостью.
Частота рефлюкса, вероятно, увеличивается в условиях врожденной обструкции мочевого пузыря и нейрогенного мочевого пузыря. Более 50% мальчиков с задними уретральными клапанами имеют ПМР. Подобные результаты были замечены когда серия детей, проходили уродинамические исследования нейрогенного мочевого пузыря.
Дисфункциональное мочеиспускание с присущим ему повышением внутрипузырного давления, вероятно, также приводит к рефлюксу даже у здоровых детей.
На частоту возникновения рефлюкса явно влияют генетические факторы, хотя конкретные способы наследования еще не определены.
Современные уроимпланты
1. «Дэм Плюс».
DAM+ – это водосодержащий биополимер с ионами серебра в виде гелеобразного однородного вещества, упакованного в стерильную индивидуальную коробку. В составе отсутствуют вещества животного происхождения, поэтому аллергические реакции исключены. Гель «Дэм Плюс» не рассасывается, не мигрирует в организме, поэтому период его действия составляет 7-10 лет.
DAM+ используют для лечения пузырно-мочеточникового рефлюкса у детей 1-4 степени, при этом эффективность достигает 90 % даже в тяжелых случаях. Препарат российского производителя широко используется в России и других странах, выигрывает у аналогов за счет конкурентоспособной цены.
DAM+ – самый доступный уроимплант, который не уступает конкурентам в эффективности
2. Дефлюкс.
В составе этого препарата – стабилизированная глюкуроновая кислота неживотного происхождения и декстраномер (полимерный сахар), которые объединены в сополимер. Лекарство немецкого производителя также широко используется для эндоскопического лечения пузырно-мочеточникового рефлюкса у детей, хоть и стоит оно в разы дороже предыдущего.
3. Уродекс.
В составе этого вязкого геля – микрочастицы декстраномера и поперечно сшитые молекулы гиалуроновой кислоты неживотного происхождения, выполняющие роль связующего звена. Препарат отличается высокой биосовместимостью и склонен к биодеградации – распадается через несколько лет на воду и углекислоту. Он не токсичный и не канцерогенный, не мигрирует в соседние ткани и органы.
«Уродекс» – эффективный, но очень дорогой уроимплант
4. Вантрис.
Этот синтетический гидрогель представляет собой макрочастицы кополимера полиакрилового поливинилового спирта, растворенного в 40 % растворе глицерола. После введения глицерол выводится почками в неизмененном виде. Препарат отличается высокой биосовместимостью, не абсорбируется, не мигрирует благодаря крупному размеру частиц (90-1000 мкм). Вещество выдерживает изменение в тканях температуры и кислотности. У «Вантрис» есть один большой недостаток – очень высокая цена.
«Вантрис» излечивает от ПМР 1-3 степени в 80-90 % случаев
Современные уроимпланты эффективно решают проблему пузырно-мочеточникового рефлюкса у детей – полностью избавляют пациента от этой патологии или снижают ее степень выраженности до минимальной. Какой из них выбрать – решение остается за врачом, однако и у пациента есть такое право. Российский «Дэм Плюс» выигрывает у препаратов первого поколения по эффективности, а у более современных – по стоимости, поэтому является средством выбора номер один.
Причины
Как указывалось ранее, рубцевание почек, вторичное к пузырно-мочеточниковому рефлюксу (ПМР), называется рефлюксной нефропатией. Пузырьковый рефлюкс может быть первичным или вторичным.
Первичный рефлюкс
В большинстве случаев рефлюкс обусловлен аномалией развития, возникающей до рождения. Это первичный пузырно-мочеточниковый рефлюкс. Один или оба мочеточника входят в мочевой пузырь под ненормальным углом.
Следовательно, когда мочевой пузырь сжимается, чтобы выводить мочу наружу, отверстие мочеточника в мочевой пузырь не закрывается должным образом. Часть мочи возвращается обратно.
Первичный ПМР в десять раз чаще встречается у детей Кавказа, чем у детей с темным цветом кожи. Больше у девочек, чем мальчиков. Обычно диагностируется у детей до 5 лет.
Как ребенок растет, мочеточники удлиняются и становятся более прямыми. Это может улучшить функцию клапана при самопроизвольном разрешении рефлюкса.
Первичный пузырно-мочеточниковый рефлюкс имеет тенденцию запускаться в семьях, что указывает на то, что он может быть генетическим. Точная причина дефекта неизвестна.
Вторичный рефлюкс
Иногда рефлюксная нефропатия может возникать из-за проблем, приобретенных после рождения (вторичная рефлюксная нефропатия). Они приводят к блокировке оттока мочи из мочевого пузыря, мочеточников, дисфункции мочевой системы. К ним относятся:
- Камни мочевого пузыря, которые блокируют нормальное мочеиспускание;
- Увеличение простаты у мужчин, приводящее к затруднению оттока мочи;
- Передние или задние уретральные клапаны, которые являются аномалиями, присутствующими при рождении;
- Нейрогенный мочевой пузырь. Когда человек не может передать мочу из-за первичного неврологического состояния, такого как повреждение спинного мозга, рассеянный склероз;
- Пересадка почки приводит к отечности мочеточников;
- Лучевая терапия. Вызывает рубцевание;
- Нестабильность мышц детрузора, при которой мышца мочевого пузыря не может правильно сокращаться.
Разновидности хирургических вмешательств по технике
Невролиз нерва
Невролиз проводится, когда вокруг нервных волокон образуются грубые рубцы, сдавливающие их. Чаще всего поводом служит перелом или сильный ушиб мягких тканей. Эффективность вмешательства достигает 50%. Для повышения точности манипуляций может применяться микроскоп. Если рубцовые сращения массивные, проверяется электровозбудимость нервного ствола. Если изменения необратимы, то он удаляется, а оставшиеся фрагменты сшиваются. Доступ может быть наружным или внутренним. Невролиз проводится в три этапа:
- Нерв выделяется из окружающих пораженных тканей лезвием или скальпелем.
- Рубцовые ткани и плотные спайки вырезаются.
- Высвобожденное нервное волокно укладывается в сформированное ложе из мышц.
Невротомия
Нервное волокно пересекается, чтобы устранить патологическую импульсацию, которая приводит к боли или меняет функции внутренних органов. Чаще всего проводится при язвенной болезни двенадцатиперстной кишки и желудка. Прямые показания – необратимые изменения нервных корешков, при которых теряется чувствительность, трофика тканей, нарушаются двигательные функции. Может также проводиться блокада анестетиками, если нерв защемлен.
Хирург выделяет нервное волокно скальпелем или лезвием под местной анестезией. Чтобы не было кровотечения, сосуды коагулируются, то есть прижигаются. Для предотвращения невром на концы нервного волокна устанавливаются микрокапсулы из полимерного материала.
Пластика
Для пластики применяются трансплантаты, которые могут быть кровоснабжаемыми и некровоснабжаемыми. Используются фрагменты нервных волокон, которые имеют сосудистую «ножку». Некровоснабжаемый вид трансплантатов признан наиболее эффективным. Пластика возможна:
- с использованием цельного ствола (свободная)
- с применением нескольких трансплантатов (свободная межпучковая)
- васкуляризованным нейротрансплантатом (свободная)
- несвободная по Странгу
- лоскутная
- тубулизация нервного волокна
- исправление дефекта нервного волокна его ветвями
Некровоснабжаемые трансплантаты используются для пластики мелких нервных волокон. Если нужно восстановить крупные волокна, то используются трансплантаты на сосудистой «ножке». Донорами могут выступать подкожные нервные волокна, икроножные, локтевые, поверхностные лучевые, ветви малоберцовых.
Чтобы трансплантаты скорее приживились, пластика проводится с применением микрососудистых анастомозов, которые помогают питать нервные волокна.
Иссечение невромы Мортона
Это заболевание стопы, которое вызывается разрастанием фиброзной ткани доброкачественного характера в области подошвенного нервного волокна. В результате появляются боли в стопе, усиливающиеся при нагрузках и ношении узкой обуви. Удаление невромы показано, когда нет эффекта от консервативной терапии. Во время вмешательства проводится резекция невромы или рассечение межплюсневой связки. Второй метод – более щадящий. Процедура длится всего 10-15 минут, через 2 часа уже можно ходить. Однако такая методика опасна рецидивами. Удаление невромы более эффективно, потому что полностью иссекается пораженное нервное волокно.
Судебно-медицинский диагноз
Судебно-медицинский диагноз — специальное заключение о сущности повреждения (заболевания), состоянии обследуемого или о причине смерти, составленное на основании суд.-мед. экспертизы для решения специальных вопросов, возникающих в судебно-следственной практике. Суд.-мед. Д. оформляется суд.-мед. экспертом или врачом другой специальности, к-рому поручено проведение суд.-мед. экспертизы, в терминах и формулировках, принятых в судебной медицине. Он отражает, помимо основного повреждения (заболевания) и патогенетически связанных с ним осложнений, еще и происхождение обнаруженных болезненных изменений. Суд.-мед. Д. зависит от характера объекта экспертизы и ее целей: освидетельствования потерпевшего, обвиняемого, подсудимого, исследования трупа при насильственной смерти или при подозрении на нее, составления заключения по мед. документам и материалам предварительного или судебного следствия и т. д. Ставящиеся при этом задачи определяются свойствами и особенностями расследуемого события или инкриминируемого деяния. В случае исследования трупа при построении суд.-мед. Д. выделяют: а) основное повреждение (заболевание), явившееся причиной смерти, или патогенетически связанное с ним осложнение, вызвавшее наступление смерти; б) основное осложнение, обусловленное основным повреждением (заболеванием); в) добавочные осложнения, обусловленные основным повреждением (заболеванием); г) другие повреждения или заболевания, не связанные с основным повреждением (заболеванием). При освидетельствованиях потерпевших, обвиняемых, подсудимых установление характера телесных повреждений является обязательным по статье 79 УПК РСФСР (и соответствующим статьям УПК союзных республик). Суд.-мед. эксперт ставит Д. повреждения, определяет его опасность для жизни в момент причинения и связанные с ним длительность излечения и возникновение (или отсутствие) временной или стойкой утраты трудоспособности. Установленный Д. должен отвечать требованиям статей 108, 109, 112 УК РСФСР (и соответствующих им статей УК союзных республик) и «Правилам определения тяжести телесных повреждений», действующим в каждой союзной республике. При освидетельствованиях, производимых в связи с установлением половых состояний или расследованием половых преступлений по статьям 117, 119, 120, 121 УК РСФСР (и соответствующим им статьям УК союзных республик), оформление суд.-мед. Д. согласовывается с действующими «Правилами судебно-медицинской акушерско-гинекологической экспертизы» и «Правилами судебно-медицинской экспертизы половых состояний мужчин», утвержденными М3 СССР.
В суд.-мед. практике нередко возникает необходимость в составлении заключения по мед. документам (история болезни, амбулаторная карта, протокол вскрытия и др.), а также по материалам предварительного и особенно часто судебного следствия. Экспертному анализу подлежат имеющиеся в документах и материалах мед. данные, которые и служат основой суд.-мед. Диагноза, отвечающего на вопросы следствия и суда.
См. также Диагностика донозологическая.
Библиография: Автандилов Г. Г. Международная статистическая классификация болезней, травм и причин смерти в работе патологоанатома, Арх. патол., т. 33, № 8, с. 66, 1971; Василенко В. X. и др. Пропедевтика внутренних болезней, М., 1974; Давыдовский И. В. Врачебные ошибки, Сов. мед., № 3, с. 3, 1941; Калитеевский П. Ф. С точки зрения прозектора-практика, Арх. патол., т. 33, № 6, с. 78, 1971; Осипов И. Н. и Копнин П. В. Основные вопросы теории диагноза, Томск, 1962; Ошибки клинической диагностики, под ред. С. С. Вайля, Л., 1969; Пермяков Н. К. Замечания по поводу статьи А. В. Смольянникова «Патологоанатомический диагноз и эпикриз на современном этапе», Арх. патол., т. 33, № 7, с. 72, 1971; Смольянников А. В. Патологоанатомический диагноз и эпикриз на современном этапе, там же, т. 32, № 8, с. 49, 1970; Степанов А. Д. Проблема болезни в свете трудов И. В. Давыдовского, Горький, 1973, библиогр.; Хазанов А. Т. О непосредственных причинах смерти, Арх. патол., т. 30, № 5, с. 59, 1968; Хмельницкий О. Н. О конструкции патологоанатомического диагноза, эпикриза и клинико-анатомических сопоставлениях, там же, т. 33, № 2, с. 60, 1971; Царегородцев Г. П., Кротков Е. А. и Боголюбов В. М. О понятии нозологической формы заболевания, Тер. арх., т. 48, № 1, с. 55, 1976.
См. также библиогр, к ст. Диагностика.
Стадии и виды патологии
Патология делится на несколько стадий:
- стадия 1 — моча забрасывается не дальше тазовой области трубки мочеточника;
- стадия 2 — урина проходит весь мочеточник и попадает в почки;
- для 3 стадии характерно расширение почечных лоханок при неизмененных стенках мочеточника;
- стадия 4 — деформируются лоханки почек и мочеточники;
- в 5 стадии наблюдается нарушение фильтрующей и выделительной функции почки, в результате истончения ее тканей.
Различают такие виды ПМР:
- активный – заброс урины из пузыря производится во время мочевыделения;
- пассивный – попадание урины за пределы полости пузыря осуществляется независимо от процесса мочеиспускания;
- активно-пассивный.
Патология может затронуть только один из мочеточников. В таком случае наблюдается умеренная дисфункция почек. Если повреждаются оба мочеточника, то функция почек снижается на 60% и более.
Осложнения болезни
Пузырно-мочеточниковый рефлюкс может привести к крайне негативным последствиям. Данная патология часто провоцирует вторичные поражения почки. Органы сморщиваются, наблюдается ухудшение их основной функции – фильтрации.
В результате рефлюкса происходит нарушение нормального удаления мочи. Урина, содержащая микробную флору, беспрепятственно проникает в мочеточники и почки. Поэтому в органах постоянно наблюдается инфекция и воспаление.
Кроме того, во время мочеиспускания в районе лоханок увеличивается давление. Это приводит к еще большему повреждению почечных тканей.
Сморщивание почки и ее склероз приводят к появлению вторичной гипертензии. Эта патология крайне плохо поддается лечению. При таком состоянии нередко приходится удалять почку с мочеточником.
Осложнения и последствия
Попадание мочи в мочеточники и почки, провоцирует инфицирование и воспаление почечных лоханок. Это способствует развитию пиелонефрита и образованию камней в почках.
Возникает риск кровотечений из мочеиспускательного канала.
К тому же в почках повышается давление при каждом акте мочеиспускания. В результате нарушается фильтрационная способность мочевыделительных органов, а в почках наблюдаются склеротические изменения.
В дальнейшем лоханка почки атрофируется и сморщивается, что требует удаления мочеточника вместе с органом.
К возможным последствиям ПМР можно отнести развитие таких патологий:
- вазоренальная гипертензия;
- почечная недостаточность;
- гидронефроз.
Можно ли проводить диализ или пересадку почки
Пациенты с тяжелой рефлюксной нефропатией, которые прогрессировали до почечной недостаточности, могут извлечь выгоду из диализа или трансплантации.
Является ли рубцевание почки обратимым
Нет. Невозможно полностью изменить рубцы почек из-за рефлюксной нефропатии
Поэтому важно диагностировать и лечить ПМР на ранней стадии, регулярно контролировать пациента
Способы диагностики
Диагностика патологии начинается с визуального осмотра пациента, измерения давления и сбора данных о жалобах больного, предыдущих и сопутствующих заболеваниях.
Следующим этапом будет проведение лабораторных и инструментальных исследований:
-
Общий и биохимический анализ крови – важным показателем будет количество эритроцитов и лейкоцитов, а также уровень СОЭ.
- Общий анализ мочи – интересует наличие в урине сахара и белка, а также показатели эритроцитов и лейкоцитов.
- Компьютерная томография, с ее помощью можно получить максимальную картину течения болезни.
- УЗИ – помогает определить патологию расположения и строения почек, и степень повреждения мочеточников.
- Нефросцинтиграфия – внутривенно или внутрь мочевого пузыря вводится радиоактивное вещество и отслеживается его выведение через почки.
- Цистоуретрография – в полость пузыря вводится контрастное вещество и в процессе мочеиспускания проводится ряд рентгеновских снимков.
- Цистоскопия – помогает оценить устья мочеточников и слизистую мочевого пузыря.
- Урофлоуметрия – позволяет определить скорость движения мочи.
Мочеточник
Мочевой пузырь
Методы диагностики
- общий анализ мочи и крови;
- ультразвуковое исследование мочевыделительной системы;
- цистография;
- урография экскреторная;
- урофлоуметрия.
Урофлоуметрия – измерение скорости мочеиспускания. Данный метод считается самым простым, но малоинформативным. Цистография – наилучший метод по информативности. Благодаря данному исследованию, несложно установить наличие патологии. Все методы диагностики выбираются на усмотрение специалиста исходя из сложности течения заболевания
Анализ мочи
Моча исследуется на наличие гнойных клеток, других признаков мочевой инфекции, наличие белка, указывающего на повреждение почек.
УЗИ брюшной полости
Это тест изображения с использованием звуковых волн). Щуп осторожно прижимается к коже, на которую наносится желе, чтобы обеспечить хороший контакт. Ультразвук является безболезненным, неинвазивным, безвредным. Его можно легко проводить как детям, так и пожилым людям
УЗИ, проведенное на 20 неделе беременности, может выявить увеличенные, опухшие почки у плода. Эти дети исследуются на пузырно мочеточниковый рефлюкс после рождения.
Тест определяет размер, форму почек, выявляет увеличенные мочеточники. Он также показывает, полностью ли опустошен мочевой пузырь. Однако ультразвук не может сказать, присутствует ли пузырно мочеточниковый рефлюкс. Поэтому требуются другие исследования.
Цистограмма с мочеиспусканием (MCG)
Миктурация означает выделение мочи. Цистограмма относится к визуализации мочевого пузыря. При микротуральной цистоуретрограмме (MCUG) полая трубка (катетер) вводится в мочевой пузырь из мочеиспускательного канала. Вводится рентгеноконтрастный краситель.
Когда человек передает мочу, получаются изображения мочевого пузыря. Это исследование определяет наличие рефлюкса. С его помощью оценивается необходимость операции.
Внутривенная урограмма (IVU) / Внутривенная пиелограмма (IVP)
При IVU / IVP изображения снимаются серией рентгеновских снимков после введения рентгеноконтрастного красителя в руку. Этот тест может не показать наличие рефлюкса VU со 100% уверенностью.
Другие тесты
- Цистоскопия. В некоторых случаях внутреннюю часть мочевого пузыря можно визуализировать с помощью специализированного цистоскопа. Во время цистоскопии, выполняемой урологами, врач видить аномальные мочеточники, делает снимки во время процедуры. Она показывает наличие ПМР.
- Радиоизотопное сканирование. Специализированное сканирование изображений, выполняемое путем введения слегка радиоактивной жидкости в мочевой пузырь через трубку. Подобно MCUG, изображения получаются, когда у пациента проходит моча. Радиационное облучение эквивалентно или меньше, чем в MCUG.
- DMSA (димеркаптосукциновая кислота) и МРТ Urogram. Передовые методы визуализации, которые используют, если другие не являются диагностическими.











