Ревматическая полимиалгия
Содержание:
- Причины и факторы риска РП
- 1.Что такое бурсит большого пальца стопы и какие бывают типы операций?
- Симптомы РП
- 3.Симптомы заболевания
- Диагностика Ревматической полимиалгии:
- 1.Общие сведения
- Диагностика и лечение боли в гинекологии
- Диагностика Ревматической полимиалгии:
- Что такое «периферическая нервная система»?
- Основные методы лечения
- 3.Симптомы и диагностика
- Лечение РПМ
- Ревматическая полимиалгия: причины, симптомы, диагностика, лечение.
- Диагностика Ревматической полимиалгии:
- 3.Диагностика и лечение болезни
Причины и факторы риска РП
Хотя причины РП не ясны, существует много теорий относительно ее возникновения. Предполагается, что данное состояние является результатом воспаления сустава и околосуставной сумки (бурса), которая выступает в качестве подушки между мышцами, сухожилиями и суставами и в качестве поверхности скольжения для уменьшения трения между тканями организма.
Это воспаление может привести к болям в других частях тела. Например, если поражаются плечевые и тазобедренные суставы, то боль может появиться в руках и ногах. Пока нет убедительных доказательств того, что РП может развиться в результате инфекции. Необходимы дополнительные исследования для выявления причин и факторов риска.
1.Что такое бурсит большого пальца стопы и какие бывают типы операций?
Бурсит большого пальца стопы – это болезненная шишка на первом суставе большого пальца. Операционное лечение бурсита большого пальца предполагает удаление или перестройку мягких тканей и костей. Операция делается для того, чтобы убрать боль и вернуть ровность суставу. К сожалению, операционное лечение бурсита не всегда справляется со всей болью.
Во время операции используется местный анестетик, который действует только на стопу. Вам также могу дать седативное средство. Операция длится около часа.
Типы операции
Существует множество разных способов операционного лечения бурсита большого пальца стопы. Вот некоторые из них:
- Удаление головки плюсневой кости. Эта операция называется бурсэктомия или удаление экзостоза;
- Перестройка мягких тканей вокруг сустава;
- Остеотомия (рассечение кости) с последующим перемещением её в более удобную позицию;
- Артродез (сплавка) сустава большого пальца;
- Имплантация сустава или нескольких суставов.
Доктор подберёт операцию специально для вас.
Симптомы РП
Люди с РП могут испытывать быстрое появление симптомов, которые развиваются в течение нескольких дней или недель. В некоторых случаях симптомы развиваются в течение ночи. Одним из симптомов является боль в плече, которая усиливается по утрам и проходит в течение дня. Эта боль мешает больным одеваться или расчесывать волосы.
Другим частым симптомом является скованность, по крайней мере, в двух сегментах. Обычно это ягодицы, бедра, шея и плечи. Другие симптомы, которые испытывают люди с диагнозом РП:
- Трудно вставать из положения сидя;
- Боль усиливается при покое;
- Трудно поднимать руки выше плеч;
- Слабость;
- Утомление;
- Лихорадка;
- Снижение аппетита;
- Депрессия;
- Нарушение сна.
Хотя и редко, но могут наблюдаться отеки кистей рук, предплечий и ног. Могут появляться признаки синдрома запястного канала, которые включают покалывание и слабость как в руке, так и запястье.
Гигантоклеточный артериит
У 5-15% людей с РП может сформироваться гигантоклеточный артериит, который вызывает воспаление кровеносных сосудов (васкулит), наиболее часто поражающий артерии головы. При отсутствии лечения это может привести к потере зрения.
Симптомы гигантоклеточного артериита, которые требуют медицинской помощи:
- односторонние головные боли;
- визуальные изменения, такие как временная размытость, двоение в глазах или слепота;
- боли в челюсти во время еды;
- слабость;
- потеря аппетита;
- гриппоподобные симптомы;
- лихорадка;
- боль лица, языка или горла.
3.Симптомы заболевания
Непредсказуемый характер возникновения васкулита делает его симптоматическую картину очень расплывчатой и многообразной. И все же удается выявить взаимосвязь признаков васкулита с его локализацией. Например, если при васкулите произошло поражение кожи, то его симптомом будет специфическая сыпь. Если на каком-либо участке нерва произошло нарушение кровоснабжения, то признаком этого патологического процесса будет мышечная слабость и потеря чувствительности. Инсульт свидетельствует о нарушении кровоснабжения головного мозга, а инфаркт – сердца.
Среди общих симптомов васкулита, характерных для всех видов этого заболевания, можно выделить следующее:
- отсутствие аппетита;
- слабость;
- повышение температуры тела;
- повышенную утомляемость;
- бледность.
Поэтому очень важно при обнаружении каких-либо неясных симптомов васкулита незамедлительно обратиться к врачу
Диагностика Ревматической полимиалгии:
При распознавании РП определенную помощь оказывают предложенные В. Hamrin диагностические критерии:
- возраст больного старше 50 лет;
- наличие болей в мышцах, по крайней мере в двух из трех областей (шея, плечевой и тазовый пояс);
- двусторонняя локализация болей;
- преобладание указанной локализации болей в течение активной фазы болезни;
- СОЭ более 35 мм/ч;
- продолжительность симптомов болезни не менее 2 мес;
- ограничение движений в шейном отделе позвоночника, плечевых и тазобедренных суставах;
- общая слабость, повышенная утомляемость, анорексия, снижение массы тела, лихорадка, анемия.
Первые пять критериев считаются обязательными, остальные — дополнительными.
О наличии у больного РП темпорального артериита можно судить при выявлении изменений артерий височной области, болезненности при пальпации, отсутствии пульса, нарушении кровообращения в зоне того или иного магистрального сосуда, отходящего от дуги аорты. Достоверное диагностическое значение имеют положительные находки при биопсии темпоральной артерии.
Следует иметь в виду «немые» формы РП, при которых отсутствует миалгический синдром, а имеются лишь астения, депрессия, выраженные нарушения лабораторных тестов.
Дифференциальный диагноз
Отсутствие специфических признаков болезни нередко ставит перед клиницистом задачу постановки диагноза РП методом исключения тех болезней, которые встречаются у лиц пожилого возраста, — системных васкулитов, полимиозита, РА, системного полиостеоартроза, паранеопластических синдромов, полинейропатии и др.
Впечатление о возможности у больного полимиозита создается в связи с развитием при РП обездвиженности. Однако последняя обусловлена не характерной для полимиозита миастенией, а только миалгией. У больных РП нет амиотрофий, повышения сывороточной креатинфосфокиназы и выраженной креатинурии. В отличие от РП при полимиозите содержание белков крови острой фазы, как и СОЭ, умеренно повышено. Кроме того, малые дозы преднизолона при полимиозите совершенно неэффективны.
Сочетание РП с темпоральным артериитом делает необходимым дифференциальную диагностику с другими системными васкулитами, однако она нетрудна, если помнить об особенностях сосудистой патологии при темпоральном артериите.
Может возникнуть необходимость отличить РП от РА, начавшегося в пожилом возрасте. Для последнего характерно преимущественное поражение плечевых суставов, но, как правило, вовлечены в процесс и другие, т. е. быстро развивается симптоматика полиартрита с поражением мелких суставов кистей и стоп и характерными рентгенологическими изменениями.
Трудна дифференциация с полиостеоартрозом, поскольку РП может с ним сочетаться. В этих случаях следует помнить об особенностях болей при РП, выраженности признаков воспалительной активности, что вообще не свойственно полио стеоартрозу.
При паранеопластическом синдроме с миалгиями чаще всего речь идет о полимиозите с характерной миастенией, амиотро фиями, а не о РП, которую можно отличить на основании преимущественно мышечного болевого синдрома.
1.Общие сведения
Если в медицинском названии болезни присутствует слово «ревматический» или «ревматоидный», практически всегда это означает патологию соединительной ткани и/или опорно-двигательного аппарата, в частности, суставов. Таких заболеваний известно множество, с внешними факторами они связаны слабо или не связаны вообще, и грозное родительское предупреждение, которое еще лет пятьдесят назад раздавалось практически в каждой семье, – «Если будешь ходить в кедах по холоду, заболеешь ревматизмом!», –лишь отчасти является обоснованным.
Термин «ревматическая полимиалгия» в дословном переводе означает «множественные мышечные боли ревматического происхождения». Об этом заболевании пока известно далеко не все; нет также точных статистических данных о распространенности. Однако известно, что ревматическая полимиалгия ассоциирована некоей этиопатогенетической связью с болезнью Хортона (один из вариантов системного васкулита, или воспаления сосудов, – в данном случае это ветви сонной и височной артерий). Известно также, что ревматическая полимиалгия практически всегда начинается во второй половине жизни (в возрасте после 50 лет) и женщин поражает чаще, чем мужчин.
Диагностика и лечение боли в гинекологии
Многие заболевания нередко развиваются скрытно, годами явно не давая о себе знать. Даже такой симптом в гинекологии, как тянущие боли внизу живота, если женщин он беспокоит несильно, может не заставить беспокоиться. Если слабая боль возникает регулярно, в определенном месте, то визит к врачу не стоит откладывать, дожидаясь осложнений. При возникновении нездоровья самостоятельное лечение в домашних условиях недопустимо, так как может нанести большой вред здоровью. Учитывая возможное многообразие причин, вызывающих у женщин тянущие и ноющие боли внизу живота, необходимо своевременно обратиться к специалисту — гинекологу.
Специалсит задаст пациентке ряд вопросов о ее менструальном цикле, привычках мочеиспускания и регулярности дефекации. Ее также попросят описать свое общее состояние здоровья и любые симптомы, которые могут показаться несвязанными, такие как лихорадка или усталость. В некоторых случаях врач может посчитать целесообразным спрашивать женщину о ее семье, карьере и сексуальных предпочтениях.
Какие способы диагностики и анализы могут быть рекомендованы:
• Минимальный перечень анализов:
Осмотр на кресле, мазки на флору, ПЦР анализы на «скрытые» инфекции, бакпосев на флору влагалища, общий анализ мочи, УЗИ органов малого таза.
• По показаниям сдают анализы и делают:
Кольпоскопия, цитология, анализы крови (гормоны, аллергены, биохимия, гемостаз, клинический анализ крови, иммунограмма), гистероскопия, лапароскопия. Эндоскопическое исследование кишечника надо делать, если подозревается причина в толстом кишечнике. КТ, компьютерное сканирование структыры тканей, которые могут выявить патологию брюшной полости и забрюширнного простанства.
Что делать, если болят женские органы
Наиболее распространенным методом лечения, когда «болит гинекология» у женщин является грелка и мягкие обезболивающие препараты. Это подойдет для ПМС или фактического менструального спазма. В случаях, когда боль внизу живота тянущая, сильная, врач может назначить лекарства или делать определенные процедуры, которые будут контролировать гормоны, уменьшая возможность спазмов и дискомфорта в последующие месяцы.
Когда женщина испытывает острые тазовые судороги и боли, особенно те, которые ощущаются с одной стороны (слева или справа), это может быть внематочная беременность, перекрут ножки кисты илиапоплексия яичника. Это — экстренная ситуация и требует неотложной помощи. Острые воспалительное заболевание тазовых органов, например, эндометрит или сальпингоофорит, также требует адекватной медицинской помощи.
В нашей клинике работают высококлассные врачи, которые проведут необходимое обследование, установят у женщины причину болей внизу живота, поставят диагноз и назначат эффективное лечение!
|
«Клиника гинекологии». Контакты: Кутузовский проспект, 35 г. Москва. Телефон +7 495 749-49-97 Факс +7 495 749-49-97 |
Диагностика Ревматической полимиалгии:
При распознавании РП определенную помощь оказывают предложенные В. Hamrin диагностические критерии:
- возраст больного старше 50 лет;
- наличие болей в мышцах, по крайней мере в двух из трех областей (шея, плечевой и тазовый пояс);
- двусторонняя локализация болей;
- преобладание указанной локализации болей в течение активной фазы болезни;
- СОЭ более 35 мм/ч;
- продолжительность симптомов болезни не менее 2 мес;
- ограничение движений в шейном отделе позвоночника, плечевых и тазобедренных суставах;
- общая слабость, повышенная утомляемость, анорексия, снижение массы тела, лихорадка, анемия.
Первые пять критериев считаются обязательными, остальные — дополнительными.
О наличии у больного РП темпорального артериита можно судить при выявлении изменений артерий височной области, болезненности при пальпации, отсутствии пульса, нарушении кровообращения в зоне того или иного магистрального сосуда, отходящего от дуги аорты. Достоверное диагностическое значение имеют положительные находки при биопсии темпоральной артерии.
Следует иметь в виду «немые» формы РП, при которых отсутствует миалгический синдром, а имеются лишь астения, депрессия, выраженные нарушения лабораторных тестов.
Дифференциальный диагноз
Отсутствие специфических признаков болезни нередко ставит перед клиницистом задачу постановки диагноза РП методом исключения тех болезней, которые встречаются у лиц пожилого возраста, — системных васкулитов, полимиозита, РА, системного полиостеоартроза, паранеопластических синдромов, полинейропатии и др.
Впечатление о возможности у больного полимиозита создается в связи с развитием при РП обездвиженности. Однако последняя обусловлена не характерной для полимиозита миастенией, а только миалгией. У больных РП нет амиотрофий, повышения сывороточной креатинфосфокиназы и выраженной креатинурии. В отличие от РП при полимиозите содержание белков крови острой фазы, как и СОЭ, умеренно повышено. Кроме того, малые дозы преднизолона при полимиозите совершенно неэффективны.
Сочетание РП с темпоральным артериитом делает необходимым дифференциальную диагностику с другими системными васкулитами, однако она нетрудна, если помнить об особенностях сосудистой патологии при темпоральном артериите.
Может возникнуть необходимость отличить РП от РА, начавшегося в пожилом возрасте. Для последнего характерно преимущественное поражение плечевых суставов, но, как правило, вовлечены в процесс и другие, т. е. быстро развивается симптоматика полиартрита с поражением мелких суставов кистей и стоп и характерными рентгенологическими изменениями.
Трудна дифференциация с полиостеоартрозом, поскольку РП может с ним сочетаться. В этих случаях следует помнить об особенностях болей при РП, выраженности признаков воспалительной активности, что вообще не свойственно полио стеоартрозу.
При паранеопластическом синдроме с миалгиями чаще всего речь идет о полимиозите с характерной миастенией, амиотро фиями, а не о РП, которую можно отличить на основании преимущественно мышечного болевого синдрома.
Что такое «периферическая нервная система»?
Но ведь представить себе функционирование нашего организма без периферической нервной системы тоже невозможно. Для ее обследования используется электронейромиография.
Периферические нервы берут свое начало в спинном мозге и нервных узлах, расположенных рядом с ним в виде «корешков». По своим функциям периферические нервы делятся на моторные (отвечающие за работу мышц), сенсорные (обеспечивающие чувствительность) и вегетативные (в компетенции которых работа внутренних органов).
Нервные корешки, выходя из спинного мозга, распадаются на парные сплетения (шейные, плечевые, поясничные и крестцовые), которые, в свою очередь, распадаются на сами периферические нервы. Сенсорные нервы получают информацию от рецепторов (для каждого «типа» ощущений – боли, температуры, прикосновения, давления и т.д. – существуют свои виды рецепторов), моторные нейроны связаны с мышечными волокнами посредством нервно-мышечных синапсов. С помощью специальных синапсов контактируют с клетками внутренних органов и вегетативные нервы.
Очень упрощенно, типичный периферический нерв можно представить в виде электрического кабеля, состоящего из множества мелких проводов, объединенных одной оболочкой. «Электричество», то есть нервный импульс, в нерве передается по оболочке, а не по внутренней части «проводов». «Провод» называется аксоном и является отростком самой нервной клетки (нейрона), расположенной в спинном мозге (длина аксона, иннервирующего мышцу стопы может достигать метра и более). «Оболочка» провода – вещество миелин, обеспечивающее передачу нервного импульса по аксону.
Электронейромиография (ЭНМГ)
- Стоимость: 8 400 руб.
- Продолжительность: 30-40 минут
- Госпитализация: амбулаторно
Подробнее
Я намеренно так остановился на описании строения периферической нервной системы, чтобы ЭНМГ (электронейромиография) не казалась Вам в дальнейшем каким-то странным, загадочным, «шаманским» методом. Итак, в нашем организме есть хитросплетение кабелей, проводящих ток, кабели состоят из проводов, имеющих оболочку. Поломка этой системы возможна на любом уровне (от клетки в спинном мозге до нервно-мышечного синапса) и может возникнуть как за счет повреждения самого провода, так и его оболочки. Цель ЭНМГ – найти место повреждения и определить его характер.
Конечно, электронейромиография не является волшебным и универсальным диагностическим методом (как не является им ни одна из других, более известных в широких кругах методик, например ). Не все нервы и мышцы доступны изучению, не на всех участках их можно проверить. Но при грамотном подходе со стороны врача, назначающего или проводящего ЭНМГ, данный метод может дать много полезной информации.
Основные методы лечения
Поскольку достоверных данных о причинах, вызывающих синдром фибромиалгии нет, то врачи в ходе лечения все свои усилия направляют на купирование симптомов и устранение последствий заболевания. Строится терапия по индивидуальному принципу. Прежде всего, учитывается степень выраженности болевых ощущений и состояния триггерных точек на теле пациента.
Лечение включает в себя несколько терапевтических направлений:
Прием медикаментов позволяет устранить болевые ощущения и скованность мышц, уменьшить раздражительность, нормализовать сон и избавиться от проявлений депрессии, если она присутствует
К выбору лекарственных средств необходимо подходить крайне осторожно, поскольку успех лечения во многом зависит от того, насколько удастся устранить расстройства сна. А многие из препаратов способны вызывать бессонницу.
Среди немедикаментозных методов лечения синдрома наиболее действенными является когнитивно-поведенческая психотерапия и лечебная физкультура
Сочетание только этих двух методов позволяет добиться устойчивого результата. Полезными при фибромиалгии будут массаж, кислородная терапия, гипноз и аутогенные тренировки, йога, медитации и т.д. Соблюдение режима сна и отдыха также является необходимым условием для выздоровления.
При фибромиалгии можно использовать и нетрадиционные методы лечения. Некоторые специалисты утверждают, что уменьшить болевые ощущения можно при помощи иглоукалывания. Аналогичных результатов поможет достичь криотерапия и сырая вегетарианская диета. Существует также метод лечения синдрома популярными таблетками от кашля – гвайфенезином. Но в этом случае пациент должен полностью исключить употребление чая, продуктов, содержащих масла растительного происхождения и экстракты, ментол, биофлавоноиды. Нельзя пользоваться косметическими средствами, в состав которых включены салицилаты, салициловая кислота, дисальцид и камфора. Список запрещенных к применению и использованию веществ достаточно обширен, но многие исследователи скептически относятся к данному методу.
Полностью избавиться от проявлений синдрома фибромиалгии не получится. При регулярном поддерживающем лечении удается добиться положительных результатов, но они не удерживаются более одного года.
В ходе работы с пациентом врач поддерживает в нем желание активно сопротивляться симптомам болезни, развивает позитивное мышление. Больному будет рекомендовано проживание в сухом теплом климате и полное отсутствие стрессовых ситуаций.
3.Симптомы и диагностика
Заболевание протекает в три основные фазы (стадии). Первая, продромальная фаза может длиться несколько лет и характеризуется клиникой аллергического ринита, поллиноза (сенной лихорадки) и бронхиальной астмы (гиперреактивности бронхов).
Диагностически значимая атипичность такого состояния заключается в том, что оно развивается обычно у взрослых лиц без известных случаев аллергии в семейном анамнезе. Астма (как новое заболевание или обострение уже имеющейся тенденции к бронхиальной обструкции) встречается более чем у 90% больных и, в среднем, развивается за 3-9 лет до появления прочих симптомов. На этом этапе отмечается насморк, затруднения носового дыхания, синуситы, образование полипов носа, требующих хирургического удаления (иногда неоднократного).
На втором этапе отмечается аномально высокий уровень одной из разновидностей белых кровяных телец, – эозинофилов, – в крови и тканях. В этой фазе симптоматика зависит от того, какие конкретно органы поражены в наибольшей степени. Чаще всего это легкие и желудочно-кишечный тракт. Как правило, наблюдается утрата массы тела, ночная потливость, абдоминальные боли, желудочные и кишечные кровотечения, лихорадка. Такие симптомы могут сохраняться в течение месяцев или лет, спонтанно редуцироваться и затем рецидивировать, иногда уже на фоне клинической картины третьей фазы.
Третья и последняя фаза характеризуется системным васкулитом – воспалением кровеносных сосудов, что приводит к нарушениям кровоснабжения различных органов и тканей. Прочие симптомы приобретают более распространенный и выраженный характер, сочетаясь с симптоматикой собственно васкулита. Образуются гранулематозные узелки с некротическим ядром, – в легких, структурах миокарда, на коже, в кишечнике и пр. Нередко на этой стадии отмечаются инфаркты кишечника, обусловленные поражением абдоминальных артерий, перитониты, изъязвления различных участков ЖКТ, а также серьезная сердечная недостаточность, которая оказывается непосредственной причиной смерти около половины больных синдромом Чарга-Страусса. Относительно реже встречаются осложнения со стороны почек.
Диагноз устанавливается в случае, если присутствует не менее четырех из следующих шести критериальных признаков:
- бронхиальная астма;
- эозинофилия;
- моно- или полинейропатия;
- узелковые инфильтраты в легких;
- патология придаточных пазух носа;
- гистологические свидетельства экстраваскулярной (внесосудистой) тканевой эозинофилии.
Следует отметить, что эозинофильный гранулематозный ангиит при неблагоприятном течении представляет реальную угрозу жизни. Так, Французской Группой по исследованию васкулитов выявлены пять факторов, наличием или отсутствием которых определяется уровень летальности:
- почечная недостаточность;
- протеинурия;
- желудочно-кишечные геморрагии, инфаркт или панкреатит;
- поражение центральной нервной системы;
- кардиомиопатия.
Согласно этим данным, при отсутствии всех перечисленных факторов смертность в течение пяти лет составляет 11,9%; при наличии одного любого фактора этот показатель возрастает до 26%, и в присутствии любых двух и более факторов достигает 46%.
Лечение РПМ
Лечение РПМ рассматривается в рекомендациях EULAR-ACR 2015 года и рекомендациях Ассоциации ревматологов России (АРР) 2013 года. Отечественные рекомендации предполагают лечение РМП преднизолоном в дозе 10–20 мг/сут и позволяют увеличить дозу при отсутствии эффекта. После достижения ремиссии рекомендовано снижение дозы преднизолона. В рекомендациях EULAR-ACR указано лечение преднизолоном или его эквивалентами в дозе 12,5–25 мг/сут также с последующим уменьшением дозы, минимальный срок лечения составляет 1 год.
Важное отличие от рекомендаций АРР — допускается добавление к лечению метотрексата у пациентов с высоким риском обострения, осложнений стероидной терапии и стероид-резистентностью. Также среди возможных базисных препаратов для лечения РПМ обсуждается использование лефлуномида, азатиоприна и тоцилизумаба, при этом использование анти-ФНО препаратов не рекомендовано
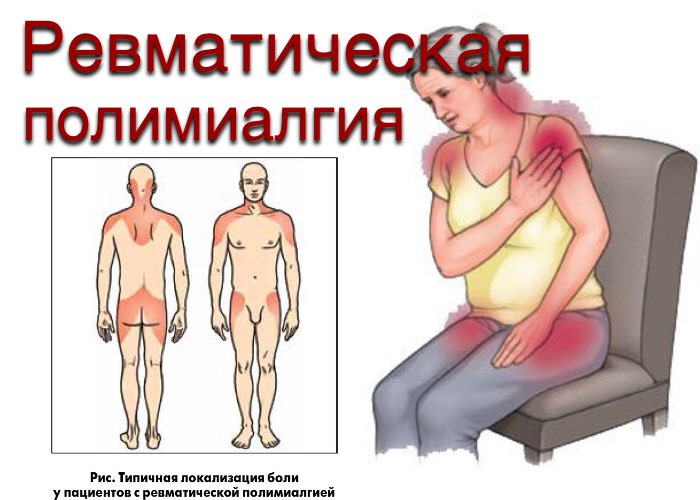
Ревматическая полимиалгия: причины, симптомы, диагностика, лечение.
Причины ревматической полимиалгии до конца не изучены. По моим наблюдениям, примерно 70% больных заболевают вследствие перенесенного сильнейшего стресса.
Диагностика Ревматической полимиалгии:
При распознавании РП определенную помощь оказывают предложенные В. Hamrin диагностические критерии:
- возраст больного старше 50 лет;
- наличие болей в мышцах, по крайней мере в двух из трех областей (шея, плечевой и тазовый пояс);
- двусторонняя локализация болей;
- преобладание указанной локализации болей в течение активной фазы болезни;
- СОЭ более 35 мм/ч;
- продолжительность симптомов болезни не менее 2 мес;
- ограничение движений в шейном отделе позвоночника, плечевых и тазобедренных суставах;
- общая слабость, повышенная утомляемость, анорексия, снижение массы тела, лихорадка, анемия.
Первые пять критериев считаются обязательными, остальные — дополнительными.
О наличии у больного РП темпорального артериита можно судить при выявлении изменений артерий височной области, болезненности при пальпации, отсутствии пульса, нарушении кровообращения в зоне того или иного магистрального сосуда, отходящего от дуги аорты. Достоверное диагностическое значение имеют положительные находки при биопсии темпоральной артерии.
Следует иметь в виду «немые» формы РП, при которых отсутствует миалгический синдром, а имеются лишь астения, депрессия, выраженные нарушения лабораторных тестов.
Дифференциальный диагноз
Отсутствие специфических признаков болезни нередко ставит перед клиницистом задачу постановки диагноза РП методом исключения тех болезней, которые встречаются у лиц пожилого возраста, — системных васкулитов, полимиозита, РА, системного полиостеоартроза, паранеопластических синдромов, полинейропатии и др.
Впечатление о возможности у больного полимиозита создается в связи с развитием при РП обездвиженности. Однако последняя обусловлена не характерной для полимиозита миастенией, а только миалгией. У больных РП нет амиотрофий, повышения сывороточной креатинфосфокиназы и выраженной креатинурии. В отличие от РП при полимиозите содержание белков крови острой фазы, как и СОЭ, умеренно повышено. Кроме того, малые дозы преднизолона при полимиозите совершенно неэффективны.
Сочетание РП с темпоральным артериитом делает необходимым дифференциальную диагностику с другими системными васкулитами, однако она нетрудна, если помнить об особенностях сосудистой патологии при темпоральном артериите.
Может возникнуть необходимость отличить РП от РА, начавшегося в пожилом возрасте. Для последнего характерно преимущественное поражение плечевых суставов, но, как правило, вовлечены в процесс и другие, т. е. быстро развивается симптоматика полиартрита с поражением мелких суставов кистей и стоп и характерными рентгенологическими изменениями.
Трудна дифференциация с полиостеоартрозом, поскольку РП может с ним сочетаться. В этих случаях следует помнить об особенностях болей при РП, выраженности признаков воспалительной активности, что вообще не свойственно полио стеоартрозу.
При паранеопластическом синдроме с миалгиями чаще всего речь идет о полимиозите с характерной миастенией, амиотро фиями, а не о РП, которую можно отличить на основании преимущественно мышечного болевого синдрома.
3.Диагностика и лечение болезни
Диагностика ревматоидного артрита
Для диагностики ревматоидного артрита используются несколько методов:
- Анализ симптомов артрита – симметричность болезненных суставов, жесткость суставов по утрам, боль и т.д. Образование под кожей ревматоидных узелков;
- Рентгеновское исследование;
- Анализы крови.
У большинства людей с ревматоидным артритом (но не у всех) в крови присутствуют особые антитела (ревматоидный фактор). Этот ревматоидный фактор может быть в крови и у тех людей, у которых нет артрита. Поэтому диагноз ревматоидный артрит нельзя ставить на основании одного этого анализа. Другие антитела, обнаруженные в крови, могут указывать на агрессивную форму ревматоидного артрита или, например, на аутоиммунное заболевание в целом.
При артрите может развиваться умеренная анемия, а значит, при анализе крови это тоже будет видно, как и воспаление.
Лечение ревматоидного артрита
Есть много способов лечения ревматоидного артрита. Оно может включать сочетание лекарств, режима отдыха и физических нагрузок, хирургические вмешательства для коррекции повреждения суставов. Конкретная схема лечения артрита зависит от возраста пациента, общего состояния здоровья, истории болезни и тяжести артрита.
Многие лекарства способны помочь при болях в суставах, отеке и воспалении. Какие-то из препаратов способны предотвратить или замедлить прогрессирование болезни. Врач может рекомендовать как противовоспалительные обезболивающие препараты типа аспирина или ибупрофена, так и обезболивающие мази (кремы), кортикостероиды или наркотические обезболивающие. Применяются для лечения ревматоидного артрита и сильнодействующие противоревматические препараты, которые подавляют иммунную систему и ее атаку на суставы.
Если лекарственная терапия не дает нужных результатов, для лечения артрита может понадобиться хирургическая операция на суставах.
Отдых и физические нагрузки для лечения ревматоидного артрита
Баланс отдыха и физических упражнений очень важен в лечении артрита. Во время обострения болезни лучше давать суставам отдых. Но когда вам становится лучше, упражнения помогут сохранить гибкость суставов, укрепить окружающие их мышцы и сохранить здоровье суставов.









