Родовая травма внутренних органов
Содержание:
- Взгляд остеопата на родовые травмы
- Патогенез (что происходит?) во время Внутричерепной родовой травмы:
- Родовые травмы промежности
- Online-консультации врачей
- Лечение Родовой травмы внутренних органов :
- Виды родовых травм
- Последствия родовой травмы
- Лечение родовой травмы и профилактика
- Отделение плаценты при родах
- Другие заболевания из группы Беременность, роды и послеродовой период:
- Тотальный паралич верхней конечности (паралич Керера)
Взгляд остеопата на родовые травмы
Пока неврологи, эпилептологи, травматологи и другие специалисты игнорируют нарушения, ставят диагнозы и назначают лечение “на глаз” и по протоколу, противоречат друг другу, снимают симптомы медикаментозно и разводят руками, доктора остеопатии рекомендуют обратиться к первопричине, а именно — к родовой травме новорожденного.
Работоспособность всех сфер человеческого организма зависит от мозгового функционирования — внутренних ли органов, тканей, костно-мышечной конструкции, психических функций. Чаще всего родовая травма формирует повреждения костей черепа, следовательно, начинается все с мозговой дисфункции.
Лечение остеопата направлено на выявление деформаций черепа. В родовом канале он аккуратно сжимается благодаря мягким подвижным костям, после чего вновь обретает правильную форму.
При родовой травме кости аномально сдвигаются, нарушая кровоснабжение мозга, причем достаточно миллиметрового отклонения. Повреждения любой зоны позвоночника вызывают давление на основание черепной коробки. Эту патологию можно выявить методом допплерографии, обследующим кровоток — его объем и скорость.
Остеотерапевты ручными методиками исследуют правильность расположения костей головы, подвижность швов. По подтвержденной теории краниосакрального направления, “дыхание” черепа определяет здоровье всего тела, в том числе психических функций человека. Нормальная жизненная энергия зависит от ритмичности циркуляции ликвора в пространстве спинного мозга.
Если на пути есть препятствия, то гарантирован сбой в работе организма.
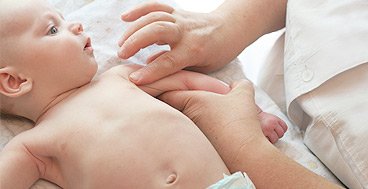
Остеопат устраняет спазмы артерий, зажимы, смещения в зонах черепа, шейного, спинного, тазобедренного отделов, позволяя спинномозговой жидкости свободно перемещаться между головой и тазом.
Висцеральные методики остеопата воздействуют на жизнедеятельность внутрителесных тканей и органов. При смещении одного из них нарушается целостность всей живой структуры за счет давления на соседние органы, а застой препятствует природной подвижности.
Структуральная остеопатия — это работа со скелетно-мышечными структурами. Руками остеопата возвращается здоровая подвижность суставам, связкам, сухожилиям, тело освобождается от тонуса.
Остеопат принимает как новорожденных деток, перенесших родовую травму, так и детей и взрослых любого возраста, у которых выявлены те или иные проблемы в развитии и здоровье. Первый вариант особо предпочтителен, так как лечение в самом начале жизни способно полностью устранить последствия родовых травм, пока они не начали формировать необратимые нарушения.
Не в силах остеотерапервта прописать волшебную терапию и полностью ликвидировать повреждения головного мозга, позвоночника, жизненно важных органов. Но на начальном жизненном этапе малыша он может многое поправить и предотвратить часть осложнений.
Остеопрактики не лечат ДЦП и не выводят из комы, но своевременное обращение к ним позволяет предупредить эти страшные повреждения или по крайней мере сгладить их симптомы.
Несложное нарушение у младенца реально устранить за пару сеансов, тогда как ребенку постарше потребуется более длительное лечение.
Его организм уже приспособился к текущему состоянию, и нужно время на перестройку. После 7-8 лет череп костенеет, и кардинальных изменений не провести
Поэтому так важно раннее обращение!
Прием у остеопата начинается со сбора анамнеза, независимо от повода обращения. Врач непременно задает вопросы о способе рождения.
Специалисты Центра остеопатии успешно настраивают организм пациента на волну восстановления, и, освободившись от помех, он получает возможность жить полноценно с первых же дней. Или улучшить качество жизни в более поздних периодах.
Кстати, послеродовое восстановление для мам — это еще одно направление нашей клиники!
Не секрет, что кости таза сильно расходятся для того, чтобы малыш мог как можно легче пройти путь от матки до нового ему мира. Болезненные ощущения в крестце, спине, шее у женщины могут не только не ослабевать с течением времени, но и усиливаться. Остеоспециалисты правят смещенные позвонки, положение копчика, устраняют напряжение и слабость мышц, помогают быстрее восстановиться органам малого таза.

Патогенез (что происходит?) во время Внутричерепной родовой травмы:
Легкая степень внутричерепной родовой травмы рассматривается как сотрясение головного мозга, при котором преобладает повышение нервно-рефлекторной возбудимости, тремор подбородка, конечностей, спонтанный рефлекс Моро, повышение мышечного тонуса, оживление глубоких рефлексов. В основе синдрома – преходящие нарушения гемо- и ликвородинамики.
Средняя степень тяжести соответствует клинике ушиба головного мозга. Длительно сохраняется беспокойство ребенка с болезненным монотонным криком, характерно преобладание гипертонии флексорных групп мышц верхних конечностей и экстензорных групп мышц нижних конечностей. Может быть сопорозное состояние с адинамией, вялостью, полиморфными судорогами, очаговыми симптомами.
Тяжелая степень поражения характерна для сдавления головного мозга. Коматозное состояние при этом может развиваться через несколько часов или суток после родов. Ребенок реагирует лишь на интенсивное болевое раздражение легким двигательным беспокойством или тихим плачем. Сосание и глотание отсутствуют. Мышечная атония, рефлексы не вызываются. Из-за незрелости нервной системы очаговые симптомы выявить трудно, преобладают диффузные неврологические нарушения.
Все случаи внутричерепной родовой травмы можно разделить на травматическое повреждение мозга без внутричерепных кровоизлияний и внутричерепные кровоизлияния: эпидуральные, субдуральные, субарахноидальные, внутримозговые, внутрижелудочковые, множественные внутричерепные кровоизлияния разной локализации.
Эпидуральное кровоизлияние возникает обычно при повреждении костей черепа (родоразрешение с помощью акушерских щипцов или вакуум-экстрактора). При этом кровоизлиянии кровь скапливается между костями черепа и твердой мозговой оболочкой (так называемая внутренняя кефалогематома). В отличие от субдуральной гематы кровь в спинномозговой жидкости отсутствует, но может быть белково-клеточная диссоциация.
Субдуральное кровоизлияние. Основные причины:
• резкое смещение костей черепа (стремительные роды) с повреждением сосудов, впадающих в верхний сагиттальный и поперечный синусы, и сосудов мозжечкового намета; • разрыв мозжечкового намета при повышении напряжения одного из листков с кровоизлиянием в область затылочной и височной долей с последующим сдавлением продолговатого мозга.
Клинические признаки, постепенное ухудшение общего состояния, нарушение дыхания (учащенное, аритмичное), бледность, похолодание кожных покровов, понижение мышечного тонуса, отсутствие безусловных рефлексов, в частности корнеального, нарушение сосания и глотания, нарастание симптомов внутричерепной гипертензии, симптом Грефе, срыгивания, рвота, очаговые и генерализованные клонико-тонические судороги. Из очаговых симптомов может быть поражение глазодвигательного нерва (чаще птоз и мидриаз) на стороне гематомы.
Субдуральная гематома задней черепной ямки протекает особенно тяжело, светлый промежуток обычно отсутствует, быстро нарастает стволовая симптоматика.
Субарахноидальное кровоизлияние. В первое время характерно наличие синдрома повышенной нервно-рефлекторной возбудимости с общим двигательным беспокойством, тремором конечностей, вздрагиваниями, могут быть судороги. Особенно характерны менингеальные симптомы, из них наиболее резко выражена ригидность затылочных мышц, нередко отмечается запрокидывание головы. Спинномозговая жидкость с примесью крови или ксантохромная.
Внутримозговое кровоизлияние встречается преимущественно у недоношенных детей. Клиника зависит от обширности и локализации кровоизлияния. При обширном кровоизлияний ребенок с первых суток находится в коматозном состоянии. Отсутствует реакция на раздражители, зрачки обычно широкие, особенно на стороне гематомы, с резким снижением или отсутствием реакции зрачков на свет, плавающие движения глазных яблок, мышечная атония, гипо- или арефлексия. Нередко присоединяются нистагм, судороги с фокальным компонентом, брадикардия, аритмичное дыхание.
Внутрижелудочковое кровоизлияние. Основной причиной является разрыв сосудов хориоидального сплетения у недоношенных детей в ходе стремительных родов. Клинически – глубокая кома, нарушение дыхания, сердечной деятельности, тонические судороги, опистотонус, сужение зрачков, анизокория, плавающие движения глазных яблок, горизонтальный, вертикальный, ротаторный нистагм, напряжение большого родничка, нарушение вегетативно-трофических функций, гипертермия. Часто – летальный исход. Массивный прорыв в IV мозговой желудочек – мгновенная смерть.
Родовые травмы промежности
Ткани вульвы во время родов чаще всего нарушаются около малых половых губ или клитора. Нарушения проявляются в виде трещин и надрывов. Если надрыв произошел в области клитора, у рожениц наблюдается сильное кровотечение, поскольку происходит повреждение кровеносных сосудов.
Лечение травмированной вульвы заключается в нанесении специального шва с тонким кетгутом. Зашивая возникшие раны у клитора, в уретру обязательно нужно ввести катетер мочи. Швы стоит накладывать очень аккуратно, чтобы не спровоцировать сильное кровотечение.
Влагалищные травмы очень часто встречаются в сочетании с разрывами промежности, шейки матки. Влагалищные повреждения встречаются в глубине слоев, однако сама слизистая оболочка не нарушается. В месте повреждения сосудов образовываются гематомы, способные достигать огромных размеров. Диагностировать разрыв влагалища совершенно не составляет труда, ведь при гинекологическом осмотре гематома не может остаться незамеченной. Если гематома небольшая, то через некоторое время она может рассосаться сама, но сильный разрыв стенок необходимо зашивать непрерывным швом. Иногда кровотечение бывает настолько сильным, что провести операцию становится просто невозможно. Для того чтобы прекратить излияние крови, гематому вскрывают, опорожняют и накладывают швы на сосуды, а при необходимости и на ткани. Для лечения крупных гематом иногда используют дренаж, имеющий форму резиновой полоски.
Online-консультации врачей
| Консультация вертебролога |
| Консультация эндокринолога |
| Консультация аллерголога |
| Консультация специалиста по лечению за рубежом |
| Консультация андролога-уролога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация общих вопросов |
| Консультация проктолога |
| Консультация генетика |
| Консультация хирурга |
| Консультация гастроэнтеролога |
| Консультация гомеопата |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация детского невролога |
| Консультация специалиста в области лечения стволовыми клетками |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Лечение Родовой травмы внутренних органов :
Лечение родовой травмы внутренних органов заключается в проведении гемостатической и посиндромной терапии. При кровоизлиянии в надпочечники и развитии острой надпочечниковой недостаточности необходима заместительная терапия глюкокортикоидными гормонами. При разрыве гематомы, внутриполостном кровотечении производят оперативное вмешательство.
Прогноз родовой травмы внутренних органов зависит от объема и степени тяжести поражения органов. Если ребенок не погибает в острый период родовой травмы, его последующее развитие во многом определяется сохранностью функций пораженного органа, У многих новорожденных, перенесших кровоизлияние в надпочечники, в дальнейшем развивается хроническая надпочечниковая недостаточность.
При родовой травме внутренних органов педиатр контролирует состояние ребенка 5-6 раз в течение первого месяца жизни, далее 1 раз в 2-3 нед. до 6 месяцев, затем 1 раз в месяц до конца первого года жизни (см. Новорожденный, Перинатальный период). При кровоизлиянии в надпочечники необходимо наблюдение педиатра, эндокринолога и определение функционального состояния надпочечников.
Виды родовых травм
Родовые травмы подразделяют на:
- травмы новорожденного;
- травмы роженицы.
У плода это:
- разрывы тканей и органов;
- трещины и переломы костей;
- вывихи и подвывихи суставов;
- растяжение и размозжение с кровоизлияниями;
- местные расстройства кровообращения – венозный застой, отек, тромбоз.
Таким деформациям у ребенка подвергаются:
К родовым повреждениям относят нарушения целостности мягких тканей – царапины, порезы, отеки, гематомы, точечные кровоизлияния (петехии), экхимозы (синяки). Они не приводят впоследствии к заболеваниям, но могут служить признаками травматизации.
Тяжелые роды приводят не только к травмам у малыша, но и к повреждениям у роженицы. Некоторые патологии проходят самостоятельно или требуют минимальной профессиональной помощи. А родовая травма головного мозга проводит к серьезным нарушениям функций урогенитальной системы и даже вызывает летальный исход.
Причины возникновения
Родовая травма подразделяется на:
- спонтанную, которая возникает в процессе обычно протекающих родов;
- акушерскую, обусловленную механическими действиями акушера – наложением щипцов, тракцией (поворотом) плода, вакуумной экстракцией, применением других пособий.
К девиациям (отклонениям) при рождении приводят следующие факторы:
- аномалия расположения плода в матке (ягодичное предлежание, глубокое длительное поперечное стояние);
- маловодие (олигогидрамнион);
- затяжные или, напротив, стремительные роды;
- рождение ребенка в домашних условиях;
- начало родовой деятельности (потуги) вне роддома;
- аномалии родовых путей (узкие, ригидные);
- роженица маленького роста и субтильного телосложения;
- нарушение формы таза (плоский, узкий, плоскорахитический);
- макросомия или микросомия органов младенца;
- короткая пуповина или ее обвитие вокруг шеи ребенка;
- недоношенность;
- нарушение внутриутробного развития;
- значительные размеры головы плода.
Негативное влияние на процесс родов могут оказать «материнские» факторы:
- возраст роженицы;
- гестоз;
- анемия;
- гипоплазия матки;
- системные заболевания женщины;
- вредные условия труда.
Родовые травмы внутренних органов, частей скелета и ЦНС могут быть вызваны акушерскими ошибками и родовспоможением:
- использование полостных и выходных акушерских щипцов;
- извлечение ребенка с применением вакуумного экстрактора;
- внутриматочная тракция (поворот на ножку с последующей экстракцией, тракция за головку при выведении плеча малыша);
- операция кесарева сечения с вклинением головы плода в таз матери;
- стимуляция родов, «выдавливание» ребенка (по Кристеллеру), применение бинта Вербова и др.
Любые вмешательства в процесс родов могут привести к травмам малыша и роженицы. Большое значение имеет место родов и поза роженицы. Опасны роды в домашних условиях или в необорудованном месте. При нахождении роженицы в горизонтальном положении на спине происходит сдавление нижней полой вены и для экстракции младенца не используется сила тяготения. Поэтому у детей, рожденных вне роддома частота встречаемости тяжелых травм выше, чем у младенцев, получивших профессиональную медицинскую помощь.
Последствия родовой травмы

Последствия травм при родах – центральная нервная система:
- Задержка развития моторики – малыш позже своих сверстников держит головку, переворачивается, ползает, сидит, стоит, ходит; ему сложно осваивать действия руками. Одним из последствий задержки развития моторики может быть ДЦП лечение которого стоит доверить профессионалу.
- Задержка речевого развития вследствие долгого созревания отделов ЦНС, которые отвечают за объем памяти, артикуляцию, восприятие речи.
- Гипервозбудимость и эмоциональная лабильность – осуществление ребенком хаотичных и нелогичных движений, которые не управляются ним самим и взрослыми. Он проявляет излишнюю торопливость и суетливость, при этом делает ошибки и не исправляет их. Эти последствия существенно усложняют учебу в школе и процесс адаптации в социуме.
Последствия травм при родах – вегетативная нервная система:
- Головные боли, головокружение, склонность к обморокам, сердцебиение, артериальная гипотензия, общая слабость и повышенная утомляемость.
- Дисфункции пищеварительной системы и желчевыводящих путей.
- Нарушение терморегуляции, повышенная потливость.
Последствия травм при родах – опорно-двигательный аппарат:
- Нарушение формирования позвоночника – травмы шейного отдела хребта; травмы поясничного отдела, которые проявляются в ассиметрии развития скелетных мышц.
- Неправильное формирование сводов стопы.
Также к последствиям родовых травм у ребенка относят синяки и ссадины на коже и подкожной клетчатке вследствие использования щипцов или когда ребенок рождается в ягодичном предлежании. Могут возникнуть переломы костей вследствие неаккуратных действий акушеров.
Лечение родовой травмы и профилактика
Если в роддоме была выявлена родовая травма у ребенка, необходимо сразу назначить лечение. Прежде всего, стоит оставить младенца в покое – кормить не грудью, а с помощью зонда сцеженным грудным молоком. Если нужно – приложить компресс со льдом к голове, кислородную маску, дать глюкозу или витамину, сердечно-сосудистые или седативные препараты.
К лечению родовой травмы можно отнести проведение процедур, массажа, гимнастики и назначение медикаментов, при необходимости – стационарное наблюдение.
А чтобы максимально уменьшить риск получения родовой травмы, маме стоит своевременно устранять проблемы со своим здоровьем, желательно до планирования зачатия.
Многопрофильная клиника IcMed. Статья проверена Чернописской Юлией Федотовной.
Отделение плаценты при родах
Существуют многочисленные признаки отделения плаценты, по которым следит врач. Основными из них являются опускания пупочного канатика (признак Альфёльда), выделение крови из влагалища (ретроплацентарная кровь), изменение формы и высоты стояния дна матки (признак Шредера). Акушеры нередко используют и другие признаки отделения плаценты:
1) при уединенной плаценте при нажатии ребром ладони над симфизом пупочный канатик не втягивается во влагалище (признак Кюстнера-Чукалова);
2) при опускании обособленной плаценты в роженицы возникает желание потужиться (признак Микулич-Радецкого);
3) если во время глубокого дыхания пупочный канатик не втягивается во влагалище — плацента отделилась (признак Довженко).
Существуют и другие признаки отделения плаценты. Если присутствуют 2-3 признака, это способствуют ее рождению во время потуг путем легкого потягивания за пупочный канатик. При этом ассистент осуществляет легкий нажим над лобком. Следует избегать слишком сильных тракций за пуповину, которые могут привести к послеродовому выворачиванию матки. Плацента может выделяться плодовой (за Шульцем) или материнской поверхностью (за Дунканом).
Если отделена плацента самостоятельно не рождается, этому процессу помогают специальными внешними приемами:
1) после опорожнения мочевого пузыря переднюю брюшную стенку пациентки захватывают обеими руками в продольную складку и предлагают роженицы потужиться. Вследствие повышения внутрибрюшного давления отделена плацента рождается (способ Абуладзе);
2) после опорожнения мочевого пузыря дно матки перемещают к средней линии. Врач, стоящий лицом к ногам пациентки, размещает кулаки тыльной поверхностью проксимальных фаланг на дно матки и постепенно нажимает вниз и внутрь, при этом роженица не должна тужиться (способ Гентера) и др.
Для профилактики задержки плодных оболочек плаценту, которая родилась, вращают руками по часовой стрелке, роженицы предлагают поднять таз. При этом плодовые оболочки скручиваются и легко выводятся.
Ручное отделение и выделение задержанной плаценты. Если плацента не отделяется самостоятельно в течение 30 мин после рождения плода, прибегают к ручному отделению и выделения плаценты. Задержка выделения плаценты чаще наблюдается при преждевременных родах; она может также быть следствием аномального прикрепления к стенке матки, когда ворсинки хориона прорастают в строму эндометрия или вне его.
Операцию ручного отделения и выделения плаценты выполняют в асептических условиях. Хирург вводит руку в полость матки и тремя пальцами отслаивают плаценту от стенки матки. Если нет уверенности в сохранности выделенной плаценты, осуществляют инструментальную ревизию полости матки большой акушерской кюреткой.
Наблюдение за роженицей (оценка общего состояния роженицы, частоты пульса, состояния матки, выделений из влагалища) продолжают в течение 2 ч в помещении родильного блока (ранний послеродовой период).
Другие заболевания из группы Беременность, роды и послеродовой период:
| Акушерский перитонит в послеродовой период |
| Анемия беременных |
| Аутоиммунный тиреоидит при беременности |
| Быстрые и стремительные роды |
| Ведение беременности и родов при наличии рубца на матке |
| Ветряная оспа и опоясывающий герпес у беременных |
| ВИЧ-инфекция у беременных |
| Внематочная беременность |
| Вторичная слабость родовой деятельности |
| Вторичный гиперкортицизм (болезнь Иценко-Кушинга) у беременных |
| Генитальный герпес у беременных |
| Гепатит D у беременных |
| Гепатит G у беременных |
| Гепатит А у беременных |
| Гепатит В у беременных |
| Гепатит Е у беременных |
| Гепатит С у беременных |
| Гипокортицизм у беременных |
| Гипотиреоз при беременности |
| Глубокий флеботромбоз при беременности |
| Дискоординация родовой деятельности (гипертоническая дисфункция, некоординированные схватки) |
| Дисфункция коры надпочечников (адреногенитальный синдром) и беременность |
| Злокачественные опухоли молочной железы при беременности |
| Инфекции, вызванные стрептококками группы А у беременных |
| Инфекции, вызванные стрептококками группы В у беременных |
| Йоддефицитные заболевания при беременности |
| Кандидоз у беременных |
| Кесарево сечение |
| Кефалогематома при родовой травме |
| Краснуха у беременных |
| Криминальный аборт |
| Кровоизлияние в мозг при родовой травме |
| Кровотечения в последовом и раннем послеродовом периодах |
| Лактационный мастит в послеродовый период |
| Лейкозы при беременности |
| Лимфогранулематоз при беременности |
| Меланома кожи при беременности |
| Микоплазменная инфекция у беременных |
| Миома матки при беременности |
| Невынашивание беременности |
| Неразвивающаяся беременность |
| Несостоявшийся выкидыш |
| Отек Квинке (fcedema Quincke) |
| Парвовирусная инфекция у беременных |
| Парез диафрагмы (синдром Кофферата) |
| Парез лицевого нерва при родах |
| Патологический прелиминарный период |
| Первичная слабость родовой деятельности |
| Первичный альдостеронизм при беременности |
| Первичный гиперкортицизм у беременных |
| Перелом костей при родовой травме |
| Перенашивание беременности. Запоздалые роды |
| Повреждение грудиноключично-сосцевидной мышцы при родовой травме |
| Послеродовой аднексит |
| Послеродовой параметрит |
| Послеродовой тиреоидит |
| Послеродовой эндометрит |
| Предлежание плаценты |
| Предлежание плаценты |
| Преждевременная отслойка нормально расположенной плаценты |
| Пузырный занос |
| Разрывы матки при беременности |
| Рак тела матки при беременности |
| Рак шейки матки при беременности |
| Рак щитовидной железы при беременности |
| Раневая инфекция в послеродовой период |
| Родовая травма внутренних органов |
| Родовая травма центральной нервной системы |
| Самопроизвольный аборт |
| Сахарный диабет при беременности |
| Сепсис в послеродовой период |
| Септический шок в послеродовой период |
| Синдром диссеминированного внутрисосудистого свертывания крови при беременности |
| Тазовые предлежания плода |
| Тиреотоксикоз беременных |
| Токсоплазмоз у беременных |
| Травма периферической нервной системы при родах |
| Травма спинного мозга в родах |
| Трихомоноз у беременных |
| Тромбофлебит поверхностных вен при беременности |
| Тромбофлебит вен матки, таза и яичников при беременности |
| Тромбофлебит правой яичниковой вены при беременности |
| Трофобластическая болезнь |
| Узкий таз |
| Узловой зоб при беременности |
| Урогенитальный хламидиоз у беременных |
| Феохромоцитома при беременность |
| Функционально (клинически) узкий таз |
| Цитомегаловирусная инфекция у беременных |
Тотальный паралич верхней конечности (паралич Керера)
наблюдается при повреждении Су—Т| сегментов спинного мозга или плечевого сплетения, чаще бывает односторонним. Клинически характеризуется отсутствием активных движений, резкой мышечной гипотонией (может быть симптом «шарфа»), отсутствием врожденных и сухожильных рефлексов, трофическими расстройствами. Как правило, отмечается синдром Бернара—Горнера.
Паралич Дюшенна—Эрба и паралич Керера, если они сочетаются с нарушением целостности позвоночника (дислокация, перелом и др.), могут осложниться синдромом Унтерхарншейдта: при резком повороте головы возникает спазм позвоночной артерии, развивается ишемия ретикулярной формации, возникает клиника спинального шока, что может явиться причиной летального исхода; в более легких случаях наблюдается диффузная мышечная гипотония, акроцианоз, похолодание кистей, стоп, парезы верхних конечностей, бульбарные нарушения. При улучшении состояния неврологическая симптоматика регрессирует.
Повреждение грудного отдела спинного мозга (Tj—T/n) клинически проявляется дыхательными расстройствами в результате нарушения функции дыхательных мышц грудной клетки: межреберные промежутки западают в тот момент, когда диафрагма осуществляет вдох. Вовлечение в процесс сегментов спинного мозга на уровне Т3—T6 клинически проявляется спастическим нижним парапарезом.
Травма нижнегрудных сегментов спинного мозга проявляется симптомом «распластанного живота» вследствие слабости мышц брюшной стенки. Крик у таких детей слабый, но при давлении на брюшную стенку становится более громким.
Травма спинного мозга в пояснично-крестцовой области проявляется нижним вялым парапарезом при сохранении нормальной двигательной активности верхних конечностей. Мышечный тонус нижних конечностей снижен, активные движения резко ограничены или отсутствуют. При осмотре: нижние конечности находятся в «позе лягушки», при придании ребенку вертикального положения ноги его свисают, как плети, отсутствуют рефлексы опоры, автоматической походки и Бауэра, угнетены коленные и ахилловы рефлексы, наблюдается симптом «кукольной ножки». В результате нарушения синергизма отдельных мышечных групп у детей возникает паралитическая косолапость, при которой, в отличие от врожденной, можно пассивно выводить стопу в правильное положение. Нередко вторично формируются подвывихи и вывихи бедер. При вовлечении в процесс крестцовых сегментов исчезает анальный рефлекс, может наблюдаться зияние ануса, недержание мочи (выделение мочи частыми каплями вне акта мочеиспускания) и кала. В последующем прогресси-
руют трофические расстройства: гипотрофия ягодичных мышц (симптом «проколотого мяча»), сглаженность складок на бедрах, атрофия мышц нижних конечностей, развитие контрактур в области голеностопных суставов.
Местные симптомы при травмах грудного и поясничного отдела позвоночного столба: напряжение паравертебральных мышечных валиков, деформации по типу кифоза или кифосколиоза, выстояние «остистого отростка» поврежденного позвонка, экхимозы над местом поражения.
Наиболее тяжелым видом натального повреждения спинного мозга является частичный или полный разрыв спинного мозга (преимущественно в шейном и верхнегрудном отделах). Характерными признаками являются вялые парезы (параличи) на уровне поражения и спастические параличи ниже уровня повреждения, нарушение функции тазовых органов (непроизвольное мочеиспускание и дефекация или запоры) с присоединением инфекции мочевых путей. При травме с разрывом спинного мозга в первые часы и дни жизни неврологическая симптоматика может быть такой же, как при кровоизлияниях, отеке мозга, шоке, и ребенок может умереть в течение нескольких часов еще до появления «спинальной» неврологической симптоматики.