Шишки на пальцах ног
Содержание:
- Лечение судорог
- Кинезитерапия для лечения судороги икроножной мышцы
- Меры профилактики
- Наши преимущества
- Основы питания при узелках Гебердена
- Стадии образования узелков Гебердена на пальцах рук
- Диагностика
- Как лечиться, если болит шишка на большом пальце
- Профилактика гигромы и ее осложнений
- Общая информация
- Причины образования узелков Бушара
- Преимущества клиники
- Лечение пяточной шпоры
- Виды гигромы
- Симптоматично — значит, проблематично
Лечение судорог
- Медикаментозная терапия. Врач назначает комплекс лекарственных препаратов (венотоников). Они активно борются с причиной развития проблемы. Улучшают тонус мышц, укрепляют стенки сосудов, улучшают кровообращение.
- Массаж – эффективный метод борьбы с судорогами. Улучшает обмен веществ, восстанавливает правильный отток венозной крови, эффективно устраняет болевой синдром. Дает качественный оздоровительный эффект, благодаря чему уходят судороги. Снижается уровень холестерина в крови, нормализуется артериальное давление, улучшается работа поджелудочной железы.
- Как применять мази? Мази необходимы для улучшения кровообращения, снятия воспалительного процесса, уменьшения боли. Применять такие средства лучше после консультации врача, так как в одной ситуации нужна охлаждающая мазь, а в другой – согревающая. При судорогах активно используется «Троксевазин», «Венозол». Для более длительного эффекта мазь необходимо совмещать с лекарственными препаратами.
Кинезитерапия для лечения судороги икроножной мышцы
Кинезитерапия применяется при лечении различных заболеваний и дает эффективный результат:
- Фиксация мышц;
- Воздействие на нервные окончания;
- Расслабление мышц;
- Устранение болевых ощущений;
- Снятие отечности;
- Устранение воспалительного процесса;
- Восстановление кровообращения.
Если проводить комплексное лечение, совмещая кинезитерапию с другими методами, то можно добиться длительного положительного результата.
Меры профилактики
- Отказаться от физических нагрузок сразу после приема пищи. Перерыв должен быть минимум 2 часа;
- Аккуратно выполнять упражнения для растяжки мышц;
- Употреблять достаточное количество жидкости, особенно после физических нагрузок;
- Отказаться от курения.
Наши преимущества
Наш центр кинезитерапии предлагает пациентам профессиональную диагностику и качественное лечение. В работе мы применяем современные технологии и оборудование.
Вы получите грамотную помощь и реальный результат, так как наши специалисты назначают лечение только после диагностики и установления точного диагноза.
У нас проводится комплексное лечение с учетом состояния больного и сопутствующих патологий. Такой подход позволяет не только устранить болевые ощущения, но и вылечить первоначальное заболевание.
В работе мы применяем современные технологии и проверенные лекарственные препараты. Перед назначением врач обязательно опросит вас на предмет наличия аллергических реакций, перенесенных болезней и других особенностей организма.
Наши клиники расположены в городах: Зеленоград, Тверь, Дубна и Клин. Мы всегда рады оказать эффективную помощь каждому пациенту. У нас лечение судорог икроножных мышц пройдет быстро и эффективно. Обращаясь к нам, пациенты гарантированно идут по пути выздоровления!
Основы питания при узелках Гебердена
Правильное питание помогает сдержать рост краевых остеофитов, хоть и не является главным терапевтическим фактором.
Если у Вас появляются узелки Бушара, крайне полезно употреблять:
- отварную рыбу и яйца;
- рыбий жир;
- животные хрящи;
- орехи;
- другие продукты, богатые омега-3 кислотами.
В рацион стоит включить разнообразные овощи и фрукты, богатые витаминами группы В, С, D и Е, а также селеном и другими микроэлементами. Витамин С (черника, шпинат, черная смородина, цитрусы, киви) особенно важен — он защищает суставы от оксидантного стресса, одной из главных причин разрушения хондроцитов (хрящевых клеток).
А вот высокоуглеводные продукты (сладкая выпечка, газировка, картофель) при лечении узелков Гебердена на пальцах лучше сократить. Также не стоит употреблять алкоголь и соленые снеки — они приводят к обезвоживанию организма и, как следствие, недостаточному питанию хряща.
Не забывайте об обильном питье — Вы должны выпивать не меньше 2-3 литров воды в сутки!
Заботьтесь о своих суставах, и всего Вам доброго!
Стадии образования узелков Гебердена на пальцах рук
Диагностировать стадию формирования узелков Бушара “на глаз” достаточно сложно — ориентироваться можно только на размер остеофитов. Также на ранних этапах может ощущаться зуд и жжение в области пораженных суставов.
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
- на 1-й стадии на снимке видны небольшие остеофиты;
- на 2-й стадии остеофиты начинают частично перекрывать суставную щель, вызывая ее сужение, появляются “линии” субхондрального склероза;
- на 3-й стадии заметны большие остеофиты и значительное сужение просвета в суставе;
- крупные остеофиты практически полностью закрывают суставную щель, деформируют головки костей, делая их плоскими.
Изменения в составе крови, мочи отсутствуют на любой стадии.
Диагностика
Диагностикой и лечением пяточной шпоры занимается врач ортопед. Основным способом выявить патологию и оценить степень ее развития является рентгенография. На снимке хорошо виден костный нарост, его форма, расположение и величина.
Дополнительные методики обследования включают:
общий и биохимический анализ крови для выявления воспалительного процесса, оценки уровня мочевой кислоты (важно для диагностики подагры) и некоторых других показателей;
анализ мочи;
УЗИ стопы для оценки состояния мягких тканей, выявления возможного абсцесса;
дуплексное исследование сосудов нижних конечностей (выявляет возможные нарушения кровообращения);
МРТ стопы, для определения состояния всех анатомических структур стопы, включая нервные волокна.
При наличии сопутствующих заболеваний назначаются соответствующие лабораторные и инструментальные исследования, консультации узких специалистов.
Важно помнить, что боль в области пятки необязательно говорит о развитии пяточной шпоры. Подобную симптоматику могут вызывать:
- подагра;
- ревматоидный артрит;
- остеомиелит (воспаление костной ткани);
- болезнь Бехтерева;
- туберкулез костей;
- травмы и т.п.
Не стоит заниматься самолечением и бесконтрольно принимать обезболивающие препараты. Выбрать подходящую схему может только врач.
Как лечиться, если болит шишка на большом пальце
Увы, эта проблема обычно вызвана хроническими заболеваниями и не поддается излечению полностью. Удалить раз навсегда удастся только гигрому. Все остальные разновидности наростов останутся на всю жизнь — но обострений можно избежать, если добиться стойкой ремиссии.
Ревматоидный артрит лечат кортикостероидами либо нестероидными противовоспалительными препаратами. Против подагры эффективны эти же нестероидные противовоспалительные препараты, а также колхицин.
При остеоартрозе назначают хондропротекторы, пальцевую лечебную гимнастику и сеансы физиотерапии: многоканальную электростимуляцию и лазеротерапию. При многоканальной электростимуляции мышцы стимулируют короткими импульсами электричества ради снятия напряжения и улучшения кровоснабжения. На процедуре лазеротерапии на суставный нарост воздействуют лучом лазера, чтобы снять воспаление и активизировать кровоток внутри тканей.
Остеоартроз тоже лечат физиотерапией: ультразвуком (уменьшает объем тканей), ударно-волновой терапией (активизирует кровоток, устраняет отеки и боли воздействием акустических импульсов), лазеротерапией.
Хирургическое вмешательство может потребоваться, если хрящ и поверхности суставов сильно повреждены на поздних стадиях артрита или артроза, при этом пальцы рук опухают, не сгибаются и болят. В особо тяжелых случаях назначается эндопротезирование, когда изношенный сустав заменяется на искусственный. Операция может проводиться при наличии злокачественной опухоли. Онколог подготавливает индивидуальную программу терапии для каждого пациента.
Народная медицина бессильна, когда на суставе пальца руки шишка и болит. Ни в одном гомеопатическом средстве не содержатся компоненты, от которых шишка бы рассасывалась. Поэтому полагаться на авось в случае такого заболевания крайне нежелательно: все упования на чудо могут свестись в конечном счете к серьезным последствиям.
Профилактика гигромы и ее осложнений
Для стандартной профилактики гигромы запястья и других суставов следует:
избегать травм и переохлаждения;
своевременно лечить артриты, артрозы и другие заболевания соединительной ткани;
минимизировать нагрузки на сустав, в т.ч
монотонные (время от времени отрывайтесь от работы или однообразных занятий для разминки);
уделяйте внимание наследственным и метаболическим заболеваниям, которые могут отрицательно сказываться на здоровье опорно-двигательного аппарата (подагра, сахарный диабет);
соблюдайте технику безопасности и правила выполнения упражнений при занятиях спортом;
откажитесь от самолечения травм и других поражений в области кистей и запястий;
следите за массой тела и поддерживайте низкокалорийную, но богатую витаминами, минералами и аминокислотами диету.. Если в Вашем роду или для вашего рода занятий существует высокая предрасположенность к гигромам и другим болезням опорно-двигательного аппарата, следует задуматься о дополнительных мерах
Ревматологи рекомендуют ежегодно проходить курс профилактики хондропротективными препаратами. Они помогают укрепить соединительную ткань и улучшают ее метаболизм, препятствуя развитию дегенеративных клеток. Для этой цели идеально подходит Артракам — благодаря высокой биодоступности глюкозамин сульфата, приятному вкусу и удобной форме выпуска в виде саше.
Если в Вашем роду или для вашего рода занятий существует высокая предрасположенность к гигромам и другим болезням опорно-двигательного аппарата, следует задуматься о дополнительных мерах. Ревматологи рекомендуют ежегодно проходить курс профилактики хондропротективными препаратами. Они помогают укрепить соединительную ткань и улучшают ее метаболизм, препятствуя развитию дегенеративных клеток. Для этой цели идеально подходит Артракам — благодаря высокой биодоступности глюкозамин сульфата, приятному вкусу и удобной форме выпуска в виде саше.
Берегите себя!
Общая информация
Шпора развивается на фоне хронического воспаления плантарной (подошвенной) фасции. Это тонкий, но очень прочный лоскут соединительной ткани, который связывает между собой пальцы стопы и пяточную кость. Она отвечает за формирование свода стопы и в процессе ходьбы испытывает значительные нагрузки.
Эти нагрузки нередко становятся причиной микроповреждений ткани, которые заживают самостоятельно в период ночного отдыха. Если этот процесс происходит недостаточно быстро, утром травматизация повторяется. Когда человек встает с кровати, он ощущает боль различной интенсивности. Регулярное повреждение фасции неизбежно приводит к развитию воспалительного процесса, который постепенно нарастает.
Воспаление начинает захватывать расположенные рядом ткани, в частности, кость и сухожилия. На поверхности костной ткани начинается отложение солей кальция и рост отростка (остеофита), который и носит название пяточной шпоры. Он еще больше повреждает фасцию, и патологический круг замыкается. Без помощи врача ходьба становится невыносимо болезненной.
Шпора может образоваться только на одной пятке, а может поразить обе стопы. Все зависит от индивидуальной предрасположенности человека.
Причины образования узелков Бушара
Узелки Гебердена и Бушара характерны для остеоартроза, а точнее, для его особой формы — узелкового артроза. Они возникают исключительно на фоне этого заболевания, и никогда — сами по себе. Считается, что в образовании узелков играют роль генетические факторы — форма остеоартроза, при которой они появляются, передается по женской линии и чаще встречается у женщин. Соотношение заболеваемости у мужчин и женщин составляет 1:10.
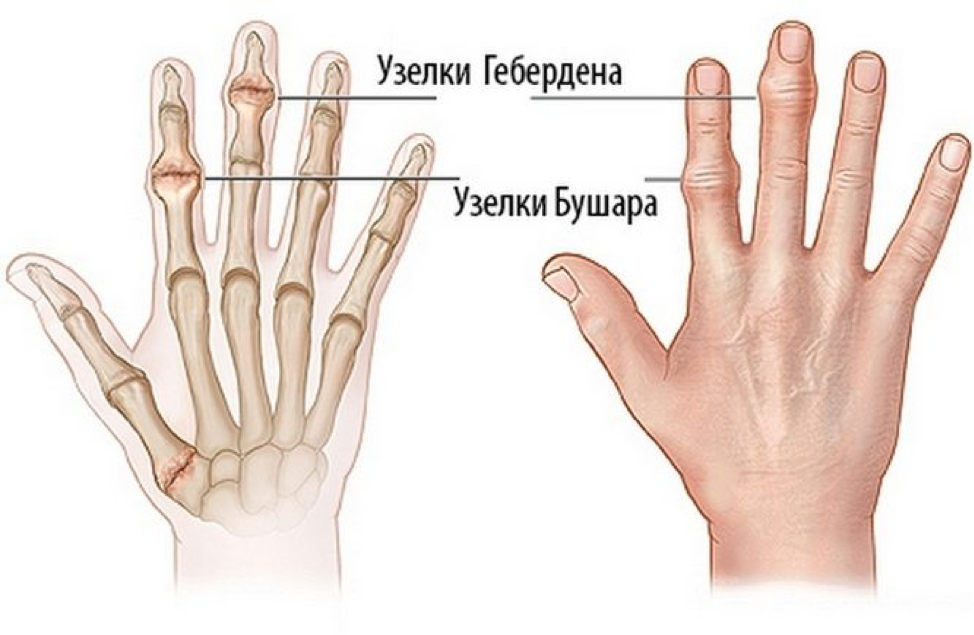
Узелки гебердена на пальцах рук образуются на фоне остеоартроза.
Формирование похожих на узлы костных образований — это реакция организма на деградацию суставного хряща. В норме синовиальный хрящ защищает головки костей, не давая им тереться друг о друга, а также смягчая удары. При высыхании, растрескивании или истирании хряща его свойства ухудшаются, и кости начинают тереться друг о друга, а не скользить беспрепятственно, как раньше. Чтобы компенсировать травмы и ограничить движение в больном суставе, кость начинает наращивать остеофиты.
Узелки Бушара появляются и вследствие таких факторов, как:
- Возраст. Гормональные изменения в климактерический и постклимактерический период влияют на качество хрящевой и костной тканей. Поэтому появление первых узлов наблюдается в возрасте 45 лет и старше. После 80 лет они встречаются у каждого третьего. В молодом возрасте узелки Гебердена могут сформироваться у профессиональных бейсболистов, теннисистов, токарей.
- Наследственность. Некоторые нарушения синтеза коллагена, еще недостаточно изученные на данный момент, влияют на вероятность и темпы образования узелков. Также узелки Бушара в 3,5 раза чаще возникают у людей, чьи родственники имеют аналогичные симптомы.
- Травмы. Работа с вибрирующими инструментами, бытовые и спортивные травмы, холодовые повреждения негативно сказываются на состоянии хряща, могут провоцировать развитие остеоартроза и, как следствие, возникновение узелков Бушара.
- Аномалии строения кисти, которые влияют на согласованность суставных поверхностей и специфику движения в суставе. Они могут быть врожденными (например, гипермобильность сустава) или приобретенными (например, при неправильном сращении переломов).
- Болезни, связанные с обменом веществ — например, сахарный диабет, подагра, иммунными нарушениями — ревматоидный артрит, или гормональными проблемами — гипотиреозом и прочими.
Причины и лечение узелков Гебердена всегда связаны с основным заболеванием – остеоартрозом пальцев рук.
Преимущества клиники
«Энергия здоровья» — это современный многопрофильный медицинский центр, предлагающий своим пациентам комплексные услуги по лечению и профилактике заболеваний. Вот преимущества обращения к нам:
- обзорные и расширенные программы раннего выявления заболеваний;
- современное диагностическое оборудование;
- квалифицированный медперсонал, регулярно повышающий свою квалификацию;
- комплексный подход к диагностике и лечению.
Мы делаем все, чтобы обеспечить каждому пациенту максимальный комфорт с первых минут пребывания в клинике. Адекватные цены делают качественную медицину доступной.
Пяточная шпора – это всего лишь небольшой костный отросток, который, тем не менее, может полностью изменить жизнь человека. Не затягивайте с обращением к врачу, запишитесь к ортопеду «Энергии здоровья».
Лечение пяточной шпоры
Лечение пяточной шпоры во многом зависит от ее причин и симптомов и назначается в индивидуальном порядке. Врачи используют несколько методик:
- медикаментозное лечение;
- физиотерапия — ударно-волновое воздействие; лазерное лечение;
- рентгенотерапия;
- массаж;
- лечебная физкультура и гимнастика;
От пациента в обязательном порядке требуется коррекция образа жизни и питания, а также ношения ортопедической обуви.
Медикаментозное лечение
Лекарственные препараты, используемые при лечении пяточной шпоры, направлены на снятие воспаления и болевого синдрома. Наиболее востребованы:
- нестероидные противовоспалительные средства (НПВС): средства на основе индометацина, диклофенака, ибупрофена в виде таблеток, инъекций и местных средств (кремов, мазей, обезболивающих пластырей);
- кортикостероидные препараты продленного действия (дипроспан и его аналоги), вводятся непосредственно в фасцию для остановки воспалительного процесса;
- антибиотики при наличии гнойного воспаления или при инфекционной природе заболевания.
При наличии сопутствующих заболеваний, назначаются средства для их лечения, например, препараты для нормализации кровотока, противоподагрические средства и т.п. Подбором конкретных лекарств, их дозировки и режима приема занимается только врач.
Физиотерапия
Физиотерапия направлена на улучшение кровоснабжения и регенерации тканей, а также на усиление действия лекарственных средств. Для этого используется:
- электрофорез: введение препаратов в толщу тканей с помощью электрического тока;
- сонофорез: обработка тканей ультразвуковыми волнами, улучшающими проникновение лекарственных средств;
- ультразвуковая терапия: прогрев тканей и снижение воспалительных реакций с помощью ультразвуковых волн;
- грязевые и минеральные ванны.
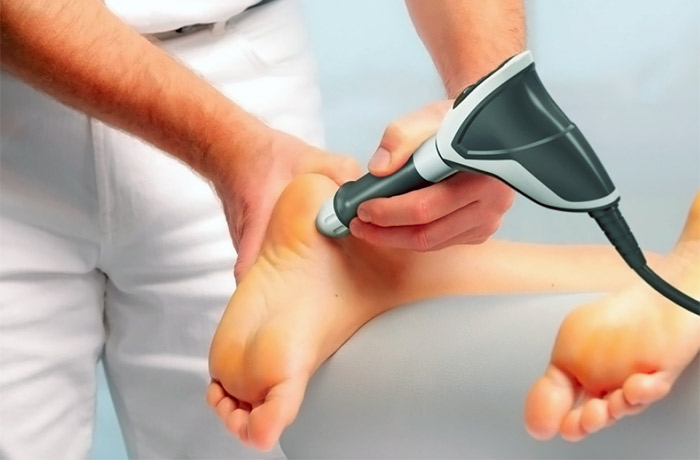
Ударно-волновая терапия
Ударно-волновая терапия – это один из наиболее эффективных методов лечения пяточной шпоры на ранних стадиях развития. Методика основана на воздействии ультразвуковых волн определенной частоты, которая способствует:
- разрушению отложений кальция;
- уменьшению воспаления и отечности;
- активации регенерации тканей.
При небольшом размере пяточной шпоры методика позволяет избавиться от нее полностью, а в запущенных случаях тормозит или останавливает ее рост.
Лазерное воздействие
Прогревание глубоких слоев тканей лазером способствует улучшению кровотока в них. В результате повышается качество снабжения клеток кислородом и питательными веществами, активируются обменные процессы и восстановление пораженных тканей.
Рентгенотерапия
Эта методика лечения пяточной шпоры подходит только для людей моложе 40 лет и используется крайне редко, если другие способы не приносят эффекта. На область поражения воздействуют рентгеновскими лучами в определенной дозировке. В результате достигается стойкое купирование болевого синдрома и улучшение состояния.
Хирургическое лечение
Все предыдущие методики направлены на снятие боли и воспаления, а также улучшение состояния пациента. Правильно подобранный комплекс методик помогает затормозить процесс роста шпоры или даже полностью остановить его, но он не позволяет избавиться от него полностью. Исключение составляет ударно-волновая терапия, но она разрушает лишь совсем маленькие наросты.
Избавиться от крупной пяточной шпоры можно только хирургическим путем. При выборе классического варианта операции хирург разрезает фасцию полностью и сразу удаляет костный выступ. При полном пересечении тканей у пациента значительно меняется анатомия стопы и походка, что становится поводом для назначения группы инвалидности.
Более современной и щадящей методикой является радиочастотная микротенотомия. Суть операции заключается в устранении поврежденных тканей с помощью радиочастотных волн.
В интернете и популярной литературе можно найти большое количество домашних методик лечения пяточной шпоры с помощью трав и самодельных компрессов. Использовать их без предварительного согласования с врачом категорически запрещено. В лучшем случае состояние пациента останется без изменений, в худшем – возникнут осложнения, например, ожоги.
Виды гигромы
Как мы уже упоминали выше, гигрома может возникать в виде единичного образования, отграниченного от других тканей оболочкой. Также возможно появление нескольких сросшихся или независимых друг от друга кист.
Однако чаще всего заболевание принято классифицировать по локализации шишки. Так, врачи выделяют следующие его виды:
- гигрома лучезапястного сустава;
- гигрома кисти;
- гигрома на пальцах рук.
Гораздо реже встречаются:
- гигрома коленного сустава (образуется в коленной ямке, также известна как киста Беккера);
- гигрома голеностопного сустава;
- гигрома стопы (располагается на тыльной, т.е., верхней, стороне стопы, обычно у внешнего ее края).
Сухожильный ганглион, расположенный в области запястья и кистей рук составляет, до 88% от общего количества случаев болезни. Голеностопный сустав и стопа беспокоит до 11% пациентов, которые страдают от гигромы. Синовиальная киста в области шеи, плеча, лопатки или колена возникает у всего 1% процента заболевших. Исключительно редко пациенты обращаются к врачу с образованиями в костях, мышцах или позвоночнике.
Гигрома запястья
Гигрома лучезапястного сустава — наиболее распространенный вид синовиальной кисты. Она становится хорошо заметной в согнутом положении лучезапястного сустава (для визуальной диагностики нужно отвести кисть вперед и назад, а затем влево и вправо). Зачастую гигрома лучезапястного сустава располагается на передней или тыльной стороне сочленения, но может вырастать и на боковых поверхностях или у самого основания ладони.
Если шишка находится под связкой, она может не причинять никакого беспокойства и даже не приносить никаких эстетических неудобств.
Как правило, консистенция гигромы лучезапястного сустава ощущается как мягкая или пружинящая, “резиновая”.
Гигрома кисти
Сухожильный ганглион в области кисти (гигрома кисти) обычно возникает на пальцах (со стороны ладони), самой ладони, тыльной стороны кисти или ближе к лучезапястному суставу. Обычно гигрома кисти не беспокоит пациента, пока не достигнет достаточно большого размера и не станет мешать при выполнении бытовых дел.
Гигрома на пальце руки
Синовиальная киста на пальцах зачастую возникает на их тыльной стороне, в области дистальной фаланги (т.е., последней, на которой расположен ноготь). Часто она находится в непосредственной близости к кутикуле или ногтевому валику.
Кожа над гигромой на пальце руки, как правило, выглядит истонченной, натянутой, ее естественный рисунок сглаживается. Под кожей, как правило, хорошо прощупывается округлое образование, которое не вызывает болевых ощущений, кроме как при травмировании. На ощупь оно достаточно плотное, поэтому может восприниматься как костный или хрящевой нарост.
Гигромы на ладонной стороне фаланги обычно крупнее, чем на тыльной, могут распространяться на всю фалангу целиком и даже занимать соседнюю. Они могут быть достаточно болезненными из-за сдавливания нервов, которые проходят по боковым направлениям пальцев. Это разновидность гигром часто мешает пациентам выполнять бытовые дела.
Возникают ганглионы и у проксимальных фаланг (рядом с основанием пальца). Такие кисты также достаточно болезненными, несмотря на свои небольшие (размером примерно с горошину) размеры. Боль при гигроме на пальце руки обычно возникает при попытке плотно обхватить твердый предмет (например, черенок лопаты, скалку и т.п.).
Гигрома нижних конечностей
Для синовиальной кисты нижних конечностей характерна локализация на тыльной стороне стопы или пальцев, а также на лицевой части голеностопного сустава. Такая гигрома редко беспокоит больных болевыми ощущениями. Как правило, дискомфорт возникает при сдавлении ноги тесной обувью, натирании или набивании стопы, а также при расположении шишки в непосредственной близости от нерва.
Гигрома нижних конечностей
Симптоматично — значит, проблематично
Наросты заметны невооруженным глазом. О причине их возникновения можно судить по их внешнему виду.
Твердые и плотные шишки на суставах, обтянутые гладкой кожей, обычно формируются у мужчин старше 40 лет и свидетельствуют о подагре. Их принято называть подагрическими тофусами. Они растут в периоды обострения заболевания. Пациент слабеет, жалуется на недомогание. Температура в районе тофусов повышается, боль иногда становится нестерпимой.
Если кожа на шишке шероховатая и красная, а сам нарост круглый и упругий, это гигрома. Она обычно формируется у женщин 20-30 лет и может быть однокамерной или многокамерной. Гигромы отличаются от прочих типов наростов тем, что их размеры постепенно увеличиваются, а при надавливании ощущается боль.
Образования на межфаланговых суставах, проступающие после 60 лет, называют узелками Гебердена. Они с равной вероятностью обнаруживаются на любой фаланге и являются признаками остеоартроза. Эта болезнь приводит к скованности кистей рук и деформации суставов.
Узлы диаметром до 2 см, формирующиеся у 20% пациентов с ревматоидным артритом, являются ревматоидными узелками. Они не вызывают болевых ощущений, но течение болезни сопровождается прочими малоприятными симптомами: вялостью, быстрой утомляемостью, повышением температуры, иногда снижением массы тела.