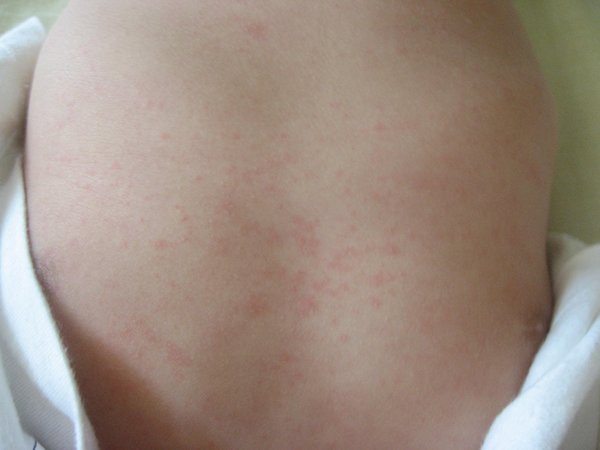
Что такое экзема
Содержание:
- Экзема на руках: причины возникновения
- Причины возникновения
- Причины развития заболевания
- Как диагностируют монетовидную экзему
- Экзема: профилактика
- Причины экземы на лице
- Почему на пальцах возникает экзема
- Как избежать обострения дерматита зимой
- Причины
- Лечение
- Экзема на руках: основные причины
- Физиотерапия
- Причины возникновения экземы
- Медикаментозное лечение при мокнущей экземе
- Причины экземы рук
- Причина и механизм развития (этиология и патогенез) заболевания
Экзема на руках: причины возникновения
Причины возникновения экземы на руках очень разнообразны – это и гормональные, и инфекционные, и иммунные, и даже неврологические факторы, а также различные внешние воздействия (тепло, холод, контакт с водой, химическими средствами, в т.ч. средствами бытовой химии).
Некоторые виды экземы могут быть связаны с недостаточным кровообращением в области нижних конечностей (варикозная, паратравматическая).
Кроме того, возникновение экземы может быть спровоцировано целым рядом факторов в виде генетической предрасположенности к аллергическим реакциям, а также в виде постоянных стрессов, приема тех или иных лекарств, воздействия солнечных лучей и других раздражающих воздействий.
Говоря отдельно о грибковой и бактериальной экземе, отметим, что зачастую инфекция поражает уже поврежденные участки на коже в вид ран, язв, порезов
Здесь очень важно соблюдение правил личной гигиены
Причины возникновения
Привести к экземе способны множество факторов:
- генетическая предрасположенность;
- иммунодефициты любого генеза, СПИД;
- патологические гормональные изменения;
- дисфункции желез внутренней секреции;
- тяжелые хронические болезни;
- регулярные стрессы;
- воздействие моющих веществ;
- работа с лаками, красками;
- ношение одежды из искусственных тканей;
- регулярный прием некоторых медикаментов;
- использование некачественной косметики;
- воздействие природных факторов (холод, перегрев);
- паразитарные инвазии.
Под влиянием раздражителя в организме вырабатываются так называемые медиаторы воспаления с развитием соответствующей клинической картины.
Причины развития заболевания
Грибы всегда присутствуют на поверхности нашей кожи, но комплекс защитных средств иммунной системы не позволяет флоре активно развиваться и поражать поверхность нашей кожи. В ряде случаев микозы “берут вверх” и после проникновения в слуховой канал или полости уха начинают размножаться.
Какие же факторы риска выделяют специалисты?
- Общее снижение иммунитета;
- патологии обмена веществ (например, сахарный диабет);
- длительный прием антибактериальных препаратов;
- травмирование кожи слухового прохода при проведении гигиенических мероприятий;
- слишком тщательное очищение ушного канала от серы, в ходе которого кожа лишается защитной смазки;
- недостаточность гигиены ушей или застой серных масс в слуховом канале, создающие благотворную почву для развития грибковой инфекции;
- влажная среда (попадание воды в слуховой канал при плавании, работа в помещениях или проживание в местности с высокой влажностью);
- проникновение в ушной канал “чужеродных” грибков при использовании чужих наушников, беруш и пр.
Ушные капли и другие средства при заложенности уха : инструкция по применению
Как диагностируют монетовидную экзему
Дерматолог может заподозрить монетовидную экзему уже по внешним признакам. Для подтверждения назначают стандартные исследования, включая общий анализ мочи и крови, биохимический анализ крови. Пациенту может потребоваться консультация невролога, гастроэнтеролога, аллерголога и эндокринолога.
Монетовидную экзему необходимо отличить от других видов дерматита, псориаза, чесотки и дерматомикоза. С этой целью проводят иммуноферментное исследование крови на антитела. Чтобы выявить инфекцию, проводят микробиологическое исследование мазка с очага воспаления. Это также помогает определить чувствительность к антибиотикам и назначить правильное лечение.
Экзема: профилактика
Предотвратить экзему или избежать ее рецидива можно, если соблюдать профилактические рекомендации. Первостепенное значение имеет соблюдение правил личной гигиены. На время лечения обширного поражения кожи вплоть до регрессирования его симптомов желательно отказаться от принятия ванны. При локальных поражениях кожи, напротив, рекомендованы ванны с отваром ромашки. Обострить течение воспалительного процесса на руках может перегрев организма, поэтому желательно избегать слишком горячих ванн и длительного пребывания на солнце.
Поскольку экзема сильно поражает кожный покров, для ее профилактики необходимо использовать лечебную косметику, которую дерматолог подбирает индивидуально для каждого пациента. Желательно ежедневно использовать гели для душа, крема, средства для умывания, увлажняющие сухую и зудящую кожу. В качестве профилактики также нужно своевременно лечить сопутствующие заболевания кожи — осуществлять терапию варикозной болезни, санацию очагов хронической инфекции, дегельминтизацию.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений: 392
Количество прочтений: 392
Причины экземы на лице
Экзема – это хроническое дерматологическое заболевание аллергической природы. Причины его разнообразны. Более того, их может быть несколько. Но большинство исследователей считает, что в основе заболевания лежит наследственная предрасположенность со стороны нервной и иммунной систем. На этом фоне пусковые факторы (снижение иммунитета, стрессы, различные заболевания или воздействия на кожу) вызывают первые симптомы экземы. В дальнейшем болезнь быстро приобретает подострое и хроническое течение с частым рецидивированием.
Предрасполагающими факторами являются:
- затяжные стрессы, высокие нагрузки;
- очаги инфекции в организме;
- снижение иммунитета после перенесенных острых заболеваний, операций и т.д.;
- курение, злоупотребление алкоголем;
- любые хронические заболевания, особенно часто причиной становятся заболевания желудочно-кишечного тракта;
- эндокринные болезни, гормональные сбои;
- аллергические заболевания;
- воздействие аллергенов, содержащихся в гигиенических средствах, которые поражают кожу и вызывая аллергию;
- раздражение кожи частыми гигиеническими и косметическими процедурами.
Почему на пальцах возникает экзема
Точные причины возникновения экземы на пальцах рук до сих пор неизвестны. Определяющая роль в ее развитии отводится иммунологическим нарушениям. Начало болезни провоцируют внешние или внутренние факторы, причем у разных людей они могут отличаться.
От чего появляется экзема на пальцах рук:
- постоянный контакт с агрессивными химическими компонентами или металлами;
- сухой воздух, сильный мороз и другие виды термического воздействия;
- недостаточная гигиена рук;
- частые механические повреждения, раны и ссадины на руках;
- аллергическая реакция на продукты питания;
- наследственная предрасположенность;
- нарушения в эндокринной и пищеварительной системе.
Особое распространение получила дисгидротическая экзема на пальцах. Ее название объясняется тем, что ранее развитие болезни связывали с закупоркой потовых желез. Патология часто поражает кожу ладоней. Ее развитию способствует гипергидроз – избыточное потоотделение.
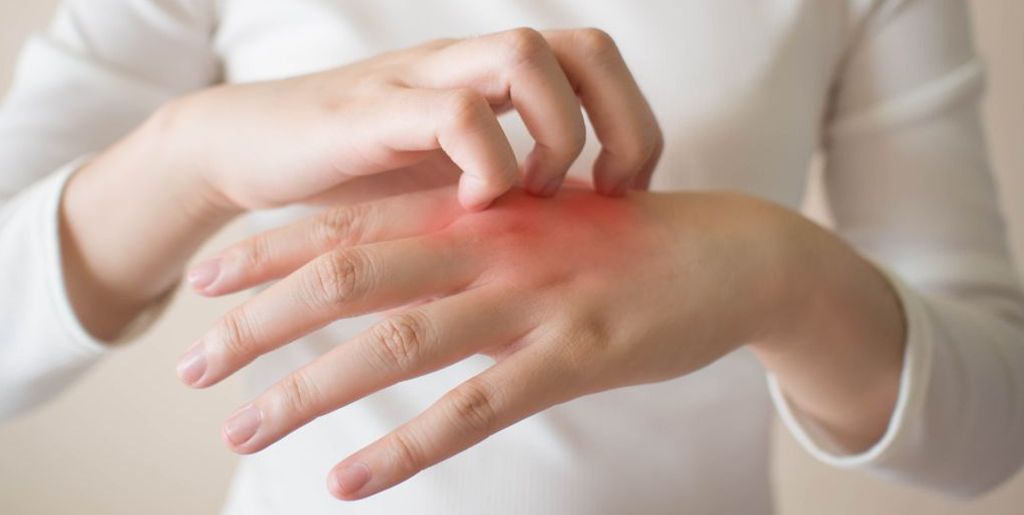
Как избежать обострения дерматита зимой
Зимой обострение дерматита — обычное дело. Даже здоровой коже бывает непросто справляться с перепадами температур и сухим воздухом в помещениях. Избавиться от симптомов болезни даже в морозные месяцы помогут:
- холодные компрессы,
- теплые ванны с овсянкой или пищевой содой,
- кремы или мази для тела с высокой концентрацией масел в составе (наносить крем следует сразу же после ванны или душа).
Зимой особенно важно стараться не раздражать кожу, не тереть ее полотенцем, избегать царапин, не пользоваться косметикой с отдушками (рис. 4)
Во время уборки обязательно надевать перчатки, а при использовании аэрозольных чистящих средств — очки. В одежде следует отдавать предпочтение мягким, натуральным тканям, например, хлопку. Таким образом, в холодное время года ежедневная рутина должна быть еще более щадящей, чем обычно.
Рисунок 4. Как ухаживать за кожей с экземой зимой. Иллюстрация: МедПортал
Причины
Причина экземы – реакция организма на самые разные факторы: химические, инфекционные, лекарственные, физические. Эта реакция может быть генетически обусловлена (до 60% при наличии экземы у обоих родителей) и складывается из комплекса неадекватных реакций иммунной, нервной и эндокринной систем организма на антигены.
Почему руки? Наши руки контактируют с огромным количеством разнообразных веществ и сред: микробы и грибки, различные моющие и чистящие средства, антисептики (даже в мыле), температурные воздействия, длительное пребывание в воде, профессиональный контакт с различными агрессивными химикатами. Неудивительно, что в какой-то момент организм может дать сбой и бурно отреагировать на, казалось бы, обычный раздражитель.
Лечение
Перед назначением лечения больного экземой следует тщательно обследовать с целью выявления и устранения тех патологических влияний, которые могли вызвать изменения реактивности организма — неврозов, болезней внутренних органов, аллергенов инфекционного (хронические очаги инфекции) и неинфекционного (химического вещества) происхождения и др. Кроме того, необходимо исключить раздражающее влияние различных внешних факторов как на нервную систему больного, так и на кожу. Большое значение имеет диета с ограничением поваренной соли, углеводов, исключением алкоголя, цитрусовых, варенья, шоколада, бульонов, жареных и копченых блюд.
Больным экземой назначают седативные и снотворные препараты, электросон (см.), гипнотерапию (см. Гипноз). Применяют также антигистаминные препараты, витамины C, P, группы B внутрь, препараты кальция и тиосульфат натрия парентерально. При недостаточном эффекте и распространенности процесса используют кортикостероидные препараты.
При локализации экзематозных очагов на конечностях после стихания острых воспалительных явлений применяют УВЧ-терапию (см.), ультразвук (см. Ультразвуковая терапия) на соответствующие паравертебральные узлы симпатического ствола, микроволны (см. Микроволновая терапия) на область надпочечников.
Местное лечение зависит от стадии воспалительного процесса. На мокнущие очаги накладывают примочки или влажно-высыхающие повязки с антибактериальными вяжущими растворами. После прекращения мокнутия рекомендуется кольдкрем, кортикостероидные аэрозоли, кремы, мази, взбалтываемые взвеси, пасты, содержащие нафталан, дерматол и др. Очаги хронической экземы обрабатывают пастами, содержащими 2—5% дегтя пли АС Д-3, а затем аналогичными мазями. При экзематидах вначале применяют 2% спиртовые растворы анилиновых красителей, кортикостероидные мази, содержащие антибактериальные средства (лоринден С и др.), затем последовательно 2—5% ихтиоловую взбалтываемую взвесь, 5—10% нафталановую пасту и дегтярно-нафталановую (2—5% дегтя, 5—10% нафталана) пасту.
Больным экземой показано санитарно-курортное лечение сероводородными ваннами (см.) на курортах Сочи (Мацеста), Железноводск, радоновыми ваннами на курортах Цхалтубо, Пятигорск и др., аппликациями на курортах Анапа, Бердянск, Евпатория, Ессентуки и др.
Прогноз для жизни благоприятный. Прогноз в отношении выздоровления зависит от возможности устранения причин, вызвавших изменение реактивности кожи.
Экзема на руках: основные причины
Экзема представляет собой неинфекционное заболевание кожи. Для патологии характерны периоды затихания и обострения с появлением покраснения, сыпи и сильного зуда.
Данная патология была известна еще с античных времен. В переводе с греческого слово «экзема» переводится как «вскипаю». Такое название болезни обусловлено наличием пузырьков, напоминающих вскипающую воду.
Заболевание протекает как в легкой, так и тяжелой форме. Воспалительные процессы могут располагаться на различных частях тела, в том числе и руках. В той или иной форме экзема встречается у 10% людей. При этом женщины страдают от экземы чаще мужчин. Точные причины такого распределения пока неизвестны, однако специалисты предполагают, что это связано с гормональными особенностями женского организма.
Что касается причин развития экземы, то в настоящее время патология рассматривается в качестве мультифакторного заболевания. То есть, развитие экземы провоцируется сразу несколькими обстоятельствами. Согласно данным многочисленных исследований, главенствующим фактором в развитии экземы считается генетическая предрасположенность, которая определяет те или иные нарушения иммунной, нервной и эндокринной систем. В свою очередь комплекс нарушений в этих системах, как предполагается, и приводит к воспалению верхних слоев кожи.
Сегодня у ученых имеется достаточно данных относительно иммунных нарушений у больных экземой. В частности, у таких пациентов часто отмечается диспропорция состава иммуноглобулинов (избыток иммуноглобулинов G и Е и нехватка иммуноглобулинов типа М. Кроме того, на фоне экземы отмечается снижение уровня активных Т-лимфоцитов и увеличение В-лимфоцитов.
Спровоцировать развитие экземы могут и некоторые триггеры. К ним относятся инфекционные агенты (несмотря на то, что экзема – неинфекционное заболевание), некоторые вещества, лекарства, физические факторы (облучение, температура) и пищевые продукты.
В последние два десятилетия отмечают рост числа тяжелых случаев экземы, которые проявляют устойчивость к существующим терапевтическим методам. Такую тенденцию связывают с ростом числа аллергенов в окружающей среде, ухудшением экологической ситуации, использованием синтетических материалов в быту, а также увеличением количества принимаемых препаратов, которые могут спровоцировать болезнь.
Важно: экзема и наследственность. Установлено, что если у одного из родителей есть экзема, то вероятность развития болезни у ребенка составляет 25-40%
Если же экземой страдают оба родителя, то в таком случае риск развития патологии у ребенка возрастает до 60%.
Существует ряд факторов, которые (при генетической предрасположенности к болезни) существенно повышают риск развития экземы:
- иммунные нарушения;
- аллергические реакции на любой вид аллергенов;
- эндокринные нарушения (в частности, нарушения работы гипофиза, половых желез или надпочечников);
- наличие очагов хронической инфекции (например, хронические инфекции мочеполовой системы);
- заболевания органов желудочно-кишечного тракта;
- нехватка некоторых витаминов;
- стресс и психические нарушения.
Лица, которые страдают хронической экземой на руках (или любой другой части тела), должны знать о внешних факторах, провоцирующих обострение заболевания. К таким факторам относятся переохлаждение, воздействие химических агентов (в том числе и косметических средств), употребление некоторых пищевых продуктов, а также травмы.
Физиотерапия
Физиотерапевтические процедуры назначают, когда основной этап реабилитации завершен. Их действие направлено на улучшение кровообращения и лимфотока в больной спине. Это способствует снятию отека, воспалению, улучшает поставку питательных веществ к больной зоне. Результат – быстрое заживление тканей, восстановление мышц, нервных волокон.
В большинстве случаев врач назначает несколько процедур, которые улучшают действие друг друга. Это:
- Электромиостимуляция – электрическая стимуляция нервов и мышц, направленная на улучшение их работы.
- Ионофорез – ток малой силы и напряжения подается через электроды. Его действие направлено на улучшение состояния гладких мышц, кровеносных сосудов. Также с помощью процедуры можно доставить лекарства в более глубокие слои кожи.
- Магнитотерапия – воздействие на организм с помощью магнитных полей, что способствует улучшению нервных, иммунных, обменных процессов.
- УВЧ – воздействие на организм высокочастотного магнитного поля, что повышает проницаемость кровеносных сосудов. Улучшается проникновение к больной области питательных веществ, иммунных клеток. Это стимулирует рост, развитие и заживление тканей после удаления грыжи.
- Лазеротерапия – воздействие на больную область пучка концентрированного света, что способствует прогреванию мягких тканей, улучшению кровотока, заживлению больного участка.
- Диадинамотерапия – лечение током разной частоты, что оказывает обезболивающий эффект, улучшает обмен веществ, работу нервов и мышц.
Каждый курс физиотерапии состоит из 10-15 сеансов. Лечение можно продолжить после небольшого перерыва, если есть медицинские показания.
Мануальная терапия, массаж
Методы мануальной терапии, прежде всего – массаж, улучшат состояние мышц, нервной ткани. С их помощью можно:
- быстро восстановить объем движений;
- стимулировать регенерацию тканей;
- убрать неврологическую симптоматику, которая часто сохраняется после операции.
Массаж назначают не раньше третьего этапа реабилитации после операции грыжи позвоночника, иначе можно повредить недавно зажившие ткани. Хороший эффект дает сочетание мануальной терапии с другими физиотерапевтическими процедурами. Массаж должен проводить квалифицированный специалист, что подтверждается медицинским дипломом, отзывами, комментариями клиентов.
Корсет и шейный воротник
Корсет и шейный воротник — фиксирующие аксесуары, которые нужно носить после операции по удалению поясничной и шейной грыжи
Если была операция на межпозвоночную грыжу поясничного отдела, реабилитация предусматривает ношение полужесткого корсета. Если грыжа была в верхней части спины, нужен воротник Шанца.
Задача фиксирующих аксесуаров:
- правильно распределить нагрузку, снизив давление на шейный, грудной или поясничный отделы позвоночника;
- защитить спину от перегрузки;
- предупредить резкие движения;
- снизить болевые ощущения;
- быстрее восстановиться после операции.
Корсет и/или воротник надевают, выполняя ЛФК, занимаясь домашней работой. По отзывам, они очень помогают во время пеших прогулок, на работе. Когда врач разрешит ездить в машине за рулем, без корсета также не обойтись.
Надевают корсет и снимают, лежа на спине. Носить надо его не меньше 2 мес. после операции от 3 до 6 часов в сутки, а снимать – только на ночь и перед дневным отдыхом. Если врач разрешил выходить на работу, уточните у него, сколько часов надо быть в корсете. Постоянно носить его нельзя, поскольку слишком сильно ослабнут мышцы спины, что плохо отразится на работе опорно-двигательного аппарата.
Диета
В период реабилитации особое внимание уделяйте диете. Организм извлекает из продуктов питательные вещества, которые идут на построение клеток
Поэтому пища должна быть полезной, легкоусвояемой.
Мясной бульон, хрящи, холодец – природный аналог хондопротекторов, которые укрепляют ткани межпозвоночного диска, не допускают рецидива грыжи. Также продукты должны содержать клетчатку, витамины A, B, C, D, фосфор, марганец, калий, кальций. Именно поэтому включите в меню продукты их содержащие:
- нежирное мясо;
- субпродукты – почки, сердце, печень, мозги;
- яйца;
- орехи;
- бобовые;
- овощи, фрукты;
- мед;
- кисломолочные продукты.
Откажитесь от пищи, которая способствует набору веса, что создает нагрузку на позвоночник. Диетологи не рекомендуют жирные, маринованные, соленые, копченые продукты, советуют ограничить сладости.
В период реабилитации важно соблюдать диету
Причины возникновения экземы
Все причины, которые могут спровоцировать появление экзематозных высыпаний, разделяют на внутренние и внешние. Поскольку болезнь имеет аллергический характер, к наиболее распространенным факторам образования экземы относят воздействие экзогенных аллергенов:
- Растительные, химические красители для одежды;
- Ароматические, химические добавки в бытовых средствах;
- Резиновые изделия (обувь, перчатки);
- Красители, консерванты в косметике;
- Парафенилендиамин — составляющая красок для волос;
- Покрытие металлов ювелирных изделий (химические вещества, недрагоценные металлы);
- Аксессуары, бижутерия (очки, часы);
- Консерванты, пищевые красители;
- Грибковые инфекции;
- Лекарственные препараты;
- Укусы насекомых;
- Шерсть домашних животных, растения;
- Пищевые продукты;
- Краски, лаки и другие стройматериалы;
- Пыль;
- Холод, лучи солнца.
К эндогенным факторам, под воздействием которых развивается экзема кожи, относятся:
- Расстройства пищеварения (гепатиты, дисбактериоз, метеоризм, панкреатит) и эвакуации (запоры, диарея);
- Нейроэндокринные дисфункции;
- Авитаминозы;
- Дефицит полиненасыщенных жирных кислот;
- Паразитарные инвазии;
- Нефрозы, патологии почек;
- Наследственная предрасположенность;
- Ангиовегетативные неврозы;
- Приобретенные, врожденные иммунные нарушения;
- Воспалительные патологии желчного пузыря и поджелудочной.
Появление экземы без видимых внешних факторов обусловлено метаболической и функциональной связью кожного покрова с внутренними органами. С едой в организм попадают различные токсины, которые должны перерабатываться печенью и выводиться с каловыми массами. Если функционирование данных органов нарушается, выделение метаболитов выполняет кожа. Постепенно проходящие через кожу яды накапливаются и деструктивно влияют на эпителиальные ткани, что провоцирует развитие экземы.
Медикаментозное лечение при мокнущей экземе
Экзема с помощью медикаментов лечится посредством системного и местного воздействия. Прием системных лекарственных препаратов осуществляется с целью терапевтического воздействия в следующих направлениях:
- Коррекция работы иммунной системы;
- Антибактериальная терапия;
- Уменьшение сенсибилизации (восприимчивости организма к аллергенам);
- Укрепление сосудистых стенок (ангиопротекция);
- Симптоматическая терапия;
- Уменьшение интоксикационного синдрома;
- Коррекция нарушений органов ЖКТ;
- Седативная терапия;
- Уменьшение выраженности воспалительных проявлений с помощью нестероидных, стероидных и антигистаминных препаратов.
Наружная терапия экзематозной болезни осуществляется с целью устранения патологических проявлений заболевания, восстановления регенеративных процессов в тканях и борьбы с болезнетворными микроорганизмами.
Причины экземы рук
Причин, почему возникает экзема на кистях рук, очень много, но они выступают скорее провоцирующими факторами, которые становятся причиной появления симптомов. В основе механизма развития болезни лежат нарушения иммунитета или аллергические реакции различного происхождения. Причины и лечение экземы на кистях рук всегда рассматриваются в комплексе, поскольку терапию подбирают, исходя из факторов, которые спровоцировали заболевание. К внешним факторам относятся:
- контакт с аллергенами (пылью, шерстью животных, пыльцой);
- агрессивное воздействие бытовой химии;
- прием некоторых лекарственных препаратов;
- влияние производственных факторов (красителей, масел и других едких веществ);
- укусы насекомых;
- травмирование кожи;
- воздействие холода, влаги и солнечного излучения.
Еще существуют внутренние причины появления экземы кистей рук. К ним относят различные заболевания, функциональные нарушения и особенности организма:
- склонность к аллергии;
- наследственная предрасположенность;
- хронические заболевания;
- проблемы с желудочно-кишечным трактом;
- длительное состояние стресса;
- заражение гельминтами;
- гормональный дисбаланс.
Причина и механизм развития (этиология и патогенез) заболевания
Причиной подагрического артрита является нарушение пуринового обмена. Пурины – это химические соединения, составляющие основу нуклеиновых кислот, необходимых для образования молекул ДНК и РНК. При распаде клеток пурины разлагаются до мочевой кислоты (МК). Последняя попадает в межклеточное пространство и в плазму крови, соединяется там с натрием, образуя соль – моноурат натрия (МУН).
Повышенное содержание уратов в крови (гиперурикемия — ГУ) может быть следствием генетической предрасположенности (почки не выводят МУН полностью), повышенного артериального давления (АД), употребления большого количества животной пищи, алкоголя.
При избытке уратов, когда они уже не могут растворяться в окружающей жидкости (концентрация МУН более 0,4 ммоль/л), соли кристаллизуются, откладываются в суставных и околосуставных тканях и окружаются белковыми кольцами. Такое образование называется тофусом. Высвобождение МУН из тофуса вызывает иммунологическую реакцию: в синовиальной оболочке и суставной жидкости появляется большое количество нейтрофилов (один из видов лейкоцитов, отвечающих за клеточный иммунитет).
Нейтрофилы заглатывают кристаллы МУН, что вызывает выброс провоспалительных (вызывающих и поддерживающих воспаление) цитокинов и развитие острой воспалительной реакции в синовиальной оболочке. Острые атаки в виде синовитов протекают очень болезненно, но не оставляют после себя каких-либо последствий. Длительное хроническое течение заболевания с частыми повторными атаками приводит к разрушению суставного хряща, разрастанию костной ткани, деформации и нарушению функции сустава. Отложение МУН в почках вызывает снижение их функции.
Факторы, способствующие повышению уратов в крови:
- наличие в рационе большого количества мясных блюд, субпродуктов, яиц, спиртных напитков,
- избыточный вес;
- прием некоторых лекарств – мочегонных, аспирина, никотиновой кислоты, лекарств для снижения АД (Конкор) и др.;
- отравление свинцом;
- усиление распада пуринов при заболеваниях крови, псориазе и др.;
- повышение образования пуринов;
- нарушение функции почек и выведения мочевой кислоты.