Синусит
Содержание:
- Диагностика синуситов
- Лечение
- Причины возникновения и течение болезни
- Лечение
- Классификация синуситов
- Причины гайморита
- Лечение
- Что такое Синусит —
- Осложнения синусита
- Гайморит и синусит — это одно и то же?
- Осложнения ячменя на глазу
- Что провоцирует / Причины Хронического гайморита:
- Выбор метода удаления и анестезии
- Причины хронического воспаления
- Механизм развития
- Прогноз заболевания
- Что происходит в пазухе?
- Зачем нужны пазухи?
- Профилактика синусита
- Почему могут возникнуть осложнения при гайморите?
- Диагностика
- Другие заболевания из группы Болезни органов дыхания:
Диагностика синуситов
Диагноз «синусит» ставится на основании жалоб пациента, его физикального осмотра и проведения ряда исследований. Первое, с чего лор-врач начнёт консультацию, — это опрос пациента на предмет жалоб и сбор его анамнеза жизни и здоровья. Как протекает болезнь? Когда появились первые симптомы? Предшествовали ли появлению симптомов простуда или переохлаждение? Нет ли проблем с зубами верхней челюсти? Услышав всю необходимую информацию, доктор переходит к непосредственному осмотру больного.
Лор-врач прощупывает области расположения околоносовых пазух (если пазухи воспалены, при нажатии на них пациент испытывает дискомфорт) и шейные лимфоузлы (они могут быть увеличены). Внешний осмотр помогает увидеть отёчность век, припухлость тканей в области поражённых пазух, слезотечение. Далее доктор переходит к осмотру лор-органов – риноскопии (осмотру носа), фарингоскопии (осмотру глотки). Риноскопия позволяет увидеть состояние слизистой оболочки носа, наличие выделений в носу, носовую перегородку, размер нижних носовых раковин.
Более детально изучить полость носа и оценить состояние соустий пазух позволяет эндоскопическое исследование, которое проводится с помощью эндоскопа.
Диагностировать воспалительный процесс в околоносовых пазухах помогает процедура синуссканирования, которая проводится с помощью прибора синусскана. Это разновидность ультразвукового исследования. Его часто применяют вместо рентгенологического исследования, например, при беременности или детям. В отличие от рентгена при синуссканировании пациент не подвергается облучению, а значит, этот метод более безопасен и может использоваться в случаях, когда рентген противопоказан.
Рентгенологическое исследование часто проводится при диагностике синусита. Рентгеновский снимок показывает, скопились ли в пазухах воспалительная жидкость или гной.
В трудных случаях, когда возникают сложности с постановкой диагноза, пациент направляется на компьютерную томографию (КТ).
При диагностике синуситов показаны ряд лабораторных анализов, которые позволяют сделать вывод о наличии в организме воспалительных процессов и определить тип возбудителя заболевания: общий анализ крови, общий анализ мочи, цитологическое исследование выделяемого из носовой полости, мазок из полости носа.
Иногда в целях диагностики проводится пункция пазухи («прокол»). В ходе пункции доктор извлекает из пазухи патогенное содержимое и отправляет его на анализ для определения микрофлоры и её чувствительности к антибиотикам.
Лечение
1. Этиотропная терапия
Быстрых результатов в терапии помогает добиться назначение средств против бактерий (главных возбудителей острого синусита):
- β-лактамы: амоксициллин, клавуланат, цефаклор, цефуроксима аксетил, сульбактам;
- фторхинолоны: левофлоксацин, гатифлоксацин, моксифлоксацин;
- макролиды: азитромицин, кларитромицин.
2. Пункция
Данный способ применяют, если не удалось вылечить болезнь медикаментозно. Является самым известным способом для удаления гноя из верхнечелюстных пазух. Довольно болезненный, в отличие от других процедур.
3. «ЯМиК»-катетеризация
Довольно результативное средство в борьбе с верхнечелюстным синуситом, не вызывает осложнений. Достаточно болезненная процедура, как и пункция, больные не всегда хорошо могут ее переносить.
Важно: выполнение операции нецелесообразно при изолированном поражении одной околоносовой пазухи, так как можно занести инфекцию в здоровые околоносовые пазухи.
Причины возникновения и течение болезни
Верхнечелюстной синусит пазухи бывает:
- катаральным;
- гнойным;
- пристеночно-гиперпластическим;
- полипозным;
- фиброзным;
- кистозным;
- аллергическим.
В качестве возбудителя заболевания выступает кокковая флора, чаще всего стрептококк. В последнее время в качестве возбудителей стала выступать грибковая микрофлора, анаэробы, вирусы. Отмечают также рост различного вида агрессивных ассоциаций, которые повышают степень болезнетворности возбудителей. Из-за перехода воспалительного процесса в хроническую форму происходит обструкция (закрытие) выводного отверстия (соустья) и нарушается дренажно-вентиляционная функция, что приводит к накоплению экссудата и воспалительный процесс обостряется.
Развитию заболевания способствуют:
- деформации перегородки носа;
- синехии (патологические сращения в полости носа);
- аденоиды;
- агрессия патогенных микроорганизмов, а также формирование их ассоциаций.
Предрасполагают к развитию этого заболевания следующие факторы:
- неполное излечение острого ринита;
- аллергия;
- снижение местного и общего иммунитета;
- нарушение микроциркуляции слизистой оболочки и проницаемости сосудов и тканей.
Лечение
Лечение гнойного гайморита можно условно разделить на два вида – с проколом и без. О проколе при гайморите знают многие и данная процедура пугает, пожалуй, всех пациентов разных возрастов. Но, к сожалению, иногда без него не обойтись, хотя современные методы лечения позволяют вылечить заболевание, не применяя прокол.
Высокую эффективность имеют антибиотики, противовоспалительные средства, муколитические препараты, а также промывание носа антисептиками или морской водой. Каждый из препаратов выполняет определенную функцию в процессе лечения, поэтому их эффективность повышается только в комплексе.
Пункция же делается уже в тот момент, когда врач понимает, что без прокола уже не обойтись. Когда болезнь осложняется, пациенту становится хуже, а лечение не помогает, приходится обращаться к этой процедуре. Гной удаляют через отверстие, после делают промывание. Может понадобиться дренаж. Он помогает постоянно удалять гной через трубку, доставляет кислород, убирает чрезмерное давление.
Дренаж можно проводить и без прокола. Современные методы позволяют облегчить жизнь пациенту с гнойным гайморитом с помощью катетера.
После того, как воспаление и гной ликвидированы, пациенту назначают физиотерапию. Процедуры позволяют восстановить здоровое кровоснабжение, избавиться от остатков слизи, скопившейся во время болезни.
Укрепить иммунитет – еще одна задача после серьезной болезни.
Необходимо также вылечить зубы, ведь именно недолеченный кариес и другие болезни зубов и десен приводят к гнойным гайморитам.
Многие врачи советуют пройти санаторное лечение, чтобы полностью восстановить организм после такого «потрясения».
Гайморотомия – специальная операция на носу, при которой вскрывают пазухи и очищают их от гноя. Есть и эндоскопический метод проведения данной процедуры. Такая форма уменьшает повреждения и помогает быстрее восстановиться организму человека после вмешательства хирурга. При эндоскопии не бывает осложнений, а период восстановления значительно снижается.
Классификация синуситов
Исходя из от того, какая из придаточных пазух поражена выделяют гайморит, этмоидит, фронтит, сфеноидит. Каждый из видов болезни (кроме сфеноидита) может быть односторонним (когда поражается одна пазуха) и двусторонним (если обе). Второй вариант встречается реже.
В зависимости от состояния пациента и выраженности симптомов выделяют лёгкую, среднюю и тяжёлую формы течения заболевания.
Исходя из факторов, вызвавших воспаление, выделяют инфекционные и неинфекционные формы болезни. К первым относят бактериальный, вирусный и грибковый синуситы. Ко второй группе — аллергический, вазомоторный, медикаментозный, травматический, смешанный.
Воспалительный процесс в пазухах протекает по-разному — отсюда ещё одно разделение синуситов на: экссудативный и продуктивный. Главный признак экссудативной формы — обильные слизистые выделения. Для продуктивной характерно сильное разрастание слизистой оболочки.
Экссудативная форма болезни в свою очередь делится на катаральную, серозную и гнойную форму. При катаральном синусите выделения обильные, прозрачные, гной отсутствует. При серозной форме слизи выделяется заметно больше, но выделения также прозрачны. Гнойная форма говорит о присоединении к воспалительному процессу бактерий. Выделения в данном случае имеют зеленоватый оттенок и плохо пахнут.
Продуктивный синусит проявляется в пристеночно-гиперпластической форме, когда поверхность слизистой оболочки заметно увеличивается в размерах, и в полипозной форме, когда разрастается полипозная ткань (как правило, возникает, если человек страдает заболеванием уже не первый год).
Причины гайморита
Основной причиной развития гайморита является инфекция – бактерии, вирусы, грибки проникают в гайморову пазуху через полость носа и вызывают воспалительный процесс. Однако существуют факторы, предрасполагающие к возникновению гайморита это:
- Состояния, нарушающие носовое дыхание: искривление носовой перегородки, вазомоторный ринит, полипы полости носа, гипертрофический ринит (увеличение носовых раковин), у детей – аденоиды, аллергические заболевания носа.
- Нарушения иммунитета, к которым приводят длительные хронические заболевания, паразитозы, аллергические состояния и др.
- Несвоевременное или неправильное лечение обычной простуды, ОРЗ, ринита, в результате в качестве осложнения развивается гайморит.
- Врожденные нарушения развития анатомических структур полости носа.
Лечение
Медикаменты, домашние средства и специальную терапию необходимо назначать в соответствии с типом заболевания.
При лечении гайморита человека не надо госпитализировать, так как обычно ему хватает домашних и амбулаторных процедур.
Лечение носит комплексный характер: прием препаратов, устраняющих отдельные симптомы заболевания, физиопроцедуры, прием препаратов для укрепления иммунитета, прием антибиотиков.
Основные методы лечения гайморита:
Антибиотики широкого спектра действия для внутреннего применения. Назначаются врачом, при правильном применении почти безвредны для организма. Использовать средство можно только если у ребенка есть высокая температура и интоксикация
Важно: чтобы защитить желудочно-кишечный тракт во время приема лекарства, нужно вместе с лекарством принимать пробиотики или пребиотики.
Антисептические препараты для местного применения препараты, воздействующие на причину заболевания – болезнетворные бактерии. К таким препаратам относятся и капли на основе серебра протеината, помогающие избавиться от насморка
Стоит обратить внимание, что сейчас в аптеках очень много таких капель от разных производителей, но для безопасного применения лучше выбирать ту компанию, которая производит оригинальный препарат
Укрепление иммунитета при помощи народных и лекарственных средств: горчичник, обтирание, чаи с травами, прополис (ватные диски свернуть и положить в ноздри на 5 минут), витамин C.
Физиотерапевтические процедуры: ингаляции, электрофорез, «синяя лампа».
Домашняя физиотерапия: ингаляции при помощи небулайзера, паровые ингаляции.
Если никакое из средств не подойдет, то врач может назначить хирургическое вмешательство. Как правило, это прокол, через который убирают скопившийся в пазухе гной.
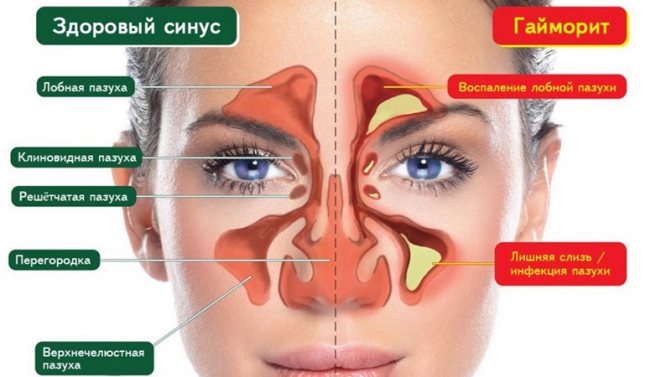
Что такое Синусит —
Синусит – воспалительное заболевание околоносовых пазух бактериальной, вирусной, грибковой или аллергической природы. Это одно из наиболее частых заболеваний, с которыми имеют дело врачи общей практики и оториноларингологи. По длительности течения выделяют острый синусит – при давности заболевания до 8 недель и хронический – при более длительном течении патологического процесса или при четырех и более рецидивах острого синусита в год. В воспалительный процесс может быть вовлечена любая из околоносовых пазух, однако чаще всего у взрослых и детей старше 7 лет поражается верхнечелюстная, затем решетчатая, лобная пазухи, несколько реже – клиновидная. Процесс может развиться одновременно в двух и более пазухах одной либо обеих сторон: гаймороэтмоидит, гемисинусит, пансинусит или полисинусит. Термин «острый синусит» традиционно принято использовать для обозначения бактериального поражения околоносовых пазух. В то же время исследования с использованием методики компьютерной томографии (КТ) показали, что при острых респираторных вирусных инфекциях у 87% больных развивается риносинусит, который следует расценивать, как вирусный, при этом заболевание пазух у большинства из них проходит без специального антибактериального лечения, однако 1–2% простудных вирусных заболеваний осложняются острым бактериальным синуситом.
Осложнения синусита
Течение синусита может быть доброкачественным, если болезнь вовремя обнаружена и вылечена. Острая форма обычно лечится консервативными методами. При хроническом течении необходимо рассматривать хирургическое устранение причин воспаления: удаление полипа, септопластику (при деформации перегородки) и другие виды оперативной помощи.
В тяжелых или нелеченных случаях воспаление может развиться в близлежащих структурах, например при фронтите флегмона или абсцесс мягких тканей лица. При гайморите может произойти “прорыв” воспаления в глазницу. Что затем приводит к необратимым дефектам зрения.
Если синусит привел к попаданию инфекции в мозг – это может привести к менингиту, энцефалиту и абсцессам. В результате могут возникнуть пожизненные неврологические расстройства: паралич, судороги и др.
Синусит может вызвать различные осложнения. Хотя они достаточно редки, но без надлежащего и своевременного лечения опасные последствия неминуемы.
Гайморит и синусит — это одно и то же?
Синусит — это воспаление в придаточных пазухах носа. Гайморит — термин, имеющий историческое значение, которым называют воспаление в верхнечелюстных пазухах. В настоящее время зачастую используется как имя нарицательное. Верхнечелюстной синусит (правильное название болезни) — воспаление в верхнечелюстных (гайморовых) пазухах.
Как и многие заболевания, синусит бывает острым и хроническим. Признаком хронического синусита может быть заложенность носа или выделения из носа более 3 месяцев. Хроническим он становится, когда симптомы наблюдаются больше трех месяцев подряд.
В зависимости от того, что его вызывает и как он протекает, синусит может быть вирусным и представлять собой проявление простуды, поствирусным и бактериальным
Непосредственное внимание приковано как раз к последнему — бактериальному синуситу, который сильнее всего снижает качество жизни
Околоносовые пазухи расположены в голове, где сосредоточено много органов чувств, где хорошо развита иннервация, следовательно, любой процесс, который происходит в области лица и головы, мы ощущаем более остро. Поэтому синусит так влияет на чувство полноценности жизни, сон, дневную активность. И если сравнивать проявления хронического синусита и некоторых сердечных заболеваний по выраженности их воздействия на качество жизни, то пациент с первым может страдать больше.
Осложнения ячменя на глазу
Что провоцирует / Причины Хронического гайморита:
Хронический гайморит – долгосрочный отек и воспаление придаточных пазух носа. Хронический гайморит может быть результатом рецидивирующих эпизодов острого гайморита или может быть вызван другими заболеваниями, такими как аллергический ринит, иммунные нарушения или структурные анатомические аномалии в носу (искривление носовой перегородки, опухоли, полипы в носу, врожденная узость носовых ходов и другие). Полипы блокируют выход слизи, ограничивают поток воздуха. Полипы могут быть результатом предшествующих инфекций, попавших в пазухи, которые и вызвали разрастание носовой мембраны. Аденоидные массы – это также аномалии носа. Они располагаются высоко на задней стенке глотки, состоят из лимфатической ткани.
Как правило, гайморит – это результат простуды или гриппа, который попадает в пазухи через верхние дыхательные пути. После простуды или гриппа может дополнительно развиться бактериальная инфекция, в результате чего мембраны, которые покрывают внутреннюю пазуху, воспаляются.
Хронический гайморит развивается при повторяющихся острых воспалениях и часто по причине затянувшегося воспаления верхнечелюстных пазух, а также при наличии хронического насморка.
Зубные инфекции могут вызывать воспалительный процесс в пазухах. Частое воспаление корней задних зубов предрасполагает к появлению гайморита.
Хронический гайморит может быть вызван нарушениями, ослабляющими иммунную систему, или заболеваниями, которые провоцируют воспаление в дыхательных путях и застои слизи. К таким болезням относятся сахарный диабет, СПИД, муковисцидоз, синдром Картагенера, гранулематоз Вегенера, гастроэзофагеальная рефлюксная болезнь, грибковый гайморит, астма и другие.
Хронический гайморит появляется, как осложнение после тяжелых инфекционных болезней.
Вирусы чаще всего вызывают острый гайморит, а для хронического гайморита характерно бактериальное происхождение. Бактерии, как правило, находятся в носовых проходах и горле. Они могут размножаться в заблокированных пазухах, в результате чего и появляется гайморит. Бактериальный гайморит трудноотличим от вирусного. От происхождения заболевания зависит дальнейшее лечение, поскольку на вирусные инфекции антибиотики не влияют. Бактерии вызывают только 2-10% гайморитов.
Аллергическая реакция на грибы является причиной некоторых случаев хронического гайморита. Aspergillus – это наиболее распространенный грибок, связанный с гайморитом. Грибковые инфекции, как правило, встречаются у людей с ослабленным иммунитетом.
Выбор метода удаления и анестезии
Выбор метода удаления полипов зависит от показаний и противопоказаний. Перед тем, как назначается оперативное вмешательство, пациент проходит обследование и делает компьютерную томографию. Далее врач тщательно изучает место локализации процесса. Если он ограничен носовой полостью и клетками решетчатого лабиринта, назначается полипотомия под местной анестезией, одновременно с гормональными препаратами, необходимыми для ремиссии. Если процесс находится во всех околоносовых пазухах, проводится полисинусотомия под общим наркозом.
При противопоказаниях к наркозу объем операции уменьшается. Хирургическое вмешательство будет направлено только на удаление полипов из полости носа и на улучшение носового дыхания.
Противопоказаниями может быть:
- беременность;
- тяжелые хронические (врожденные либо приобретенные) соматические заболевания.
Решение о проведении операции под наркозом принимается после тщательного обследования больного совместно с терапевтом и анестезиологом.
Время операции взаимосвязано с распространенностью процесса. Если это единичный полип, то под местной анестезией операция займет не более 15 минут, а если полипозный процесс локализуется не только в полости носа, но и в околоносовых пазухах, длительность операции может составить один час и более.
В нашей клинике применяются лучшие методы хирургических вмешательств при полипозе носа и полипозном риносинусите:
- радиоволновая полипотомия
- лазерная полипотомия
- эндоскопическая шейверная полипотомия (с помощью микродебридера), при необходимости дополняемая вмешательствами на околоносовых пазухах и их соустьях (полисинусотомия, FESS-functional endoscopic sinus surgery).
В клинике работают оториноларингологи, владеющие всеми методиками хирургических вмешательств. Объем хирургического вмешательства и способ анестезии выбирается врачом после осмотра и тщательного обследования пациента.
Причины хронического воспаления
Главной причиной развития хронического воспаления верхнечелюстных пазух является нарушение их нормального дренажа. Это происходит из-за длительного инфекционного или неинфекционного отека (аллергия, медикаментозный отек) в области гаймороназального соустья или нарушения мукоцилиарного клиренса. Также фоном для формирования хронического воспаления служат анатомические препятствия в носу, которые нарушают нормальный дренаж (искривление перегородки, увеличение средних носовых раковин).
Итого, основные причины хронического синусита:
- длительный аллергический отек слизистой полости носа;
- частые респираторные инфекции;
- деформации перегородки;
- гипертрофия средних носовых раковин;
- длительный отек неаллергического характера (медикаментозный ринит);
- хронический воспалительный процесс в области верхних зубов (периодонтит, одонтогенные кисты);
- инородные тела (пломбировочный материал, материал для синуслифтинга, корни зубов и др.);
- новообразования в полости носа или околоносовых пазух;
- другие заболевания: муковисцидоз, гастроэзофагеальный рефлюкс, ВИЧ инфекция, иммуннодефицитные состояния.
Механизм развития
Прогноз заболевания
С одной стороны, для 60-80 процентов пациентов полное излечение от острого риносинусита занимает около двух недель. С другой стороны, длительность хронического синусита может длиться годами, а в отдельных случаях даже всю жизнь
Поэтому важно устранять причины, а не просто проводить проводить местное противовоспалительное лечение в стадиях обострения
Осложнения синусита достаточно редки при своевременной и правильной терапии. Однако хроническая воспалительная форма может распространяться на соседнюю надкостницу, кости и мягкие ткани. Более серьезное лечение в стационаре необходимо при осложнениях органов зрения и орбиты, менигиальных оболочек или мозга.
Что происходит в пазухе?
К хроническому синуситу предрасполагают:
- неадекватное лечение острого воспаления, с самолечением и несоблюдением врачебных рекомендаций;
- наличие анатомических особенностей, затрудняющих дренирование верхнечелюстной пазухи — искривление носовой перегородки, деформации носовых раковин и наличие новообразований, нарушающих вентиляцию и дренаж гайморовой пазухи;
- наличие сопутствующей патологии ЛОР-органов, таких как аллергический ринит, поллиноз.
Переход воспаления в хроническую фазу характеризуется структурными изменениями слизистой оболочки. Сохраняется отечность с серозно-слизистыми выделениями, свойственная острому синуситу. В результате в пораженной пазухе возникает комплекс нарушений продуктивно-экссудативного характера, которые поддерживают инфекционное воспаление и обычно не способны разрешиться самостоятельно.
Со временем в процесс вовлекаются глубоко лежащие ткани и соседние анатомические структуры, развиваются осложнения. Очаг хронической инфекции в пазухе ослабляет реактивность иммунной системы, делая человека предрасположенным к инфекциям верхних дыхательных путей.
Зачем нужны пазухи?
Скелет лица составлен из нескольких плоских, но весьма прочных костей. Если бы не было воздухоносных пазух, то вес черепа был больше, но главная их функция не в облегчении веса при сохранении прочности костей лица, а в согревании воздуха, поступающего через нос в дыхательные пути. Сравните температуру на улице, а внутри лёгких человека должно быть 36,6°С, тогда как время вдоха и, соответственно, прохождения воздуха «с улицы» до альвеол — доли секунды. Вот за эти доли надо согреть от минуса до хорошего плюса и параллельно увлажнить воздушный поток. Слизистая пазух обильно снабжена сосудами, поэтому согреть там воздух легко. Там же отлавливаются и утилизируются иммунными клетками разнообразные микроорганизмы.
В пазухах наш голос получает звучание, они выступают резонаторами — достаточно вспомнить, как громко квакают лягушки, когда раздуты защёчные мешки-резонаторы. Считают, что пазухи помогают регулировать артериальное давление, соотнося его с изменениями атмосферного давления.
Профилактика синусита
Носовые пазухи – это полости, заполненные воздухом. Они называются синусами. Отсюда название воспалительного заболевания носовых пазух – синусит. Наиболее часто воспаляются гайморовы пазухи, это заболевание называется гайморитом. Однако возможно воспаление одновременно нескольких различных пазух – полисинусит или даже всех носовых пазух одновременно – пансинусит.
Воспалительный процесс сопровождается гипертрофией слизистой оболочки носовых пазух. С точки зрения восточной медицины такие процессы относятся к заболеваниям системы Бад-кан (Слизь). Поэтому лечение синусита и его профилактика должны быть направлены на восстановление и поддержание баланса этой регулирующей системы.
Отличительной особенностью дисбаланса Слизи является тенденция к нарастанию с вовлечением все новых органов и тканей. В частности, хронический синусит со временем может привести к осложнениям со стороны бронхо-легочной системы, почек, суставов, иммунной системы – то есть всех других составляющих системы Бад-кан.
Главный принцип профилактики этой системы – физическая активность (ходьба, плавание, пешие прогулки), согревающее питание, избегание холода и сырости. Во избежание болезней Слизи необходимо следить за тем, чтобы питание было сбалансированным.
В условиях сырого и холодного климата России баланс питания должен быть смещен в сторону тепла. Это означает употребление морской и речной рыбы, мяса птицы (курицы, индейки, утки), куриных и рыбных бульонов, лука, чеснока, черного и красного острого перца, имбиря, гвоздики, корицы, мускатного ореха и других пряностей. Следует избегать употребления овощей в сыром виде. Вегетарианство является провоцирующим фактором болезней холода, поэтому не может быть здоровым питанием.
Лечение синусита в восточной медицине всегда направлено на повышение энергетики организма. Поэтому в клинике «Тибет» при синусите назначаются согревающие фитопрепараты. Они оказывают противовоспалительное действие, однако в отличие от антибиотиков, не подавляют, а напротив, повышают естественный иммунитет. Моксотерапия по биоактивным точкам помогает восстановить баланс обменных процессов и также повышает иммунитет. В результате комплексного воздействия процедурами и фитопрепаратами баланс системы Бад-кан восстанавливается
Важной частью лечения является индивидуальная коррекция питания. Она же является и основным средством профилактики синусита и других болезней холода, связанных с пониженным иммунитетом.
Почему могут возникнуть осложнения при гайморите?
Как правило при респираторных заболеваниях (ОРВИ, грипп и др.) возникают воспалительные изменения в околоносовых пазухах, но они (околоносовые пазухи) восстанавливаются, как только насморк (ринорея) спадает. Тяжелые осложнения достаточно редки при остром синусите. Тем не менее, риск возникает, особенно если синусит не был своевременно диагностирован и подвергнут лечению.
Осложнения возникают в основном у детей и пожилых людей. Но также подвержены риску лица с ослабленной иммунной системой. Такой своеобразный «иммунодефицит» может иметь много причин. Как правило, это уже имеющиеся заболевания носоглоточной области и челюстно-лицевого аппарата.
Если соединения (соустья) между околоносовыми пазухами и полостью носа закрыты, вентиляция отсутствует, патогенные микроорганизмы продолжают размножаться. Так как отделяемое не может нормально вытекать из пазух, возникает гнойный очаг воспаления, который и вызывает головные боли и сильный дискомфорт.
Увеличенный риск вторичного инфицирования
Когда в пазухах возникает застой, существует риск «суперинфекции» или вторичного инфицирования. Это является результатом других патогенов, которые способствуют воспалению в дополнение к существующему острому синуситу. Большинство из них бактерии, иногда грибки. В случае такого процесса, существует повышенный риск тяжелого течения заболевания.
Распространение воспаления
Гайморит может распространиться на другие ткани, особенно если его вызывают бактерии. К ним относятся воспаление надкостницы и мягких тканей вблизи места заражения. Например, может возникнуть воспаление верхней челюсти (верхне-челюстной остеомиелит).
Серьезные последствия грозят, когда воспаление прорывается через кость в другие области черепа. Такими осложнениями могут быть менингит или энцефалит. Хотя они и являются редкими, но они потенциально смертельные в большинстве случаев.
Признаки энцефалита или менингита включают сильную головную боль, раздражительность, усталость или светобоязнь. Серьезные признаки осложнения жесткость (ригидность) шейных мышц и затуманенное зрение в таких случаях требуется немедленное лечение в больнице.
Так же формирование абсцессов в мозге, в результате проникновения микробов и гноя (разграниченные очаги воспаления) – это опасное для жизни состояние. При проникновении инфекции возможны судороги, нервный паралич и образование опасных тромбов (тромбоз кавернозного синуса).
Распространение воспаления на глазницу – чаще встречается у детей. Гнойное воспаление орбиты (флегмона) необходимо лечить как можно скорее. Признаки орбитального воспаления включают покраснение и припухлость век, и появление отечной области вокруг глаз.
Гайморит, как и любой синусит может вызвать сепсис, если течение осложнено. Это опасный для жизни процесс, который возникает в результате распространения воспаления в кровотоке. Большинство случаев сепсиса вызывается бактериальными инфекциями.
Диагностика
Физикально-инструментальные обследования вместе с лучевой диагностикой (компьютерная и магнитно-резонансная томография) и тщательным анализом жалоб ЛОР пациента позволяют поставить правильный диагноз. Отличать верхнечелюстной синусит нужно в первую очередь от невралгии тройничного нерва, при которой боль появляется внезапно и носит «жгучий» характер. В пользу синусита свидетельствует появление полоски гноя под средней раковиной, после введения на зонде сосудосуживающих препаратов или преобладание боли в области пазухи без выделений из носа.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону +7 (495) 642-45-25 или воспользуйтесь формой обратной связи
Записаться
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |