Воспаление
Содержание:
- Скорость оседания эритроцитов (СОЭ)
- Осложнения при ВЗОМТ
- Диагностика простатита
- Консервативное лечение
- Чем опасен гастрит
- Как проявляется гидраденит?
- Симптомы воспаления
- 1. Альтерация
- Диагностика
- Симптомы Подострого тиреоидита (тиреоидита де Кервена):
- Что делать при острой боли в спине
- Лечение острого простатита
Скорость оседания эритроцитов (СОЭ)
Что это такое. , который показывает, с какой скоростью кровяные клетки оседают на дно пробирки в течение часа. Позволяет понять, есть ли у человека скрытое воспаление. СОЭ часто назначают вместе с общим анализов крови — о нем мы писали в предыдущей статье.
Как это работает. Кровь — это клетки: красные эритроциты, белые лейкоциты и лимфоциты. Они плавают в плазме — солоноватой жидкости с растворенными в ней белками. Во время движения по сосудам все это непрерывно перемешивается, поэтому кровь напоминает красную краску. Но если оставить ее стоять в тонкой клинной пробирке-капилляре, кровь расслаивается: эритроциты и лейкоциты под действием силы тяжести опускаются на дно.
В норме клетки спускаются на дно медленно. Но если у человека началось воспаление, в его крови появляются защитные белки-иммуноглобулины и фибриноген — белок, который зашивает раны. Эти два белка прилипают к поверхности эритроцитов, так что они тонут быстрее. Если лаборант видит, что на дне капилляра преждевременно образовался красный осадок, он вправе заподозрить, что у человека скрытое воспаление. Но именно заподозрить: бывает, что СОЭ увеличивается и по другим, не связанным с воспалением причинам.
Зачем назначают. СОЭ — неспецифический анализ. То есть он позволяет сказать, что где-то в организме идет воспаление, но почему оно случилось, не объясняет. Вывод об этом может сделать только врач после осмотра пациента: чтобы понять, в чем причина воспаления, чаще всего нужна дополнительная информация.
Осложнения при ВЗОМТ
Заболевания органов малого таза очень коварны, поскольку могут стать причиной грозных осложнений, таких, как:
- внематочная беременность (может появиться у каждой шестой женщины, больной ВЗОМТ);
- хроническая тазовая боль (ею страдает каждая пятая женщина с воспалительным заболеванием органов малого таза);
- трубное бесплодие (диагностируется у каждой четвертой больной);
- дисфункция яичников.
Также при ВЗОМТ возможны воспаление брюшины малого таза (пельвиоперитонит), которое нередко переходит в сепсис, тубоовариальный абсцесс, который может закончиться смертельным исходом.
Диагностика простатита
Симптомы простатита чрезвычайно разнообразны, но их можно объединить в несколько групп.
Болевой синдром
В результате недостаточного снабжения кровью, вызыванного воспалением или спазмом сосудов, питающих простату — отмечается кислородное голодание тканей железы, в результате чего образуются побочные продукты патологического окисления, воздействующие на нервные окончания простаты. Так как иннервация простаты связана с иннервацией тазового дна, полового члена, мошонки, яичек, прямой кишки — локализация болевых ощущений вариабельна. Наиболее часто встречаются следующие болевые симптомы:
- Дискомфорт или боль в промежности — в основном появляется после физической нагрузки, полового акта, принятия алкоголя в виде проходящих приступов;
- Ощущение горячей картофелины в прямой кишке;
- Боли (дискомфорт) в яичках — больные описывают как «ломоту», «скручивание», также связаны с различными провоцирующими факторами;
- Дискомфорт, рези и боли в уретре — в основном связаны со сдвигом рН секрета простаты в кислую сторону. Кислый секрет простаты раздражающе действует на слизистую уретру, поэтому болевые ощущения, чаще в виде «жжения» возникают после акта мочеиспускания или полового акта, когда часть секрета при сокращении мышц железы и таза выдавливается в просвет мочеиспускательного канала.
Синдром нарушения мочеиспускания
Связан с тесной иннервацией простаты и мочевого пузыря,а также участием мышц простаты в акте мочеиспускания. Дизурия может сопровождаться следующими проявлениями:
- Учащенное мочеиспускание — частое мочеиспускание (бывает до 3 раз в час) с резким и внезапными позывами (невозможно терпеть) и довольно небольшими порциями;
- Чувство неполного опорожнения мочевого пузыря — после акта мочеиспускания ощущается чувство, что в мочевом пузыре осталась моча;
- Слабая или прерывистая струя мочи — сюда также можно отнести и симптом «последней капли» — несмотря на все усилия больного после акта мочеиспускания из канала все равно выделяется капля мочи.
Нарушение эякуляции и оргазма
Связано с поражением при простататите семенного бугорка (колликулит) на поверхности которого находятся нервные рецепторы, посылающие сигнал в структуры головного мозга, где формируется чувство оргазма. Простатит непосредственно не вызывает нарушения эрекции (кровенаполнения полового члена при половом возбуждении).
Основные нарушения:
- Преждевременная эякуляция или наоборот чрезмерно затянутый половой акт — вызваны воспалением семенного бугорка или его рубцеванием вследствии воспалительного процесса;
- Стертость оргазма — также связана с воспалением семенного бугорка;
- Боль при эякуляции — связана с воспалительным процессом в выводных протоках простаты через которые происходит выброс спермы.
Нарушение фертильности
При изменении свойств секрета простаты вследствии воспаления наблюдаются следующие изменения в сперме, снижающие способность мужчины к оплодотворению (фертильности):
- Снижение рН спермы в кислую сторону — так как при воспалении простаты в секрете начинают накапливаться кислые продукты патологического окисления. Кислая среда чрезвычайно губительна для сперматозоидов вызывая их обездвиживание и даже гибель;
- Агглютинация сперматозоидов — склеивание сперматозоидов в основном головками — связана с изменением физико-химических свойств секрета;
- Астеноспермия — снижение подвижности сперматозоидов — тесно связана со сдвигом рН в кислую сторону и с нарушением выработки простатой лецитиновых телец, которые обеспечивают жизнедеятельность сперматозоидов.
- Основная статья: Мужское бесплодие
Уретропростатит
В некоторых случаях простатит сочетается с хроническим уретритом, который проявляется скудными слизисто-гнойными выделениями из уретры (преимущественно после длительной задержки мочи).
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 200
- Повторная консультация — 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Чем опасен гастрит
Хронический воспалительный процесс может за короткий промежуток времени привести к развитию язвенной болезни желудка и двенадцатиперстной кишки. Формирование эрозивно-язвенного процесса в слизистой органа может послужить причиной возникновения профузного кровотечения и шокового состояния. При хроническом воспалении желудка нарушается процесс образования внутреннего фактора Касла, который необходим для поддержания функции кроветворения. Результатом подобного дефицита становится мегалобластная анемия. Кроме того, длительное течение воспалительного процесса повышает риск формирования рака желудка (аденокарциномы). Такое осложнение хронического гастрита, как аденокарцинома, чаще формируется при сниженной кислотообразующей функции.
Как проявляется гидраденит?
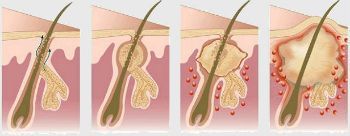
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Симптомы воспаления
Симптомы воспаления зависят от острой или хронической реакции. Симптомы острого воспаления включают:
Боль
Воспаленная область будет болезненной, особенно при прикосновении. Высвобождаются химические вещества, которые стимулируют нервные окончания, делая область чувствительной.
Повышение температуры
Увеличение притока крови к поврежденной области вызывает чувство теплоты.
Эти пять признаков острого воспаления относятся только к воспалениям кожи. Если воспаление происходит глубоко внутри тела, только некоторые из признаков могут быть заметны. Некоторые внутренние органы могут не иметь сенсорных нервных окончаний, поэтому боли не будет, например, при определенных типах воспаления легких. Симптомы хронического воспаления проявляются по-другому.
1. Альтерация
При любой травме-операции какая-то часть тканей неизбежно повреждается и, мягко говоря, отмирает. Распадаясь, поврежденные ткани выделяют ряд веществ, детектируемых организмом как “Achtung! Kritischer Schaden!” и являющихся, по сути, инициаторами всех последующих реакций. Под действием этих веществ, включающих в себя лизосомальные ферменты, специальные белки-“кинины” и т. д., всего около 80 видов соединений, в области операции происходит ряд изменений:
– за счёт выхода из разрушенных клеток ферментов и нарушения мембранного (из/в клетку) траспорта, меняется тканевый водородный показатель pН в кислую сторону (ацидоз), угнетаются местные буферные системы. Развивающийся ацидоз, отчасти, является причиной болезненных ощущений в области травмы-операции.
– происходит расширение “входящих” сосудов микоциркуляторного русла и сужение “выходящих”, возникает полнокровие и т. н. “стаз”, застой крови в области травмы-операции. Помимо этого, повышается внутритканевое давление (опять же, за счёт нарушения механизмов трансмембранного транспорта). Именно этим объясняется отёк, повышение температуры и, отчасти, боли в области операции.
– повышается проницаемость сосудистой стенки, начинается движение плазмы и выход защитных клеток крови, лейкоцитов и лимфоцитов, за пределы кровеносного русла.
– под действием ряда ферментов (например, коллагеназ, элластаз и т. д), “размягчается” и разбухает межклеточное вещество, что облегчает движение защитных клеток, тканевых макрофагов в области операции.
– к агентам, распознающимся организмом как инородные тела, попавшим в рану микробам, мёртвым клеткам и их остаткам прикрепляются т. н. “опсоны” – белковые молекулы-маркеры, обозначающие то, что нужно удалить из организма. Прикрепившиеся опсоны как бы говорят макрофагам “Эй! Вот это нужно сожрать!”. Так запускается процесс фагоцитоза, открытый и впервые описанный нашим соотечественником, Ильёй Мечниковым. За что он, кстати, получил Нобелевскую Премию.
Весь этот процесс называется альтерацией (с лат. – “разрушение”), его задача – найти и обозначить то, что, в итоге, нужно удалить из организма.
Нам, докторам и вам, пациентам, об альтерации нужно знать следующее:
– запуску альтерации (и вообще, воспалительного процесса), предшествует повреждающее внешнее воздействие, вследствие которого часть клеток теряют жизнеспособность и погибают. Имеет значение сила и продолжительность воздействия – чем больше область операции-травмы, чем больше по времени длится операция или на организм воздействует травмирующий агент – тем более выраженным будет послеоперационное воспаление.
– именно фаза альтерации даёт нам большинство неприятных послеоперационных симптомов, таких как боль, отёк, покраснение, повышение температуры и т. д. От интенсивности протекания альтеративной стадии воспаления будет зависеть выраженность этих симптомов.
– на стадии альтерации выделяются вещества, во многом определяющие всё дальнейшее течение воспалительного процесса и последующей регенерации. Иными словами, без разрушения не бывает созидания.
– нарушение микроциркуляторного кровеносного русла, дисбаланс между притоком и оттоком крови, приводит к “демаркации” зоны воспаления – организм, как бы, отграничивает участок травмы-операции и не даёт воспалительному процессу распространяться далее. В итоге, даже значительный по масштабам местный воспалительный процесс часто не приводит к глобальному нарушению функционирования организма или проявлению каких-либо общих симптомов – повышению температуры тела, ухудшению самочувствия и т. д.
В альтеративной фазе воспаления организм готовит вызвавшие воспаление агенты, а именно – распад и фрагменты погибших клеток, микробы и поврежденные волокна межклеточного вещества, – к удалению из организма. Но само удаление всякой гадости происходит в следующую фазу воспалительного процесса – экссудацию.
Диагностика
Диагноз артрита мелких суставов кистей устанавливают на основании осмотра и опроса больного и подтверждают данными лабораторных и инструментальных исследований:
- Лабораторные анализы – выявляют содержание компонентов, подтверждающих воспалительный процесс, наличие инфекционных возбудителей и антител к ним, а также ревматоидного фактора.
-
Инструментальные:
- УЗИ – выявляет наличие лишней жидкости в суставе;
- рентгенография — наличие костных изменений (сужение суставной щели, костные анкилозы);
- МРТ – наличие изменений в мягких суставных и околосуставных тканях;
- артроскопия – эндоскопическое исследование, позволяет увидеть внутреннюю оболочку сустава и все изменения в нем; во время диагностической артроскопии можно взять жидкость или кусочек тканей на исследование.
Симптомы Подострого тиреоидита (тиреоидита де Кервена):
Подострый тиреоидит может начинаться остро с подъема температуры тела до 38 градусов, болей в области шеи, усиливающихся при глотании, отдающих в ухо, нижнюю челюсть, слабости, ухудшения самочувствия. Но чаще болезнь начинается постепенно с легкого недомогания, неприятных ощущений в области шеи, щитовидной железы, неприятных ощущений при глотании. При наклонах головы и поворотах шеи возникают боли и неприятные ощущения. Могут появиться боли при жевании, особенно твердой пищи. Одна из долей щитовидной железы увеличена в размерах и болезненна при прощупывании. Обычно соседние лимфатические узлы не увеличены.
Боли в щитовидной железе почти у половины больных сопровождаются тиреотоксикозом. Тиреотоксикоз всегда бывает средней или легкой степени. Симптомы со стороны кожи, глаз, сердечно-сосудистой системы отсутствуют. Пациенты жалуются на потливость, учащение частоты сердечных сокращений, дрожание пальцев рук, бессонницу, боли в суставах. Вследствие избыточного количества в крови тиреоидных гормонов (тироксин, трийодтиронин) снижается выделение гипоталамусом гормона тиротропина, который оказывает стимулирующее действие на щитовидную железу. В условиях отсутствия тиротропина функция оставшейся большей части щитовидной железы снижается и во второй фазе болезни наступает гипотиреоз. То есть снижение количества гормонов щитовидной железы в организме. Обычно гипотиреоз не бывает выраженным и длительным. Постепенно нормальный уровень гормонов в крови сохраняется. Длительность заболевания составляет от 2 до 6 месяцев.
Стадии подострого тиреоидита
Начальная, или острая, стадия продолжается 4-8 недель и характеризуется болью в области щитовидной железы, ее болезненностью при пальпации, снижением поглощения радиоактивного йода щитовидной железой и в некоторых случаях тиреотоксикозом. Начальную стадию подострого гранулематозного тиреоидита также называют тиреотоксической.
Во время острой стадии запасы тиреоидных гормонов в щитовидной железе постепенно истощаются. Когда поступление гормонов из разрушенных фолликулов в кровь прекращается, начинается вторая, или эутиреоидная, стадия болезни.
У многих больных эутиреоз сохраняется, но при тяжелом течении заболевания из-за истощения запасов тиреоидных гормонов и снижения числа функционально активных тироцитов может наступить гипотиреоидная стадия. Она характеризуется биохимическими и в некоторых случаях клиническими признаками гипотиреоза. В начале гипотиреоидной стадии поглощение радиоактивного йода щитовидной железой снижено, но в середине или ближе к концу этой стадии (по мере восстановления структуры и функции железы) этот показатель постепенно возрастает
Гипотиреоидная стадия сменяется стадией выздоровления, в течение которой окончательно восстанавливается структура и секреторная функция щитовидной железы. На этой стадии уровни общего T3 и общего T4 нормальные, но поглощение радиоактивного йода щитовидной железой может временно возрастать из-за усиленного захвата йода регенерирующими фолликулами. Надо подчеркнуть, что исследование поглощения радиоактивного йода щитовидной железой необходимо только для подтверждения диагноза подострого гранулематозного тиреоидита; после установления диагноза проводить его необязательно.
Стойкий гипотиреоз после перенесенного подострого гранулематозного тиреоидита наблюдается очень редко; почти у всех больных функция щитовидной железы полностью восстанавливается (эутиреоз). Однако недавно появилось сообщение о повышении чувствительности щитовидной железы больных, ранее перенесших подострый гранулематозный тиреоидит, к ингибирующему действию йодсодержащих лекарственных средств. Таким образом, у больных, перенесших подострый гранулематозный тиреоидит, следует проверить функцию щитовидной железы перед назначением йодсодержащих препаратов.
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику
Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
Лечение острого простатита
Острый простатит требует постельного режима, специальной, бессолевой диеты, полового покоя.
Методы курсового лечения:
- Самой результативной в лечении простатита является этиотропная терапия. Если в основе простатита – инфекция, приоритетен курс антимикробных средств, который снимает проявления воспаления.
- Болевой синдром купируют анальгетиками, спазмолитиками, ректальными свечами, микроклизмами с тёплыми растворами обезболивающих препаратов. Возможно применение НПВП.
- Доказали свою эффективность иммуностимуляторы, иммуномодуляторы, энзимы, витаминные комплексы, сочетание микроэлементов.
- Физиотерапевтические методы возможны только в подострой стадии заболевания. Они улучшают микроциркуляцию, повышают иммунитет: УВЧ, СВЧ, электрофорез, лазер, магнитотерапия.
- Массаж – ещё один эффективный метод воздействия на простату. Он открывает протоки, нормализуют кровообращение органов мошонки, малого таза.
- Острую задержку фильтрата почек можно скорректировать катетеризацией, троакарной цистостомой.
- Гнойный процесс подразумевает хирургическое вмешательство.
- Консультации психолога.