Высокое артериальное давление: причины и лечение
Содержание:
- Когда уместны народные средства стабилизации нижнего АД?
- Что такое артериальная гипотензия
- Высокое нижнее давление причины: в каких случаях нужен врач
- Как правильно измерить давление
- Что влияет на показатели
- Лечение низкого диастолического давления
- 5.4. НЕЙРОЦИРКУЛЯТОРНАЯ ДИСТОНИЯ
- Причины низкого давления
- Кто в группе риска?
- Чем опасна гипертония
- Что такое гипертоническая болезнь?
- Симптомы высокого артериального давления
- Повышенное диастолическое давление: причины и симптомы
Когда уместны народные средства стабилизации нижнего АД?
В том случае, когда скачки давления или его резкое повышение не постоянны, авозникают в случае стресса или переутомления для его снижения можно прибегнуть к народным способам лечения.
- Используем настойку валерианы, принимая 2-3 раза в день по 5–10 капель. Валериана окажет мягкое седативное действие.
- Готовим лечебный настой из черной смородины, кедровых шишек, черноплодной рябины и пиона. Приготовленное растительное сырье смешиваем в равных пропорциях. Берем две чайные ложки сбора и заливаем стаканом холодной воды. Ставим на огонь и медленно нагреваем до кипения. Даем настояться 30 минут и процеживаем. Принимаем по 1/3 стакана 3 раза в день за 30 минут до еды. В состав полученного настоя входит большое количество флавонидов. Они благоприятно сказываются на состоянии сосудистой стенки.
- Лимонный сок с медом. Сок ½ лимона выдавливаем в стакан и добавляем столовую ложку меда. Заливаем теплой водой до краев, перемешиваем. Напиток отлично снижает повышенное диастолическое давление.
Эти методы скорее профилактические и подойдут тем, у кого не диагностировано постоянное пониженное нижнее давление. При постоянной проблеме, особенно, когда давление мучает вас без веских внешних причин, стоит обратиться к врачу, записаться к любому квалифицированному специалисту можно через сервис 2doc. Уверены, что вы сможете подобрать грамотного специалиста и решить проблемы со здоровьем.
Что такое артериальная гипотензия
Какой недуг скрывается за этим термином? Артериальная гипотензия – это состояние, при котором у человека наблюдается значительно пониженное артериальное давление (больше, чем на 20% от нормы), и он ощущает это состояние. Такой диагноз ставят, если у пациента развивается стойкое снижение верхнего (систолического) показателя на тонометре до 90 мм рт. ст., а нижнего (диастолического) – до 60 мм рт. ст.
Данное состояние в некоторых случаях может быть вариантом нормы. Так, низкое давление бывает у людей, активно занимающихся спортом. Часто такой показатель встречается у молодых девушек астенического телосложения или у лиц, для которых характерен малоподвижный распорядок работы – например, у офисных сотрудников. Хотя риски осложнений со стороны сердца и сосудов при низком кровяном давлении значительно меньшие, чем при высоком, оно тоже нуждается в коррекции, чтобы повысить трудоспособность и общее качество жизни, а еще – снизить риски ишемического инсульта.
Как заболевание, невысокие показания на тонометре следует рассматривать при наличии дополнительной симптоматики – головокружений, общей слабости и пр. Когда у человека постоянно пониженное давление, из-за того, что поток крови слишком мал, чтобы обеспечить доставку к внутренним органам необходимого количества питательных веществ и кислорода, происходят серьезные сбои в работе организма. Ознакомьтесь, какие бывают виды гипотензии, и к каким опасным последствиям может привести низкий уровень давления в артериях.
Острая артериальная гипотензия
Так называется состояние, при котором происходит резкое падение тонуса сосудов, они расширяются по паралитическому типу. Какое действие это оказывает на гипотоника? У него наблюдается гипоксия мозга и кислородное голодание во всех системах организма. Скорость развития острой артериальной гипотензии различна у разных пациентов, но в каждом случае такой болезни требуется консультация у врача для определения нужной схемы терапии. Если оставить этот недуг без лечения, значительное снижение уровня насыщения организма кислородом неминуемо приведет к тяжелым последствиям.
Хроническая артериальная гипотензия
При этой форме заболевания человек особо не ощущает изменений в функционировании организма потому, что его организм приспособился к понижению давления. Отличительной чертой хронической артериальной гипотензии является то, что при этом виде недуга симптомы проявляются слабо, расстройства кровообращения почти незаметны. Все же такое состояние тоже нуждается в коррекции путем определенных изменений в образе жизни, чтобы гипотоник мог результативно работать и быть более энергичным и успешным в разных сферах.
Первичная артериальная гипотензия
Данный недуг характеризуется как полностью самостоятельное заболевание, часто его еще называют эссенциальной гипотонией, или гипотонической болезнью. Причиной первичной артериальной гипотензии является сильное снижение активности работы вегетативных отделов нервной системы, отвечающих за контроль над кровяным давлением. Считается, что так происходит под влиянием длительного перенапряжения в психоэмоциональной сфере – при частых стрессах, депрессии.
Вторичная артериальная гипотензия
Это состояние – не самостоятельное заболевание, а признак каких-либо других патологических или физиологических изменений в организме. Так, вторичная артериальная гипотензия зачастую возникает, если у человека наблюдается сердечная недостаточность, остеохондроз шейного отдела позвоночника, синдром интоксикации (например, при алкоголизме), неврозы и пр. Пониженное давление часто наблюдается у диабетиков и у беременных женщин. В данном случае, если факторы, повлиявшие на ток крови в сосудах, перестают действовать, то и показатели на тонометре приходят в норму.
Высокое нижнее давление причины: в каких случаях нужен врач
Последствия эссенциальной гипертензии являются достаточно существенными для общего состояния здоровья. При несвоевременном либо некачественном лечении данного недуга существует вероятность развития атеросклероза сосудов, инфаркта и инсульта. Также наблюдаются проблемы связанные с деятельностью головного мозга: нарушается память и значительно снижается интеллект. Помимо этого, провоцируется развитие дисфункций почек, что со временем оказывает отравление организма изнутри.
Поэтому без медицинской помощи в данном случае не обойтись. Так в каких же случаях необходим врач при повышенном нижнем давлении:
1. В случае если показатели давления существенно превышают допустимую норму, что составляет более 160 на 95. В таком состоянии немедленно вызывается неотложная медицинская помощь.
2. При проявлении симптоматики гипертонического криза: болевые ощущения в голове, шум в ушах, учащенное сердцебиение, отдышка, пелена перед глазами, дрожь, онемение в конечностях на лице и языка, нарушение дикции, сухость в ротовой полости, дыхание с хрипами.
3. Для проведения полноценного обследования, с целью установления причины повышение артериального давления на нижних показателях.
4. Для назначения правильного комплексного терапевтического курса с приемом медикаментозных препаратов.
Спровоцировать высокое нижнее давление, причины могут любые. Но для его понижения в первую очередь необходимо выяснить эти факторы и постараться их ликвидировать в кротчайшие сроки. Стоит отметить, что последствия данного заболевания очень весомы, поэтому самолечение в данном случае просто не допустимо.
Полезные ссылки:
Как правильно измерить давление
Правила измерения артериального давления (АД):
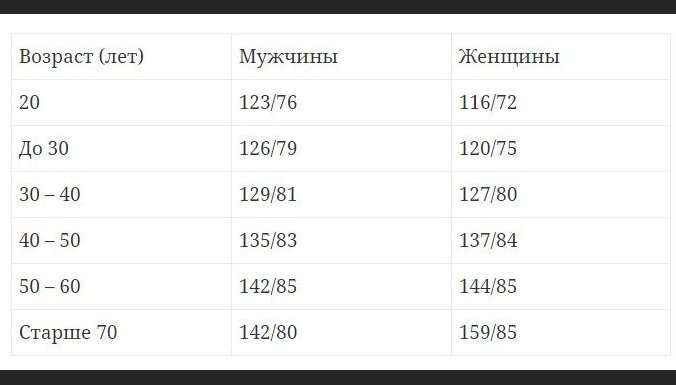
АД измеряют, когда человек находится в состоянии покоя: не ранее, чем через 1,5–2 часа после еды, курения, употребления кофе и других тонизирующих напитков.
Лучшая позиция для измерения давления, когда человек сидит на стуле, а рука, на которой предполагается измерять давление, располагается на столе. Часть руки, на которую накладывается манжета, должна быть освобождена от давящей одежды, мышцы расслаблены, так как мышечные сокращения могут привести к получению неправильных результатов.
Манжета в зависимости от типа тонометра накладывается или на нижнюю треть плеча, не доходя на 2,5 см до верхнего края локтевой ямки, или на запястье.
Во время работы тонометра важно соблюдать неподвижную позу, не двигать рукой, не разговаривать, не волноваться. В первый раз давление измеряется на обеих руках
Если разница между показаниями не превышает 10 мм рт. ст., то последующие измерения выполняют обычно на нерабочей руке – у правшей на левой, у левшей – на правой. При различии показателей более, чем на 10 мм рт. ст. необходимо измерять давление на руке, где зафиксированы большие цифры
В первый раз давление измеряется на обеих руках. Если разница между показаниями не превышает 10 мм рт. ст., то последующие измерения выполняют обычно на нерабочей руке – у правшей на левой, у левшей – на правой. При различии показателей более, чем на 10 мм рт. ст. необходимо измерять давление на руке, где зафиксированы большие цифры.
Измерять артериальное давление, особенно лицам, у которых уже диагностирована гипертония, необходимо дважды в день: утром через час после пробуждения и вечером перед сном. Количество измерений в дневное время варьирует в зависимости от самочувствия, если появились тревожные симптомы, свидетельствующие о повышении давления.
Пациентам, измеряющим давление дома, рекомендуется заносить результаты в специальный дневник. Такое наблюдение за давлением позволяет контролировать уровень давления, оценивать эффективность применяемых для снижения давления медикаментозных средств.
Измеряется артериальное давление при помощи специального прибора тонометра.
Применяют две модификации тонометров:
- Механические
- Полуавтоматические
Анероидные сфигмоманометры механического типа используются в основном в медицинских учреждениях, так как их применение требует определенных знаний и навыков. Манжета накладывается на плечо, в ее камеру при помощи резиновой груши закачивается воздух, а тоны прослушиваются при помощи фонендоскопа.
Для домашнего пользования лучше применять автоматические или полуавтоматические модели тонометров.
Полуавтоматический тонометр работает по следующему принципу: на запястье укрепляется манжета, в нее грушей нагнетается воздух, который вскоре выходит автоматически. По окончании замера на табло появляется результаты.
Для работы автоматического тонометра достаточно поместить манжету на запястье и нажать пусковую кнопку. Все остальные действия происходят в автоматическом режиме. Разработаны различные вида автоматических тонометров: с плечевой манжетой, запястной, пальцевой.
Что влияет на показатели
Факторы регулирования АД многообразны и не всегда очевидны при проведении диагностики.
Знание полного перечня и механизмов изменения уровней позволяет сократить время на обследование.
Гормональный фон. При дисфункции, нарушении концентрации активных веществ возникает неправильное неадекватное регулирование тонуса сосудов, а через него и сердечной деятельности.
Роль играют соединения, продуцируемые щитовидной железой, корой надпочечников, гипофизом, половые специфические вещества.
Ключевое же значение отводится ангиотензину-II, альдостерону, кортизолу, норадреналину и ренину.
Они вырабатываются разными структурами, однако действуют всегда по одной схеме: провоцируют стеноз, сужение артерий при чрезмерном выбросе, слабость сосудов, их малый тонус на фоне дефицита.
Причины развития подобных расстройств также различны, проблема междисциплинарная.
Работа вегетативной нервной системы. Она автономна, не контролируется человеком на осознанном уровне. Имеет крайне сложную и запутанную регулятивную систему, ее функционирование отвечает, в том числе за адаптацию частоты сердечных сокращений и артериального давления.
Работа центральной нервной системы. При поражении больших полушарий или ствола головного мозга развиваются катастрофические последствия.
Потому как сердечная активность как таковая обуславливается постоянным поступлением сигналов от головного мозга. Это ключевое ограничение автономности работы мышечного органа.
Индивидуальные особенности физиологии конкретного пациента. Они складываются из уникального «набора» характеристик: пола, возраста, соматических и психических заболеваний, семейного анамнеза, наследственности и генетического фактора, особенностей реакций на окружающие раздражители, стимулы.
Это четыре основных механизма регулирования. Их можно детализировать на конкретных свойствах:
- Сократительная способность сердца. Показывает, насколько качественно организм выдерживает кардиальный цикл, смену систолы и диастолы. При нарушении насосной функции верхнее и нижнее давление падает. Пульсовое может остаться в норме или же оказаться низким по сравнению с эталонным диапазоном.
- Количество циркулирующей в теле крови. При недостатке (например, после перенесенной травмы с геморрагией) наблюдается падение АД. Избыток встречается также часто (распространенный вариант — на фоне патологий почек и задержки жидкости), он сопровождается ростом показателей тонометра.
- Тонус сосудов. Спазм или расслабление. В какой степени наблюдается то или другое, насколько закрыт просвет, какого диаметра трубчатые структуры поражены. Эти данные уточняются. При повышении тонуса обнаруживается рост артериального давления. При понижении — падение.
- Состояние аорты и клапанов сердца, ответственных за транспортировку жидкой ткани в большой круг. При недостаточности, пороках врожденных или приобретенных (например стенозе митрального клапана), прочих заболеваниях, обнаруживается изолированный рост диастолического давления. Риски неотложных состояний повышаются в 2-3 раза и нарастают по мере прогрессирования расстройства.
Объем вышедшей в большой круг крови. Обуславливается первым названным выше критерием. При малом количестве, обнаруживается низкое АД. И наоборот.
Оценка всех указанных моментов проводится в комплексе. О некоторых явлениях можно только гадать, рутинными способами прояснить ситуацию не получается, требуется диагностика для точного определения.
Лечение низкого диастолического давления
Поскольку диастолическая гипотензия может вызываться самыми разными причинами, методы лечения низкого диастолического давления состоят из: обследования больного, изучения его анамнеза на предмет хронических заболеваний и аллергии на лекарства, а также форму гипотензии, наблюдаемую на данный момент (она бывает острой или хронической в стадии ремиссии). Если у больного острая форма гипотензии, то применяют следующие медикаментозные средства:
- Препараты, улучшающие кровоснабжение головного мозга и увеличивающие пульсовое АД;
- Лекарства, увеличивающие тонус сосудов и способствующие улучшению кровоснабжения организма, такие, как Ангиотензинамид. При гипотензивном кризе его вводят в вену при помощи капельницы.
- Если больной продемонстрировал положительную динамику, и в его состоянии наметились стабильные улучшения, то врачи назначают к приему препараты тонизирующего, иммуно- и нейростимулирующего действия.
5.4. НЕЙРОЦИРКУЛЯТОРНАЯ ДИСТОНИЯ
Нейроциркуляторная дистония (нейроциркуляторная астения, вегето-сосудистая дистония) — хроническое заболевание, относящееся к группе структурно-функциональных заболеваний и проявляющееся многочисленными сердечно-сосудистыми, респираторными и вегетативными расстройствами, астенизацией, плохой переносимостью стрессовых ситуаций и физических нагрузок. Заболевание течёт волнообразно, с периодами рецидивов и ремиссий, однако имеет благоприятный прогноз, поскольку при нём не развиваются застойная сердечная недостаточность и опасные для жизни нарушения ритма сердца.
В достаточно большой части случаев нейроциркуляторная дистония является лишь синдромом:
• при диффузном токсическом зобе (нейроциркуляторная дистония — обязательный признак болезни);
• при заболеваниях ЖКТ (хроническом энтерите, хроническом панкреатите, язвенной болезни);
• при заболеваниях ЦНС (арахноэнцефалите, травмах черепа, поражениях диэнцефальной области и др.);
• при некоторых паразитарных заболеваниях (описторхозе);
• при невротических расстройствах (астенических, истерических, тревожно-фобических, ипохондрических), дистимии, циклотимии, маниакально-депрессивном психозе, некоторых вариантах шизофрении, тревожно-фобических синдромах.
РАСПРОСТРАНЁННОСТЬ
Данные о частоте нейроциркуляторной дистонии противоречивы. В медицинской практике заболевание диагностируют у трети лиц, обследованных по поводу сердечно-сосудистой жалоб. Чаще болеют женщины молодого и зрелого возраста.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Нейроциркуляторная дистония — полиэтиологическое заболевание. Среди этиологических факторов выделяют предрасполагающие и вызывающие, причём их разграничение достаточно сложно и может быть только условным. Наибольшее значение среди предрасполагающих факторов имеют наследственно-конституциональные особенности организма, а также особенности личности, периоды гормональной перестройки (дизовариальные расстройства, аборт, беременность, климактерический период). Вызывающие факторы — психогенные (хронические нервно-эмоциональные стрессы, неблагоприятные социально-экономические условия), физические и химические воздействия (переутомление, гиперинсоляция, ионизирующая радиация, хронические интоксикации), инфекции (хронический тонзиллит, хроническая инфекция верхних дыхательных путей, острые или рецидивирующие респираторные заболевания). Непосредственной причиной обострения болезни у одного и того же больного могут быть разнообразные факторы.
Причины низкого давления
Низкое давление порой отличается идиопатическим характером, то есть случается спонтанно и беспричинно. Частые проявления гипотензии по непонятным для больного причинам должны стать поводом для обследования, потому что причина развития отклонения в любом случае кроется в ненормальном функционировании того или иного органа или системы. Фактором дисфункции может быть самое обыденное для больного состояние.
Среди основных факторов гипотензии могут быть выделены:
- чрезмерные физические сверхнагрузки;
- низкая физическая активность, гиподинамия — снижение объема мышечной деятельности среди всего прочего определяет слабую функцию сердца;
- адаптация к непривычным климатическим условиям (высокогорье, тропики, субтропики, заполярье);
- гиповолемический шок, то есть резкое снижение объёма циркулирующей крови (чаще всего сильные травмы — кровопотери, ожоги) определяет обезвоживание организма, внезапное падение артериального давления и кислородную недостаточность;
- снижение тонуса кровеносных сосудов (анафилактический шок, септический шок);
- травмы головного и спинного мозга, дислокация шейного позвонка С1;
- заболевания сердца (брадикардия, инфаркт, проблемы с клапанами сердца) определяют вероятность снижения давления;
- заболевания эндокринной системы (гипотиреоз или гипертиреоз, хроническая надпочечниковая недостаточность, гипогликемия) могут быть причиной пониженного давления;
- критические состояния организма — сердечная, легочная, почечная недостаточность и пр.;
- вегетососудистая дистония — гипотонический тип соматоформной вегетативной дисфункции сердца;
- беременность — в этот период система кровообращения у женщины увеличивается в объеме, тонус артерий ослабевает;
- нарушения психологической стабильности — неврозы, психологические травмы, паническое расстройство, хроническое недосыпание, хроническая усталость, постоянные стрессы, депрессии и прочие апатичные и подавленные состояния;
- вследствие резкого подъема из лежачего или сидячего состояния (ортостатическая гипотония);
- вследствие недостаточного или неполноценного питания, ограничительных диетах (недостаток витамина B12 и фолиевой кислоты вызывает анемию);
- вследствие дисбаланса в соотношении количества часов отдыха и труда.
- тяжелые аллергические реакции (анафилаксия) может вызывать проблемы с дыханием, крапивницу, зуд, отек гортани и падение артериального давления.
Кто в группе риска?
Известен ряд факторов, которые значительно повышают риск гипертонии. Это состояния или события, которые определяют вероятность стойкого повышения АД.
Их можно разделить на две основные категории — неуправляемые (неизменяемые, немодифицируемые) и управляемые (изменяемые, модифицируемые).
Неуправляемые факторы риска
Шансы развития гипертонии неизбежно увеличиваются с возрастом: в группу риска попадают мужчины в возрасте от 55 лет и женщины после достижения 65-летнего возраста.
Кроме того, к неуправляемым факторам риска гипертонии относят:
- Наследственность. Семейную историю повышенного АД в разных исследованиях указывают как основу 30–60% случаев развития заболевания. Ученые доказали, что формированию гипертонии способствуют около 30 патологических комбинаций в генетическом коде. Этот вопрос еще подлежит длительному изучению: известные методы исследования не позволяют с максимальной точностью определить конкретные мутации, которые становятся причиной развития гипертонии.
- Пол. Известно, что до 64 лет повышению давления больше подвержены мужчины, а в возрасте старше 65 лет ситуация меняется: в основную группу риска попадают женщины. Это связано с наступлением климакса — до менопаузы женские половые гормоны оказывают естественное защитное действие на сосуды. Затем уровень эстрогенов постепенно снижается, и женщины становятся более уязвимыми в отношении сердечно-сосудистых заболеваний.
Управляемые факторы риска
Сами по себе состояния из этого списка не становятся причиной повышения АД, но они постепенно влияют на сосуды и «запускают» механизмы гипертонии. Поэтому для минимизации рисков заболевания нужно пересмотреть свой образ жизни и стараться следовать рекомендациям по профилактике гипертонии.
К основным управляемым факторам повышенного риска относятся:
- Избыточный вес. Увеличенная масса тела — это причина дополнительной нагрузки на сердце и сосуды. У людей с ожирением (если индекс массы тела (ИМТ) составляет более 30 кг/м2) гипертония встречается примерно в 5 раз чаще по сравнению с людьми с нормальным весом. При этом снижение веса на 10 кг позволяет уменьшить давление на 5–20 мм рт. ст.
- Большое количество соли в рационе. Эта привычная пищевая добавка вызывает жажду и параллельно задерживает жидкость в организме, что негативно отражается на работе сердца и сосудов. Уменьшение количества соли в рационе до 5 г в день позволяет снизить систолическое давление на 10–15 мм рт. ст (рис. 2).
- Несоблюдение правил здорового питания. Жиры животного происхождения провоцируют отложение «вредного холестерина» на стенках сосудов. Это становится причиной нарушения проходимости артерий и повышения АД. Также повышают давление «простые» углеводы — сладости, хлебобулочные изделия, каши быстрого приготовления.
- Употребление алкоголя. Этанол вызывает учащение сердцебиения за счет выброса адреналина и других гормонов с похожим стимулирующим действием. Это определяет дополнительную нагрузку на сердце и сосуды, провоцируя развитие гипертонии. Эксперты в сфере здравоохранения всех стран мира приходят к единому мнению о том, что «безопасной дозы» алкоголя не существует: для поддержания своего здоровья стоит полностью отказаться от спиртных напитков.
- Курение. Никотин способствует сужению сосудов. Это и становится причиной повышения давления. Временный спазм под воздействием курения со временем приводит к стойкому изменению эластичности артерий. Риск гипертонии повышается и у пассивных курильщиков.
- Гиподинамия — недостаточная подвижность. Отсутствие рациональных физических нагрузок считается причиной развития большинства хронических заболеваний в мире. Малоподвижный образ жизни повышает риск ожирения, вызывает застойные явления в организме, препятствует нормальному обмену веществ. Для профилактики гипертонии нужно увеличить физическую активность: как можно чаще проводить время на свежем воздухе, подобрать оптимальный вид спорта.
- Частые стрессы. Выброс адреналина, которым сопровождается каждый всплеск негативных эмоций, ускоряет работу сердца и определяет дополнительную нагрузку на сосуды. При хроническом стрессе в кровь выделяются гормоны, которые оказывают сосудосуживающее действие. В комплексе это существенно увеличивает вероятность гипертонической болезни.
При желании управляемые факторы риска возможно если не устранить полностью, то хотя бы минимизировать их негативный эффект.
Чем опасна гипертония
Система кровоснабжения играет важную роль в доставке всем органам и тканям человеческого организма кислорода и питательных веществ. Движение крови в сосудах происходит с помощью создания артериального давления. Регуляцию кровяного давления в организме обеспечивают нервная и эндокринная система. Различные раздражители (гормональные, нервные) могут заставить сердце сокращаться чаще, и сердце увеличит выброс крови – скорость кровотока и артериальное давление возрастет.
Регуляция давления происходит с помощью самих сосудов. Артерия разветвляется на артериолы, от которых отходят мелкие капилляры. Нервные импульсы или гормональные выбросы вызывают расслабление стенок сосудов, расширение артериол. Увеличение просвета для движения кровотока ведет к снижению артериального давления.
Высокое давление, которое удерживается на уровне свыше 140/80 на протяжении времени, ведет к развитию гипертонической болезни, артериальной гипертензии. Гипертония является опасным заболеванием. Она может вызывать:
- инфаркт;
- инсульт.
Стойкое высокое давление может стать причиной развития других заболеваний:
- Почечной и сердечной недостаточности.
- Атеросклероза. Болезнь способствует образованию в сосудах атеросклеротических бляшек.
- Ухудшению зрения.
Снизить давление можно после определения причины заболевания и устранения ее. Гипертония может быть самостоятельным заболеванием или следствием нарушения нормальной работы:
- почек;
- нервной системы;
- эндокринной системы;
- изменениями в сосудах – образованием склеротических бляшек и расширением аорты.
Медицина пока не может объяснить, но гипертонию зачастую вызывает беременность. Стабилизация состояния больного достигается ликвидацией факторов риска, которые способствуют развитию болезни. К ним относятся:
- малоподвижный образ жизни;
- ожирение;
- курение;
- алкоголизм;
- наследственность;
- стресс;
- повышенное употребление соли.
Что такое гипертоническая болезнь?
Это хроническое состояние, при котором кровяное давление повышено. Его отмечают в виде двух чисел, и оптимальное значение — 120/80 мм рт. ст. Первое число — это систолическое давление, которое возникает при выбросе крови из левого желудочка сердца в аорту в момент систолы (сокращения желудочков сердца). Второе число означает диастолическое давление, когда сердечная мышца расслаблена. Кровяное давление повышается при физических нагрузках, эмоциональном возбуждении, но его значение должно быть близким к нормальному в состоянии покоя. Если при нескольких измерениях, выполненных в разное время, систолическое давление превышает 139 мм рт. ст. и/или диастолическое давление превышает 90 мм рт. ст., диагностируют гипертонию.
Стойкое повышение кровяного давления связывают с несколькими факторами, среди которых лишний вес и недостаточная физическая активность, неправильное питание, вредные привычки, высокий уровень стресса.
Симптомы высокого артериального давления
Большинство людей с повышенным артериальным давлением не испытывают каких-либо симптомов, пока уровень давления не достигнет 180/110 мм рт. ст. Симптомы высокого артериального давления, как правило, включают в себя:
Головную боль, которая может длиться в течение нескольких дней.
Тошноту — ощущение дискомфорта в животе с позывом к рвоте.
Рвота встречается редко.
Головокружение.
Размытость или удвоение в глазах (диплопия).
Носовое кровотечение.
Неприятные ощущения в области сердца или очень сильное сердцебиение.
Одышку, удушье.
Любой, кто испытывает эти симптомы, должен немедленно обратиться к врачу.
У детей с повышенным артериальным давлением могут быть следующие признаки и симптомы:
Головная боль;
Усталость;
Помутнение в глазах.
Паралич Белла — неспособность контролировать мышцы на одной стороне лица.
Люди, у которых диагностирована гипертония, должны постоянно проверять свое артериальное давление. Даже если у вас нормальное давление, вы должны его проверять, по крайней мере, один раз в пять лет, и чаще, если у вас есть сопутствующие факторы.
Повышенное диастолическое давление: причины и симптомы
Диастолическое давление – это давление внутри артерий между ударами сердца, на экране сфигмоманометра его показывает нижнее, меньшее число. Повышенное диастолическое давление при нормальном систолическом давлении встречается значительно реже, чем обычная гипертензия (состояние, пои котором повышено как диастолическое, так и систолическое давление), и изолированная систолическая гипертензия – нарушение, при котором повышено только систолическое давление. Пациенты с повышенным диастолическим давлением Диастолическое давление: важный показатель здоровья составляют от 6% до 9% от общего числа пациентов с высоким артериальным давлением Высокое артериальное давление – одна из самых частых патологий .
Изолированная диастолическая гипертензия диагностируется, если диастолическое давление у пациента превышает 90 мм ртутного столба, а систолическое давление ниже 140 мм ртутного столба.
Диастолическое, как и систолическое давление, часто меняется в течение дня. Оно достигает минимальной отметки, когда человек находится в состоянии покоя, особенно – когда он спит; кратковременное повышение диастолического давления может произойти во время и сразу после интенсивных физических нагрузок, а также в результате стресса, однако для здоровых людей это не опасно. На диастолическое давление также влияет осанка, употребление определенных веществ – например, кофеина, алкоголя, никотина, и ряд других факторов. У людей с изолированной диастолической гипертензией нижнее давление повышено, даже когда они находятся в состоянии покоя.
В настоящее время повышение диастолического давления считается менее опасным, чем высокое систолическое давление; об этом говорят обширные научные данные. Например, в ходе одного исследования ученые в течение нескольких лет наблюдали за 1560 людьми младше шестидесяти лет, среди которых были люди с изолированным диастолическим давлением, изолированным систолическим давлением и повышенным верхним и нижним давлением. Люди с двумя последними типами заболеваний были, в среднем, старше людей с высоким диастолическим давлением Высокое диастолическое давление – проблема серьезная , среди них было больше курильщиков и тех, у кого был повышен уровень холестерина в крови. За четыре с половиной года наблюдений было двадцать четыре случая инфаркта миокарда и все они были у людей с систолической гипертензией или с высоким диастолическим и систолическим давлением.
Все это не означает, что повышенное диастолическое давление является совершенно безопасным и о нем не стоит беспокоиться. При отсутствии лечения оно медленно, но верно может привести к снижению эластичности артериальных стенок, повреждениям тканей сердечной мышцы и развитию опасных болезней. Более того, нередко у пациентов, у которых в относительно молодом возрасте было повышено диастолическое давление, в зрелом и пожилом возрасте оно начинает снижаться, а систолическое давление повышается.
Причины повышения диастолического давления
Считается, что повышенное диастолическое давление имеет те же причины, что и обычная гипертензия. Очень важную роль здесь играет наследственная предрасположенность: у людей, чьи близкие родственники страдали от изолированной диастолической гипертензии, нередко также диагностируется это нарушение. Развитию этого заболевания могут способствовать вредные привычки (курение, злоупотребление алкоголем, переедание), малоподвижный образ жизни, частый и сильный стресс, хронические заболевания почек, нарушения функции надпочечников и щитовидной железы, чрезмерное потребление соли, избыточный вес и ожирение. Однако в отличие от изолированной систолической гипертензии, вероятность развития диастолической гипертензии не увеличивается с возрастом.
Симптомы повышенного диастолического давления
Очень часто изолированная диастолическая гипертензия не вызывает каких-либо симптомов, и ее обнаруживают случайно, например, в ходе общего медицинского осмотра. Как правило, симптомы отсутствуют, если диастолическое давление составляет от 80 до 89 мм ртутного столба – это состояние называется прегипертенизей. Если давление превышает 90-100 мм ртутного столба, могут появиться такие симптомы, как носовое кровотечение, помутнение зрения, частые и продолжительные головные боли, одышка. Людям, у которых такие симптомы сохраняются на протяжении нескольких недель, необходимо обращаться к врачу. Однако даже тем, кто чувствует себя прекрасно и ведет здоровый образ жизни, необходимо как минимум раз в пять лет измерять кровяное давление.