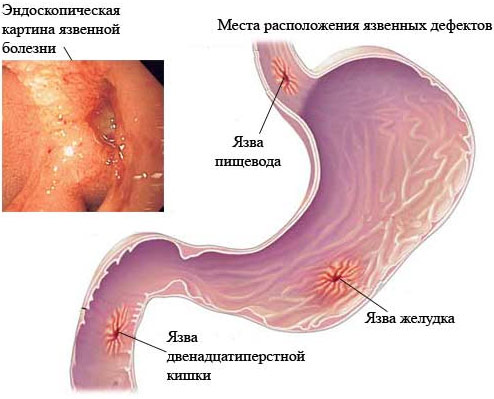
Язвенная болезнь
Содержание:
- После операции
- Почему возникает язвенная болезнь
- Причины появления язвы
- Этиология
- Лечение осложнений язвенной болезни двенадцатиперстной кишки
- Лечение
- К каким докторам следует обращаться если у Вас Язва двенадцатиперстной кишки:
- Причины появления стеноза
- Online-консультации врачей
- Принципы лечения
- Важно
- Хирургическое лечение (операция по удалению язвы желудка)
- Патогенез
- Лечение
- Симптомы
После операции
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов — циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ — простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение — кровотечение — повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих — они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.
Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями — например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни — синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей — гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая — встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
Причины появления язвы
Язвенную болезнь 12п. кишки вызывают те же причины, что и язву желудка. В большинстве случаев эти заболевания протекают совместно и объединяются в общее понятие гастродуоденальной язвы.
Что такое язва двенадцатиперстной кишки?
Язва 12-перстной кишки, или дуоденальная, – это дефект эпителия и подслизистого слоя стенки органа. Наиболее часто поражается проксимальный отдел кишки (расположенный ближе к желудку). Длительно протекающий рецидивирующий процесс, характеризующийся появлением таких дефектов, называют язвенной болезнью двенадцатиперстной кишки.
Дуоденальная язва развивается в 2-6 раз чаще желудочной. Мужчины заболевают чаще женщин, однако после 50 лет количество случаев у обоих полов становится примерно одинаковым.
Почему она появляется?
Язва двенадцатиперстной кишки относится к полиэтиологическим заболеваниям. Для ее развития необходимо действие суммы факторов. Все причины можно условно разделить на основные и второстепенные. Их значимость зависит от пола и возраста.
Причины развития и факторы риска
До 95 % всех случаев язвенной болезни ДПК вызваны бактерией Хеликобактер пилори (Helicobacter pylori). Патогенный микроорганизм вызывает воспаление слизистых оболочек пищеварительного тракта и провоцирует эрозивно-язвенный процесс.
Другая частая причина развития патологии – прием медикаментозных препаратов.
Ульцерогенным (вызывающим язву) действием обладают:
- нестероидные противовоспалительные средства («Аспирин», «Диклофенак», «Ибупрофен» и пр.);
- глюкокортикостероиды («Преднизолон», «Гидрокортизон»);
- симпатолитики («Резерпин», «Рауседан»);
К ведущим этиологическим факторам относят также психологические факторы стресса. Они вызывают функциональное расстройство вегетативной нервной системы. Язвенная болезнь желудка и ДПК относятся к психосоматическим расстройствам.
Факторы риска:
- несбалансированное питание;
- злоупотребление спиртными напитками и курение;
- наличие других хронических заболеваний пищеварительной системы – гастрита, желчнокаменной болезни, панкреатита и пр.
Наиболее часто язвенная болезнь встречается в возрасте 20-40 лет.
Второстепенные причины
Среди второстепенных причин возникновения выделяют наследственную предрасположенность. Такие «семейные» язвы могут прослеживаться в нескольких поколениях рода. Генетические особенности не являются прямой причиной язвы, но создают предпосылки к ее появлению.
Другие второстепенные этиологические факторы:
- нарушения в работе эндокринной системы, обмена веществ;
- гиповитаминоз;
- хронические заболевания других органов и систем с функциональной недостаточностью.
У пациентов моложе 30 лет преобладающей причиной является генетическая предрасположенность. Для людей среднего возраста (30-50 лет) актуальными причинами язвы 12-перстной кишки становятся стрессы, среди предрасполагающих факторов – вредные привычки. После 60 лет преобладают лекарственные язвы.
Кто входит в группу риска?
Выявлены категории людей, более других подверженные заболеванию.
В их число входят:
- Городские жители – заболеваемость у них выше по сравнению с сельским населением из-за особенностей питания и неблагоприятной экологической обстановки.
- Работники, чья деятельность связана с постоянным эмоциональным напряжением, – летчики, машинисты, диспетчеры и пр.
- Люди, вынужденные часто ездить в командировки.
- Люди, постоянно подвергающиеся стрессам.
- Лица, чьи кровные родственники болеют гастродуоденитом или язвенной болезнью.
- Пациенты с сахарным диабетом и другими обменными нарушениями.
В группу риска входят также мужчины в возрасте от 20 до 40 лет.
Как развивается язва
Патогенез язвенной болезни 12-перстной кишки включает нарушение баланса между защитными механизмами и агрессивными факторами, влияющими на слизистую оболочку.
Запускаются патологические механизмы:
- Повышается выработка соляной кислоты и пепсина в желудке.
- Нарушается моторика желудочно-кишечного тракта. В 12-перстную кишку попадает большое количество кислого содержимого.
- Снижается выработка защитной слизи, уменьшается ее вязкость и химический состав.
- Нарушается микроциркуляция стенки кишки – развивается спазм сосудов и ишемия.
- Вырабатываются аутоантитела к эпителиальным клеткам 12-перстной кишки, что вызывает прогрессирование заболевания.
- Нарушается нейроэндокринная регуляция.
Самая частая локализация язвы – луковица двенадцатиперстной кишки. Морфологически дефект отличается округлой формой, имеет размер от 5 мм до 5 см, чаще одиночный. Хронические (каллезные) язвочки имеют приподнятые омозолелые края.
Этиология
Язвенная болезнь относится к полиэтиологическим заболеваниям, с разнообразными звеньями ульцерогенеза.
К этиологическим факторам, которые могут спровоцировать язвенную болезнь или ее рецидивирование относятся:
1. Влияние стресса, продолжительное или часто возникающее эмоционально-нервное перенапряжение, которое может способствовать началу или обострению язвенной болезни.
2. Конституционально-наследственные особенности, к которым можно отнести повышенную кислотность желудочно-кишечного сока конституционального характера.
Распространенность язвенной болезни среди родственников пациента приблизительно в 5–10 раз выше, если сравнивать с родственниками не болеющих язвенной болезнью.
На разных этапах патогенеза могут реализоваться наследственно-обусловленные факторы: увеличенная масса обкладочных клеток с их повышенной восприимчивостью к гастрину, нарастание концентрации пепсиногена-1, недостаточное синтезирование IgA, группа крови 0 (I) (опасность развития заболевания увеличивается на 30–40%), положительный резус-фактор (опасность развития заболевания увеличивается на 10%).
Наследственные факторы реализуются под влиянием иных дополнительных факторов.
3. Имеющаяся хроническая форма гастрита, особенно антрального, дуоденита, длительное функциональное нарушение желудка и двенадцатиперстной кишки гиперстенического типа.
4
Нерегулярность употребления пищи (что в некоторой степени может спровоцировать возникновение или обострение язвенной болезни), которому в последнее десятилетие уделяется меньшее внимание
Из алиментарных факторов необходимо отметить злоупотребление рафинированными углеводами, частое употребление кофе, увлечение разновидностями «лечебного голодания».
5. Курение в значительной степени повышает риск развития язвенной болезни, снижает эффективность лечения и увеличивает смертность. Никотин сглаживает сдерживающее влияние секретина на секреторную функцию желудка, уменьшает поступление щелочных ферментов поджелудочной железы, вызывая парез пилорического сфинктера и усиливая обратное перемещение ионов водорода.
6. Употребление крепкого алкоголя сопровождается десквамацией эпителиальных клеток слизистой оболочки желудка, при этом уменьшается выработка слизи, нарушается капиллярный кровоток, угнетается синтез бикарбонатов в желудке поджелудочной железе и замедляется или прекращается восстановление эпителия.
7. Побочное влияние медикаментов (нестероидных противовоспалительных средств, глюкокортикоидных гормонов), которые подавляют выработку слизистого секрета и простагландинов.
Эрозивно-язвенные изменения различной степени выраженности при эндоскопическом исследовании подтверждаются почти у 40% пациентов, которые продолжительно принимали нестероидные противовоспалительные фармпрепараты.
Кофеин усиливает кислотно-пептическое влияние желудочного сока.
8. Наличие хеликобактерной инфекции, которая выявляется у больных язвенной болезнью желудка с язвой в антропилородуоденальной зоне практически в 100% случаев.
Возникновение язвенного дефекта у 15–20% пациентов с подтвержденным носительством хеликобактерной инфекции позволяет сделать предположение о влиянии иных патогенетических факторов.
9. Воздействие концентрированных кислот, иных агрессивных веществ при их случайном или преднамеренном употреблении.
Язва желудка и двенадцатиперстной кишки может являться признаком гастриномы, синдрома Золингер – Эллисона, мастоцитоза, гиперпаратиреоза, поражения вирусом простого герпеса 1-го типа.
Лечение осложнений язвенной болезни двенадцатиперстной кишки
Лечить осложнения язвы 12-типерстной кишки необходимо в больнице. Перфорация и кровотечение – показания к экстренной операции, если нет возможности его остановить эндоскопическим методом. Плановые хирургические вмешательства проводятся при малигнизации язвы и рубцовом стенозе.
Операция при язвенной болезни двенадцатиперстной кишки
Основные виды хирургических вмешательств при язве 12-перстной кишки с осложнениями – ушивание и иссечение дефекта. В последние годы чаще используются методы эндоскопической и лапароскопической хирургии. Однако если язву осложняет разлитой перитонит или обильное кровотечение, проводят открытые лапаротомические операции.
При часто рецидивирующих язвах, осложненных рубцовым стенозом, показана селективная проксимальная ваготомия и пилородуоденопластика. Операция подразумевает удаление части веточек блуждающего нерва и восстановление дуоденального канала.
Послеоперационный уход и диета
Первые 24 часа пациенту показан голод и постельные режим. На 2 день с разрешения врача можно выпить до 100 мл воды, на третий – до 0,5 л.
Параллельно назначается парентеральное питание – капельное внутривенное введение необходимых организму веществ.
Далее назначается диета 1а. Через 2-3 дня, при условии хорошего самочувствия, пациента переводят на стол 1б. Еще через 2 недели можно постепенно расширять рацион – начинать есть нежирное мясо, запеченные овощи, рыбу, блюда из творога.
В обязательном порядке назначают медикаментозное противоязвенное лечение. Ограничивают физические нагрузки. Полностью исключают курение и алкоголь.
Лечение
Лечение язвенной болезни должно быть комплексным, с учетом этиологического фактора заболевания. В зависимости от области, глубины поражения и сопутствующих осложнений выделяют консервативное (медикаментозное) и хирургическое лечение.
Медикаментозное лечение подбирается индивидуально, основываясь на этиологических факторах и сопутствующей патологии. Врач, приступая к медикаментозному лечению пациента, должен проследить и за тем, какие препараты больной использует в повседневной жизни. Специалисты Клиники ЭКСПЕРТ всегда подбирают эффективную терапию, учитывая индивидуальную чувствительность и особенность каждого пациента, используют препараты нового уровня и поколения.
К каким докторам следует обращаться если у Вас Язва двенадцатиперстной кишки:
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Язвы двенадцатиперстной кишки, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины появления стеноза
- Врожденная патология появляется по причине аномалий развития у плода пищеварительного тракта. Приобретенная, как правило, является следствием язвенной болезни.
- При стенозе пищевой комок не может нормально двигаться по пищеварительному тракту. Он задерживается в желудке, вызывая переполнение. Постепенно желудок растягивается, его стенки становятся тоньше, появляются застойные явления, нарушается обмен веществ.
- Постепенно ситуация приходит к тому, что желудок не может полностью опорожняться. У больного проявляется частая рвота, объем рвотных масс увеличивается. С рвотой выходит жидкость и минеральные вещества. Далее заболевание приводит к тому, что из тканей выводится кальций, нарушается работа нервной системы.
Online-консультации врачей
| Консультация специалиста по лазерной косметологии |
| Консультация хирурга |
| Консультация дерматолога |
| Консультация психолога |
| Консультация доктора-УЗИ |
| Консультация аллерголога |
| Консультация иммунолога |
| Консультация ортопеда-травматолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация психоневролога |
| Консультация пластического хирурга |
| Консультация эндоскописта |
| Консультация психиатра |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация эндокринолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Принципы лечения
Терапия язвенной болезни желудка проводится комплексно и направлена на решение нескольких ключевых задач:
- Соблюдение диеты для устранения раздражающего фактора при обеспечении организма пациента необходимыми веществами.
- Устранение хеликобактерной инфекции (если она была выявлена) с помощью комбинации антибиотиков. Это позволяет справиться с воспалением, улучшает процесс заживления, служит профилактикой развития осложнений и рецидивов.
- Стабилизация уровня кислотности желудочного сока и оптимизация работы протонной помпы, что снижает риск повторного повреждения тканей и ускоряет заживление. А комбинация ингибиторов протонной помпы с антибактериальными (антихеликобактерными) средствами существенно снижает риск рецидивов.
- Уменьшение выраженности диспепсии, изжоги и болевого синдрома.
При развитии осложнений в экстренном порядке решается вопрос о целесообразности хирургического лечения. В настоящее время возможно проведение операций малоинвазивным путем, с использованием эндоскопических методик.
На любой стадии болезни лечить язву желудка должен врач. Не стоит прибегать к самовольной коррекции предписанной терапевтической схемы и бесконтрольному приему народных средств, это чревато дестабилизацией состояния и повышением риска осложнений.
Важно
-
Не следует забывать, что язва желудка сказывается на функционировании всего организма, и поэтому лучше предупредить это заболевание, нежели потом приспосабливаться к нему всю жизнь, облегчая муки медикаментами.
-
Предупредить приступы можно путем соблюдения диеты и правильного режима питания, отказа от алкоголя и сигарет. Посещать врача следует не менее 1 раза в год. В профилактических целях пациентам прописывается прием противоязвенных лекарственных средств курсами, весной и летом. Именно в это время болезнь дает о себе знать наиболее ярким проявлением симптоматики.
-
Необходимо также помнить пациентам, страдающим язвенной болезнью, о ежегодном эндоскопическом контроле, который необходимо проходить даже при отсутствии болей после заживления язвы. Необходимость такого контроля связана с высокой вероятностью озлокачествления именно желудочных язв.
Хирургическое лечение (операция по удалению язвы желудка)
Необходимость в хирургическом вмешательстве может возникнуть только при долго незаживающих язвах, или при появлении осложнений. Такая операция может быть запланированной или проводиться в срочном порядке. Экстренное оперативное вмешательство показано при прободении язвы, кровотечениях, которые не удается остановить консервативными мероприятиями. Проводится ушивание язвы, остановка кровотечения, расширяется сужение пищеварительной трубки. Применяемые ранее плановые операции по удалению участка желудка с целью уменьшения его секреции, в настоящее время практически не используются, так как правильно подобранное современное медикаментозное лечение, как правило, приводит к ремиссии.
При малигнизации (озлокачествлении) язвы необходимо оперативное лечение, объем которого зависит от того, как рано обнаружена опухоль — успела ли она прорасти все слои желудка, или только поразила слизистый и подслизистый слои, успела ли она распространиться на близлежащие органы или лимфатические узлы, или уже дала метастазы в отдаленные органы. Чем раньше выявлена малигнизация язвы, тем меньше будет объем оперативного вмешательства. В таком случае операция по удаению язвы может быть проведена эндоскопически, или лапароскопически. В противном случае проводится расширенное вмешательство традиционным способом.
Патогенез
Патогенез язвенной болезни сложен и неоднороден. В настоящее время придерживаются теории, в соответствии с которой возникновение язвенной болезни зависит от изменения соотношения факторов «агрессии» и «защиты» слизистой оболочки желудка и двенадцатиперстной кишки.
К факторам «агрессии» можно отнести:
– наличие высокого уровня соляной кислоты и пепсина, к которым неизмененная слизистая оболочка желудка и двенадцатиперстной кишки обладает устойчивостью при их нормальной концентрации;
– желудочно-дуоденальную дискинезию (задержка содержимого в желудке при пилороспазме может спровоцировать возникновение гастральной язвы; быстрое перемещение содержимого желудка в двенадцатиперстную кишку, что сопровождается так называемым «кислотным ударом» и образованием язв в двенадцатиперстной кишке; заброс дуоденального содержимого при антиперистальтике дуоденума или «зиянии» привратника, что сопровождается нарушением барьерной функции слизистой оболочки желудка и возможным возникновением медиогастральных язв);
– в некоторых эпизодах фактором агрессии может быть активация процессов свободнорадикального окисления липидов.
К факторам «защиты» можно отнести:
– слизисто-бикарбонатный барьер, который представлен нерастворимой слизью, под слоем которой находится слой бикарбонатов и однослойный поверхностный эпителий. Кроме того, в просвете двенадцатиперстной кишки кислое содержимое желудка ощелачивается бикарбонатами секрета поджелудочной железы;
– к очень важным факторам относится полноценное кровоснабжение, так как при язвенной болезни развивается изменение кровотока в сочетании с нарушениями в свертывающей и противосвертывающей системах крови;
– иммунная защита (при язвенной болезни происходит уменьшение количества T-лимфоцитов и нарастание количества B-лимфоцитов);
– поддержка баланса между факторами агрессии и защиты нейроэндокринным влиянием (симпатоадреналовая система, система гипоталамус – гипофиз – периферические эндокринные железы, гастроинтестинальные гормоны).
Большое значение в формировании язв отводится хеликобактерной инфекции, которая существенно ослабляет факторы защиты. Имеются предположения, что хеликобактер непосредственно, а также опосредованно – через цитокины очага воспаления – приводит к нарушению взаимоотношения G-клеток, вырабатывающих гастрин, и D-клеток, которые продуцируют соматостатин и регулируют функционирование париетальных клеток.
Гипрегастринемия сопровождается увеличением количества париетальных клеток и увеличением выработки соляной кислоты. Одновременно развивается своеобразное нарушение моторики желудка, при котором происходит преждевременное перемещение кислого содержимого желудка в двенадцатиперстную кишку, что становится причиной «закисления» содержимого бульбарного отдела двенадцатиперстной кишки.
У некоторых индивидуумов имеется генетическая невосприимчивость к хеликобактеру: вследствие индивидуальных особенностей строения и функционирования слизистой оболочки желудка хеликобактерная инфекция теряет способность адгезироваться на эпителиальных клетках.
Лечение
Цели лечения
Цель лечения заключается в устранении причины язвы. Обычно лечение включает в себя уничтожение бактерии H. pylori, если таковая имеется, устранение или сокращение использования НПВС, если это возможно, и помощь в лечении язвы с помощью лекарств.
В большинстве случаев лечат амбулаторно. При выраженном болевом синдроме, высоком риске развитии осложнений, необходимости дообследования, тяжелых сопутствующих заболеваниях нужна госпитализация.
Образ жизни и вспомогательные средства
Лечение язвенной болезни должно быть комплексным. Одних лекарств мало, нужно менять образ жизни.
-
Диетическое питание — частое дробное питание (5-6 раз в сутки); исключение продуктов, стимулирующих выделение кислоты (крепкие мясные и рыбные бульоны, жареная и острая пища, копчености и консервы, приправы и специи (лук, чеснок, перец, горчица), соления и маринады, газированные фруктовые воды, пиво, белое сухое вино, шампанское, кофе, цитрусовые); следует отдавать предпочтение продуктам, которые могут связывать и нейтрализовать избыточную кислоту (отварные мясо и рыба, супы-пюре, каши, кисели, желе); пищу необходимо принимать ежедневно в одно и то же время, в спокойной обстановке, не спеша, сидя, тщательно пережевывая.
-
Отказ от курения и алкоголя.
-
Отказ от приема препаратов, способствующих образованию язвы (НПВС).
-
Нормализация режима труда и отдыха, санаторно-курортное лечение.
Лекарства
При инфицированности H. pylori проводят специальную терапию — эрадикацию (уничтожение) бактерии благодаря комбинации специальных антибактериальных препаратов и ингибиторов протонной помпы. Этот метод делает возможным излечение язвенной болезни без дальнейших обострений.
-
Ингибиторы протонной помпы (ИПП) — основные препараты для лечения язвенной болезни, снижают кислотность. Создают условия для заживления существующих язв и предотвращают развитие новых.
-
Н2-блокаторы — препараты, которые подавляют секрецию соляной кислоты в желудке. Они уступают по эффективности ИПП и поэтому принимаются либо в комбинации с ними, либо при невозможности их назначения.
-
Антациды связывают выделенную кислоту, нейтрализуя содержимое желудка. Эти препараты зачастую принимают для снятия болевого синдрома; при длительном приеме, в отличие от ИПП и Н2-блокаторов, возможны побочные эффекты (запор, диарея и др.).
-
Другие препараты — так называемые цитопротекторные средства, которые создают защитный слой на слизистой оболочке желудка и ДПК.
Процедуры
Для оценки эффективности лечения и наблюдения за трансформацией язвы проводят эндоскопическое исследование (ЭГДС).
Хирургические операции
- Операцию нужно делать в том случае, если есть опасные осложнения язвы или риск их развития. В этих случаях выполняют иссечение части поврежденного органа (например, частичная гастрэктомия — удаление части поврежденного желудка) или ушивают дефект в стенке (органосохраняющие операции).
- Операция может помочь в случае, если нет эффекта от медикаментозного лечения. Хирургическими методами снижается секреторная функция желудка. Для этого выполняют специальные операции, которые блокируют некоторые нервы желудка (ваготомия).
Восстановление и улучшение качества жизни
При устранения основной причины язвенной болезни прогноз благоприятный. После проведения терапии против H. pylori, исключения приема НПВС и приема назначенных противоязвенных препаратов у большей части пациентов наблюдается длительная ремиссия вплоть до полного заживления язвы.
Симптомы
Перфорация желудка обычно развивается быстро и включает три этапа, каждый имеет свои симптомы.
-
Болевой шок.
Острая, нестерпимая боль при перфорации желудка связана с обжигающим действием соляной кислоты, которая изливается вместе с полупереваренной пищей на органы брюшной полости.
Такая боль называется кинжальной. Ее интенсивность бывает настолько высока, что может привести к шоку, потере сознания.
Боль быстро распространяется сверху вниз и охватывает весь живот. Лицо и все тело бледнеют, кожа становится влажной. Живот напряжен. Человек обливается холодным потом, руки и ноги холодеют. Его глаза впадают. Из-за невыносимой боли он принимает вынужденную позу — лежа на боку с поджатыми коленями. Перед тем как потерять сознание он кричит и мечется.
Эти симптомы продолжаются от 3 до 6 часов. Артериальное давление падает, пульс замедляется или остается в пределах нормы, дыхание становится учащенным, поверхностным.
Если боль ощущается в левой области живота и отдает в левое предплечье, эти симптомы указывают на прободение передней стенки желудка.
-
Мнимое благополучие.
Через 6 часов боль внезапно проходит, симптомы облегчаются. Напряжение живота исчезает, но он все больше раздувается из-за газов.
Впрочем, человек не обращает на это внимания. Он приходит в состояние эйфории и полной расслабленности. Ему кажется, что все в порядке, и медицинская помощь, операция уже не нужна.
При этом его пульс учащается, давление остается пониженным. Повышается температура, сохнет язык, приобретая сероватый оттенок.
Эти симптомы продолжаются еще 6 часов (12 часов с момента прободения желудка).
-
Перитонит и смерть.
Мнимое облегчение резко сменяется обострением. Появляются новые симптомы. Температура подскакивает до 40 градусов, а потом так же резко падает ниже нормы. Пульс учащается до 120 ударов в минуту и выше, а систолическое (верхнее) давление падает ниже 100 мм рт. ст.
Человек покрывается липким потом, его кожа приобретает землисто-серый цвет, живот напряжен и раздут от газов и скопившейся жидкости. Быстро развивается обезвоживание организма.
Возникает тошнота, начинается рвота, но она не приносит облегчения. Больной становится безучастным, вялым, заторможенным, и это значит, что скоро наступит смерть. Это симптомы последней стадии. Сделать что-либо в этой ситуации уже практически невозможно.