Киста бейкера коленного сустава
Содержание:
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Что тревожит колени
К наиболее распространенным причинам, по которым болит правое или левое колено при ходьбе, относятся:
- ортопедические нарушения, которые приводят к неправильной нагрузке на сустав;
- проблемы с позвоночником, защемления нервов;
- нарушение кровоснабжения суставов;
- подошвенные, пяточные папилломы и другие образования;
- кисты в области коленного сустава;
- болезни обмена веществ (подагра);
- последствия травм, в том числе постоянной микротравматизации;
- инфекции.
В результате возникают конкретные заболевания — воспаление сустава (артрит), разрушение хряща (артроз), воспаление суставной сумки (бурсит), воспаление сухожилий (тендинит).
Диагностика бурсита коленного сустава
Диагностика проводится при наличии дискомфорта в коленной чашечке.
-
Первичная диагностика — визуальный осмотр и пальпация места предполагаемого воспаления. После проведения первичной диагностики специалист (терапевт, ортопед, хирург или травматолог) может поставить предварительный диагноз. После постановки первичного диагноза специалист назначает необходимые анализы.
Первичная диагностика важна для правильного определения степени выраженности болезни и места воспаления. Без правильной диагностики точно определить заболевание невозможно.
- Лабораторная диагностика.
Проводится после предварительного диагноза специалиста. При бурсите коленного сустава необходимо сдать анализы: общий и расширенный анализ крови; серологические исследования (выявления антител к инфекциям).
Общий анализ крови показывает состояние организма. Серологическое исследование покажет наличие инфекции.
- Аппаратная диагностика.
Этот метод диагностики позволяет максимально точно определить диагноз.
Обычно используют аппараты МРТ, КТ или УЗИ. Так как эти методы могут дополнить клиническую картину заболевания, их часто используют поочередно.
Самый точный способ аппаратной диагностики — КТ и МРТ. Эти виды диагностики наиболее точно определяют место и степень выраженности воспаления.
- Хирургическая диагностика.
Наряду с аппаратными методами диагностики хирургические неинвазивные, то есть не требующие хирургического вмешательства, методы также очень точно определяют вид и степень воспаления.
Чаще всего используют пункцию и диагностическую операцию.
Пункция содержимого воспаленной синовиальной сумки определит тип бактерии при наличии бактериальной инфекции в колене. Проводится с помощью специальной иглы.
Диагностическая операция может перейти в хирургическую операцию при наличии гнойных очагов воспаления.
Что делать при болях в колене?
Первая помощь при срочных состояниях, вызывающих боли в колене
К срочным состояниям, приводящим к болям в колене/коленях, относятся:
- гемартроз (внутрисуставное кровоизлияние);
- гнойный артрит;
- растяжение связочно-сухожильного аппарата;
- заклинивание сустава;
- вывих/подвывих сустава;
- внутрисуставной перелом.
боли, покраснение, отечность, локальное повышение температуры кожиПри срочных состояниях, связанных с болями в колене, рекомендуется:
- вызвать бригаду скорой помощи;
- придать ноге положение, в котором боль была бы минимальна;
- положить на опухшее колено пакет со льдом или холодную повязку (менять каждые 3 — 5 минут);
- принять любое доступное обезболивающее или противовоспалительное средство (кетанов, анальгин, ибупрофен, парацетамол и др.) в количестве одной дозы (см. инструкцию к препарату), если на него не наблюдалось аллергии ранее.
При срочных состояниях, сопровождающихся болями в колене, запрещается:
- массаж колена;
- наложение эластичного бинта.
Лечение несрочных состояний, связанных с болями в колене
Для лечения болей в колене травматической природы используется:
- хирургическое или нехирургическое восстановление целостности сустава;
- временная иммобилизация сустава (гипсовой лонгетой, ортезом, аппаратом Илизарова и др.);
- метод скелетного вытяжения;
- обезболивающие и противовоспалительные средства (в виде мазей (диклофенак), примочек (диметилсульфоксид), инъекций (трамадол) и внутрь (кеторолак));
- хондропротекторы (гидрохлорид глюкозамина, сульфат глюкозамина, сульфат хондроитина и др.);
- гормональные препараты (в виде мазей и инъекций – дексаметазон, бетаметазон, триамцинолон и др.).
Для лечения болей в колене неврогенной природы используются:
- обезболивающие препараты (внутрь, инъекционно или в виде блокад);
- противовоспалительные препараты (нимесулид, мелоксикам, целекоксиб и др.);
- противосудорожные препараты (карбамазепин, фенитоин, габапентин и др.);
- физиопроцедуры (УВЧ, электрофорез, магнитотерапия и др.);
- витамины группы В.
Для хирургического лечения болей в колене применяются:
- вскрытие гнойного очага с соответствующей обработкой раны антисептиками;
- восстановление целостности менисков, связок, сухожилий;
- удаление инородного тела, иссечение опухоли;
- склерозирование и удаление варикозно расширенных вен;
- удаление подколенной кисты (Бейкера);
- стентирование (искусственное расширение места сужения сосуда при помощи цилиндрического сетчатого импланта – стента) подколенной артерии;
- устранение аневризмы подколенной артерии
применение тромболитиков и антиагрегантов (урокиназа, стрептокиназа, гепарин и др.).
Для лечения болей в колене аллергической природы используются:
- антигистаминные препараты (лоратадин, клемастин, цетиризин и др.);
- гормональные препараты (дексаметазон, преднизолон и др.);
- адсорбенты (активированный уголь, смекта и др.);
- стабилизаторы мембран мастоцитов (тучных клеток) (кетотифен, недокромил и др.);
- слабительные средства (лактулоза, бисакодил, глицерин и др.);
- промывание желудка.
Для лечения болей в колене ревматической природы используется:
- постельный режим 5 — 10 дней (во избежание осложнений со стороны сердечно-сосудистой системы);
- глюкокортикостероиды (преднизолон);
- НСПВ (нестероидные противовоспалительные средства) (индометацин).
Для лечения болей в колене при инфекционном заболевании используются:
- НСПВ;
- обезболивающие вещества (примочки диметилсульфоксидом, кеторолак и др.);
- жаропонижающие вещества (парацетамол, ибупрофен);
- антигистаминные препараты (лоратадин, клемастин и др.);
- препараты для лечения основного заболевания (антибиотики, противовирусные препараты).
Для лечения болей в колене, ассоциированных с заболеваниями пищеварительного тракта (болезнь Крона и неспецифический язвенный колит), применяются:
- глюкокортикостероиды (преднизолон – курсами небольшой и средней длительности);
- кишечные противовоспалительные препараты (месалазин, сульфасалазин);
- НСПВ;
- обезболивающие препараты.
Для лечения болей в колене, ассоциированных со злокачественной опухолью, используются:
- различные по силе обезболивающие средства (в том числе и опиаты (трамадол, морфин, фентанил и др.));
- противовоспалительные средства (усиливают эффект обезболивающих средств);
- лечение основного заболевания (хирургическое удаление опухоли, химиотерапия, радиотерапия).
Список литературы и библиографических ссылок:
Опубликовано: 25.5.2020
Дополнено: 02.1.2021
Просмотров: 67528
Поделиться
21177
Артрит голеностопного сустава. Симптомы, диагностика и лечение патологии
273474
Болит пятка. Причины болей в пятке. Боли при ходьбе. Патологии, вызывающие болезненность. Помощь при болях в пятке
393049
Хрустит и щелкает колено. Причины появления хруста в колене. Хруст при ходьбе, сгибании и разгибании, приседании. Патологии, вызывающие хруст и щелканье в колене
245668
Боли в тазобедренном суставе. Причины, виды болей, патологии, вызывающие болезненность, помощь при болях
19912
Как начать бегать. Бег для новичков. Упражнения для укрепления коленей
30068
Болит спина. Диагностика и лечение болей в позвоночнике, в области лопаток, под ребрами, болей в спине справа или слева
86478
Болит спина — анатомия спины, причины возникновения болей
160742
Болит колено — причины, виды болей, патологии, вызывающие болезненность, помощь при болях в правом и левом колене
291545
Болит голень. Причины, виды болей, патологии, вызывающие болезненность, помощь при болях в голени
258565
Болит бедро. Помощь при болях в правом и левом бедре. Лечение причин возникновения болей. Особенности болей в бедре
201993
Болит бедро. Причины, виды болей, патологии, вызывающие болезненность и их диагностика
260281
Артроз коленного сустава — причины, симптомы, диагностика и лечение артроза
94852
Хондропротекторы. Поколения, сравнение, как применять при болезнях суставов
53525
Артроскопия. Артроскопия коленного, плечевого суставов. Показания, противопоказания, преимущества метода и реабилитация.
334382
Боль в копчике. Причины, симптомы, виды, лечение и реабилитация
448916
Плоскостопие — причины, симптомы, степени, диагностика. Продольное и поперечное плоскостопие. Лечение – массаж, обувь и стельки при плоскостопии, упражнения
869503
Болит стопа — причины: остеопороз, облитерирующий эндартериит, диабетическая стопа, подошвенный фасциит, пяточная шпора, бурсит стопы, плоскостопие, лигаментит, лигаментоз, травмы стопы, поперечное плоскостопие, панариций, подагра
79615
Боль — причины болей, как формируется болевое ощущение? Какие структуры и вещества формируют ощущение боли?
163342
Ожирение — основные причины, принципы лечения ожирения. Связь ожирения и эмоциональных расстройств
1294316
Ревматоидный артрит — причины, симптомы, современная диагностика и эффективное лечение болезни
310689
Артроз суставов — симптомы, стадии, современная диагностика и методы эффективного лечения
Тепло-горячо-холодно
Чаще всего колено правой или левой ноги болит при ходьбе в случае хронического артрита, лигаментита, тендинита и тендовагинита. Это длительное воспаление самого сустава, связок, сухожилий или их оболочек. Острые процессы отзываются болью постоянно. Синовиты и бурситы — внутрисуставные воспаления — дают резкую боль, если согнуть колено (при ходьбе могут быть неприятные ощущения, но при подъеме по лестнице вверх и даже в положении сидя боль будет сильнее).
Если при ходьбе болит колено с внешней стороны или внутренняя его часть, чаще всего причиной будут травмы связок, сухожилий, мышц или неврологические проблемы.
Оцените наружную температуру колена. Если оно теплее второго, не болящего сустава наощупь, это говорит о воспалении. Важный признак, который поможет врачу определить болезнь, — это неприятные ощущения внутри колена, как будто там что-то скрежещет или кости трутся друг о друга. Чем подробнее вы опишете врачу боль в коленном суставе, тем быстрее он сможет помочь.
Причины появления болей
Боль в правом колене может быть вызвана широким спектром причин, основными среди которых являются следующие.
Воспалительные и дистрофические заболевания сустава
Основными из этой группы являются артриты (воспалительные болезни суставов) и артрозы (дегенеративно-дистрофические болезни суставов).
Артроз и артрит часто считают одним и тем же состоянием. Это не так. Основное их отличие состоит в том, что артрит возникает в результате воспаления, а артроз имеет дегенеративно-дистрофический компонент. Его источником является износ хрящевой ткани, покрывающей головки бедренной и большеберцовой кости.
Из-за разрушения хряща кости трутся друг о друга, что приводит к появлению отека, покраснения и боли. Несмотря на то, что заболевания этих групп приводят к схожим симптомам, они имеют различное происхождение и методы лечения.
В случае артрита воспаляется синовиальная оболочка, покрывающая каждый сустав. В конечном итоге патологический процесс распространяется на кость и покрывающий ее хрящ, вызывая отек и боль.
При артрозе кости трутся друг о друга, суставы перестают нормально сгибаться и разгибаться, возникает деформация костей.
Повреждение связок колена
В структуру коленного сустава входят наружная и внутренняя боковые связки, а также передняя и задняя крестообразные связки. Они могут растягиваться и рваться.
Растяжение происходит при разрыве нескольких волокон, из которых состоит связка. Разрыв может быть частичным (также разрывается несколько волокон, но большее количество, чем при растяжении) или полным (связка разрывается полностью).
Большинство повреждений связок коленного сустава – это растяжения, а не разрывы. Такие травмы, как правило, проходят самостоятельно.
Существует множество различных причин, которые могут привести к травмам связок в правом колене:
- Прямой удар по колену и ушиб при падении.
- Неловкое движение, выходящее за пределы диапазона движения колена (часто возникает во время спорта или активной физической деятельности).
Основными симптомами повреждения коленной связки являются:
- Звук хлопка или щелчка во время травмы. Обычно бывает при полном разрыве связки.
- Отек колена. Разрыв связки может привести к кровотечению из поврежденной ткани. Колено опухает. Степень отека зависит от тяжести травмы. Незначительные растяжения связок вызывают небольшой отек, постепенно появляющийся в течение трех часов. Полный разрыв приводит к сильному отеку, который возникает очень быстро и сопровождается сильной болью.
- Боль в колене. Степень болезненности также зависит от того, насколько сильная травма колена.
- Чувствительность колена при прикосновении. Может быть незначительной при легкой травме или сильной при полном разрыве связки.
Проблемы с коленной чашечкой
Боль в правом колене может быть вызвана травмой или заболеванием, затрагивающим коленную чашечку. Часто боль усиливается при выполнении определенных действий, например при поднимании по лестнице или долгом сидении на корточках.
Существует несколько основных проблем, связанных с коленной чашечной, которые могут вызвать боль в колене:
- Хондромаляция надколенника (колено бегуна). Возникает из-за раздражения хряща в нижней части коленной чашечки.
- Препателлярный бурсит. Вызывает отек и воспаление в нижней части коленной чашечки. Обычно возникает у людей, вынужденных долго стоять на коленях (уборщиц, садоводов).
- Подвывих наколенника. Также известен как нестабильность коленной чашечки. У людей, которые страдают этим болезненным состоянием колена, коленная чашечка выходит за пределы ее обычной локализации.
- Дислокация коленной чашечки. Возникает, когда коленная чашечка полностью выходит из бороздки бедра (трохлеарной борозды). Эта травма сопровождается сильной болью.
- Разрыв сухожилия надколенника. Это серьезная травма, возникающая при полном разрыве сухожилия, соединяющего чашечку с голенью. Восстановление занимает не менее четырёх-семи месяцев.
Травма мениска
Разрыв мениска – одна из самых распространенных травм колена. Любое движение, сопровождающееся сильным изгибанием или поворотом колена, особенно на опорной ноге, может привести к травме мениска.
Разрыв может сопровождаться следующими симптомами:
- Отек и покраснение колена
- Боль, усиливающаяся при вращательных движениях колена
- Трудности с полным выпрямлением колена
- Чувство нестабильности колена
Риск разрыва мениска высок у спортсменов, особенно у тех, кто занимается контактными видами спорта, такими как баскетбол или футбол. Возрастной износ структур коленного сустава и ожирения являются еще одними факторами риска повреждения мениска.
Симптомы дорзальной грыжи
Существует ряд общих проявлений, которые характерны для межпозвоночной грыжи любого отдела. К ним относятся:
- Болевой синдром – первый и наиболее часто встречающийся признак;
- Спазм поперечнополосатой мускулатуры – болезненное мышечное напряжение, соответствующее локализации патологии;
- Корешковый синдром – нарушение иннервации при поражении корешков спинного мозга (потеря чувствительности, изменения рефлексов, двигательные нарушения, дисфункция внутренних органов).
Конкретные особенности проявления каждого из названных синдромов, зависят от локализации патологии.
Какие типы межпозвоночных грыж сложнее всего лечатся
4 этапа лечения межпозвоночной грыжи
Симптомы поясничной дорзальной грыжи
Проявления дорзальной грыжи в поясничном отделе варьируют от боли в пояснице до нарушений тазовых органов и парезов нижних конечностей. Симптомы во многом зависят от размера грыжи и количества поврежденных корешков. Боль при грыже позвоночника может локализоваться в области поясницы, ягодиц, по задней поверхности бедра. Особенно интенсивная боль наблюдается при ущемлении седалищного нерва.
Нарушения чувствительности возникают по передней поверхности голени и в стопе. Тут же возможно ощущение покалывания, жжения, онемения. Двигательные расстройства в виде парезов и параличей наблюдаются в тяжелых случаях. Они затрагивают пальцы стопы и голеностопный сустав, редко – коленные суставы.
Дорзальная грыжа межпозвонкового диска L5-S1 может привести к нарушению функции тазовых органов. При этом наблюдаются запоры или недержание кала и мочи. Возможна эректильная дисфункция и инфекции урогенитального тракта.
Симптомы грудной дорзальной грыжи
Самый распространенный симптом грыжи — ноющая боль
Этот вид встречается нечасто. Сложность в его диагностике заключается в том, что патология проходит под маской других заболеваний. Боль по ходу нерва (четко на поражённой половине грудного клетка между ребрами) может быть принята за межреберную невралгию, миалгию, опоясывающий лишай.
Нарушение иннервации на этом уровне в больше степени касается внутренних органов, чем поверхностных структур. Может наблюдаться нарушение дыхания, а также сердечные аритмии. Нарушение чувствительности наблюдается очень редко и часто остается незамеченным.
Симптомы шейной дорзальной грыжи
Шейная дорзальная грыжа чаще всего проявляется корешковым синдромом в зонах иннервации спинномозговых нервов С6, С7 и С8. Они отвечают за двигательную и чувствительную функцию рук и плечевого пояса. В этом случае в одном или нескольких пальцах руки или обеих рук ощущается онемение, покалывание «ползание мурашек». Такие симптомы называют парестезиями – они основное свидетельство нарушения иннервации. Боль возникает чаще всего в шее или по ходу нерва – от плечевого пояса до кончиков пальцев.
Возможно нарушение двигательной функции руки или обеих рук. Чаще всего поражение одностороннее и движения нарушаются в одном или двух пальцах кисти. При более глубоких повреждениях, возможны парезы в плечевом суставе.
Почему колено болит слева?
Левое колено может болеть по разным причинам. Основными среди них являются:
- Избыточная нагрузка на левое колено. Она иногда возникает у людей, занимающихся определенными видами спорта или специфическими видами физического труда.
- Слабость правой нижней конечности. Если правая нога травмирована или ослаблена вследствие заболевания, нагрузка на левое колено может увеличиваться, что способствует его преждевременному износу.
- Врожденные аномалии развития коленного сустава. Иногда врожденные патологии поражают только одно колено, из-за чего в нем возникает боль. Наиболее распространенными аномалиями являются: отсутствие надколенника, дольчатый надколенник, врожденный вывих надколенника, врожденный вывих голени, вальгусная деформация сустава (чаще поражает оба колена).
- Общие причины. Как правое, так и левое колено в равной степени подвержены общим причинам, вызывающим боль. Это могут быть травмы, инфекционные или дегенеративные заболевания.
Боль может также ощущаться в колене с левой стороны, если колено правой ноги болит с внутренней стороны. Основными причинами этого могут быть:
- Синдром трения подвздошной кости. Симптомы: боль с внутренней стороны колена, ухудшающаяся при беге, езде на велосипеде, приседаниях, поднятии по лестнице. Причины: чрезмерное мышечное напряжение, бег, плоскостопие, внезапное увеличение активности.
- Растяжение боковой коллатеральной связки. Симптомы: нестабильность сустава, отечность, синяк и боль с внутренней стороны колена, ухудшающаяся при нагрузках на конечность. Причины: внезапное скручивающее движение ногой или неловкое падение, удар по внутренней части колена.
- Разрыв мениска. Симптомы: боль, тугоподвижность и нестабильность сустава. Трудности с выпрямлением колена. Причины: внезапное неловкое скручивающее движение ноги, особенно, если стопа стоит ровно, а колено при этом согнуто.
- Артрит коленного сустава. Симптомы: тупая ноющая боль в колене, тугоподвижность, хруст в суставе. Причины: износ суставных структур с внутренней стороны, образование костной шпоры, предыдущая травма колена, операция, ожирение, старение.
- Тендинопатия подколенного сухожилия. Симптомы: острая боль при прикосновении к внутренней стороне колена, ухудшение боли при сгибании сустава, тугоподвижность колена. Причины: частые прыжки или удары ногами, спорт, связанный с резким ускорением и замедлением.
Если болит колено сбоку с внутренней стороны левой ноги, это также может быть обусловлено целым рядом причин. К ним относятся и описанные выше: разрыв или растяжение медиальной коллатеральной связки, разрыв мениска и артрит.
Помимо этого, причиной боли с левой стороны правой ноги могут быть бурсит (воспаление бурсы), артроз (одна из форм артрита), а также синдром медиопаттелярной складки.
Причины
Травма
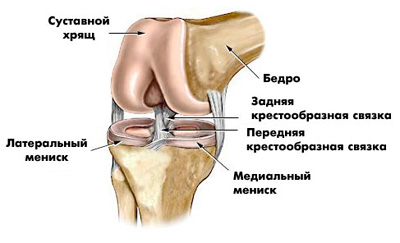 Боль в колене может быть вызвана травмой. Это – самая распространенная причина. Травма колена обычно возникает при одном из следующих обстоятельств:
Боль в колене может быть вызвана травмой. Это – самая распространенная причина. Травма колена обычно возникает при одном из следующих обстоятельств:
- сильный удар по колену или удар коленом о твердый предмет;
- падение;
- резкий чрезмерный или нехарактерный изгиб сустава.
В результате травмы может произойти перелом кости, вывих, повреждение сухожилий или связок, повреждение менисков (хрящей-амортизаторов, выполняющих роль прокладки между костями в суставе).
В случае травмы наблюдается острая боль, колено отекает. Возможны также возникновение гематомы (кровоподтека), нарушение кровоснабжения (в этом случае кожные покровы бледнеют, колено затекает, возможно возникновение чувства холода и покалывания).
При менископатии (повреждении мениска) острая боль проходит через 2-3 недели. Но последствия травмы могут ощущаться годами, в виде обострений – возвращения боли при нагрузке или неудачном движении.
Чрезмерные нагрузки
Повреждение колена может быть вызвано не только единовременным воздействием (травмой), но и факторами, действующими в течение длительного времени. Ведь коленный сустав – не только один из самых сложных в человеческом организме, но и несёт значительные нагрузки, особенно при ходьбе – тут уж практически вся нагрузка ложится именно на него. Нагрузка может быть чрезмерной. Заболевания коленного сустава возможны у профессиональных спортсменов, а также у людей, чья работа связана с переноской тяжестей или долгой ходьбой.
В результате подобных нагрузок могут развиться бурсит коленного сустава (воспаление слизистой синовиальной сумки), тендинит, тендиоз (заболевания соединительной ткани сустава), а также некоторые другие заболевания.
Артроз
Артроз коленного сустава (остеоартроз коленного сустава, гонатроз) – это дегенеративно-дистрофическое заболевание сустава, то есть патологические изменения, вызванные разрушением (прежде всего, физическим износом) и нарушениями питания тканей сустава. Первичный артроз обычно обусловлен возрастными изменениями и носит двусторонний характер. Возможен также вторичный артроз – следствие других заболеваний сустава, например, таких как артрит, подагра и т.п.
Первыми симптомами гонартроза являются боли в колене, появляющиеся при подъеме по лестнице, вставании из положения на корточках, ходьбе на длинные дистанции. Боль, как правило, сопровождается хрустом и ощущением сдавленности в суставе. На начальной стадии заболевания в покое колено не болит.
Артрит
Артрит коленного сустава – это воспалительное заболевание сустава, которое может быть вызвано различными причинами – и дегенеративными изменениями суставного хряща (то есть в этом случае артриту предшествует остеоартроз), и инфекцией. Существуют различные виды артритов – посттравматический, реактивный, ревматоидный, подагрический. Наиболее часто встречается ревматоидный артрит, вызванный нарушениями иммунной системы.
При артрите боль может наблюдаться и в состоянии покоя (ночью боль усиливается). Физическая нагрузка (ходьба) также ведет к усилению боли. Боль проявляется при полном сгибании или разгибании колена. Наиболее комфортно больной чувствует себя, если его колено полусогнуто.
Боль в колене сопровождается припухлостью (отеком) сустава, покраснением в области сустава. Сустав может быть горячим на ощупь.
Изолированное воспаление коленного сустава наблюдается редко и чаще всего в молодом возрасте. В большинстве случаем артрит коленного сустава – лишь частный случай множественного поражения суставов (полиартрита), и тогда боль в колене сочетается с болью и в других суставах.
Подробнее об артритах
Другие причины боли в колене
Боль в колене может быть вызвана также:
- коксартрозом (артрозом тазобедренного сустава). В этом случае боль в колене носит отраженный характер (иррадиирует в колено из тазобедренного сустава);
- нарушением кровообращения коленного сустава. Такие боли характерны для подростков в период активного роста;
- опухолями костей (доброкачественными и злокачественными);
- некоторыми другими заболеваниями.
8. Аллергия
Съели что-то экзотическое всего неделю назад или начали лечение новыми препаратами, а сейчас вдруг опухли и болят колени? Вероятно, у Вас аллергический артрит.
Во время аллергической реакции в организме образуются иммунные комплексы. Они состоят из антител и связанных с ними аллергенов – веществ, на которые у Вас аллергия. Иммунные комплексы разносятся с током крови и попадают в оболочки, в том числе и в синовиальную оболочку сустава. В ней много иммунных клеток, постоянно очищающих синовиальную жидкость. Но если иммунная клетка встречается с иммунным комплексом, происходит ее активация, она выделяет вещества, запускающие аллергию прямо в суставе.
Хорошая новость в том, что аллергический артрит проходит бесследно, если Вы знаете, на что у Вас аллергия и больше не употребляете эту еду в пищу или конкретное лекарство для лечения.
Заболевания артерий
К боли в ногах приводят:
- атеросклероз артерий нижних конечностей;
- облитерирующий эндартериит;
- облитерирующий тромбангит;
- эмболия и тромбоз артерий.
Атеросклероз артерий нижних конечностей
Среди заболеваний артерий нижних конечностей атеросклероз встречается наиболее часто – почти в 90% случаев. Он относится к облитерирующим болезням сосудов (облитерирующий – приводящий к закрытию, заращению). Раньше заболеванию были подвержены в основном пожилые мужчины. К сожалению, сейчас имеется тенденция к омоложению данного заболевания, и атеросклероз встречается уже и в среднем возрасте. Стали учащаться и случаи заболевания облитерирующим атеросклерозом и у женщин.
Факторы риска хорошо известны – это курение, малая физическая активность, изменение образа жизни, наследственный фактор, гипертоническая болезнь, ишемическая болезнь сердца, сахарный диабет, болезни печени и желчевыводящих путей, ожирение, повышенное содержание холестерина в крови.
В процессе заболевания на внутренних стенках артерий образуются бляшки, состоящие из холестерина, других жиров, кальция и соединительной ткани. Просвет артерий сужается. В состоянии покоя артериальное кровообращение в нижних конечностях может быть достаточным, но при физической нагрузке возросшую потребность мышц в кислороде уже удовлетворить не удается. Мышцы на это отвечают болью, так появляется перемежающаяся хромота. При ходьбе, особенно вверх, возникает боль в икроножных мышцах, вынуждающая больного периодически останавливаться, чтобы она прошла. Если боль возникает во всей ноге – значит, патологическим процессом затронуты артерии на уровне таза. В отличие от радикулита, боль не зависит от резких движений, поворотов туловища.
Вместо боли могут беспокоить судороги, слабость или ощущение тяжести в ногах.
Ноги становятся холодными и бледными, на них не прощупывается пульс. На последней стадии могут образовываться трофические язвы, очаги гангрены. При развитии гангрены для спасения жизни больному может потребоваться ампутация пораженной конечности. Часто, особенно при высоких окклюзиях, при развитии некроза на пальцах ампутацию проводят на уровне верхней трети бедра, так как при более низких ампутациях трудно добиться заживления послеоперационной раны.
Облитерирующий эндартериит
Международной классификацией болезней МКБ-10 такой диагноз не предусмотрен. Приходится использовать иные указанные в данном документе диагнозы – «атеросклероз артерий», «облитерирующий тромбангиит», «другие уточненные болезни периферических сосудов», «другие неуточненные болезни периферических сосудов».
Заболеванию подвержены в основном мужчины среднего и даже молодого возраста. Точная причина болезни до сих пор не известна. Предполагают роль холодовой и механической травмы, а также аутоиммунных процессов.
Поражаются мелкие артерии ног. В отличие от атеросклероза, развивающегося постепенно, облитерирующий эндартериит характеризуется волнообразным течением – обострения чередуются с ремиссиями. Симптомы и осложнения и исходы практически те же – перемежающаяся хромота, возможная ампутация при гангрене и пр.
Облитерирующий тромбангит (болезнь Бергера)
Это «болезнь молодых курящих мужчин». Предполагают аутоиммунный механизм развития. Обострения чередуются с ремиссиями. Каждый второй больной подвергается ампутации на уровне пальцев, стопы или бедра.
Особенностью облитерирующего тромбангиита и эндартериита является симметричность поражения конечностей и возможное вовлечение в процесс не только нижних, но и верхних конечностей. В то же время атеросклеротическое поражение часто бывает односторонним и поражает почти исключительно ноги.
Эмболия и тромбоз артерий
При эмболии происходит закупорка артерии какой-либо субстанцией (при тромбозе – кровяным сгустком).
В зоне, которую питала закупоренная артерия, возникает разлитая боль. Конечность сначала бледнеет, потом синеет. На ней перестает прощупываться пульс. Появляется онемение, в тяжелых случаях может развиться паралич. В таких случаях, если своевременно не начато лечение, все заканчивается быстро развивающейся ишемией, влажной гангреной и ампутацией конечности.