Нестабильность коленного сустава
Содержание:
- Лечебная физкультура при бурсите коленного сустава.
- Профилактика бурсита коленного сустава
- Бурсит коленного сустава: лечение народными средствами.
- Строение тазобедренного сустава человека
- Симптомы заболевания
- Диагностика
- Наши врачи
- Лечение
- Осложнения
- Профилактика
- Услуги ортопедии и травматологии в ЦЭЛТ
- Строение локтевого сустава человека
- Клиническая картина
- Диагностика бурсита коленного сустава
- Продукция medi
- Изделия medi для коленного сустава
- Рентгеноанатомия
- Лечебная гимнастика при артрозе
- Виды гонартроза
- Как сохранить суставы здоровыми
- Диагностика
- Ориентировочное лечение
- Диагностика
- Частые болезни, их причины и проявления
- Симптомы бурсита коленного сустава
- Лечение
- Симптомы гонартроза
Лечебная физкультура при бурсите коленного сустава.
Метод лечения с помощью ЛФК помогает нормализовать двигательно-опорный потенциал ноги. Обычно курс такой терапии длится от 2 до 6 месяцев.
Наиболее эффективные упражнения из положения лежа:
Подъемы ноги. Здоровую ногу необходимо согнуть в колене
Ногу с воспаленным суставом осторожно поднять на 20 сантиметров. Такое положение удерживать 5 секунд
Вернуться в исходную позу. Выполнить 10 подъемов.
Сокращение мышц ягодицы (изометрическое). Удерживать напряжение около 5 — 8 секунд. Выполнить 10 сокращений.
Выполнение движений стопами к себе и от себя. Выполнять лежа, не отрывая пятки от пола. Стопы раздвигать в разные стороны. Повторить движения 10-12 раз.
Комплекс более сложных упражнений из положения стоя:
- Подъем выпрямленной ноги с воспалением вперед (угол 45 градусов). Задержать на 5 секунд, затем расслабить. Выполнить 5-7 повторений.
- Отведение ноги с воспаленным участком в сторону (плавно). Выполнить 5-7 повторений.
- Полуприседы возле стула. Выполнить 3-5 повторений.
В результате выполнения курса лечебной физкультуры пациенты полностью выздоравливают, а также предотвращают повторное возникновение болезни.
Профилактика бурсита коленного сустава
Для предотвращения рецидива бурсита колена необходимо проводить профилактическую терапию. Достаточно соблюдать следующие правила:
Вылечить воспаление до конца для исключения риска рецидива.
Использовать эластичный бинт, бандаж или наколенник
Особенно это важно для взрослых и детей с большими физическими нагрузками и большим риском получения травм (спортсмены).
Возможно использовать укрепляющие, противовоспалительные и обезболивающие мази и гели, например, Найз гель. При местном применении он может вызывать ослабление болей в месте нанесения геля, в том числе болей в суставах в покое и при движении, может уменьшать утреннюю скованность и припухлость суставов
Способствует увеличению объема движений. ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ3.
Контролировать количество интенсивных физических нагрузок.
Не переохлаждать ноги в области колена.
Соблюдать рекомендации специалиста.
Не рекомендуется пренебрегать профилактической терапией, так как это может повлечь за собой рецидив заболевания.
Бурсит коленного сустава: лечение народными средствами.
Лечение народными средствами будет эффективно только в комбинации с медикаментозным лечением. Такие комплексные методы подобрать может только профессиональный доктор.
Чаще всего используются следующие методы:
- Настойки. Растворить 1 чайную ложку прополиса в 50 мл спирта. Настаивать в холодном месте от 3 до 5 дней. На основе такой настойки делают компрессы и примочки.
- Маски. Натереть лук и мыло, смешать, затем добавить мед. Консистенцию равномерно распределить на воспаленный участок, накрыть полиэтиленом, а затем тканью и оставить на 6-8 часов.
- Ледяные компрессы. Завернуть в теплую ткань лед и прикладывать к очагу воспаления.
Не забудьте проконсультироваться со специалистом перед применением народных методов лечения.
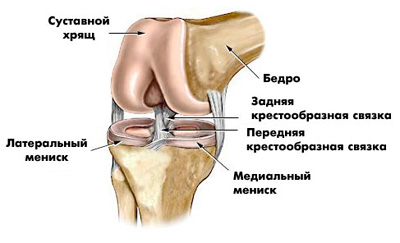
Строение тазобедренного сустава человека
Тазобедренный сустав (ТБС) — важное, подвижное соединение в организме человека, позволяет нам ходить, бегать и прыгать. ТБС является одним из самых гибких частей и обеспечивает больший диапазон движений
Он образует первичное соединение между костями нижней конечности и осевым скелетом туловища, и таза. Суставные поверхности покрыты прочным, но смазанным слоем, который называется гиалиновым хрящом. Дополнительно соединение окружено множеством жестких связок, которые предотвращают вывих сочленения в процессе движения или нагрузок.
ТБС испытывает большую нагрузку, поэтому неудивительно, что поражения его занимают первое место в общей патологии опорно-двигательного аппарата.
Симптомы заболевания
Сразу после падения или удара по суставной капсуле появляется сильный болевой синдром отечность и скованность, что приводит к снижению подвижности. После фиксации сустава в пункте удается снизить дискомфорт. Данная процедура рекомендуется для предварительной подготовки к диагностике (на раннем этапе она невозможна из-за острой боли).
Обычно пациент приходит к врачу с жалобами на боли во время ходьбы, ощущением, как будто колено «проседает». При длительном течении заболевания мышцы бедра становятся слабее, уменьшаются в объёме.
Врач осматривает пациента, проводит специальные тесты. Обычно нестабильность сустава диагностируется во время врачебного осмотра без дополнительного обследования.
Диагностика
С целью уточнения диагноза нестабильности коленного сустава и исключения других заболеваний проводят следующий комплекс исследований:
- Рентгенография коленного сустава.
- .
- Артроскопия – эндоскопическое исследование суставной полости — является наиболее информативным методом диагностики. Врач может осмотреть практически всю полость сустава и обнаружить патологические изменения со стороны крестообразных связок, других структур, а так же выполнить при наличии показаний лечебные манипуляции во время артроскопии.
Наши врачи
Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием
Третьяков Антон Александрович
Врач травматолог-ортопед
Стаж 8 лет
Записаться на прием
Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием
Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием
Лечение
Лечение повреждения крестообразных связок без хирургического вмешательства можно проводить сразу после травмы. Обычно травматолог делает прокол поражённого коленного сустава при помощи иглы и удаляет из него кровь, накладывает на ногу фиксирующую повязку.
В дальнейшем пациенту назначают физиолечение, массаж, лечебную физкультуру (по показаниям). Если признаки нестабильности сохраняются или появляются спустя некоторое время после лечения, то, как правило, требуется операция. При полном разрыве связок обычно травматолог сразу назначает операцию.
Опытные специалисты многопрофильной клиники ЦЭЛТ выполняют протезирование крестообразных связок любой категории сложности.
Осложнения
При отсутствии должного лечения происходит атрофия четырехглавой мышцы бедра и значительное смещение сустава из-за ослабления связок. При этом снижается подвижность и болевой синдром не проходит, а любое движение может ухудшить состояние. Часто человеку приходится соблюдать постельный режим, так как при ходьбе сустав расшатывается и возникает острая боль. Постепенно появляется полная обездвиженность коленного сустава.
Профилактика
Чтобы предупредить нестабильность коленного сустава, нужно следовать 5 правилам:
Правильно выбирать обувь строго по размеру из натуральных материалов и с мягкой подошвой, Нередко специалисты назначают ортопедическую обувь, которая используется при плоскостопии
Важно плотно зафиксировать стопу в комфортной позиции.
Во время занятий бегом, футболом, хоккеем рекомендуется использовать специальный бандаж. При занятиях пауэрлифтингом нужно сократить нагрузки и всегда использовать эластичные бинты
Тренировки должны умеренно напрягать четырехглавую мышцу бедра и не вызывать болевых ощущений.
Нужно пересмотреть свою диету и добавить больше продуктов с высоким содержанием магния, кальция, цинка, фтора. Желательно дополнительно употреблять витаминно-минеральный комплекс.
- При выявлении ослабления связок и смещения сустава нужно отказаться от профессионального спорта и избегать чрезмерных нагрузок.
- Наличие слабости, щелчков и болевых ощущений в коленях является поводом для обращения к специалисту и прохождения или . Никогда не откладывайте консультацию и диагностику, так как болезнь успешно лечится на начальной стадии.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| УЗИ двух симметричных суставов (кроме тазобедренных) | 4 000 |
| МР томография коленного сустава (1 сустав) | 7 000 |
- Остеоартроз
- Натоптыши
Строение локтевого сустава человека
Локоть представляет собой шарнирный сустав, который образуется между дистальным концом плечевой трубчатой кости в верхней области кости и проксимальными концами предплечья. Как и все другие сочленения, в структурное строение локтя входит слой гладкой хрящевой ткани. Также имеется суставная капсула, которая окружает сочленение, обеспечивает прочность и гладкое скольжение.
Жидкость, образуемая синовиальной мембраной суставной капсулы, заполняет пустое пространство между костями и смазывает сустав, уменьшая трение и износ. А обширная сеть связок, окружающих суставную капсулу, помогает локтю поддерживать устойчивость и противостоять механическим нагрузкам. Также имеется кольцевая связка, она простирается от локтевой кости вокруг головки, удерживая кости нижней части руки вместе. Эти связки учитывают движение и растяжение локтя, оберегая его от вывихов и растяжений.
Клиническая картина
Несмотря на то, что в зависимости от этиологии и патогенеза клин, проявления воспаления коленного сустава имеют свои особенности, можно выделить ряд общих признаков, интенсивность которых определяет острое, подострое или хрон, течение Г.
Рис. 1. «Боннетовское положение» при левостороннем гоните.
При острых Г. все признаки воспаления (спонтанная боль в суставе, покраснение кожных покровов над ним, повышение местной температуры, отечность подкожной клетчатки в области сустава, экссудат в полости сустава, болезненность сустава при пальпации, ограничение функции) выражены резко и развиваются быстро. Контуры сустава сглажены, объем его увеличен. Развивается миогенная контрактура, к-рая приводит к вынужденному, полусогнутому — так наз. боннетовскому положению (рис. 1). В этом положении сустав находится в состоянии наибольшего покоя, т. к. менее всего выражено натяжение суставной сумки, связочного аппарата и мышц, что ослабляет или устраняет повышение мышечного тонуса. Боннетовское положение характерно для Г. с экссудативным компонентом воспаления.
В крови при острых Г. выявляется лейкоцитоз (иногда до 25 000), значительное ускорение РОЭ (до 70 мм/час), резкие сдвиги биохим, показателей. В ряде случаев острое течение Г. переходит в хроническое.
При подострых Г. все описанные симптомы выражены в меньшей степени.
Рис. 2. Утолщение правого коленного сустава при хроническом гоните.
При хрон. Г. не обязательно определяются все симптомы воспаления коленного сустава. Боль возникает гл. обр. при движении в суставе. Характерны стойкие изменения формы сустава (рис. 2) в результате органического поражения суставной капсулы, мышечной атрофии, развития артромиогенной контрактуры. Хрон. Г. моноартикулярного типа может протекать без повышения температуры тела, ускорения РОЭ.
В связи с разнообразием этиол, факторов, а также анатомо-функцио нальными особенностями коленного сустава, характеризующегося большой площадью сочленяющихся суставных поверхностей, обширной суставной капсулой, течение Г. отличается большой вариабельностью.
Могут быть острые, непродолжительные и полностью обратимые формы, а также прогрессирующие, хронические с полной утратой функции сустава.
Диагностика бурсита коленного сустава
Диагностика проводится при наличии дискомфорта в коленной чашечке.
-
Первичная диагностика — визуальный осмотр и пальпация места предполагаемого воспаления. После проведения первичной диагностики специалист (терапевт, ортопед, хирург или травматолог) может поставить предварительный диагноз. После постановки первичного диагноза специалист назначает необходимые анализы.
Первичная диагностика важна для правильного определения степени выраженности болезни и места воспаления. Без правильной диагностики точно определить заболевание невозможно.
- Лабораторная диагностика.
Проводится после предварительного диагноза специалиста. При бурсите коленного сустава необходимо сдать анализы: общий и расширенный анализ крови; серологические исследования (выявления антител к инфекциям).
Общий анализ крови показывает состояние организма. Серологическое исследование покажет наличие инфекции.
- Аппаратная диагностика.
Этот метод диагностики позволяет максимально точно определить диагноз.
Обычно используют аппараты МРТ, КТ или УЗИ. Так как эти методы могут дополнить клиническую картину заболевания, их часто используют поочередно.
Самый точный способ аппаратной диагностики — КТ и МРТ. Эти виды диагностики наиболее точно определяют место и степень выраженности воспаления.
- Хирургическая диагностика.
Наряду с аппаратными методами диагностики хирургические неинвазивные, то есть не требующие хирургического вмешательства, методы также очень точно определяют вид и степень воспаления.
Чаще всего используют пункцию и диагностическую операцию.
Пункция содержимого воспаленной синовиальной сумки определит тип бактерии при наличии бактериальной инфекции в колене. Проводится с помощью специальной иглы.
Диагностическая операция может перейти в хирургическую операцию при наличии гнойных очагов воспаления.
Продукция medi
http-equiv=»Content-Type» content=»text/html;charset=UTF-8″>class=»row»>
Ортезы, корригирующие положение коленного сустава, могут стать эффективной альтернативой эндопротезированию и обезболивающим.
С помощью коленных бандажей и ортезов: Genumedi, Collamed OA, M.3s OA и M.4s OA можно лечить гонартроз на разных стадиях.
Источники:
1 Arthrose. Gesundheitsberichterstattung des Bundes; Heft 54. Herausgeber: Robert Koch-Institut, Berlin 2013. Published online at: www.rki.de/DE/Content/Gesundheitsmonitoring/Gesundheitsberichterstattung/GBEDownloadsT/arthrose.pdf (Last accessed: 27.02.2018).
2 Fuchs J. et al. Prävalenz ausgewählter muskuloskelettaler Erkrankungen. Ergebnisse der Studie zur Gesundheit Erwachsener in Deutschland (DEGS1). 2013;56(5-6):678–686.
3 Paschos NK. Anterior cruciate ligament reconstruction and knee osteoarthritis. World J Orthop. 2017;8(3):212–217.
Изделия medi для коленного сустава
http-equiv=»Content-Type» content=»text/html;charset=UTF-8″>pan style=»color: rgb(59, 72, 81); font-family: MediStradaPro, SourceSansPro, Arial, sans-serif; font-size: 16px;»>Коленный сустав является сложно организованной структурой. Повреждение любого компонента коленного сустава, например связок или менисков, ведет к ограничение общей двигательной активности. Бандажи и ортезы компании medi позволяют частично или полностью восстановить двигательную активность без вреда для коленного сустава. Скорее наоборот, грамотное ортезирование позволяет быстрее завершить лечение и реабилитацию.
Разнообразие изделий для коленного сустава обусловлено большим количеством структурных компонентов коленного сустава. Например, при повреждении крестообразных связок обычно используются рамные ортезы, а при повреждении боковых связок в ряде случаев можно ограничиться полужесткими ортезами. Чтобы ортезирование после операции или во время реабилитации было эффективеным, следует руководствоваться рекомендациями врача или специалиста по ортезированию.
Коленный сустав
-
Genumedi PSS
Бандаж коленный компрессионный с субпателлярным ремнем
Размер
- I
- II
- III
- IV
- V
- VI
- VII
-
Genumedi
Бандаж на коленный сустав
Размер
- I
- II
- III
- IV
- V
- VI
- VII
Цвета
- Песочный
- Серебристый
-
Genumedi E⁺motion
Бандаж на коленный сустав для активных людей и занятий спортом
Размер
- 2
- 3
- 4
- 5
- 6
Новинка
-
Genumedi PT
Бандаж на коленный сустав
Размер
- I
- II
- III
- IV
- V
- VI
- VII
Цвета
Серебристый
-
medi elastic knee support
Бандаж на коленный сустав
Размер
- I
- II
- III
- IV
- V
- VI
- VII
Цвета
Карамель
Классы компрессии
CCL II (2 класс компрессии)
-
Stabimed pro
Ортез коленный полужесткий короткий нерегулируемый
Размер
- XS
- S
- M
- L
- XL
- XXL
- XXXL
Цвета
Серый
-
Stabimed
Ортез коленный полужесткий короткий регулируемый
Размер
- XS
- S
- M
- L
- XL
- XXL
- XXXL
Цвета
Серый
-
Collamed / Collamed long
Ортез коленный полужесткий длинный регулируемый
Размер
- XS
- S
- M
- L
- XL
- XXL
- XXXL
Цвета
Серый
-
medi PT control
Ортез коленный полужесткий для стабилизации надколенника
Размер
- XS
- S
- M
- L
- XL
- XXL
Цвета
Серый
-
M.4s PCL dynamic
Ортез коленный жесткий регулируемый для реабилитации после разрывов задней крестообразной связки
Размер
- XS
- S
- M
- L
- XL
- XXL
Цвета
Черный
-
M.4s comfort
Ортез коленный жесткий регулируемый
Размер
- XS
- S
- M
- L
- XL
- XXL
Цвета
- Черный
- Белый
-
Genumedi plus
Бандаж на коленный сустав
Размер
- I
- II
- III
- IV
- V
- VI
- VII
Цвета
Серебристый
Обновлено
Обновить поиск
Пожалуйста, выберите вариант
Пожалуйста, выберите минимум одно изделие
No options for
{{:value}}
Рентгеноанатомия
Рис. 5. Схема рентгенограмм костей голени (а — прямая проекция, б — боковая проекция): 1 — уплотнение костной ткани на месте бывшего эпифизарного хряща; 2 — латеральный мыщелок большеберцовой кости; 3 — медиальный мыщелок большеберцовой кости; 4 — межмыщелковое возвышение большеберцовой кости; 5 — бугристость большеберцовой кости; 6 — разрежение костной ткани в проекции переднего межмыщелкового поля; 7 — поперечные полосы уплотнения в области метафизов большеберцовой кости; 8— передний край большеберцовой кости; 9 — подколенная линия; 10 — гребешки большеберцовой и малоберцовой костей в местах прикрепления межкостной перепонки; 11 — гребешок на месте прикрепления большеберцовых мышц; 12 — лодыжки.
Рентгенологическое исследование костей Голени проводят, как правило, путем рентгенографии (см.) в двух типичных проекциях — прямой и боковой. Рентгенография позволяет судить о контурах скелета Г., определить отделы ее костей (диафизы, эпифизы) и их структуру (рис. 5). В диафизах на снимке четко дифференцируются собственно диафизарная часть с костномозговой полостью, заключенной в компактную костную ткань, и метафизы, построенные из губчатой кости, одетой хорошо выраженным компактным (корковым) слоем. До завершения роста скелета отчетливо видна граница между метафизом и эпифизом — полоска просветления на месте метафизарного хряща. По мере его окостенения зона просветления суживается и, наконец, исчезает, так что четкая граница между эпифизом и метафизарной частью диафиза перестает определяться или же на месте бывшего просветления остается полоса уплотнения губчатой ткани. В эпифизах снимок обнаруживает более ячеистое по сравнению с метафизом строение губчатого вещества кости и меньшую толщину компактного слоя. У детей в зависимости от возраста эпифизы костей Г. либо не видны на рентгенограмме, либо выявляются лишь ядра окостенения в них. У новорожденного только в проксимальном эпифизе tibiae, вблизи от суставной поверхности, имеется ядро окостенения, со временем образующее мыщелки и межмыщелковое возвышение. На 13— 15-м году жизни возникает второе (добавочное) ядро вблизи метафиза. Разрастаясь, оба ядра сливаются, образуют бугристость большеберцовой кости; полное окостенение проксимального эпифиза и сращение его с диафизом происходит в возрасте 20—24 лет. В дистальном эпифизе tibiae ядро окостенения обнаруживается на 2-м году жизни, полное окостенение и сращение с диафизом наступает в возрасте около 18 лет. В дистальном эпифизе малоберцовой кости окостенение начинается на 2-м, в проксимальном — на 4-м году жизни; между 20-м и 24-м годами оба эпифиза сливаются с диафизом. У девушек процессы окостенения завершаются раньше, чем у юношей.
На прямом снимке Г. у некоторых лиц обнаруживают как бы участок разрежения кости под межмыщелковым возвышением, который может быть ошибочно принят за очаг патологического процесса, хотя в действительности он связан с уменьшением общей толщины эпифиза за счет переднего и заднего межмыщелковых полей. Трехгранный диафиз fibulae иногда слегка скручен в виде спирали, так что толщина его компактного слоя на снимке представляется неравномерной, напоминая картину остеопериостита. Канал питающей артерии большеберцовой кости (a. nutricia) дает на боковом снимке изображение косо идущей щели в компактном слое задней поверхности диафиза, иногда симулируя трещину кости. Некоторые индивидуальные особенности — большая толщина переднего края большеберцовой кости, значительно выраженные костные гребешки в местах прикрепления межкостной перепонки, мышц, сухожилий — могут быть приняты за периостальные наслоения.
Лечебная гимнастика при артрозе
Учитывая причину развития заболевания (износ хряща), многие задаются вопросом, что же лучше: делать упражнения или побольше отдыхать, не нагружая суставы? На этот вопрос есть односложный ответ: упражнения чрезвычайно полезны и для страдающих гонартрозом и для профилактики этого заболевания! Обычно при появлении боли люди стараются дать суставам покой, но это ошибочный путь. Недостаток подвижности — это главный фактор риска артроза вообще и гонартроза в частности.
Выполнение специальных упражнений позволяет увеличить силу мышц и улучшить координацию. Кроме того, движение сустава способствует образованию синовиальной жидкости, которая выступает в роли смазки и уменьшает трение суставных поверхностей друг о друга.
Спорт и гонартроз
Что действительно помогает? Помогают ли физические упражнения или лучше отдохнуть? Одно можно сказать точно: спорт и физические упражнения бесценны как для тех, кто уже страдает гонартрозом, так и для тех, кто хочет его предотвратить! Когда люди испытывают боль, они стараются совершать как можно меньше движений больным коленом. Это принципиально неправильный подход, поскольку недостаточная физическая активность является одним из основных факторов развития артроза.
Целенаправленная тренировка пораженных артрозом суставов способствует укреплению мышц и улучшает координацию. При движении вырабатывается больше синовиальной жидкости, что способствует меньшему износу суставного хряща.
Наиболее предпочтительные виды спорта для пациентов с остеоартрозом
Предпочтительные виды спорта с щадящей нагрузкой на суставы:
- Плавание
- Аквааэробика
- Велоспорт
- Гольф
- Ходьба на лыжах
- Ходьба
Нежелательные «контактные» виды спорта:
- Футбол
- Горные лыжи
- Теннис
- Волейбол
Определите вид спортивного занятия, которое вам больше всего подходит. Избегайте серьезных нагрузок, связанных со спортом. Если вы не уверены в том, сможете ли вы заниматься каким-либо видом спорта, обратитесь за советом к врачу.
Виды гонартроза
Коленный сустав образуют три кости:
- Бедренная кость (лат. femur)
- Коленная чашечка (лат. patella)
- Большеберцовая кость (лат. tibia)
Износ суставного хряща происходит между трущимися поверхностями костей. Трение между бедренной костью и большеберцовой костью происходит в двух местах: на внутренней (медиальной) и наружной (боковой) части. Локализация артроза быть отражена в заключении врача.
- Медиальный гонартроз: износу подверглась внутренняя часть суставного хряща.
- Латеральный гонартроз: износу подверглась наружная часть суставного хряща
Артроз — самое распространенное в мире заболевание у взрослых. По данным Института Коха, гонартроз — наиболее распространенная локализация дегенеративного процесса в суставах. На втором месте находится артроз тазобедренных суставов.1,2 Возраст — это значимый фактор риска. Так, более половины женщин в возрасте старше 60 лет имеют гонартроз.1
Как сохранить суставы здоровыми
- Контролировать массу тела, люди с ожирением больше подвержены развитию суставных патологий.
Интересный факт! Ученые выяснили, что снижение веса хотя бы на 10%, уменьшает риск развития заболевания тазобедренного сустава на 45-50%.
Для здоровья нужна физическая нагрузка, однако умеренная. Кроме того нужно научиться правильно поднимать тяжести без вреда для опорно-двигательного аппарата.
Для здоровья суставов значение имеет сбалансированное питание. Необходимо употреблять продукты, богатые на Омега-3, кальций, витамины А и В. Отличным дополнением станут биологически активные добавки в составе которых коллаген и гиалуроновая кислота.
Диагностика
Во время консультации у хирурга или ортопеда, доктор расспросит пациента о течении патологии, проведет визуальный осмотр и пальпацию. Помощь в постановке диагноза и подборе терапии оказывает дополнительное лабораторное и инструментальное обследование:
- Пункция внутрисуставной жидкости позволяет оценить ее количество, макро- и микроскопические особенности, наличие специфических маркеров заболеваний.
- Рентген. Лучевая диагностика суставов в передней и боковой проекции подтверждает переломы, разрушения. На рентген-снимках изучается высота стояния надколенника для оценки состояния связок.
- Для подтверждения накопления жидкости проводят УЗИ.
- При дуплексном сканировании оценивается кровеносная сеть колена.
- Цифровое КТ проводится, если подозревается повреждение мягких тканей.
- Структура костей изучается на МРТ.
- С целью оценки нервной проводимости работы мышц назначается электромиография.
- В редких случаях проводится осмотр сустава во время артроскопии.
- При подозрении на злокачественные образования проводится забор тканей на биопсию.
Ориентировочное лечение
Купирование состояния зависит от основной патологии. При воспалительных заболеваниях лечить следует антибиотиками, гормональными препаратами и НПВС. Артрит ревматоидной этиологии можно вылечить только базисной терапией. При развитии дегенеративных разрушений подбираются хондропротекторы, и в полость соединения вводят препараты гиалурона.
Строение коленного сустава важно учитывать при удалении патологических включений. Хирургическая коррекция назначается при переломах и разрывах соединительнотканных элементов
Злокачественные процессы излечиваются химио- и лучевой терапией. Функциональное лечение коленного сустава и послеоперационная реабилитация включает ЛФК, тейпирование, методы физиотерапии, использование ортопедической обуви и коррекцию массы тела.
Диагностика
Диагностика проводится на основании анамнеза, клин, картины, данных лабораторных и специальных инструментальных методов исследования и не представляет больших затруднений у больных с установленным диагнозом суставных, инфекционных, дистрофических заболеваний или травматических повреждений коленного сустава.
Однако диагностика моноартикулярных поражений, когда системное суставное заболевание начинается с коленного сустава или протекает в виде истинного моноартрита данного сустава, довольно сложна. Наряду с тщательно собранным анамнезом проводят цитол., биохим., иммунол., бактериол, исследование синовиальной жидкости (см.), пункционную биопсию синовиальной оболочки и хряща с последующим морфол, их анализом, артроскопию (см. Суставы), сканирование и рентгенол. исследование сустава.
Дифференциальную диагностику следует проводить с костными заболеваниями коленного сустава — фиброзными остеодистрофиями, гигантоклеточной остеокластомой, саркомой, а также с новообразованиями мягких тканей коленного сустава — пигментным виллонодулярным синовитом, синовиомой (см. Коленный сустав).
Рис. 3. Артропневмограмма коленного сустава при хроническом синовите: утолщение капсулы и резкое расширение полости верхнего заворота (указано стрелкой).
Большое значение для диагностики и дифференциальной диагностики различных форм Г. имеет рентгенол, исследование сустава — артрография (см.): применяют рентгенографию в стандартных проекциях с использованием специальных укладок, напр, для исследования феморопателлярного сочленения, томографию (см.), а также контрастный и дубльконтрастный (сочетание артропневмография — рис. 3 — с введением йодированных препаратов) методы исследования для выявления патологии хряща, менисков и мягкотканных элементов сустава.
Лечение — см. Артриты.
Частые болезни, их причины и проявления
Самые часты патологии колена — травмы из-за чрезмерного действия механических факторов и дегенеративные изменения. Сюда относят переломы, разрывы связок и сухожилий, артрозы. Благодаря функциональным особенностям чаще всего повреждается не латеральный, а медиальный мениск. Проявляются травмы болью в покое и при движении, отечностью области, локальным покраснением кожи. При разрыве связок или менисков, появляется ограниченность движения в определенной плоскости и синдром «выдвижного ящика», когда голень возможно сместить вперед или назад.
К воспалительным патологиям, которые развиваются из-за действия патогенных агентов, относят артриты, бурситы, артрозы и другое. Иногда болезни могут быть результатом действия микроорганизмов, аутоиммунных процессов, нарушения метаболизма или развиваться на фоне травм. Нередко внутренние поражения вызывают скопление жидкости в суставе. Кроме локальных изменений (боли, припухлости, красноты, отечности), возникают и системные проявления в виде лихорадки, упадка сил и утомляемости. Специфические заболевания имеют свои характерные проявления.
Симптомы бурсита коленного сустава
Болезнь имеет общую симптоматику, а также отличительные черты в зависимости от расположения воспаления.
Специалисты отмечают общие проявления патологии:
- Отек области воспаления.
- Нарастающие болевые ощущения в пораженной зоне (при ходьбе и в статическом положении колена).
- Покраснение кожи на месте воспаления.
- Местное повышение температуры.
При возникновении одного или нескольких вышеперечисленных симптомов необходимо обратиться к специалисту, чтобы избежать риска появления осложнений.
Клиническая картина видов воспаления несколько различается.
|
Локация воспаления |
Симптомы |
|
Препателлярный (передний) |
|
|
Супрапателлярный (надколенный) |
|
|
Инфрапателлярный (подколенный) |
|
|
Гусиный (киста Беккера) |
|
Специалисты выделяют отличительные симптомы по характеру накопленной жидкости.
Признаки гнойного бурсита наряду с общими симптомами: сонливость, общее повышение температуры тела до 39 градусов, головная боль, озноб, появляется резкая боль в участке воспаления, увеличиваются лимфатические узлы.
Серозный бурсит не имеет отличительных симптомов.
Хронический бурсит протекает вяло с периодами ремиссий и обострений. Может привести к кистозным образованиям.
Лечение
Лечение повреждения крестообразных связок без хирургического вмешательства можно проводить сразу после травмы. Обычно травматолог делает прокол поражённого коленного сустава при помощи иглы и удаляет из него кровь, накладывает на ногу фиксирующую повязку.
В дальнейшем пациенту назначают физиолечение, массаж, лечебную физкультуру (по показаниям). Если признаки нестабильности сохраняются или появляются спустя некоторое время после лечения, то, как правило, требуется операция. При полном разрыве связок обычно травматолог сразу назначает операцию.
Опытные специалисты многопрофильной клиники ЦЭЛТ выполняют протезирование крестообразных связок любой категории сложности.
Симптомы гонартроза
Типичными для гонартроза являются следующие симптомы:
- Боль в коленных суставах при подъеме по лестнице или ходьбе по неровной поверхности
- Боль и скованность в коленных суставах после длительного отдыха, которые исчезают/уменьшаются по мере расхаживания
- Боли в коленных суставах усиливаются после интенсивных нагрузок
- Возможны отеки коленных суставов
- При выраженном процессе во время сгибания / разгибания коленного сустава может быть слышен характерный хрустящий звук
- Специфические ноющие боли в коленях возникают в холодную и дождливую погоду
По мере прогрессирования гонартроза частота появления симптомов и их выраженность нарастает. Боль в суставах может возникать даже в покое. При этом амплитуда движения коленных суставов постепенно уменьшается.1