Неврологические заболевания
Содержание:
- Часто задаваемые вопросы
- ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
- НЕЙРОГЕННЫЕ РАССТРОЙСТВА ДВИЖЕНИЙ
- Симптомы Сосудистых заболеваний нервной системы:
- Ппцнс у детей
- Что такое Сосудистые заболевания нервной системы —
- Этапы взаимодействия
- ОПУХОЛИ НЕРВНОЙ СИСТЕМЫ
- ЗАБОЛЕВАНИЯ СПИННОГО МОЗГА
- ДЕМИЕЛИНИЗИРУЮЩИЕ ЗАБОЛЕВАНИЯ
- АЛКОГОЛЬНЫЕ ПОРАЖЕНИЯ
- Диагностика и лечение рассеянного энцефаломилита. Лечение в клинике «Эхинацея»
- Что такое ППЦНС
- ОБЪЁМНЫЕ ВНУТРИЧЕРЕПНЫЕ ЗАБОЛЕВАНИЯ
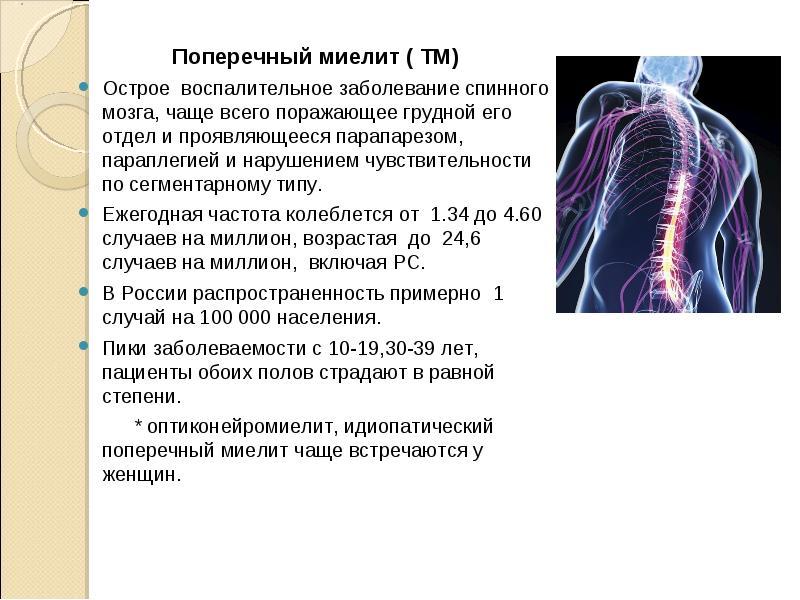
- Миелит
- НЕЙРОДЕГЕНЕРАТИВНЫЕ ПРОЦЕССЫ
- Симптомы
- Что такое нервная система человека
- Часто встречающиеся вопросы
Часто задаваемые вопросы
Около 2 месяцев стали неметь и ослабли ноги. Отчего это может быть?
Слабость и нарушения чувствительности в конечностях могут наблюдаться при полиневропатиях различной природы. Например, в результате сахарного диабета или интоксикаций. Для установления причины и подбора адекватной терапии необходимо обратиться к врачу неврологу. Возможно, есть необходимость в дополнительных лабораторных и инструментальных обследованиях.
У меня появилась слабость в правой руке после сна. Это от позвоночника?
Причиной внезапной слабости в руке могут быть и заболевания позвоночника. Однако, нельзя исключить сосудистую причину или сдавление нервного ствола (нервного сплетения). Для выяснения причины и для назначения лечения Вам следует обратиться к врачу-неврологу.
Можно ли вылечить алкогольную невропатию?
Токсические и дисметаболические полинейропатии, в т.ч. алкогольные являются, чаще всего, хроническими заболеваниями. На фоне адекватной терапии возможно достижение длительной и стойкой ремиссии
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Классификация
инфекционных заболеваний ЦНС учитывает этиологию, локализацию, характер
морфологических изменений, особенности клинического течения поражения.
• По этиологии выделяют заболевания бактериальные, вирусные, грибковые, прионовые, паразитарные.
• По локализации выделяют воспалительные процессы следующих отделов:
∨ воспаление мозговых оболочек (менингит);
∨ воспаление головного мозга (энцефалит);
∨ воспаление спинного мозга (миелит);
∨ воспаление головного и спинного мозга (энцефаломиелит);
∨ воспаление оболочек и вещества спинного мозга (менингомиелит);
∨ воспаление оболочек и головного мозга (менингоэнцефалит).
Отдельную группу образуют внутричерепной и внутрипозвоночный абсцесс и гранулёма.
Морфологические
изменения при инфекционных поражениях ЦНС различны: экссудативное и
продуктивное воспаление, дистрофические, некротические,
демиелинизирующие процессы. Часто сочетание патологических изменений.
Пёстрая морфологическая картина затрудняет диагностику поражения.
Клиническое течение может быть молниеносным, острым, подострым и
хроническим. Возбудители инфекционных заболеваний могут распространяться
в ЦНС гематогенным, контактным, лимфогенным и периневральным путями.
ГНОЙНЫЕ ИНФЕКЦИИ
Гнойные
процессы ЦНС чаще всего вызваны контактным распространением воспаления и
бактериальной эмболией при среднем отите, риносинусите, ангине,
пневмониях, реже — при черепно-мозговой травме, инфекционном
эндокардите, остеомиелите и др.
Менингит
Менингит —
воспаление мозговых оболочек. Воспаление мягкой и паутинной оболочек
называют лептоменингитом. Пахименингит — воспаление твёрдой
мозговой оболочки. Лептоменингит обычно обозначают как менингит, так как
воспаление мягких мозговых оболочек бывает гораздо чаще, чем твёрдых.
НЕЙРОГЕННЫЕ РАССТРОЙСТВА ДВИЖЕНИЙ
Нейрогенные расстройства движений характеризуются патологическими изменениями количества движений, их темпа и координации:
Гипокинезии — уменьшение объема и скорости произвольных движений. Они могут проявляться в виде:
- пареза — уменьшения объема и силы движений;
- паралича — полного отсутствия движений.
В зависимости от распространенности расстройств движений выделяют:
- моноплегии — паралич одной конечности;
- параплегии — паралич обеих рук или ног;
- гемиплегии — паралич одной половины тела;
- тетраплегии — паралич рук и ног.
Гиперкинезии — увеличение непроизвольных движений.
Гиподанамии — снижение двигательной активности и силы мышечных сокращений при движении.
Симптомы Сосудистых заболеваний нервной системы:
Классификация сосудистых заболеваний головного мозга.
- Начальные проявления недостаточности мозгового кровообращения;
-
Преходящие нарушения мозгового кровообращения:
- Транзиторные ишемические атаки;
- Церебральные гипертонические кризы;
- Острая гипертоническая энцефалопатия.
-
Стойкие нарушения мозгового кровообращения (инсульты):
-
Ишемический инсульт:
- В левом каротидном бассейне;
- В правом каротидном бассейне;
- В вертебро-базилярном бассейне;
- В том числе инсульт с восстановимым неврологическим дефицитом, малый инсульт (3 недели).
-
Геморрагический инсульт:
- Паренхиматозная гематома;
- Вентрикулярное кровоизлияние;
- Субдуральная гематома;
- Эпидуральная гематома;
- Субарахноидальное кровоизлияние.
- Последствия перенесенного инсульта (более 1 года).
-
Ишемический инсульт:
-
Прогрессирующие нарушения мозгового кровообращения:
- Дисциркуляторная энцефалопатия (атеросклеротическая, гипертоническая);
- Хроническая нетравматическая субдуральная гематома.
Ппцнс у детей
У ребенка в период внутриутробного развития и уже после рождения до семи дней жизни вероятен риск перинатального поражения центральной нервной системы (ППЦНС).
Что означает диагноз ППЦНС?
ППЦНС отмечается у 10% новорожденных детей, рожденных в срок, и около 70% от общего числа заболеваний у недоношенных детей.
Причины Ппцнс у детей
ППЦНС у новорожденного может возникнуть в результате присутствия следующих составляющих:
- гипоксия плода;
- родовые травмы;
- наследственность;
- инфекционные заболевания матери в период беременности;
- снижение уровня гемоглобина в крови матери в процессе вынашивания ребенка;
- патология плаценты.
Риск ППЦНС выше в случае наличия предрасполагающих факторов:
- тазовое предлежание плода;
- недоношенноть или переношенность;
- крупный плод (более четырех килограммов).
ППЦНС у новорожденных детей: симптомы
В случае постановки диагноза ппцнс новорожденному ребенку, у него отмечаются следующие признаки наличия ппцнс:
- изменение мышечного тонуса (гипер- или гипотонус);
- двигательное беспокойство;
- тремор подбородка и конечностей;
- судороги;
- нарушение чувствительности;
- дискинезия желудочно-кишечного тракта (неустойчивый стул, метеоризм, срыгивания);
- изменение частоты сердечных сокращений;
- приглушенный звук сердечных тонов;
- изменение ритма дыхания;
- увеличение объема головы ребенка более одного сантиметра за неделю;
- неравномерная окраска кожных покровов ребенка.
Как правило, к году ребенка проявления уменьшаются или исчезают полностью. Однако, перинатальные поражения могут иметь отдаленные последствия:
ППЦНС у новорожденных: лечение
В остром периоде новорожденный ребенок попадает в палату интенсивной терапии для комплексного лечения:
- гемостаз: внутривенно вводят дицинон, рутин и препараты кальция;
- дегидратационная терапия: применение мочегонных средств;
- дезинтоксикационная терапия: коррекция метаболических процессов путем ввода 10% раствора глюкозы, аскорбиновой кислоты;
- симптоматическая терапия, включающая в себя устранение судорог, патологии дыхательной и сердечно-сосудистой системы.
Кормление ребенка осуществляется посредством зонда или грудью в зависимости тяжести протекания заболевания.
В восстановительном периоде основной задачей является уменьшение проявлений неврологического симптома. Против судорог врач может назначить фенобарбитал, радодорм, финлепсин, при частых срыгиваниях – мотилиум или церукал, в случае наличия двигательных нарушений – ализин, галантамин, дибазол, прозерин.
С целью уменьшения кровоизлияний назначают препарат лидазу. Чтобы восстановить трофические процессы головного мозга применяют ноотропные препараты: пирацетам, глютаминовая кислота, церебролизин.
При малейших подозрениях родителей на наличие у ребенка перинатального поражения центральной нервной системы следует незамедлительно обратиться за консультацией к невропатологу для подбора комплексного лечения. Чем раньше начать лечение, тем выше вероятность полного выздоровления ребенка.
Следует помнить, что развитие ребенка происходит индивидуально, в том числе и организация мозговой деятельности. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
| Открытое овальное окно у новорожденных Овальным окном называют клапан, соединяющий предсердия и в период внутриутробного развития являющийся открытым. В норме при рождении, когда малыш делает вздох клапан должен закрыться. Однако это происходит не всегда. | Активность детей иногда способна проявиться в самый неожиданный момент. Секунду назад ребенок тихо лежал на диване – и вот вы уже слышите крик и находите малыша на полу. Что делать в случае, если ребенок упал с высоты, например, с кровати? |
| Роды – трудный процесс не только для матери, но и для малыша, приходящего в этот мир, и иногда они осложняются и возникают патологии, одной из которых является ПЭП – перинатальная энцефалопатия. Насколько опасен этот диагноз? | Новорожденный малышу не всегда легко дается приход в наш мир и не всегда он появляется достаточно подготовленным. Вот и возникает у детей такое явление, как судороги. Расскажем о них подробнее в нашей статье. |
Что такое Сосудистые заболевания нервной системы —
В настоящее время всё большую значимость приобретают сосудистые заболевания головного мозга. Это обусловлено увеличением среди населения численности лиц пожилого и старческого возрастов, а также нарастающим негативным влиянием факторов урбанизации в экономически развитых странах. Увеличение числа больных гипертонической болезнью, широкая распространённость аритмий, высокая стоимость антигипертензивных медикаментов обуславливают рост заболеваемости инсультом в странах СНГ. Инсульты и их последствия занимают 2-3 место среди причин смертности в мире. По данным России и стран СНГ в течении ближайшего месяца с момента заболевания умирают около 30%, а к концу года – 45-48%. При геморрагическом инсульте смертность в первый месяц достигает огромной цифры 75%. Из лиц переживших инсульт, к трудовой деятельности возвращаются не более 10-12%; 25-30% остаются до конца жизни инвалидами. Высокий уровень смертности, заболеваемости и инвалидизации при инсульте обуславливает актуальность знания данной патологии.
Этапы взаимодействия
Наша главная задача — чтобы Вы получили медицинские услуги и сервис, соответствующие всем европейским стандартам
1
Сбор информации и первичная консультация
До приезда в клинику мы организуем подготовительную работу: знакомство с историей болезни, подготовка программ диагностики и лечения, предварительные переговоры с профессором, перевод для него медицинской документации.
Наши специалисты берут на себя всю организационную работу (отправка приглашения, консультация по сбору документов для визы, бронирование гостиницы и билетов).
2
Организация диагностики и процесса лечения
Мы бронируем места для пациента и сопровождающих лиц в клинике Нордвест или в отелях Франкфурта-на-Майне, координируем все даты консультаций с врачами и медицинских процедур, контролируем прохождение диагностики и лечения.
Мы гарантируем полное организационное и консультативное сопровождение пациента на всех этапах обследования, лечения и реабилитации, а также языковую поддержку.
3
Выписка и сопровождение реабилитации
При выписке из клиники пациент получает все медицинские выписки и документацию с переводом на русский язык. Мы также можем предложить дальнейший контроль за состоянием здоровья и продолжением терапии, помощь в поддержании связи с докторами.
Мы обеспечиваем пациенту постоянную связь с лечащим врачом, чтобы он мог своевременно сообщать о динамике своего состояния и получать рекомендации.
Подробнее
ОПУХОЛИ НЕРВНОЙ СИСТЕМЫ
Опухоли нервной системы — многочисленная группа новообразований. Их строение и развитие зависят от вида нервной ткани, которая дала начало опухолевому росту. Опухоли нервной системы могут быть доброкачественными и злокачественными. Однако новообразования, локализующиеся в головном испинном мозге, вне зависимости от морфологического строения вызывают тяжелые расстройства функций ЦНС и поэтому опасны для жизни. Если не удалить даже доброкачественную опухоль, расположенную в полости черепа, то рано или поздно она сдавит мозг и приведет к смерти больного. Злокачественные опухоли имеют, кроме того, еще одну особенность — они метастазируют только в пределах головного или спинного мозга.
Классификация опухолей нервной системы зависит от того, какие клетки явились источником опухолевого роста.
Новообразования нервной ткани подразделяют на опухоли:
- центральной нервной системы;
- оболочек мозга;
- вегетативной нервной системы;
- периферической нервной системы.
Опухоли ЦНС подразделяют на нейроэктодермальные, нейрональные и развивающиеся из низкодифференцированных и эмбриональных клеток нервной системы.
Нейроэктодермальные опухоли возникают на разных этапах развития клеток глии и нейронов. Поэтому среди этих опухолей выделяют глиомы — развивающиеся из различных видов глии:
- астроцитарной — астроцитомы и глиобластома;
- олигодендроглии — олигодендроглиома и злокачественная олигодендроглиома;
- эпендимы и хориоидного эпителия — доброкачественные (эпендимомы и хориоидпапиллома), злокачественные (анапластическая эпендимома и хориоидкарцинома).
Нейрональные опухоли — развивающиеся из нервных клеток:
- ганглионеврома (доброкачественная);
- ганглионейробластома (злокачественная).
Опухоли, развивающиеся из низкодифференцированных и эмбриональных клеток нервной системы, только злокачественные.
низкодифференцированные опухоли — медуллобластома и глиобластома.
Менингососудистые опухоли развиваются в оболочках мозга. Их разделяют на доброкачественные (менингиома и арахноидэндотелиома) и злокачественные (менингеальные саркомы).
Опухоли вегетативной нервной системы развиваются в основном из ганглиозных клеток симпатических ганглиев, и в зависимости от зрелости клеток здесь возникают доброкачественная — ганглионеврома и злокачественные — симпатобластома и ганглионейробластома.
Опухоли периферической нервной системы развиваются из шванновских оболочек нервов, которые дают начало доброкачественным опухолям — неврилеммоме, или невриноме, и нейрофиброме. Нейрофибромы могут иметь множественный, системный характер как проявления болезни Реклингхаузена. Среди злокачественных опухолей наиболее часто встречается злокачественная неврилеммома.
Морфология почти всех указанных опухолей выявляется в основном под микроскопом. Однако приведенная классификация помогает понять генез опухолей центральной, вегетативной и периферической нервной системы, которые в целом составляют группу почти из 100 типов опухолей, и каждая из них имеет свои морфологические и клинические особенности. Вместе с тем в опухолях нервной ткани имеют место все те закономерности доброкачественного и злокачественного роста, которые вообще присущи опухолям (см. главу 10).
ЗАБОЛЕВАНИЯ СПИННОГО МОЗГА
Поперечные поражения (трансверсионные, т.е. пересекающие орган в поперечном или косом направлении) могут быть острыми и медленно прогрессирующими.
•
Острые поперечные поражения — результат травмы (обычно
открытые травмы позвоночника и спинного мозга), инфаркта (нарушение
кровотока в передней позвоночной артерии), кровоизлияния (обычно при
сосудистых аномалиях) или острой демиелинизации. В клинической практике
используют термин «поперечный миелит».
◊ Первичный миелит — воспаление спинного мозга при инфекционном поражении (например, нейротропными вирусами).
◊
Вторичный миелит — осложнение инфекционных заболеваний
(тифа, кори, скарлатины и др.), травм и ранений позвоночника, спинного
мозга, действия токсинов.
• Медленно
прогрессирующие поперечные поражения — следствие повреждения
спинного мозга при росте опухолей эпидурального пространства (метастазы
рака молочной железы или лимфомы), субдурального пространства
(менингиома, шваннома), реже самого спинного мозга (астроцитома,
эпендимома), а также при туберкулёзном спондилите.
Вне
зависимости от причины полного или частичного поперечного поражения
спинного мозга возникает восходящее и нисходящее перерождение типа
Валлера.
ДЕМИЕЛИНИЗИРУЮЩИЕ ЗАБОЛЕВАНИЯ
Демиелинизирующие
заболевания ЦНС вызывают преимущественное разрушение миелиновой
(шванновской) оболочки при относительной сохранности аксона.
Шванновские
клетки образуют шванновскую оболочку, или невролемму, окружающую аксоны
и дендриты периферической нервной системы, клеточные тела в сенсорных
ганглиях, нервные волокна в белом веществе ЦНС. При диаметре аксона
примерно 2 мкм плазматическая мембрана одиночной шванновской клетки
обёртывает спирально участок аксона длиной в несколько сотен микрон. По
химическому составу миелин — липопротеин. В расчёте на сухую массу
содержание липидов в миелине составляет 70-80%, белка 20-30%. Основные
функции миелина: трофическая, сальтаторное проведение нервного импульса,
опорная, барьерная.
Болезни миелина делят на две основные группы:
∨ миелинопатии — генетически обусловленные биохимические дефекты синтеза миелина;
∨ миелинокластии
(собственно демиелинизирующие заболевания) — разрушение нормально
синтезированного миелина под влиянием различных воздействий.
Это
деление на группы условно, поскольку проявления миелинопатий могут быть
вызваны внешними факторами, а в патогенезе миелинокластий, вероятно,
имеет значение генетическая предрасположенность.
РАССЕЯННЫЙ СКЛЕРОЗ
Рассеянный
склероз (множественный склероз, пластинчатый склероз, диссеминированный
склероз) — основное демиелинизирующее заболевание.
Характерно
хроническое, медленно прогрессирующее течение. Очаги демиелинизации
неравномерно расположены в ткани головного и спинного мозга, в
результате наблюдают клиническое разнообразие болезни. Заболевание чаще
возникает у молодых людей (20-30 лет), значительно реже — в
более старшем возрасте и очень редко у детей.
АЛКОГОЛЬНЫЕ ПОРАЖЕНИЯ
У взрослых различают острую и хроническую интоксикацию алкоголем.
•
Острая интоксикация. Наблюдают наркотический эффект, в его
основе — воздействие этанола на ретикулярную формацию ствола и
гипоталамическую область с её вазомоторными, вегетативными и
эндокринными влияниями. Приём большой дозы алкоголя угнетает ЦНС, вплоть
до развития коматозного состояния. Алкогольная кома нередко
заканчивается смертью. Морфологически выявляют выраженный отёк с
геморрагическими петехиальными кровоизлияниями мозговых оболочек и
вещества мозга. Микроскопически виден некроз нейронов, тигролиз,
клеточное набухание, диапедезные кровоизлияния в различных областях
мозга.
• Хроническая алкогольная
интоксикация — повреждение нервной системы не только
непосредственно токсическим влиянием этанола, но и нарушением питания
организма, прежде всего, витаминной недостаточностью. В результате
наблюдают накопление кетоновых кислот и других метаболитов, токсичных
для нервной ткани. Важны нарушения микроциркуляторного русла,
способствующие развитию ишемии ЦНС.
Диагностика и лечение рассеянного энцефаломилита. Лечение в клинике «Эхинацея»
Установить диагноз нам помогают лабораторные и инструментальные исследования.
- На МР-томограммах хорошо видны очаги демиелинизации. Подобные очаги демиелинизации могут быть и при других заболеваниях, например при ревматическом поражении нервной системы (системная красная волчанка, васкулит), после травмы, во время или после вирусного поражения, например при вирусном энцефалите. Отличить рассеянный энцефаломиелит с рассеянным склерозом и ревматическими заболеваниями ЦНС можно по результатам МР-томографии (МРТ) с контрастом.
- Анализы крови на антитела к различным инфекциям и ревматические показатели позволяют дифференцировать системную красную волчанку с поражением мозга, васкулитом (воспаление сосудов).
- Данные биохимии крови помогут выявить возможные нарушений обмена, что позволит грамотно подобрать лекарственные препараты.
- Подробная иммунограмма позволит чётко оценить причину происходящего, и подобрать подходящее в данной ситуации лечение.
Лечение рассеянного энцефаломиелита в нашей клинике стоится таким образом:
- Погасить агрессию иммунитета к нервной системе, при этом сохранить (восстановить) нормальный иммунный ответ на внедрение болезнетворных микробов.
- Максимально восстановить функцию отделов мозга, поврежденных воспалением. Для этого мы используем различные пути стимулирования ремиелинизации.
- Контроль состояния иммунной системы и коррекция ее работы при выявлении отклонений. Чтобы подобрать правильное противовоспалительное лечение, мы подробно исследуем иммунный статус каждого нашего пациента. Мы должны помогать тому звену иммунитета, которое ослаблено, и подавлять избыточную функцию того звена иммунитета, которое вызывает аутоиммунную агрессию.
- Диагностика и лечение инфекций. Это помогает избежать перехода рассеянного энцефаломиелита в рассеянный склероз. Один раз в полгода-год выполняем контрольные иммунограммы и проверяем наличие инфекций. Корректируем работу иммунной системы и боремся с инфекциями, не дожидаясь осложнений. Мы проводим профилактику хронических очагов воспаления (хронический тонзиллит и фарингит, дисбактериоз кишечника, цистит, простатит, фурункулёз и др.), при необходимости выполняем профилактическое лечение
На первом этапе важно немедленно остановить воспаление. Чем раньше остановим воспаление – тем меньше потеря вещества головного и спинного мозга.
- Стероидные гормоны останавливают воспаление, буквально, в течение нескольких часов. Отрицательная сторона – стероиды останавливают воспаление, подавляя иммунитет. Если в дебюте заболевания участвовали вирусы, то применение стероидных гормонов в чистом виде (без противовирусной и иммуномодулирующей терапии) подавит противовирусный иммунный ответ. По нашему мнению, это может подтолкнуть к переходу рассеянного энцефаломиелита в рассеянный склероз. Поэтому мы часто используем внутривенные иммуноглобулины.
- Внутривенные иммуноглобулины (ВВИГ), т.е. готовый набор антител к разным микробам от большого количества доноров. Суть действия ВВИГ – замещение своих «плохих» антител «хорошими» донорскими. Эти иммуноглобулины устраняют избыточную агрессию собственного иммунитета, и одновременно поддерживают противоинфекционный иммунитет.
На втором этапе важно разобраться в причинах воспаления и принять меры, чтобы больше такого не повторилось или чтобы не стартовало другое аутоиммунное заболевание. Выявляем и пролечиваем инфекции
На основании данных иммунологического анализа крови проводим иммунокорригирующую терапию.
Третий этап – восстановительный. Важно как можно скорее восстановить проводящие пути нервной системы. Антиоксиданты и ноотропы, особенно препараты пептидной природы, в сочетании с транскраниальной магнитной стимуляцией. Двигательная реабилитация. Не теряя времени, боремся с параличами и спастичностью
В этот же период можно начать массаж и гимнастику для восстановления функции пострадавших мышц
Антиоксиданты и ноотропы, особенно препараты пептидной природы, в сочетании с транскраниальной магнитной стимуляцией. Двигательная реабилитация. Не теряя времени, боремся с параличами и спастичностью. В этот же период можно начать массаж и гимнастику для восстановления функции пострадавших мышц.
Что такое ППЦНС
Поражения центральной нервной системы в детской неврологической практике — это один из собирательных диагнозов. Он описывает целый ряд нарушений деятельности мозга: как его структур, так и основных функций. Перинатальный период обычно является временем их формирования и возникновения. Среди факторов риска следует отметить болезни матери будущего ребёнка:
- тяжёлые формы токсикозов;
- обменные нарушения;
- инфекционные заболевания, перенесённые во время беременности;
- патологии иммунной системы.
Значение имеют и родовые травмы, чреватые повреждением ЦНС, а также некоторые лекарственные средства, химические вещества и радиация. Чем раньше в процессе эмбриогенеза мозг плода затрагивают патологические процессы, тем тяжелее будет симптоматика поражений ЦНС в послеродовом периоде.
Существует ряд патологических факторов, которые влияют на нервную систему плода и новорождённого ребёнка. Их принято делить на четыре основных группы:
- Поражения центральной нервной системы, возникающие вследствие ишемии или гипоксии мозга. В качестве причин выступают асфиксии во внутриутробном периоде, недостаточность дыхания новорождённых, патологии кровообращения внутри сердца, гипотензия сосудов в постнатальной фазе.
- Травмы ЦНС. Они возникают в результате мозговых кровоизлияний (при поражении мозга и его оболочек). Имеют значение и нарушения мозгового кровотока, приводящие к необратимым изменениям структуры ЦНС.
- Инфекции во внутриутробном периоде. Мать передаёт заболевание плоду через плаценту, контактным способом и по восходящим путям.
- Поражения ЦНС токсически-метаболического характера. Причины: обменные нарушения (например, когда мать во время беременности часто употребляет алкогольные напитки), курение, некоторые лекарственные средства, наркотики и т.д. Всё это оказывает выраженное токсическое воздействие на плод, приводя к необратимым поражениям его нервной системы.
Перинатальные поражения ЦНС описывают в форме совокупности нескольких проявлений, которые могут сочетаться между собой. Если в симптоматике превалируют нарушения двигательных функций, у ребёнка нарушен тонус мышц, а спонтанная активность в движениях становится ниже либо, наоборот, патологически высока. В данном случае типичны и проявления ЗПР по причине того, что из-за постоянных сбоев в работе мышечной системы дети не могут совершать движения целенаправленно. У них не формируются полноценные двигательные функции и речь.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Если патология затрагивает вегетативно-висцеральную сферу, дети часто срыгивают, у них низкая масса тела, нарушены дыхание, работа сердца и температурная регуляция. Кожа приобретает характерный «мраморный» оттенок, возникают кишечные заболевания в виде энтеритов или энтероколитов.
Одним из тяжёлых проявлений ППЦНС является наличие гипертензионно-гидроцефального синдрома. При таком варианте течения заболевания в мозге постоянно скапливается лишняя жидкость (главным образом, в местах нахождения ликвора). У ребёнка постоянно повышено внутричерепное давление, большой родничок увеличен, а голова часто становится непропорционально огромной. Такие дети плохо спят и монотонно плачут, запрокидывая голову.
ЗПР характеризуется тем, что дети поздно начинают самостоятельно держать голову и развиваются очень медленно по сравнению со сверстниками. Есть ещё синдром, характеризующийся повышенной нервно-рефлекторной возбудимостью, когда дети слишком гиперактивны, не могут контролировать свои движения, плохо спят. Также у них может наблюдаться тремор рук, ног и других частей тела. Если болезнь протекает тяжело либо ребёнок не наблюдается у квалифицированного детского невропатолога, есть риск развития судорожного синдрома.

ОБЪЁМНЫЕ ВНУТРИЧЕРЕПНЫЕ ЗАБОЛЕВАНИЯ
Любое
поражение, вызывающее увеличение объёма головного мозга (опухоль,
абсцесс, кровоизлияние), ликвора или крови в полости черепа, приводит к
возрастанию внутричерепного давления. О его повышении говорят при
давлении спинномозговой жидкости более 200 мм вод.ст. Чем быстрее
увеличение объёма поражения, тем быстрее ухудшается состояние пациента,
зависящее также от степени деформации и смещения мозга.
При
повышенном давлении ликвора, вызванном расширением объёмного
внутричерепного поражения, осложнения развиваются в определённой
последовательности. Вначале происходит сужение субарахноидального
пространства над поверхностью полушарий, уплощение извилин мозга,
сужение борозд, уменьшение бокового желудочка на стороне объёмного
патологического образования и расширение — на противоположной.
Затем возникает латеральное смещение срединных структур (межжелудочковой
перегородки, передних мозговых артерий и третьего желудочка). Наконец,
формируются внутренние мозговые грыжи — надмозолистая
(подсерповая), транстенториальная и тонзиллярная.
• Надмозолистая, или подсерповая грыжа — выпячивание поясной извилины под свободным краем мозгового серпа.
•
Транстенториальная грыжа — выпячивание мозговой ткани
медиальной части височной доли под свободным краем намёта мозжечка.
Характерно сдавление III пары черепных нервов, разрушение ядер III и
IV нервов, что приводит к нарушению движения глаз. Вокруг
водопровода мозга и в области среднего шва — многочисленные
периваскулярные кровоизлияния (вторичные кровоизлияния в мозговой ствол,
или кровоизлияния Дюре) .
• Тонзиллярная
грыжа — выпячивание миндалин мозжечка в большое затылочное
отверстие. При этом миндалины сдавливают продолговатый мозг, происходит
повреждение в нём дыхательного центра и развитие апноэ. Грыжа миндалин
мозжечка вызывает нарушение тока ликвора через IV желудочек,
дальнейшее нарастание внутричерепного давления и, следовательно,
формирование «порочного круга».
НАБУХАНИЕ И ОТЁК МОЗГА
Набухание,
отёк и разжижение мозга — стадии одного процесса. Их развитие
происходит в различной последовательности (первичное набухание с
последующим вторичным отёком или первичный отёк с последующим вторичным
набуханием). Иногда отёк и набухание возникают одновременно. В англо- и
франкоязычной литературе понятия «набухание» и «отёк» мозга
тождественны.
Набухание и отёк мозга —
патологическое увеличение объёма тканей мозга (местное или диффузное,
одного или обоих мозговых полушарий) вследствие накопления в них воды.
Мозг считают набухшим, если разница между вместимостью черепа и объёмом
мозга меньше 8%. Набухание и отёк мозга возникают при различных
патологических процессах: опухолях, абсцессах мозга, черепно-мозговых
травмах, мозговых сосудистых инсультах, эпилептическом состоянии,
тяжёлых интоксикациях и других процессах, определяя, в большинстве
случаев, прогноз заболевания.
Патогенез отёка
мозга сложен (нарушение водно-электролитного обмена, повышение
осмотического давления, замедление кровотока и др.). Выделяют два типа
отёка:
∨ вазогенный — при повышении
проницаемости стенки сосудов микроциркуляторного русла и/или увеличении
фильтрационного давления;
∨ цитотоксический — при ряде метаболических нарушений.
Макроскопически
набухание и отёк мозга почти неразличимы и вызывают увеличение объёма
мозга. Мозг становится влажным и блестящим на разрезе. Видны уплощение
извилин, сужение борозд, расширенные полнокровные вены мозговой коры,
стёртость границ между белым и серым веществом мозга, уменьшение объёма
или полное исчезновение одного или обоих боковых желудочков.
Микроскопические признаки набухания, отёка и разжижения мозга различны.
Миелит
Еще одним примером воспалительных заболеваний ЦНС является миелит – воспаление спинного мозга. Оно может диффузно поражать целый участок спинного мозга (поперечный миелит) или быть очаговым (диссеминированный миелит). Основными симптомами заболевания являются:
- мышечная слабость;
- парезы, в том числе – спастические;
- нарушения чувствительности;
- нарушения походки;
- боли во всем теле;
- депрессия;
- истощение;
- а также дисфункции кишечника и/или мочевого пузыря.
И поперечное, и диссеминированное течения миелита также могут сопровождаться поперечным параличом с чувствительными или двигательными — в зависимости от региона поражения — нарушениями.
НЕЙРОДЕГЕНЕРАТИВНЫЕ ПРОЦЕССЫ
Деменция —
патологическое расстройство памяти и нарушение, по крайней мере, одной
когнитивной (познавательной) функции. Виды нарушений когнитивной
функции:
∨ афазия (нарушение речи);
∨ апраксия (нарушение способности выполнять целенаправленные движения);
∨ агнозия (нарушение узнавания предметов и явлений);
∨ снижение
интеллектуальной деятельности (планирования, программирования,
абстрагирования, установления причинно-следственных связей).
При
деменции нарушение памяти и когнитивных функций снижает социальную или
профессиональную адаптацию больного ниже предшествующего индивидуального
уровня.
Болезнь Альцхаймера —
важнейшая причина деменции, характерно прогрессирующее снижение памяти,
изменение личности, дисфункция высшей нервной деятельности, вплоть до
потери способности к самообслуживанию.
• Современная классификация болезни Альцхаймера основана на возрастном принципе. Выделяют следующие формы.
◊
Болезнь Альцхаймера (тип 2 болезни Альцхаймера, пресенильная
деменция альцхаймеровского типа) проявляется до 65 лет.
◊
Болезнь Альцхаймера (тип 1 болезни Альцхаймера, сенильная
деменция альцхаймеровского типа) имеет позднее начало (после
65 лет).
• Этиология болезни неизвестна.
Большое значение имеют генетические факторы. Для семейных форм с ранним
началом болезни Альцхаймера характерен аутосомно-доминантный тип
наследования, выявлены мутации в хромосомах 21, 14 и 1. При
спорадических формах болезни Альцхаймера роль генных мутаций ещё неясна.
Симптомы
При невропатиях симптомы могут быть разными и зависят от зон поражения. Пациенту они доставляют массу неприятных ощущений:
- вялый паралич мышц
- боль в конечностях
- изменение чувствительности кожи (может быть контраст ощущений на одном участке кожи по сравнению с другим)
- отсутствие ощущений боли и не только
- атрофия мышц
- нарушение речи
- чувство онемения лица, конечностей
- мышечная слабость конечностей
- нарушение координации движений
- сухость кожи
- очаговое побледнение
- покраснение и посинение травмированного участка
- может встречаться асимметрия лица (при повреждении лицевых нервов)
Что такое нервная система человека
Часто встречающиеся вопросы
Наблюдения докторов говорят что изначально психически и физически здоровый человек способен перенести длительный или сильный стресс без последующих осложнений в виде болезней.
Но если организм уже имеет свои «слабые места» в виде предрасположенности к заболеваниям, расстройствах на ранних (еще даже не выявленных) стадиях, или ослаблен болезнью, то перенапряжение нервной системы может запустить целый каскад недугов. Частые примеры такого развития событий это формирование гипертонии, снижение или повышение веса после стрессовых событий.
Верно ли, что все «болезни от нервов»?
Очень много заболеваний имеют причины и механизмы развития в виде нарушения нервной системы и психики. Но не правильно говорить, что «все болезни от нервов». Существуют и другие причины для заболеваний: генетические дефекты, инфекции и отравления, травмы, есть много расстройств с не выявленной этиологией.
Могут ли внутренние болезни вызывать психические расстройства?
Да. Тело и психика связаны. Значительная часть болезней внутренних органов могут способствовать нарушению поведения и приводить к душевным болезням.
К примеру, атеросклероз и гипертоническая болезнь при отсутствии лечения и прогрессировании будут вызывать энцефалопатию и психоорганический синдром (снижение памяти, интеллекта, эмоциональная неустойчивость). Недостаточность щитовидной железы — к снижению интеллектуальных возможностей.