Диета 5 при панкреатите
Содержание:
- Какие продукты можно употреблять при наличии ХП в организме
- Осложненные формы
- Кому необходимы
- Запрещенные продукты при обострении ХП
- Употребление продуктов с красителями, ароматизаторами, молочных продуктов и различных напитков
- Почему нужно соблюдать диету
- Как лечить хронический панкреатит
- Продукты для восстановления поджелудочной железы
- Питание при панкреатите у взрослых
- Питание при панкреатите для детей
- Зачем соблюдать диету
- Причины недуга
- Основные принципы
- Общие рекомендации
- Общие принципы диеты
- Овощи
- Диета при остром панкреатите
Какие продукты можно употреблять при наличии ХП в организме
При развитии хронического панкреатита пациенты часто задают вопрос медспециалистам о том, какие продукты можно употреблять при хроническом панкреатите.
Когда возникает воспаление поджелудочной чрезвычайно полезным считается употребление в пищу свеклы. Содержащийся в большом количестве в составе корнеплода йод способствует нормализации функционирования поджелудочной. Употреблять свеклу следует в протертом виде (кашица) при возникновении сильных болевых ощущений за час до приема пищи. Объем свекольной кашицы единоразово потребляемой в пищу равен 200 г.
 Свекла должна быть мелко натертой
Свекла должна быть мелко натертой
При хроническом панкреатите разрешенными к употреблению видами мяса являются:
- постная телятина;
- белое мясо курицы;
- постная говядина;
- мясо индейки;
- крольчатина;
- свинина с низким показателем жирности.
Разрешенными для употребления овощами при хроническом панкреатите являются следующие:
- помидоры;
- огурцы;
- капуста;
- тыква;
- кабачок.
 Овощи, даже при хроническом панкреатите, обязательно должны быть включены в меню
Овощи, даже при хроническом панкреатите, обязательно должны быть включены в меню
К разрешенным для употребления продуктам при хроническом панкреатите относятся следующие фрукты и ягоды:
- клубника;
- сладкие яблоки летних и осенних сортов;
- папайя;
- ананасы (в ограниченном количестве);
- авокадо;
- груши;
- арбузы.
В период наступления ремиссии разрешено в ограниченном количестве добавить в пищу фрукты из списка запрещенных в момент обострения хронической формы панкреатита. Однако перед употреблением этих фруктов их надо подвергнуть тепловой обработке в духовом шкафу или пароварке.
 Запеченные яблоки и груши разнообразят меню больного
Запеченные яблоки и груши разнообразят меню больного
Существует определенный перечень правил, когда и как употреблять при наличии ХП различные виды фруктов. Основными правилами, которые требуется выполнять при использовании фруктов в пищу, являются следующие:
- Фрукты, разрешенные для использования в пищевом рационе требуется перед употреблением как можно тщательнее измельчить, растереть или истолочь.
- Употреблять некоторые фрукты рекомендуется только после тепловой обработки.
- Запрещено употребление более 1 плода в сутки.
- Точно знать перечень разрешенных и запрещенных для питания фруктов.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Кому необходимы
Оперативное вмешательство на крупнейшей железе, которая вырабатывает пищеварительные ферменты и гормоны для обменных процессов организма, возможно после длительного консервативного лечения, которое не дало положительного итога. Или в том случае, когда медикаментозная терапия невозможна. Больного на операционный стол приводят врожденные пороки, травмы, свищи органа или крайне запущенные стадии заболеваний железы. Хирургическая операция значительно улучшит качество жизни пациента.
Острый и хронический панкреатиты
Хирургическое лечение жизненно необходимо при остром панкреатите, когда начался процесс отмирания тканей железы или образовались кисты. Нередко во время подобных операций хирургам приходится одновременно удалять камни или даже полностью жёлчный пузырь.
При сложном течении панкреатита в хронической форме лечение лекарственными средствами не помогает. Могут образовываться камни, свищи, сужение протоков, воспаление головки железы. В таком случае врачи назначают больному резекцию головки поджелудочной железы методом Фрея. Только таким способом у пациента пройдут боли, и замедлится прогрессирование сахарного диабета.
Ложная киста
Возникает часто после острого воспаления. Выглядит как мешковидное выпячивание. Процесс её развития может длиться долгие годы. Пациенты жалуются на сильные боли и тошноту. Ложной называется потому, что ее стенка не состоит из слизистой ткани. Единственный способ от нее избавиться – только хирургический. Метод оперативного вмешательства зависит от расположения кисты. Если ее возможно достать, то применяется дренирование и гастроскопия. В таком случае в процессе ее удаления брюшная полость не вскрывается.
Рак
Злокачественная опухоль в крупнейшей железе организма всегда быстро растет и развивается. Её отростки могут задевать соседние органы и ткани, нарушая их работу. Пока не появились метастазы, раковое образование необходимо удалить. Это даст шанс человеку на жизнь. При злокачественных новообразованиях длительность и исход оперативного вмешательства трудно предугадать даже самым высококвалифицированным хирургам. Продолжительность операции будет определяться месторасположением и размером новообразования.
Запрещенные продукты при обострении ХП
Больному следует знать, какие продукты запрещены к использованию в пищу при хроническом панкреатите. Помимо категорически запрещенных к употреблению при хроническом панкреатите имеется целый ряд продуктов, употребление которых следует значительно ограничить.
Запрещенными при ХП являются следующие продукты:
- жирные сорта мяса, такие как мясо утки, гуся, жирная свинина;
- жирные сорта рыбы;
- вяленая и копченая рыба (такая как скумбрия, лосось и осетр);
- молочные продукты, имеющие высокий уровень содержания жиров;
- сырки в шоколаде и копченые сыры;
- яйца в виде яичницы или сваренные вкрутую;
- овощи, способные усиливать газообмен (редька, редис, фасоль, щавель и хрен);
- фрукты, имеющие кислый вкус, такие как лимон, киви, инжир, финики и виноград;
- сладости и мучные изделия, особая опасность для организма исходит от свежей выпечки;
- газированные напитки, имеющие в своем составе красители, квас, крепкий чай и кофе.
 Как бы не был соблазнительным фаст фуд — обходите его стороной
Как бы не был соблазнительным фаст фуд — обходите его стороной
При наличии у человека обострения ХП не рекомендуется употреблять в пищу следующие фрукты:
- цитрусовые;
- кислые сорта яблок;
- персики;
- сливы;
- алычу;
- манго.
Категорически запрещено употребление при хроническом панкреатите алкогольных напитков любой крепости. Дело в том, что алкоголь влияет на поджелудочную как яд. Употребление алкоголя при наличии хронического панкреатита способно привести к летальному исходу.
Употребление продуктов с красителями, ароматизаторами, молочных продуктов и различных напитков
Продукты, содержащие в своем составе красители, консерванты и ароматизаторы, не рекомендуется употреблять в пищу, так как они оказывают пагубное влияние на состояние поджелудочной, особенно в период обострения заболевания. Огромное количество продуктов на прилавках магазинов, содержащих перечисленные компоненты, способствует тому, что по статистике в последнее время появилось большое количество больных панкреатитом.
Глазированные сырки, творог с высоким процентным содержанием жира, копченые виды сыра, соленый сыр и сыр с добавлением острых приправ употреблять при наличии обостренного состояния хронического панкреатита категорически запрещено. Употребление мороженого также под запретом, особенно те его сорта, в состав которых входит не натуральное сливочное масло, а пальмовое.
Продукты с красителями пагубно влияют не только на больных панкреатитом, но и на здоровых людей
Запрещен прием любых газированных напитков, таких как лимонад или газированная минеральная вода, так как такие напитки провоцируют усиление процесса газообразования, что вызывает вздутие живота. Большинство современных напитков, реализуемых в торговых сетях, в своем составе содержат большое количество ароматизаторов, красителей и консервантов, которые оказывают пагубное влияние на состояние поджелудочной железы, по этой причине от таких напитков следует категорически отказаться.
Почему нужно соблюдать диету
Распространённый вопрос среди пациентов: как мне поможет ограничение продуктов питания? И это не удивительно, многим из нас намного проще принять одну таблетку в надежде, что она избавит нас от всех болячек. При панкреатите такая тактика будет в корне неверным решением.
При воспалении важно создать функциональный покой поджелудочной железе, а это возможно только при условии полного отказа от продуктов питания и блюд, которые вызывают повышенную ферментативную активность этого органа. В условиях полного функционального покоя создаются благоприятные условия для восстановления повреждённой ткани, улучшается отток панкреатического сока, улучшается кровообращение
Всё это в итоге приводит к снятию воспаления и основных симптомов заболевания. В отдельных случаях болезнь переходит в стадию стойкой ремиссии, то есть совсем перестаёт беспокоить пациента.
Если диета не соблюдалась, то о восстановлении не может быть и речи. Универсального препарата для лечения панкреатита ещё не изобретено. Существует только вспомогательная медикаментозная терапия, которая идёт в дополнение к диетотерапии.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
Продукты для восстановления поджелудочной железы
В отличие, например, от печёночных клетки поджелудочной железы неспособны восстановляться полностью. Однако, при употреблении продуктов для восстановления поджелудочной железы здоровые клетки органа работают активнее и восполняют количество ферментов, необходимое для переваривания пищи. Так бывает при панкреатите, когда железа воспаляется.
В более сложном случае, при сахарном диабете, современная медицина бессильна: терапия при этом заболевании состоит в корректировке уровня глюкозы посредством специальных препаратов.
При симптомах панкреатита нельзя заниматься самолечением; следует обратиться к врачу и следовать его указаниям. Что можно сделать самому, так это не провоцировать железу острой, жирной, жареной пищей и спиртными напитками.
Хороший способ снизить напряжение воспалённого органа — голодание. Отказ от пищи уменьшает выработку панкреатического сока и повреждение остальных, пока ещё здоровых железистых клеток.
Набирает популярности несколько необычный способ восстановления — с помощью такого продукта для восстановления поджелудочной железы, как финики. Их нужно кушать натощак, тщательно пережёвывая и запивая чистой водой — из родника или колодца. Курс — 2 недели.
Схема такова. Помытые финики, сложенные на белой фарфоровой тарелке, съедают утром, до завтрака. Максимальная доза — 15 штук, но обязательно нечётное количество. Через полчаса можно завтракать, причём, не изменяя своим пищевым привычкам и обычному рациону. Естественно, без жирных-острых-жареных блюд, вредных всегда, а не только при панкреатите.
Финиковая диета нормализует пищеварение, восстановляет клетки и функции железы. Усилить эффективность помогает «фруктовое продолжение» диеты. Это означает, что три дня подряд нужно кушать исключительно груши и ничего кроме них. 3 — 5 фруктов в сутки, в зависимости от размера, вычищают слизистую и протоки от мёртвых клеток и всего лишнего, накопившегося в пищеварительном тракте, завершая процесс восстановления этих органов.
Питание при панкреатите у взрослых
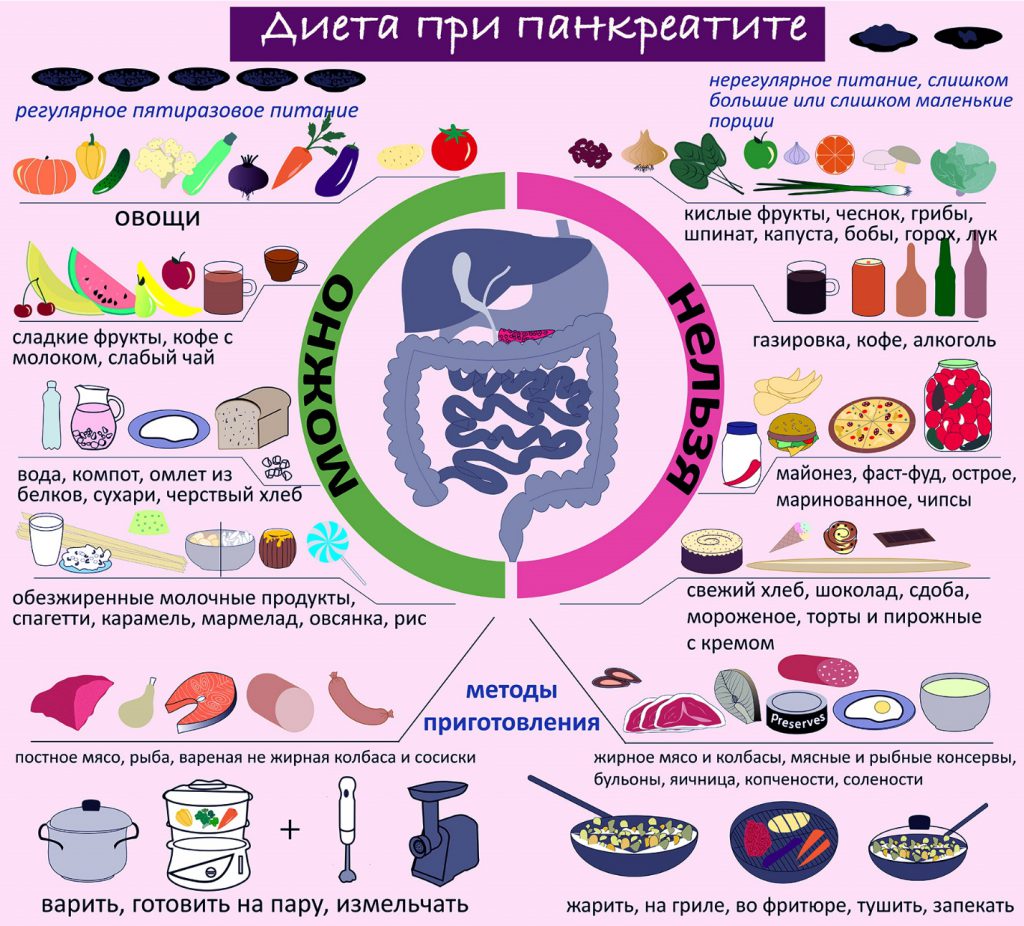
Система питания не предусматривает употребление тяжелой и жирной пищи. Диета при панкреатите, которую прописывает доктор, основывается на принципах правильного питания. Пациентам рекомендовано питаться маленькими порциями 5 раз в день. Из рациона навсегда придется исключить вредные для здоровья продукты. При заболеваниях поджелудочной железы необходимо кушать преимущественно белковую пищу, а употребление жиров и углеводов лучше свести до минимума.
Соблюдение диеты без срывов возможно при составлении меню на неделю вперед. Составляя рацион, учитываете следующие рекомендации:
- не пропускать приемы пищи (кушать через каждые 3-4 часа);
- кушать порциями в 150 г;
- перетирать пищу, если она способна раздражать слизистую;
- блюда лучше выбирать с повышенным содержанием белка;
- навсегда забыть о чрезмерном употреблении жиров и углеводов;
- отказаться от блюд с повышенным содержанием экстрактов;
- при сильных болях отказываться от еды на два дня.
Намного сложнее выдержать такую диету сладкоежкам, ведь им нельзя употреблять любимые конфеты, торты и печенье.
Питание при панкреатите для детей
Детская диета формируется в зависимости от типа заболевания. При хроническом панкреатите маленькому пациенту следует придерживаться строжайшей диеты на стадии обострения заболевания, а при затихании болевого синдрома можно переходить на щадящий вариант. К сожалению, хроническая форма панкреатита требует пожизненные ограничения в пищевом рационе.
Строгая диета сроком на один месяц прописывается ребенку при остром панкреатите. Диета №5 – это самая эффективная система питания, которая позволяет за пять лет полностью избавиться от страшного диагноза.
Диета при реактивном панкреатите у детей соблюдается минимум две недели после приступа заболевания. В данном случае не стоит ограничивать ребенка слишком сильно. Для полного излечения достаточно придерживаться принципов правильного питания соответствующего возрасту малыша.
Независимо от стадии заболевания из меню необходимо полностью исключить:
- копченные и маринованные продукты;
- фаст-фуд;
- острое, соленое, жареное;
- продукты с консервантами, ароматизаторами и усилителями вкуса.
Диета при реактивном панкреатите у ребенка позволяет составить следующий рацион питания:
| Завтрак | картофельное пюре на молоке, отварная курица |
| Перекус | творожный пудинг, некрепкий чай |
| Обед | куриный суп, салат со свеклой, отварная рыба |
| Перекус | яблочное желе |
| Ужин | простокваша, сухарик |
Диета при реактивном панкреатите основана на лечебном столе №5
В первые дни малыша практически не кормят через рот, а используют исключительно парентеральное питание. Во второй день, если нет приступов рвоты, можно давать пить воду, но не более одного стакана в день. Если приступ панкреатита проходит, то с третьего дня позволяется употреблять жиденькую кашу, картофельное пюре, компоты на основе сухофруктов, кисель. Постепенно в питание можно добавлять постные супы, омлеты, а при положительной динамике – вареную говядину, курицу. Со второй недели в меню уже смело можно включать нежирные молочные продукты, рыбу и мясо в вареном виде или приготовленное на пару. Подробная система питания подбирается лечащим доктором.
Ребенок часто не понимает всей серьезности заболевания, ему трудно выдерживать так много времени без сладостей. Из яблок можно приготовить желе или испечь нежную запеканку. Абсолютно все еду можно употреблять только теплой и мелкими кусочками. От соли и сахара на первое время лучше вообще отказаться.
Диета при панкреатите у детей через месяц допускает употребление адыгейского сыра, запеченных мяса и рыбы, творога, макаронных изделий. Значительно расширяется список разрешенных овощей: кабачок, морковь, капуста, тыква, свекла. Обязательно нужно употреблять больше натуральных кисломолочных продуктов. В кашу можно добавлять немного сливочного масла, а в пюре – сливки.
Во время ремиссии меню для ребенка необходимо расширять в зависимости от улучшения его самочувствия. Если поджелудочная железа отрицательно воспринимает нововведенный продукт, его нужно сразу исключить. Постепенно малышу в ограниченном количестве можно давать свежевыжатые соки, сезонные овощи, ягоды. Примерная диета, стандартно для панкреатита, включает в себя белковые продукты, жидкие каши и белое мясо птицы. На время нужно отказаться от употребления цельного молока, но готовить на его основе каши и супы позволяется. Маленьких сладкоежек изредка можно баловать вареньем, зефиром, мармеладом.
Если малыш питается в школьной столовой, внимательно изучите меню учреждения. Несомненно, в учебных и дошкольных заведениях придерживаются принципов диетического питания, однако не всё, что предлагается в столовой, можно употреблять больным панкреатитом.
Перед тем, как отправить ребенка в детский сад или школу, в его карточке следует сделать запись о наличии панкреатита и потребности в специальном лечебном питании. Подготовьте список со всеми продуктами, запрещенными для ребенка, и передайте его воспитателю, учителю. Обязательно проведите разъяснительную работы с малышом, чтобы он понимал серьезность заболевания и знал, что можно есть вне дома. Когда ребенок понимает ситуацию, ему будет легче придерживаться диеты без срывов.
Зачем соблюдать диету
Лечение и питание при панкреатите – взаимосвязанные понятия. Правильно составленный повседневный рацион позволяет решать ряд важных задач:
- Исключение избыточной нагрузки на воспаленную поджелудочную железу, что обеспечивается дробным питанием и исключением тяжелых для переваривания блюд. При панкреатите это является первостепенной задачей.
- Обеспечение полноценного переваривания базовых нутриентов. Гармонично составленное меню при панкреатите обеспечивает поступление необходимого количества питательных веществ, а адекватное количество потребляемой пищи и сбалансированность блюд способствуют достаточному их перевариванию под действием ферментов поджелудочной железы.
- Предотвращение повторного обострения, ведь рецидив при этом заболевании в подавляющем большинстве случаев связан с погрешностями в питании. Поэтому при хроническом панкреатите диеты желательно придерживаться постоянно.
- Снижение риска развития сахарного диабета. Дело в том, что поджелудочная железа относится не только к пищеварительной системе, но и является эндокринным (гормонально активным) органом. Ее ткани содержат особые образования – островки Лангерганса. В них вырабатывается гормон инсулин, при его недостаточной продукции у человека формируется сахарный диабет. Хроническое или часто повторяющееся воспаление чревато постепенной гибелью функционально активных клеток, в том числе островков Лангерганса. Именно поэтому панкреатит рассматривают как один из основных факторов риска развития сахарного диабета, а погрешности в питании – как важный предрасполагающий фактор.
Диета при панкреатите направлена на создание условий, при которых пищеварение будет максимально полноценным.
Причины недуга
Преимущественно причинами, приводящими к заболеванию, является формирование камней в желчном пузыре и некроз тканей, связанный с чрезмерным потреблением спиртосодержащих напитков. Как показывает статистика, 40% пациентов, которые попадают в больницу с обострением, употребляли накануне алкоголь.
Причины:
- алкоголизм;
- употребление жирной, копченой, острой пищи;
- проблемы с оттоком желчи, в частности образовавшиеся камни в пузыре;
- сосудистые заболевания;
- язва, гастрит, опухоль в желудке;
- генетическая предрасположенность;
- осложнения после ОРЗ, гриппа или ОРВИ;
- инфекции, в частности гепатит вирусного характера и паротит;
- травмы живота;
- прием антибиотиков тетрациклиновой группы, цитостатиков и сульфаниламидов.
При подтверждении диагноза лечение панкреатита в Москве должно пройти незамедлительно. Запуская болезнь, вы обрекаете себя на развитие хронической формы, которая может перейти в сахарный диабет и онкологию с местом локализации в поджелудочной железе.
Наши врачи
Основные принципы
Если у вас панкреатит, питание должно быть дробным. То есть, нужно есть каждые 2-3 часа небольшими порциями. Получается, вместо 3 раз человек принимает пищу 5-6 раз в день, по 300 грамм. Это снижает нагрузку на пищеварительную систему.
Также есть 5 основных правил, которых нужно придерживаться:
- Питьевой режим. Еду запивать не нужно. Вместо этого лучше пить воду за 20 минут до приема пищи и через 1 час после нее. Суточная норма воды составляет 2-3 литра.
- Температурный режим. Ешьте теплые блюда. Так поджелудочная не будет раздражаться горячим или холодным.
- Способы приготовления. Варите, готовьте на пару, запекайте – что угодно, только не жарьте.
- Консистенция. Питание при панкреатитах должно быть максимально щадящим. Продукты нужно измельчать, особенно при обострениях болезни.
- Солевой режим. Не пересаливайте еду. Суточная доза соли не должна превышать 5 грамм.
На этом ограничения не заканчиваются. Больному придется полностью пересмотреть рацион – исключить продукты, разрушающие ткани поджелудочной железы, и добавить то, что поддерживает ее.
Общие рекомендации
Диета при обострении панкреатита заключается в механическом, термическом и химическом щажении органов пищеварительного тракта. При соблюдении рекомендаций назначенного лечебного стола достигается нормальное функционирование железы, желудка и кишечника. Больные должны употреблять питательную пищу, а также белковые продукты.
В рационе максимально снижается количество углеводов и жиров, это помогает предотвратить развитие перерождения нормальных клеток в жировые. Диета при панкреатите поджелудочной железы подразумевает выполнение таких правил:
- правильная механическая обработка продуктов. Это значит, что употребляемые блюда должны быть протертыми, разваренными или приготовленными на пару;
- соблюдение температурного режима. Нельзя употреблять горячую пищу, ровно так же как и холодную;
- не забывайте об умеренности. Старайтесь не переедать. Большое количество пищи создаст повышенную нагрузку на поджелудочную железу и весь пищеварительный тракт;
- дробное питание. Старайтесь не делать большие перерывы между приемами пищи. Кушайте каждые два–три часа понемногу. Небольшие порции лучше усвоятся организмом;
- откажитесь от алкоголя. Спиртные напитки приводят к закупорке просвета панкреатических протоков, что нарушает отток пищеварительного сока в двенадцатиперстную кишку;
- бросьте курить. Никотин усиливает развитие воспалительной реакции.
Диета при обострении хронического панкреатита исключает употребление жирной и жареной пищи
Важно! Употребление алкоголя в период лечения приведет к ухудшению самочувствия и развитию опасных осложнений. Лечение при приступе панкреатита базируется на «трех китах»:. Лечение при приступе панкреатита базируется на «трех китах»:
Лечение при приступе панкреатита базируется на «трех китах»:
Холод. К животу на место проекции поджелудочной железы прикладывают пузырь со льдом. Голод. В первые несколько дней больные не должны вообще употреблять пищу. Покой
Крайне важно соблюдать полный физический и психический покой
Рассмотрим примерное питание при обострении панкреатита на два дня:
- 1 день. На завтрак приготовьте на пару белковый омлет и овсяную кашу на воде. Перекусить можно домашним йогуртом с сухим печеньем. Обед – вегетарианский суп, гречневая каша с куриными кнелями и ягодное желе. На полдник можно съесть обезжиренный творог. Ужин – картофельное пюре и отварная рыба. За два часа до сна – стакан кефира;
- 2 день. Завтрак – манная каша с отваром шиповника. Ланч – молоко с творогом. На обед приготовьте суп-пюре из кабачков и тыквы, овсяную кашу с рыбными фрикадельками и компот из сухофруктов. Полдник – галетное печенье с чаем. На ужин разрешается съесть творожное суфле и протертую гречневую кашу. Выпейте стакан простокваши за два часа до сна.
Общие принципы диеты
Задача диеты при панкреатите заключается в механическом, химическом и термическом щажении желудочно-кишечного тракта. То есть, посредством соблюдения лечебного стола при воспалении поджелудочной железы достигается ее нормальное функционирование, защита желудка и кишечника от агрессивных продуктов питания, снижение активизации желчного пузыря и предупреждение заболеваний печени.
Лечебный стол при панкреатите по классификации по Певзнеру – это стол №5п. Стол №5п несколько отличается от стола №5, который назначается при заболеваниях печени, но также имеет ряд схожих ограничений в питании.
Диета при панкреатите должна быть питательной, содержать повышенное количество белков, но сниженное количество жиров и углеводов (в частности сахара) для предупреждения перерождения печени в жировой гепатоз и развитие сахарного диабета.
Суточное количество необходимых питательных элементов диетического стола при панкреатите:
- белки: 100 – 120 гр. (из них 65% животных);
- жиры: 80 — 100 гр. (из них 15 – 20% растительных);
- углеводы: 300 – 350 гр. (сахар не более 30 – 40 гр.)
- поваренная соль 6 – 10 гр. (пища должна быть недосоленной);
- свободная жидкость 1,5 – 2 литра.
Энергетическая ценность диеты составляет 2500 – 2600 ккал.
Общие принципы диеты при панкреатите
Механическая обработка пищи
При остром панкреатите или при обострении хронической формы вся пища должна быть протертой, разваренной или приготовленной на пару, что обеспечивает максимальное щажение желудка.
Температурный режим
Пища должна подаваться ни горячей, ни холодной. Оптимальная температура еды 20 – 50°C.
Чувство меры
При панкреатите очень важно соблюдать меру во время еды. Не допускается переедания, т.к
это создает не только повышенную нагрузку на поджелудочную железу, но и на весь пищеварительный тракт в целом.
Количество приемов пищи
Прием пищи в течение дня должен быть дробным, до 5 – 6 раз в день. Не стоит стараться утолить голод сразу большой порцией еды, необходимо следовать принципу: «лучше мало, но часто». Это облегчит работу поджелудочной железы, пища лучше усвоится, а болевые ощущения после еды практически исчезнут.
Отказ от вредных привычек
Употребление алкоголя опасно не только развитием алкоголизма, но при панкреатите спиртные напитки провоцируют образование белковых «наростов» — бляшек в протоках поджелудочной железы, закупоривая их, нарушая отток секрета железы в двенадцатиперстной кишки, тем самым усугубляя воспалительный процесс в органе и провоцируя железу к усилению самопереваривания.
Никотин в свою очередь, препятствует выработке ферментов, которые обезвреживают уксусный альдегид (данное вещество образуется при распаде алкоголя в организме, он провоцирует воспаление поджелудочной железы).
Овощи
Основной компонент рациона питания больного панкреатитом – овощи. Они составляют большую часть от всех потребляемых продуктов питания. Их подают в запечённом, отварном, тушёном виде на завтрак, обед или ужин. Сырые овощи используют как перекус в любое время суток. Очень полезно варить супы на овощном бульоне. Подойдёт практически все виды овощей:
- Морковь;
- Свёкла;
- Картофель;
- Сельдерей;
- Перец (но не острый);
- Кабачки;
- Баклажаны;
- Капуста;
- Горох;
- Томаты.
В периоды обострения овощи отваривают и протирают на тёрке или измельчают в блендере, придавая блюдам консистенцию пюре. Это облегчает переваривание, снижает нагрузку не только на поджелудочную железу, но и на желчный пузырь (последний зачастую воспаляется при панкреатите).

Диета при остром панкреатите
В первые дни заболевания, когда выражен болевой синдром, необходимо придерживаться принципа: «голод, холод и покой». То есть исключаются все продукты питания, на живот грелка со льдом, больной должен соблюдать физический и эмоциональный покой.
Разрешается пить негазированные щелочные воды до 1,5 – 2 литров в день. С 3 – 4 дня в меню вводятся слизистые отвары, несладкий чай и отвар шиповника, жидкая, разваренная каша. На 5 – 6 сутки разрешается белковый омлет, протертая гречневая или овсяная каша, немного сухариков, отварные овощи, питание до 6 раз в день малыми порциями. Постепенно в меню вводятся пудинги, муссы, запеканки, разбавленные соки. Со стиханием острого периода переходят на лечебный стол №5п.