Диета при инфаркте миокарда
Содержание:
- Диагностика
- Что такое инфаркт, что необходимо о нем знать?
- Профилактика
- Симптомы инфаркта
- Запрещенные продукты
- Типичное течение
- Первая помощь
- Клиническая картина нетипичных случаев
- …и алкоголь
- Симптомы
- Питание при инфаркте миокарда
- Необходимость соблюдения диеты
- Основные признаки инфаркта
- Разрешенные продукты
- Диета после инфаркта миокарда
- Диагностика и лечение
- Осложнения инфаркта миокарда
Диагностика
После приезда скорой помощи пациентку, как правило, проводят срочную электрокардиограмму, по показаниям которой можно определить развитие инфаркта. Одновременно, медики собирают анамнез, анализируя, время начала приступа, его длительность, интенсивность боли, ее локализацию, иррадиацию и пр.
Электрокардиографическими критериями развития приступа могут считаться следующие изменения:
- повреждение или дугообразный рост сегмента st, который может сливаться с положительным зубцом t либо даже переходить в зубец t отрицательного типа;
- появление патологически измененного зубца q с уменьшением амплитуды у зубца r. иногда может наблюдаться полное исчезновение зубца r с формированием qs;
- возникновение отрицательного часто симметрично расположенного зубца T.
Помимо этого, косвенными признаками развития инфаркта может оказаться остро возникающая блокада ножек пучка Гиса. Также диагностика инфаркта миокарда основывается на обнаружении маркеров повреждения мышечных тканей сердца.
Сегодня наиболее убедительным (явным) маркером такого типа может считаться показатель тропонина в крови, который при наступлении описываемой патологии будет существенно повышен.
Уровень тропонина может резко повышаться в первые пять часов после наступления инфаркта и может оставаться таким до двенадцати дней. Помимо этого для обнаружения рассматриваемой патологии медики могут назначать эхокардиографию.
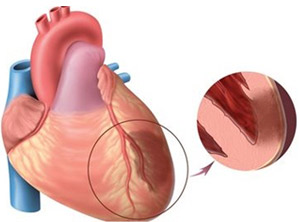
Что такое инфаркт, что необходимо о нем знать?
Чтобы перекачивать кровь, сердцу постоянно необходим кислород и питательные вещества. Две большие коронарные артерии занимаются поставкой обогащенной кислородом крови к сердечной мышце. Если одна из этих артерий или их ответвлений внезапно закупориваются, в определенной части сердца возникает нехватка кислорода. Такое явление называется сердечной ишемией.
В случае продолжительной сердечной ишемии ткань, которая не получает кислорода, отмирает, что собственно и называют сердечным приступом, инфарктом миокарда или, говоря буквально, смертью сердечной мышцы.
Большая часть сердечных приступов длится на протяжении нескольких часов, поэтому не затягивайте с обращением за помощью, если подозреваете инфаркт. В некоторых случаях симптомы инфаркта могут не проявляться вообще, однако при большинстве сердечных приступов человек чувствует боль в груди. Другие признаки инфаркта включают:
- затруднение дыхания;
- головокружение;
- обморочное состояние;
- тошноту.
Боль, возникающую при инфаркте, можно сравнить с ощущением сдавливания сердца. Боль может быть постоянной или периодической. Также стоит отметить, что признаки инфаркта у женщин и мужчин могут быть разными.
Профилактика
Любое квалифицированное и своевременное лечение патологии всегда хуже, чем своевременная ее профилактика. При этом профилактика инфаркта обычно разделяется на первичную (предотвращающую первичное развитие ишемии) и вторичную (направленную на предотвращение развитие повторных приступов).
Итак, для того, чтобы лечение инфаркта вам изначально не потребовалось, следует придерживаться следующих принципов:
- регулярно получать умеренные физические нагрузки;
- контролировать массу тела;
- отказываться от любых вредных привычек, неправильного, нездорового образа жизни и питания.
Для пациентов однажды перенесших это экстренное состояние важно заниматься лечебной физкультурой, отказаться от вредных привычек. Питание таких пациентов должно включать обилие овощей, полезных корнеплодов, свежих фруктов, не жирной рыбы
Очень важно также резкое ограничение соли в продуктах питания таких пациентов
Питание таких пациентов должно включать обилие овощей, полезных корнеплодов, свежих фруктов, не жирной рыбы
Очень важно также резкое ограничение соли в продуктах питания таких пациентов
Полезная информация:
Симптомы инфаркта
Предвестниками инфаркта могут быть самые разнообразные болевые ощущения, которые возникают не только в области сердца, но под лопатками, в животе или горле. Тянущие боли в конечностях также могут свидетельствовать о наличии проблем с работой сердца.
Основной симптом инфаркта – это резкая нестерпимая боль в грудной клетке. Приступ может длиться несколько минут или не проходить часами. Инфаркт может быть первичным (спонтанным) или повторяться через определенные промежутки времени.
В медицине выделяется пять основных разновидностей инфаркта, каждая из которых проявляется разными симптомами. С резкой жгучей боли в области сердца развивается типичная форма инфаркта.
При астматической форме возникает резкий приступ удушья. Больному не хватает воздуха, его дыхание учащается в несколько раз. Веки, пальцы, губы и область носа при этом приобретают насыщенный синий оттенок. Основные кожные покровы внезапно бледнеют. Сопровождаться такой инфаркт может кровохарканьем, кашлем и шумным неравномерным дыханием.
Аритмическая форма напрямую связана с изменением ритма сердцебиения. У больного учащается пульс, биение сердца становится заметным визуально, артериальное давление снижается в несколько раз. Данная форма инфаркта чаще всего приводит к клинической смерти.
Церебральная форма сопровождается внезапной потерей сознания. Причем первоначальные признаки инфаркта очень сильно напоминают инсульт. Больной не может связно произносить слова, его речь становится не понятной, координация движений нарушается, а в области грудной клетки возникает резкая боль.
Абдоминальная форма инфаркта считается самой редкой. Болевые ощущения в данном случае возникают не в области сердца, а в брюшной полости ближе к животу. По некоторым признакам такой приступ напоминает обострение язвы или гастрита. Инфаркт сопровождается обильным потоотделением, учащенным сердцебиением, тахикардией, аритмией, тошнотой и рвотой.
Запрещенные продукты
Диета при инфаркте миокарда направлена на снижение массы тела и поэтому низкокалорийна.
Исключаются продукты с повышенным содержанием пуринов, так как они возбуждающе действуют на нервную и сердечно-сосудистую системы, что приводит к нарушению кровообращения и работы почек и усугубляет состояние больного.
Полностью исключены животные жиры, а также другие продукты, где отмечается высокое содержание холестерина.
Необходимо уменьшить нагрузку на пищеварительный тракт, поэтому запрещено употреблять в один прием большое количество пищи. Также с этой целью запрещаются продукты, способствующие брожению и вызывающие метеоризм.
Запрещаются и трудноперевариваемые блюда, а также продукты с канцерогенами (жареные, выпечка, приготовленные на гриле, копченые), потому что они требует повышенных энергозатрат, что усугубляет течение заболевания.
Соль вызывает задержку жидкости, поэтому запрещены продукты с ее повышенным содержанием.
Не рекомендуется блюда, которые затрудняют моторику кишечника и снижают его тонус (так как больной находится на постельном или полупостельном режиме).
Список запрещенных продуктов:
- хлеб и изделия из муки: свежий хлеб, сдоба, выпечка из различных видов теста, макаронные изделия;
- жирные сорта мяса и рыбы, наваристые бульоны и супы из них, все виды птицы, кроме курицы, жареное и приготовленное на гриле мясо;
- сало, кулинарные жиры, субпродукты, холодные закуски (солености и копчености, икра), тушенка;
- консервы, колбасы, соленые и маринованные овощи и грибы;
- яичные желтки;
- кондитерские изделия с жирным кремом, сахар ограниченно;
- бобовые, шпинат, капуста, редька, редис, лук, чеснок, щавель;
- жирные молочные продукты (цельное неснятое молоко, сливочное масло, сливки, творог повышенной жирности, острые, соленые и жирные сыры);
- кофе, какао, крепкий чай;
- шоколад, варенье;
- приправы: горчица, хрен, перец;
- виноградный сок, томатный сок, газированные напитки.
Типичное течение
Чтобы иметь возможность избежать самых тяжелых осложнений инфаркта, желательно знать и помнить классические симптомы развития данной патологии.
К таким симптомам принято относить:
- внезапное развитие острой загрудинной боли, со жгучим, часто давящим или сжимающим характером;
- иррадиацию болевых ощущений в перикардиальную область (иррадиация в левую часть груди, левую руку или под левую лопатку);
- ситуации, когда описанные болевые ощущения сопровождаются панической атакой, острым страхом смерти.
Важно помнить, что малейшие подозрения на развитие инфаркта миокарда должны заставить пациента срочно обратиться к врачу, для получения специализированного лечения, направленного на раскрытие суженного, сомкнутого (стенозированного) сосуда, для предотвращения развития обширного некроза сердечных мышц. Несмотря на то, что инфаркт всегда является неожиданным сердечным приступом, распознать его не составляет труда
Симптомы его нельзя спутать ни с одним другим заболеванием. Не стоит забывать, что инфаркт опасен для жизни. Своевременная помощь может спасти человека, а ее отсутствие приведет к летальному исходу. Бригаду скорой помощи надо вызвать как можно быстрее
Несмотря на то, что инфаркт всегда является неожиданным сердечным приступом, распознать его не составляет труда. Симптомы его нельзя спутать ни с одним другим заболеванием. Не стоит забывать, что инфаркт опасен для жизни. Своевременная помощь может спасти человека, а ее отсутствие приведет к летальному исходу. Бригаду скорой помощи надо вызвать как можно быстрее.
Первая помощь
Чтобы своевременно самостоятельно определить возможное развитие рассматриваемой патологии очень важно обратить внимание на:
- интенсивность и характер болевых ощущений. инфаркту присущи сжимающие, давящие, жгучие ощущения;
- локализацию болевых ощущений. расположение болей в левой части тела, точно за грудиной, в области плеч, лопатки;
- иррадиацию боли, в руку, бок, шею.
А вот чтобы реально помочь пациенту со стенокардическим приступом, первое, что очень важно сделать – это, несомненно, вызвать бригаду медиков. Чем быстрее медики получат возможность начать свою работу, тем больше шансов у пациента выжить и избежать печальных осложнений первичной проблемы
Первое доврачебное лечение или просто помощь пациенту должна заключаться в следующем:
пациенту важно занять удобное положение тела, его можно уложить или удобно усадить, позволить откинуться на подушку;
расстегнуть тесную одежду;
обеспечить приток воздуха, открыть окна;
можно дать пациенту одну таблетку нитроглицерина или аспирина.
Дальнейшие действия должна выполнять уже реанимационная бригада. К сожалению, крайне сложно научить людей без медицинского образования делать непрямой массаж сердца и искусственное дыхание, которые также могут быть остро необходимы пациентам в таких ситуациях.
Клиническая картина нетипичных случаев
К сожалению, иногда инфаркт сердечной мышцы развивается нестандартно, усложняя его диагностику и раннее обнаружение.
К примеру, некоторые пациенты могут сталкиваться со следующими скрытыми симптомами проблемы сужения коронарных артерий:
- ощущениями боли в области нижней челюсти, левой руки или даже ноги, левого бока;
- возникновением болей в подложечной области, с добавлением тошноты, вздутия живота, рвоты;
- некоторым пациентам может просто не хватать воздуха, при отсутствии иной симптоматики.
Несколько реже при рассматриваемых приступах могут встречаться симптомы, сходные с проявлениями совсем иных недугов:
- приступ, астматического типа с развитием бронхоспазма, отека легких, сильнейшей одышки и пр.;
- приступ, сходный с обострением панкреатита – с возникновением тошноты, обильной рвоты, общей слабости, появлением боли в животе;
- приступ неврологического типа, с развитием невроза, панической атаки, с расстройствами сознания, зрения, с появлением головокружений, головных болей.
Описанная клиническая картина также должна заставить пациента срочно вызвать бригаду скорой помощи – самостоятельное лечение в таких случаях запрещено!
…и алкоголь
Доказана и тесная связь между чрезмерным употреблением алкоголя и развитием сердечно-сосудистых заболеваний, в частности кардиомиопатии, артериальной гипертензии, аритмии, геморрагического и ишемического инсульта. Под «чрезмерным» понимают прием трех и более единиц алкоголя в день.
Одна алкогольная единица содержится в 100 мл вина или в 285 мл пива или в 30 мл крепких алкогольных напитков. Определенных норм потребления алкоголя при здоровом рационе как таковых не существует. Очевидно, что следует стремиться исключить алкогольные напитки из рациона или, по крайней мере, минимизировать их потребление.
Симптомы
Для сохранения своего здоровья, а порой и жизни, очень важно доподлинно изучить симптомы инфаркта миокарда. Именно они часто помогают вовремя распознать болезнь и предотвратить необратимые последствия приступа
Треть случаев – это переход из предынфарктного состояния, при котором можно отметить следующие признаки инфаркта:
- приступ стенокардии;
- холодный пот;
- боль в животе;
- тошнота;
- панические атаки;
- побледнение;
- затруднение дыхания;
- головная боль;
- обморок.
Остальные симптомы, проявляющиеся внезапно, имеют несколько вариантов развития:
Ангинозный вариант. Это наиболее часто встречающийся острый инфаркт миокарда. Характеризуется сильнейшей стенокардией, длящейся более 20 минут, и приравнивается к тяжёлому состоянию, из которого пациента очень сложно вывести. Своё название патология получила в связи с болями в области горла схожими с проявлениями ангины.
Астматический вариант. Это атипичная форма инфаркта миокарда, которая встречается у 5-10% больных, в основном женщин в возрасте от 50 лет и пожилых мужчин. Половина случаев сопровождается болями за грудиной и удушьем, а при начинает стремительно развиваться сердечная астма
Основным симптомом, на которые стоит обращать внимание в первую очередь, считается одышка, связанная с отёком лёгких и недостаточность левого желудочка, вследствие которых может случиться обширный инфаркт миокарда. Не стоит игнорировать первые признаки астматической формы инфаркта. Она проявляется следующими образов:беспокойство, попытка «найти себе место»;
повышенная частота дыхания;
смена короткого вдоха длинным выдохом;
побледнение;
посинение губ;
холодный пот;
появление сильных хрипов;
сильный кашель с возможными кровянистыми или розоватыми отделениями
Она проявляется следующими образов:беспокойство, попытка «найти себе место»;
повышенная частота дыхания;
смена короткого вдоха длинным выдохом;
побледнение;
посинение губ;
холодный пот;
появление сильных хрипов;
сильный кашель с возможными кровянистыми или розоватыми отделениями.
Гастралгический вариант. Наблюдается не более чем у 3% больных и напоминает резкий удар острым колющим предметом, ощущаемым во всём животе, и напоминающим приступ язвенной болезни желудка либо острого панкреатита. Основные признаки:боли в брюшной полости;
вздутие живота;
тошнота, рвота;
диарея;
икота;
отрыжка воздухом;
боль в эпигастрии.
При лечении проявлении признаков гастралгического варианта инфаркта миокарда стоит учитывать что боль может появиться вследствие физического и эмоционального истощения и двигаться по нарастающей
Также болевые ощущения сопровождаются страхом смерти, поэтому заострять внимание больного на этом не следует
-
Церебральный вариант. Характеризуется отсутствием болезненных ощущений в сердце. Основные признаки предынсультного состояния больного:
- мучительные головные боли;
- головокружение;
- невнятная, замедленная речь;
- тошнота;
- паралич ног и рук.
- Безболевой вариант инфаркта. Чаще всего в этом случае симптомы инфаркта миокарда в виде болевых ощущений отсутствуют. Может сопровождаться едва ощутимыми нетипичными болями в области груди, ухудшением сна, повышенным потоотделением и выявляется только при профилактическом осмотре посредством электрокардиографа.
- Малосимптомный вариант. Это наиболее опасная разновидность острого инфаркта миокарда (ОИМ), которую практически невозможно определить без полного обследования. Можно отметить упадок сил, но такой симптом может говорить и об элементарной усталости.
- Аритмический вариант. Первые признаки инфаркта миокарда этой формы – нарушение ритма сердцебиения и понижение артериального давления. Этот вид ОИМ зачастую заканчивается смертью, так как в большинстве случаев сопровождается кардиогенным шоком. Причём выявить эту форма действительно сложно, так как даже после проведения ЭКГ острый инфаркт обнаруживается не всегда.
- Отёчный вариант. От этой формы ОИМ чаще всего страдают пациенты с сердечной недостаточностью. Возникает резкая повсеместная отёчность, появляется одышка, увеличивается размер печени.
Питание при инфаркте миокарда
Инфаркт миокарда (одна из клинических форм ишемической болезни сердца) возникает при длительном спазме коронарных артерий сердца или закупорке артерий тромбом, чаще всего при атеросклерозе сосудов. Из-за нарушения кровообращения участок сердечной мышцы омертвевает, а затем рубцуется. В остром периоде болезни 1 — 1,5 недели соблюдается строгий постельный режим.
Задачи диетотерапии: способствовать восстановительным процессам в мышце сердца, улучшить кровообращение и обмен веществ, исключить нагрузки на сердечно-сосудистую и центральную нервную системы, обеспечить щажение органов пищеварения и нормализацию двигательной функции кишечника. Диетотерапия должна соответствовать периодам заболевания (острый, подострый, рубцевание) и объему двигательной активности больного, учитывать сопутствующие заболевания (сахарный диабет, язвенная болезнь и др.), осложнения (недостаточность кровообращения, запоры и др.), лекарственную терапию.
Принципы диетотерапии при инфаркте миокарда:
1) уменьшение энергоценности рациона с учетом сниженных энерготрат больных при постельном и полупостельном режиме;
2) ограничение животных жиров и холестерина, особенно при сопутствующем атеросклерозе, болезнях печени и желчных путей. Включение в диету растительных масел;
3) уменьшение сахара и содержащих его продуктов, в частности их одномоментных больших приемов, отрицательно влияющих на свертывающие свойства крови. Целесообразна частичная замена сахара на мед, ксилит (15— 20 г в день);
4) исключение продуктов, вызывающих в кишечнике брожение, газообразование, его вздутие (ржаной и любой свежий хлеб, цельное молоко, белокочанная капуста, огурцы, бобовые, виноградный сок, газированные напитки и др.);
5) включение продуктов, мягко усиливающих двигательную функцию и опорожнение кишок (отвары, настои, компоты из сухофруктов, свекольный, морковный, абрикосовый соки, пюре из свеклы, моркови, яблок, кефир и др.);
6) ограничение поваренной соли и свободной жидкости с учетом периода болезни, состояния кровообращения и артериального давления. Длительное резкое ограничение поваренной соли не оправдано, так как ведет к снижению аппетита, слабости и другим побочным явлениям. Желательна замена поваренной соли на ее заменители, содержащие калий и магний,— профилактическую или лечебно-профилактическую соль, санасол;
7) обеспечение 7—8 — разового приема пищи в первые дни острого периода, в дальнейшем — 5—6 — разового. Легкоперевариваемую пищу дают малыми порциями, предупреждая этим затрудняющий работу сердца подъем диафрагмы;
8) исключение очень горячей и холодной пищи; использование для улучшения аппетита и вкуса несоленых блюд лимонной кислоты, столового уксуса, кисло-сладких фруктовых, лимонного и томатного соков, ванилина и т. д.
В первые 2 суток тяжелого инфаркта миокарда 7—8 раз дают по 50—75 г некрепкого полусладкого чая с лимоном, слегка теплые и разбавленные водой соки фруктов и ягод, отвар шиповника, жидкость от компота, жидкие кисели, клюквенный морс, минеральные щелочные воды без газа. Далее назначают три последовательных рациона диеты № 10и с дальнейшим переходом к диете № или требуемой другой. Рационы диеты № 10и можно создать на основе диеты № 10а и блюд иных имеющихся в больнице диет с учетом энергоценности, химического состава и разрешенных блюд трех рационов диеты № 10и. Не следует принуждать больного к приему пищи в первые дни болезни, если он не хочет есть. В период некоторого улучшения не следует отказывать больному с пониженным аппетитом в небольшом количестве продуктов, богатых жирами и холестерином (яйца, икра, сливки и др.).
Необходимость соблюдения диеты
Соблюдение диеты после перенесенного инфаркта миокарда благотворно влияет на восстановительные процессы в сердечной мышце, что ускоряет выздоровление и облегчает течение заболевания.
Кроме того, лечебный стол при инфаркте миокарда позволяет нормализовать массу тела (сбросить лишние килограммы), вследствие чего улучшается работа не только сердца и всей сердечно-сосудистой системы, но и других органов и систем.
Также, диета стабилизирует течение ишемической болезни, снижает риск повторных инфарктов миокарда и предотвращает развитие атеросклероза. Полноценное и здоровое питание нормализует работу кишечника и предупреждает возникновение запоров.
Основные признаки инфаркта
Близкие признаки скорого возникновения инфаркта имеют более агрессивный и яркий характер. Определить скорое развитие острой ишемической патологии сердца можно по следующим близким предвестникам приступа инфаркта:
- по появлению умеренной боли в левой части тела, груди или плече, ощущениям умеренного сжатия или сдавленности этой области;
- развитию сильной одышки без серьезной физической нагрузки, затруднению дыхания;
- падению артериального давления ниже рабочих показателей;
- повышению потливости;
- обнаружению незначительного онемения конечностей, которое может и не возникать при данном состоянии.
Иногда ближние проявления инфаркта могут сопровождаться сильным приступом необоснованного страха смерти, паническими атаками, так называемым стенокардическим приступом.
Обнаружение подобной симптоматики, однозначно, требует как можно более раннего обращения к медикам и получения специфического лечения – лечение подобных приступов в домашних условиях НЕВОЗМОЖНО и может быть опасно для жизни!
Разрешенные продукты
Необходимо употреблять продукты с высоким содержанием липотропных веществ (растворяющих жиры), витаминов, калия (он улучшает работу сердца), кальция и магния.
Также необходимы те продукты, которые обладают мягким эффектом усиления перистальтики кишечника и препятствуют запорам.
Сахар частично необходимо заменить медом, являющимся растительным биостимулятором. Кроме того, в меде содержится большое количество витаминов и микроэлементов.
Животные жиры необходимо заменить растительными маслами, в них много витаминов и они благоприятно действуют на моторику кишечника.
Диета постепенно расширяется.
В список разрешенных продуктов входят (по рационам):
- хлеб и изделия из муки: рацион №1 – сухари или подсушенный хлеб, рацион №2 – хлеб вчерашней выпечки до 150гр., в рационе №3 увеличивается количество вчерашнего хлеба из муки высшего сорта или ржаной до 250гр.
- супы: рацион №1 — супы, приготовленные на овощном бульоне с протертыми овощами или разваренными крупами до 150 – 200гр., 2-3 рационы — супы на овощном бульоне с разваренными крупами и овощами (борщ, свекольник, морковный суп-пюре);
- мясо, птица и рыба: не жирные сорта (полезна телятина), все мясо освобождается от пленок и жировых отложений, сухожилий, кожи; в рационе №1 разрешаются котлеты на пару, фрикадельки, кнели, отварная рыба, во 2 – 3 рационах допускается мясо, рыба или птица отваренные цельным куском;
- молочные продукты: молоко только в чай или блюда, кефир пониженной жирности, протертый творог, суфле, нежирные и несоленые сорта сыров, сметана только для заправки супов;
- яйца: только белковые омлеты или яичные хлопья в супах;
- крупы: до 100-150гр. каши манной, протертой гречневой или разваренной овсяной в рационе №1, во 2 рационе разрешаются жидкие и вязкие, но не протертые каши, в рационе №3 допускается до 200гр. каш, небольшое количество отваренной вермишели с творогом, запеканки и пудинги из манки, гречки, творога;
- овощи: в 1-м рационе только протертые (пюре из отваренных картофеля, свеклы, моркови), рацион №2 допускает вареную цветную капусту, тертую сырую морковь, в рационе №3 — тушеные морковь и свекла; объем блюд не должен превышать 150гр.
- закуски: запрещены в 1 и 2 рационе, в 3 рационе можно вымоченную сельдь, нежирные сорта ветчины, заливные блюда из мяса и рыбы;
- сладости: в 1-м рационе — пюре, муссы и желе из ягод и фруктов, сухофрукты (курага, чернослив), небольшое количество меда, во 2 и 3 рационе меню расширяется мягкими и спелыми ягодами и фруктами, молочным киселем и желе, меренгами, количество сахара увеличивается до 50гр.;
- специи и соусы: лимонный и томатный соки в небольшом количестве в блюдах в 1 и 2 рационах, ванилин, 3% уксус, соусы на отваре из овощей и молока, лимонная кислота;
- слабый чай с лимоном или молоком, отвар из шиповника, чернослива, соки: морковный, свекольный, фруктовые.
Диета после инфаркта миокарда
Основные принципы здорового рациона, в том числе и после перенесенного сердечного приступа, заложены в средиземноморской диете. Во множестве клинических исследований доказано, что ее соблюдение позволяет снизить риск инфаркта миокарда, инсульта и других сердечно-сосудистых заболеваний.
Секрет эффективности средиземноморской диеты, по-видимому, объясняется низким содержанием насыщенных жиров и высоким уровнем ненасыщенных жиров, в частности, оливкового масла, и пищевых волокон. Оливковое масло, содержащее мононенасыщенные жиры, и прежде всего, олеиновую кислоту, благотворно влияет на состояние здоровья, а повышенное его потребление уменьшает риск смертности от всех причин, а также от инфаркта, инсульта.
Основные принципы средиземноморской диеты:
- Продукты, которым отдается предпочтение: овощи, фрукты, орехи, семена, бобовые, картофель, цельные зерна, хлеб, зелень, специи, рыбу, морепродукты, нерафинированное оливковое масло высшего качества
- Употребление в умеренном количестве: птица, яйца, сыр, йогурт
- Употребление 1-2 раза в неделю: красное мясо
- Продукты, которые лучше исключить из рациона: колбасные изделия, рафинированные масла, печенье, белый хлеб
- Питьевой режим: вода, кофе и чай, исключить подслащенные сахаром напитки и фруктовые соки с высоким содержанием сахара
Средиземноморская диета предусматривает три приема пищи в день. В промежутках между ними допускаются перекусы — фрукты, овощи, орехи. Количество жиров в рационе должно составлять 25-35% общей калорийности, при этом насыщенные жиры должны составлять не более 8% от общего количества калорий.
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность (отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.