Влияние на качество жизни и здоровье дополнительной хорды левого желудочка у детей и взрослых
Содержание:
- Что такое хорда
- Симптомы
- Порок сердца? Требуется операция.
- Возможные способы лечения и профилактики
- Функционально узкая аорта
- Симптомы и диагностика
- Врожденные анатомические аномалии
- Лечение
- Что может привести к аномалии
- Методы диагностики
- Причины нарушения
- Прогноз и профилактика
- Подготовка к эхокардиографии сердца
- Причины развития аномалии и особенности заболевания
- Виды хорды
- Симптомы
- Анатомическое строение сердца
- Опасный возраст
- Евстахиев клапан
- При УЗИ сердца обнаружили…
- Спорные вопросы
Что такое хорда
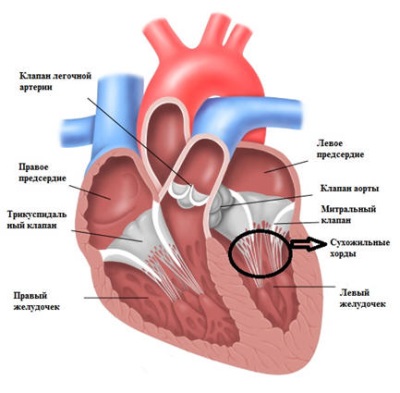 Строение сердца человека
Строение сердца человека
Сердце в организме является важным органом, необходимым для перекачивания крови и обеспечения ее циркуляции по всему организму. В норме кровь перемещается в желудочки из предсердий, при этом данный процесс контролируется особыми клапанами. Эти клапаны открываются и закрываются за счет сокращения тонких сухожилий, напоминающих нити или связки. Эти «нити» и называются хордами. Также можно встретить название «сердечные струны».
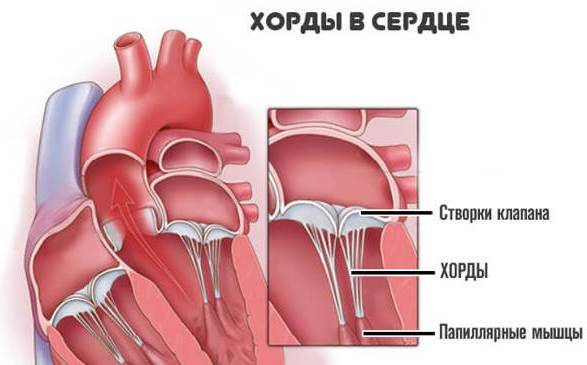 Хорда
Хорда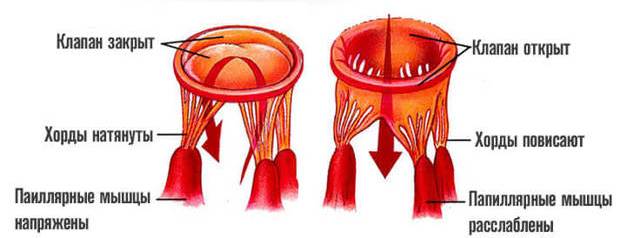 Открытие и закрытие клапана сердца
Открытие и закрытие клапана сердца
Примечание: В норме сердечные хорды обладают одинаковым размером и структурой, в то время как дополнительные хорды отличаются от них как структурой, так и длиной и толщиной.
Что такое дополнительная хорда
В некоторых случаях в сердце образуются нетипичные связки, которые могут быть как в правой, так и в левой части сердца. В большинстве случаев встречаются именно в левом желудочке (ДХЛЖ).
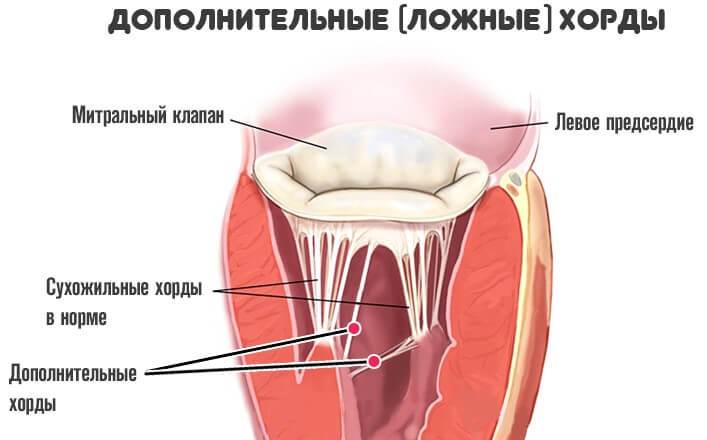 Дополнительная хорда в сердце
Дополнительная хорда в сердце
Примечание: Дополнительные (или лишние, ложные, аномальные) хорды не участвуют в открытии/закрытии клапана и в процессе перекачивания крови в целом.
Дополнительная хорда в сердце у ребенка
Наличие одной аномальной хорды в сердце малыша, особенно в левом желудочке, заметить довольно трудно, так как видимых симптомов обычно нет. В то же время, если хорд несколько или они находятся в правом желудочке, то у малыша могут наблюдаться следующие признаки:
- утомляемость и постоянная слабость;
- частый пульс;
- покалывания в области сердца;
- головокружения;
- аритмия.
Стоит отметить, что данные признаки обычно проявляются у детей в дошкольном или даже в подростковом возрасте.
 Ложная хорда у малыша
Ложная хорда у малыша
Примечание: Раньше ложные хорды обнаруживались только после смерти человека на вскрытии. При этом большинство из умерших не жаловались на сердце. В настоящее время с развитием технологий появилась возможность определения данной аномалии еще в детском возрасте.
Симптомы
Чаще всего образуется только одна нить хорды. В этом случае она себя никак не проявляет. Обнаружить ее можно еще в утробе матери с помощью ультразвукового исследования сердца. Таким образом, опасаться, что она не проявится в первые годы жизни ребенка, не нужно, ее в обязательном порядке увидят во время планового осмотра беременной матери
Есть симптомы в данном случае или нет — неважно
В возрасте от 10 до 15 лет, когда ребенок интенсивно, но неравномерно растет, то есть конечности и позвоночник растут, а сердце все еще маленькое, детское, могут возникнуть довольно заметные симптомы:
- Нередкие боли в области сердца.
- Ребенок чувствует свое сердцебиение.
- Повышенная утомляемость.
- Беспричинная слабость.
- Проявляется вегетососудистая дистония.
Если в сердце есть множественная хорда, это означает, что лишняя соединительная ткань развивается и во всем организме. Соответственно, наблюдаются другие проявления ее в различных органах:
- Заметные изменения в скелете, сколиоз, искривление конечностей.
- Загиб желчного пузыря.
- Возможно возникновение грыжи пищевода.
- Содержимое желудка забрасывается обратно в пищевод.
- Расширение мочеточников и почечной лоханки.
- Опущение почки.
Таким образом, лишние соединительные ткани развиваются не только в сердце, но и в остальных внутренних органах.
Порок сердца? Требуется операция.
Возможные способы лечения и профилактики
Функционально узкая аорта
ЭхоКГ критерии:
- Значение диаметра аорты, соответствующее 3-10 процентили
нормального распределения популяции. - Отсутствие значимого градиента давления между аортой
и левым желудочком.
При исследовании диаметра аорты у детей от 3 до 15 лет в популяции,
нами выявлено варьирование данного размера в широких пределах. В этом
отрезке онтогенетического развития просвет аорты увеличивается в 1,5-2
раза. Сравнение эхометрических показателей корня аорты у 1800 детей
в возрасте 3-15 лет, выявило взаимосвязь диаметра аорты с антропометрическими
показателями. Корреляционный анализ позволил обнаружить зависимость
диаметра с ростом ребенка (r=0,872 у мальчиков, r=0,634 у девочек)
и в меньшей степени с массой тела (r=0,574 у мальчиков, r=0,532 у
девочек) и площадью поверхности тела. Значение диаметра аорты, соответствующее
3 — 10 процентили выявлено у 5,6% детей, зависимости от возраста детей
не выявлено. Данный факт исключает влияние физиологических периодов
интенсивного роста в онтогенезе на представляемость данного признака
в обследуемой популяции. Приведенные нами данные позволяют сделать
вывод о том,что узкая аорта является генетически детерминированной,
либо врожденной малой аномалией развития сердца. Ни у одного из детей
не выявлено клинических и/или гемодинамических признаков стенозирования.
По данным допплерографического исследования кровотока в восходящей
аорте отсутствовало диагностически значимое увеличение градиента давления,
который в среднем составил 1,3+0,07 м/сек. Дети с функционально узкой
аортой имеют характерную функционально-структурную организацию внутрисердечной
гемодинамики, так у 91,2% мальчиков и 95,4% девочек выявлены пограничные
значения диаметра правого желудочка, соответствующие 90 — 97 процентили.
Конечно-диастолический диаметр левого желудочка имел тенденцию к увеличению
(90-97 процентили) у детей до 7 лет, в то время как у детей старшего
возраста соответствовал 25 процентили. Напротив, поперечный диаметр
левого предсердия у детей до 7 лет обычно соответствовал 25-75 процентилям,
в старшем возрасте увеличивался и, в большинстве случаев, превышал
75 процентиль.
В большинстве случаев у детей с функционально узкой аортой выявлено
повышение мышечной массы левого желудочка, о чем свидетельствовали
значения диастолической толщины задней стенки левого желудочка и межжелудочковой
перегородки, соответствующие 90-97 процентили. Утолщение межжелудочковой
перегородки отмечалось у 35,1% мальчиков и 34,1% девочек, а задней
стенки левого желудочка у 80,7% мальчиков и 88,6% девочек. Отмечено
сочетание функционально узкой аорты с другими аномалиями сердца-дисфункцией
митрального клапана (25,7%), пролапсом митрального клапана (8,9%),
дополнительными трабекулами в полости левого желудочка (10,8%).
Дети с погранично низкими значениями диаметра аорты имеют предрасположенность
к возникновению суправентрикулярных и желудочковых аритмий, а также
недостаточную работоспособность и толерантность к физическим нагрузкам.
Симптомы и диагностика
В раннем детстве хорда в сердце может никак себя не проявлять и быть обнаруженной совершенно случайно, в ходе обследования другого заболевания. Также это правило касается одиночных хорд, которые располагаются в левом желудочке.
При наличии аномалий в правом желудочке во множественном количестве или поперечного расположения, можно заметить у ребенка следующие симптомы:
- учащенное сердцебиение;
- частая и быстрая утомляемость;
- чувство слабости в теле;
- появление частых головокружений;
- дискомфорт и покалывания в области сердца;
- частая смена настроения;
- нарушение сердечного ритма.
При наличии образований в правом желудочке не всегда эти проявления можно заметить в раннем детстве. Чаще всего они проявляются в период активного роста ребенка – в младшем и среднем школьном возрасте.
При подозрении на наличие хорды необходимо обратиться к врачу-педиатру, который проведет исследования, и при необходимости направит к кардиологу.
Для диагностики заболевания проводятся следующие мероприятия:
- доктор подробно расспрашивает ребенка о п
роявлениях патологии и общем самочувствии;
- с помощью стетоскопа прослушиваются сердечный ритм, при наличии хорды будут слышны посторонние шумы;
- ультразвуковое исследование сердечной мышцы позволяет рассмотреть патологию на мониторе, выяснить ее местоположение и определить категорию (опасные и неопасные);
- электрокардиограмма назначается с целью определения частоты сердечного ритма, чтобы исключить патологию;
- суточное снятие электрокардиограммы для определения среднего показателя в разных состояниях активности ребенка;
- при необходимости выполняется велоэргометрия – измерения сердечной деятельности при физических нагрузках.
На сегодняшний день у всех детей в возрасте 1 месяца снимают показания электрокардиограммы для диагностирования возможных сердечных заболеваний с целью профилактики и своевременного лечения патологий.
Врожденные анатомические аномалии
Такие термины, а также: косая, лишняя или фальш хорда — применяют в описании УЗИ-исследований для обозначения от рождения аномально расположенных сухожилий.
Дополнительные «струны» сердца бывают:
- продольными, косыми (диагональными), поперечными;
- лево- и правожелудочковыми;
- верхушечными, серединными или базальными (расположенными в верхушке сердца, в середине камеры или у клапана);
- одиночными, двойными, тройными, множественными (см. фото внизу);
- фиброзными, мышечными или смешанными (фиброзно-мышечными).
Лишние «сердечные струны» — это врожденная аномалия, которая у большинства людей, ни в детском, ни во взрослом возрасте, не вызывает нарушений в работе сердца, и обнаруживаются при ультразвуковом обследовании сердца по другому поводу.
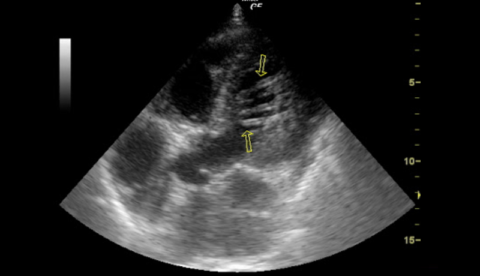 Множественные поперечные хордовые тяжи в левом желудочке
Множественные поперечные хордовые тяжи в левом желудочке
Тем не менее поперечная или косая хорда может быть причиной сердечных шумов, а также отрицательно влиять на качество расслабления миокарда и скорость кровотока. Вторая и/или третья хорда в сердце, расположенные в левом желудочке, могут стать причиной асистолий — наджелудочковой экстрасистолии, эктопического наджелудочкового ритма, а множественные лишние образования способны вызывать мерцательную аритмию. Ложные тяжи в правом желудочке может быть причиной постоянного сухого покашливания.
Кстати, аномально расположенные сухожилия чаще всего располагаются в левом желудочке. Их относят к малым аномалиям развития сердца (МАРС), и кодируют цифрой 2 — МАРС-2.
Аббревиатурой МАРС-1 шифруют врожденный порок развития митрального клапана, а МАРС-3 — это открытое (не закрывшееся в межпредсердной перегородке) овальное окно.
В местах прикрепления лишнего сухожилия формируется утолщение, с усилением плотности ткани, которое напоминает сосцевидную мышцу, но ею не является. Добавочная хорда в сердце может быть очень крупных размеров: до 4 см в длину и 2 мм в ширину.
Лечение
Лекарственная терапия назначается детям с лишней хордой только при клинических проявлениях проблемы, например, если ребенок жалуется на неприятные ощущения в груди. Также медикаментозное лечение обязательно назначают при выявлении нарушений ритма. В редких случаях, когда ложная хорда включает проводящие пути сердца, ее иссекают или разрушают холодом.
Кроме того, ребенку с лишней хордой советуют обеспечить:
- Сбалансированный рацион.
- Ежедневную зарядку.
- Частые прогулки.
- Закаливание.
- Минимум стрессов.
- Оптимальный режим дня.
- Своевременное лечение болезней.
Таким детям не запрещены подвижные игры и умеренные физические нагрузки, например, плавание, гимнастика или бег.
Что может привести к аномалии
Что может привести к развитию малых аномалий в сердце, в настоящее время до конца не изучено, но то, что это наследственное явление – доказано. Если у матери обнаружено такое явление, есть пороки или болезни сердечно-сосудистой системы, то выявляется ложная хорда в сердце и у ребенка.
УЗИ сердца поможет выявить недуг
Врачи предполагают, что к аномалиям могут привести и некоторые другие опасные факторы. Все причины ложной хорды левого желудочка связывают с образом жизни будущей матери во время беременности (ведь это врожденное явление). К ним можно отнести:
- проживание в экологически загрязненном районе;
- радиационные воздействия;
- слабый иммунитет женщины;
- инфекции, попавшие к плоду;
- курение во время беременности, употребление алкогольных напитков;
- стрессы и прочие психоэмоциональные нагрузки.
Методы диагностики
Без специальных методов исследования выявить наличие хорд в полости желудочка сложно. Иногда при осмотре у педиатра или терапевта может выслушиваться шум, возникающий во время сокращения сердечной мышцы.
При проведении ЭКГ обычно изменений нет. В редких случаях могут наблюдаться укорочение интервалов. Значимые нарушения видны при развитии аритмии.
Основным методом диагностики аномалии является – ультразвуковое исследование сердца. Дополнительное обследование допплеровским сканированием позволяет определить расположение, толщину, длину аномальной нити, место ее прикрепления, оценить скорость кровотока над ней.
Иногда кардиолог назначает мониторинг ЭКГ по Холтеру – суточное ЭКГ. Пациенту на тело прикрепляется небольшой аппарат, который в течение суток записывает ЭКГ. Этот метод позволяет определить, влияет ли аномальная хорда на ток крови (гемодинамику). Если патология не влияет на ток крови – лечение не требуется, а человек находится под диспансерным наблюдением у кардиолога. При выявлении нарушений гемодинамики врач-кардиолог прописывает лечение.
Причины нарушения
Зачастую данное отклонение выявляется именно у детей младенческого возраста либо у ребенка, вступившего в пубертатный период. Как уже было сказано, главной причиной является нарушение формирования плода на внутриутробном этапе развития. А вот факторов, влияющих на данный процесс, может быть несколько.
Также влияние могут оказать такие неблагоприятные факторы, как легкомысленное отношение к своему здоровью женщины во время вынашивания плода: несоблюдение предписаний врача, курение, употребление алкоголя и наркотических веществ, злоупотребление лекарственными препаратами, перенесенные во время беременности инфекционные заболевания, а также генетические сбои.
Свою роль в возникновении патологии могут сыграть еще и нервные перенапряжения беременной, и плохие экологические условия.
Прогноз и профилактика
Прогноз для жизни благоприятный, если не развиваются значительные осложнения и строение патологической хорды не грозит таковыми. Специфическая профилактика отсутствует, поскольку аномалия является генетически заложенным заболеванием. Возможно тщательное наблюдение за плодом и здоровьем женщины на протяжении всего периода вынашивания плода.
Следует еще на стадии планирования рождения ребенка вести правильный образ повседневной жизни: отказаться от употребления напитков с алкоголем, сигарет, рационально и полезно питаться, следить за весом, иметь регулярные физические нагрузки и беречь нервную систему от напряжения.
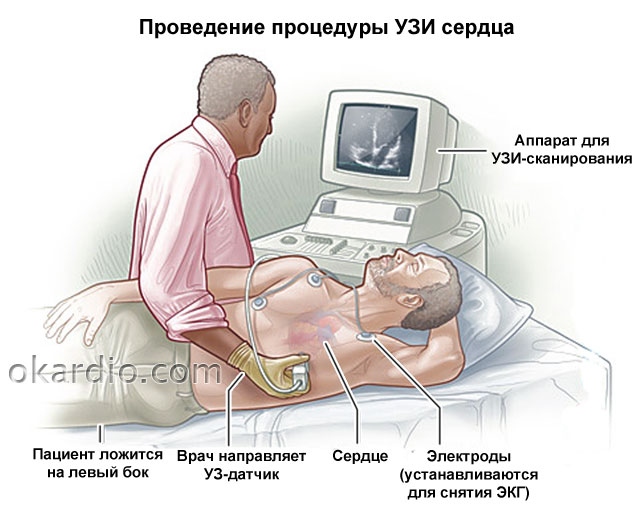
Подготовка к эхокардиографии сердца
УЗИ сердца не подразумевает специальных приготовлений. Накануне процедуры пациент волен питаться, как привык, и совершать обычные действия. Единственное, чего от него попросят, — это отказаться от спиртного, кофеинсодержащих напитков, крепкого чая.
Если пациент постоянно принимает лекарства, об этом необходимо заранее предупредить, дабы результаты исследования не были искажены.
На каждое последующее УЗИ сердца следует брать расшифровку предыдущего. Это поможет врачу увидеть процесс в динамике и сделать верные выводы о вашем состоянии.
Само исследование занимает от 15 до 30 минут.
Пациент, раздетый до пояса, находится в положении лежа на спине или на боку. На его грудную клетку наносят специальный гель, обеспечивающий более легкое скольжение датчика по исследуемой области (пациент при этом не испытывает дискомфорта).
Специалисту, проводящему ЭхоКГ, доступны любые участки сердечной мышцы — это достигается за счет изменения угла наклона датчика.
Иногда стандартное УЗИ сердца не дает полного объема информации о работе сердца, поэтому применяются другие виды ЭхоКГ. Например, жировая прослойка на грудной клетке у человека с ожирением может мешать прохождению ультразвуковых волн. В таком случае показана чреспищеводная эхокардиография. Как следует из названия, ультразвуковой датчик вводят прямо в пищевод, максимально близко к левому предсердию.
А для скрининга сердечной работы в состоянии нагрузки пациенту может быть назначена стресс-ЭхоКГ. От обычного это исследование отличается тем, что выполняется с нагрузкой на сердце, достигаемой физическими упражнениями, спецпрепаратами или под воздействием электрических импульсов. Используется преимущественно для выявления ишемии миокарда и риска осложнений ИБС, а также при некоторых пороках сердца для подтверждения необходимости хирургической операции.
Причины развития аномалии и особенности заболевания
Сердечные хорды (при нормальном развитии) формируют некоторый каркас в полости сердца и обеспечивают естественную перегородку клапана, исключающую его провисание. При расслаблении миокарда хорды натягиваются, клапан открывается, запуская поток крови в желудочек. При сокращении миокарда хорды расслабляются, а клапан закрывается. Таким образом осуществляется циркуляция крови в сердце при нормальном строении. В определенных случаях при внутриутробном развитии плода возникают нарушения при построении структуры сердца, когда в дополнении к обычным хордам, соединяющим клапан с желудочком, появляется дополнительная трабекула. Она представляет собой небольшие перегородки из сухожильной ткани, которые могут соединять сердечный клапан с мышечной тканью (добавочная хорда), а также провисать в полость левого желудочка.
Различают продольную, диагональную и поперечную трабекулу, в зависимости от ее расположения к продольной оси левого желудочка. Поперечное расположение сухожильного образования является наиболее серьезной аномалией развития, приводящей к сбоям в ритме сердца. Продольные и диагональные трабекулы гемодинамически незначимы, и не мешают циркуляции кровотока по сердечным камерам.
Тканевое образование относится к врожденным патологиям. Малые аномалии развития сердца не несут вреда жизни и здоровью больного. В 90% случаев причинами возникновения является наследственный фактор (особенно по материнской линии). В некоторых случаях патология развивается под действием вредных привычек женщины, плохой экологии, стрессах при беременности.
Виды хорды
Этот тип соединительной ткани классифицируют по ряду признаков.
1. Место расположения в полости:
- левожелудочковые;
- правожелудочковые.
2. Тип гистологии:
- мышечная;
- фиброзная;
- фиброзно-мышечная.
3. Область крепления:
- верхушечная доп. хорда;
- срединная;
- базальная.
4. Направление ткани:
- продольная нить;
- диагональная;
- поперечная.
Под понятием «аномальная хорда» понимают анатомически неправильную особенность в строении миокарда. В нормальном состоянии хорда — это волокнисто-мышечную ткань, соединяющая друг с другом противоположные внутренние стороны желудочка.
Основное предназначение ее – помочь клапану, закрывшись после пропуска тока крови, сохранить устойчивое положение, не прогнуться и не допустить его движение в обратном направлении.
Чаще всего выявляют аномально расположенные хорды в полости левого желудочка (их и по природе здесь находится больше всего). В правой части такие ткани тоже есть, но не более чем в 5% из 100 случаев.
Данные ткани отличаются направлением, они могут быть:
- продольными;
- диагональными;
- поперечными.
Классификация дополнительных хорд осуществляется по нескольким критериям:
- количество;
- тканевое строение;
- места их крепления;
- характер расположения.
По характеру ткани, из которых формируются данные аномалии, можно выделить несколько групп.
- Соединительнотканные. Встречаются в большинстве случаев. Представляют собой тяжи, полностью состоящие из волокон эластина и первичного коллагена.
- Сухожильные хорды. Состоят только из вторичных коллагеновых волокон.
- Мышечные. Обычные мышечные выросты.
- Смешанные хорды. В своем составе имеют различные компоненты мышечной и соединительной ткани. Среди других аномалий встречаются редко.
Мест для крепления аномальных хорд может быть три. Самым частым является верхушка сердца. В левом желудочке это самая удаленная от клапана часть полости. Возможен вариант прикрепления к одной из стенок. Совсем редко встречается базальная фиксация аномальных хорд. Когда она (они) одним концом скрепляются в области перегородки, отделяющей желудочек от предсердия.
Характер расположения аномалий может быть как параллелен нормальным тяжам, так и отличаться от их направления. Если ДХЛЖ отклоняется не более 25-35 градусов, говорят о косом или диагональном ее расположении. Когда угол более 40 (даже 90) – хорда находится в поперечном положении.
- Нетипичные хорды могут располагаться в левом или правом желудочке (притом, внутри левого гораздо чаще, чем правого, в последнем случае определяются как патологические).
- Могут занимать верхушечный, срединный или базальный отдел желудочка.
- Размещаться продольно, диагонально или поперек полости.
- Находятся единично или образуют группу.
Наиболее распространенное явление – единичная ЛЖЕ хорда – более 60% случаев.
В научной медицинской литературе выделяют несколько видов хорд.
В зависимости от расположения в сердце:
- Правожелудочковая дополнительная хорда;
- Левожелудочковая дополнительная хорда.
В зависимости от количества нитей:
- Фиброзные;
- Фиброзно-мышечные;
- Мышечные.
- Верхушечная;
- Срединная;
- Базальная.
- Диагональная;
- Продольная;
- Поперечная.
Симптомы
Педиатр может заподозрить заболевание у ребенка во время обычного осмотра и обследования ребенка, обратив внимание на систолический шум при аускультации сердца. Дополнительная хорда левого желудочка в большинстве случаев не несет никакой функциональной нагрузки на сердце и не мешает его нормальной работе
Долгие годы эта малая аномалия может не обнаруживаться, т. к. не сопровождается особенными симптомами. Педиатр может выслушивать у новорожденного систолический шум в сердце, который определяется между третьим и четвертым ребром слева от грудины и никак не отражается на работе сердца
Дополнительная хорда левого желудочка в большинстве случаев не несет никакой функциональной нагрузки на сердце и не мешает его нормальной работе. Долгие годы эта малая аномалия может не обнаруживаться, т. к. не сопровождается особенными симптомами. Педиатр может выслушивать у новорожденного систолический шум в сердце, который определяется между третьим и четвертым ребром слева от грудины и никак не отражается на работе сердца.
Во время интенсивного развития, когда стремительный рост опорно-двигательного аппарата существенно опережает скорость роста внутренних органов, нагрузка на сердце возрастает, и дополнительная хорда может впервые дать о себе знать. У ребенка могут появляться такие симптомы:
- головокружения;
- быстрая или ничем не мотивированная утомляемость;
- психоэмоциональная лабильность;
- учащенное сердцебиение;
- боли в области сердца;
- нарушения сердечного ритма.
Такие же клинические проявления могут наблюдаться при множественных аномальных хордах левого желудочка. Чаще такие симптомы появляются в подростковом возрасте. В дальнейшем они могут полностью исчезать самостоятельно, но иногда остаются и во взрослом возрасте.
При появлении симптомов ребенку обязательно назначается ЭХО-КГ, ЭКГ и суточный мониторинг по Холтеру. Эти исследования позволят врачу определить наличие или отсутствие гемодинамических нарушений. Если дополнительная хорда «гемодинамически незначимая», то аномалия считается безопасной, и ребенку требуется только диспансерное наблюдение у кардиолога. При «гемодинамически значимом» диагнозе пациенту рекомендуется наблюдение, соблюдение некоторых ограничений и, при необходимости, лечение.
Анатомическое строение сердца
Главный мотор нашего организма представляет собой мышечный орган, состоящий из четырех камер:
- двух предсердий;
- двух желудочков.
Правая и левая части сердца в норме не сообщаются между собой (схема изображена на фото). Появление дополнительных отверстий между смежными предсердиями или желудочками является сложными пороками сердца, грозит осложнениями несовместимыми с жизнью.
Кровь в левой части сердца условно можно назвать артериальной, соответственно, правая половина сердца – венозной. Кровь из левого желудочка выталкивается в большой круг кровообращения, где она, обогащенная кислородом, проходит через все органы и ткани, питая их. Большой круг заканчивается правым предсердием, откуда кровь течет в правый желудочек и выталкивается в малый круг кровообращения, который проходит через легкие. Малый круг завершается в левом предсердии.
Обратное движение крови предотвращается благодаря наличию клапанных структур, которые жестко закрывают просвет между камерами. Ослабление их тканей чревато развитием серьезных сердечно-сосудистых патологий. Просвет внутри левого желудочка должен быть свободен от всяких препятствий, но иногда развивается аномальная хорда левого желудочка, которая является механическим препятствием на пути свободного тока крови.
Опасный возраст
- Ольга Гусева, город Заречный:
- – Сын-подросток страдает от лишнего веса, не раз читала, что это может спровоцировать развитие сердечно-сосудистых заболеваний. Как бороться с лишними килограммами?
– Да, лишний вес – один из факторов риска развития сердечно-сосудистых заболеваний наравне с курением, малоподвижным образом жизни, наследственностью. К сожалению, у нас очень много детей, которые с 15-летнего возраста страдают ожирением. Среди причин – неправильное питание, обычно в нашем рационе много мяса, жирной пищи. Я бы посоветовала есть больше рыбы, овощей и фруктов. Мясо кушать тоже нужно, но не каждый день. Необходимо исключить газированные напитки, чипсы, фастфуд
Также очень важно, чтобы ребёнок двигался не менее двух часов в день, в том числе обязательно гулял на свежем воздухе, и как можно меньше времени проводил за компьютером. Что касается компьютера, занятия за компьютером у дошкольников не должны превышать 1 часа в день, у школьников – двух часов в день
К сожалению, эти простейшие правила многие не соблюдают, поэтому, согласно статистике, 60 процентов юношей и 40 процентов девушек к подростковому возрасту уже имеют факторы риска развития сердечно-сосудистых заболеваний. Недавно привели ко мне мальчика на приём в 16 лет с весом в 124 килограмма! Так и хочется спросить, и это не только к вам относится: «Родители, вы почему не думаете о том, что Ваш ребёнок ест, сколько он весит, какой у него режим?»
- Юлия Гончарова, Нижний Тагил:
- – Сын-подросток курит. Как отучить его от этого?
– Есть данные, что в России в возрасте 15 – 17 лет ежедневно курит 34 процента юношей и 20 процентов девушек. Это ужасно. Многие родители говорят: «Они же уже взрослые, побалуются и перестанут». Понимаю, что в 15 лет и старше дети плохо слышат родителей, не потому что не хотят, а потому что не могут в силу особенностей возраста, для них мнение сверстников важнее. Тем не менее, нужно постоянно высказывать своё негативное отношение к курению. Надо признать, что дети не в 15 лет вдруг резко от рук отбиваются. Это результат каких-то недоработок в воспитании в то время, когда сын или дочь были в более младшем возрасте. Хороший способ профилактики вредных привычек – занятия спортом. Если мальчик шесть раз в неделю занимается, допустим, хоккеем, ему некогда гулять до полуночи и пробовать курить и выпивать. Но, интерес к спорту надо пробуждать значительно раньше, тогда и проблем в подростковом возрасте будет меньше.
Курение опасно не только тем, что может привести к развитию каких-то сердечно-сосудистых заболеваний в будущем. С 2013 года у нас в области наблюдается рост смертей среди 16-летних подростков от внезапной остановки сердца. Врачи даже не могли вначале понять причину. Оказалось, к остановке сердца часто приводит курение спайса. И если кто-то предложит попробовать покурить что-то особое с ванильным или земляничным запахом курящему подростку и некурящему, первый, скорее всего согласится, а второй откажется и тем самым избежит смертельной опасности. Сейчас появились новые виды наркотиков, о существовании которых я прежде и не подозревала. Думаю, и многие родители о них не знают. Детям предлагают жвачки, содержащие наркотические вещества, а также маленькие марки из бумаги, похожей на промокашку, пропитанные также наркотическим веществом, их приклеивают на губы и на язык. Это зло распространяется даже в элитных екатеринбургских гимназиях и лицеях. Иногда родители даже не подозревают, что ребёнок употребляет наркотики
Поэтому хотела бы обратить внимание на характерные признаки. Это неадекватное поведение – заторможенность или чрезмерная возбудимость, резкое сужение или расширение зрачков, затруднения в ответах на простые вопросы
- Виктор Козлов, Екатеринбург:
- – Скажите, это правда, что электронные сигареты безвредны?
– Это миф, электронные сигареты совсем небезопасны, там тоже содержится никотин, хоть и в меньшем количестве. Но от электронных сигарет развивается ещё большая зависимость, чем от обычных. Если вы замечали, многие из тех, кто курит электронные сигареты, почти не вынимают их изо рта.
Евстахиев клапан
Евстахиевая заслонка (заслонка нижней полой вены-valvula venae
cavae inferioris) располагается на уровне передней арки нижней полой
вены и, обычно после периода новорожденности не превышает в длину
одного сантиметра или полностью рудиментируется. Клапан представляет
собой складку эндокарда шириной в среднем до 1 см. У зародыша заслонка
направляет струю крови из вены к овальному отверстию. После рождения
при отсутствии сообщения между предсердиями эта функция заслонки теряет
свое значение. По данным секционного материала Евстахиев клапан обнаруживается
у 86% детей.
При популяционных исследованиях с использованием эхокардиографии,
необычно длинный Евстахиев клапан (более 1 см) определяется у 0,20%
населения, и рассматривается как стигма (рис.161).
По нашим данным эта малая аномалия предрасполагает к суправентрикулярным
аритмиям, верятно рефлекторно вследствие раздражения пейсмекерных
образований предсердия.
Рис.161
Увеличенная
Евстахиева заслонка
нижней полой вены.
ЭхоКГ критерии .
Визуализация клапаноподобной структуры в правом предсердии в области
впадения нижней полой вены.
При УЗИ сердца обнаружили…
- Валентина Ивановна, Екатеринбург:
- – Моему внуку 14 лет. При проведении УЗИ сердца обнаружили, что у него аномальная хорда левого желудочка, диагноз – кардиопатия. В качестве лечения назначили только витамин В6. Чем такой диагноз грозит в будущем? Можно ли мальчику заниматься спортом?
– Аномальная хорда левого желудочка считается малой аномалией развития сердца. Хорды – это своего рода тоненькие ниточки из соединительной ткани, они есть в правом и левом желудочках, их функция – поддерживать сердечный клапан. Дополнительные хорды — видимо, в этом её аномальность — имеют около 90 процентов детей, никакого лечения и наблюдения у кардиолога при этом не требуется. Физические нагрузки вашему внуку не противопоказаны. Он может совершенно спокойно заниматься в спортивной секции, если дополнительная хорда – единственное отклонение, которое у него обнаружили, и при этом нет каких-либо жалоб на общее самочувствие.
- Татьяна Колоколова, Екатеринбург:
- – Ребёнку поставили диагноз – открытое функционирующее овальное окно. Что это значит?
– Пороком сердца открытое овальное окно не считается. Его относят, скорее, к МАРС (малые аномалии развития сердца). У ребенка, находящегося во внутриутробном состоянии, процесс кровообращения происходит не так, как у взрослого человека, так как в утробе ребенок не дышит, и легкие у него не работают, все необходимые питательные вещества он получает благодаря плацентарному кровообращению. Сердечно-сосудистая система функционирует благодаря трем отверстиям: овальному, артериальному и венозному. Овальное отверстие находится между правым и левым предсердиями, через него проходит кровь, минуя легкие. После рождения, с первым вдохом малыша, начинает функционировать малый круг кровообращения. Из-за увеличения поступающей крови, возрастает давление в левом предсердии, и овальное отверстие закрывается специальным клапаном, как дверцей. Происходит это функциональное закрытие в первые 3-5 часов жизни, а полное анатомическое закрытие, за счет срастания краев заслонки клапана и краев отверстия, через 2-12 месяцев. Иногда процесс зарастания тянется до двух лет, что тоже считается нормальным.
У некоторых деток отверстие зарастает не полностью, или не зарастает вообще. Такое часто происходит у недоношенных детей, а также бытует мнение, что у тех детей, чьи мамы злоупотребляли алкоголем или курили. Из-за генетических особенностей, клапан, закрывающий окно, может быть немного меньше размером, чем отверстие, и не в состоянии полностью прикрыть его. В большинстве случаев наличие открытого овального окна не вызывает серьезных беспокойств. Одно из сильнейших осложнений, возникающих на фоне функционирующего открытого овального окна — парадоксальная эмболия. Эмболы, тромбы, пузырьки газа, кусочки опухоли, инородные тела, из правого предсердия попав в левое, и, продолжив свой путь дальше, могут достичь сосудов головного мозга и вызвать инсульт, или локализоваться в любом другом органе с развитием тромбозов и инфарктов, но у детей и подростков таких осложнений практически не бывает.
- Светлана Екимкина, Екатеринбург:
- – У меня в детстве были шумы в сердце, после УЗИ поставили диагноз: пролапс митрального клапана. Как это может повлиять на здоровье в старости? Стоит ли ждать каких-либо ухудшений самочувствия? Никаких сердечных препаратов я не принимаю.
– Это достаточно распространенный вид изменений и, как правило, состояние человека при этом диагнозе остаётся стабильным. Прогрессировать болезнь может только из-за каких-то дополнительных причин: в результате заболеваний сосудов, к примеру, атеросклероза, воспалительных заболеваний сердца. Единственно, что вам следует исключить, – это большие физические нагрузки. При пролапсе митрального клапана мы два раза в год прописываем витамины, которые улучшают метаболизм сердечной мышцы, это препараты, содержащие калий и магний.
Спорные вопросы
В Расписании болезней ст. 42 к пункту «а» относят:
- заболевания сердца с сердечной недостаточностью IV ФК;
- комбинированные или сочетанные врожденные и приобретенные пороки сердца при наличии или отсутствии сердечной недостаточности;
- изолированные врожденные и приобретенные аортальные пороки сердца при наличии сердечной недостаточности II — IV ФК;
- изолированный стеноз левого атриовентрикулярного отверстия;
- дилатационная и рестриктивная кардиомиопатия, гипертрофическая кардиомиопатия с обструкцией выносящего тракта левого желудочка, аритмогенная дисплазия правого желудочка, синдром Бругада;
- последствия оперативных вмешательств на клапанном аппарате сердца, имплантации электрокардиостимулятора или антиаритмического устройства при наличии сердечной недостаточности I — IV ФК;
- стойкие, не поддающиеся лечению нарушения ритма сердца и проводимости (полная атриовентрикулярная блокада, атриовентрикулярная блокада II степени с синдромом Морганьи-Адамса-Стокса или с сердечной недостаточностью II — IV ФК, желудочковая экстрасистолия III — V по B.Lown градации пароксизмальные желудочковые тахиаритмии, синдром слабости синусового узла, постоянная форма мерцания предсердий с сердечной недостаточностью).
То есть, получить освобождение от армии с категорией «Д» могут призывники с врожденными аномалиями, пороками сердца с нарушением сердечной недостаточности либо без. Это говорит о том, что при правильном юридическом подходе, призывник с ложной хордой в левом желудочке может получить освобождение. Поэтому, если уж очень не хочется идти в армию, нет желания трепать нервы на комиссии, обращаются за помощью к квалифицированным специалистам. В противном случае доказать свою правоту будет невозможно.