Ибс (ишемическая болезнь сердца) — недостаточность кровоснабжения сердца
Содержание:
- Профилактика
- Первичный кардиосклероз
- Часто задаваемые вопросы
- Диагностика инфаркта
- Знакомьтесь: инфаркт
- Что нужно делать при появлении симптомов?
- 3.Диагностика сердечного приступа
- Жизнь после инфаркта миокарда
- 1.Что происходит во время сердечного приступа?
- Симптомы инфаркта
- Диагностика
- Неотложная помощь при инсульте: что сделать до приезда врача?
- Симптомы инфаркта миокарда
- Что делать
- Что можно после инфаркта
- Причины инфаркта миокарда
- Прогноз
- Что можно сделать до приезда «неотложки»
Профилактика
Атеросклерозу подвержены 85% населения Земли, однако в ваших силах минимизировать риски развития инфаркта и вовсе избежать его
Особенное внимание профилактике необходимо уделять людям, находящимся в возрастной зоне риска и имеющим генетическую предрасположенность к ИБС.
- Следите за артериальным давлением, весом.
- Поддерживайте в норме холестерин и глюкозу.
- Больше двигайтесь и находитесь на свежем воздухе.
- Избегайте курения, в т.ч. пассивного.
- Попросите своего врача разработать для вас индивидуальную диету.
Доказано, что дозированная физическая активность снижает риск повторного инфаркта на 30%. А люди, не желающие отказаться от вредных привычек, увеличивают его в 2 раза.
Первичный кардиосклероз
Первичный кардиосклероз как проявление основного заболевания наблюдается крайне редко. К этому виду относят К. при некоторых коллагеновых болезнях, при врожденном фиброэластозе вследствие порока развития неясной этиологии или перенесенного внутриутробного эндокардита. Однако в случаях так наз. первичного К. трудно исключить влияние на строму каких-либо патогенных факторов.
В условиях эксперимента К. можно получить в исходе метаболических некрозов миокарда, в частности при электролитно-стероидной кардиопатии, у животных при содержании их на диете, бедной калием, и т. д.
Часто задаваемые вопросы
Сколько времени длится реабилитация после операции на сердце?
Сколько времени понадобится на восстановление функций организма – зависит от нескольких факторов: тяжести исходного состояния, возраста, мотивированности пациента.
Однако необходимо понять, что, по сути, реабилитация длится пожизненно, т.к. весь комплекс мер направлен не только на восстановление физических и психологических сил, но и на профилактику повторных обострений ситуации. Без постоянной профилактики заболевания сердечно-сосудистой системы чаще всего усугубляются.
Как оказать себе помощь при боли в сердце? Какие лекарства нужно иметь с собой постоянно?
Если случился приступ стенокардии (боль или жжение за грудиной, одышка при физических и эмоциональных нагрузках, приступы длятся по несколько минут), то необходимо:
- прекратить физическую нагрузку, сесть, успокоиться
- использовать нитроглицерин в виде спрея (Изокет, Нитроминт-спрей), две-три дозы под язык
- если боль не прекращается, то через 3-5 минут следует повторить прием препарата
- если в течении 15 мин боль не прошла, следует разжевать 1 таблетку аспирина, запив ее водой, и вызвать скорую помощь.
На каком уровне необходимо поддерживать цифры артериального давления?
Поддерживать артериальное давление необходимо на уровне менее 130/80 мм рт.ст. Высокое давление – более 140/90 мм рт. ст. — свидетельствует о наличии гипертонии. Более 180/110 мм рт. ст. указывает на тяжелую гипертонию.
Чтобы не потерять контроль над давлением, необходимо вовремя принимать назначенные врачом лекарства!Для этого:
- используйте сигнал будильника, звуковой сигнал на телефоне для напоминания
- храните таблетки рядом с зубной щеткой, бритвой или другими предметами, которыми вы пользуетесь ежедневно
- разложите таблетки по баночкам с указанием времени приема, для этого в аптеке можно приобрести специальную коробочку с отделениями.
Какие возможны физические нагрузки?
Количество физической нагрузки можно наращивать постепенно.
Через 6 недель после операции возможны умеренные нагрузки, например уборка с пылесосом, прогулка с собакой, утренняя гимнастика, туристический поход и рыбалка.
Спустя 3 месяца можно увеличивать активность – заниматься плаванием, ездить на велосипеде, играть в боулинг, теннис, футбол. Допускается уборка снега или работа в саду на даче.
Для поддержания хорошего самочувствия рекомендуются занятия на свежем воздухе средней интенсивности длительностью 30 минут 3 раза в неделю, а те пациенты, которые ведут сидячий образ жизни, должны начинать с легких программ физических упражнений.
К сексуальной активности, по статистике, пациенты возвращаются через 9-14 недель. Необходимо провести тест с физическими нагрузками под контролем врача. Если врач не выявит никаких симптомов перегрузки, то сексуальная активность разрешается.
Диагностика инфаркта
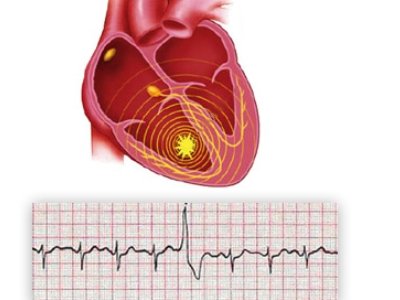
Чтобы поставить соответствующий диагноз, необходимо расспросить пациента и при жалобах на боли в загрудинной области – обязательно отправить на ЭКГ. При инфаркте кардиограмма покажет Т- или Q-зубец, патологию QRS. Разобраться в этом может только профильный специалист. Понадобится сдать и анализ крови. При инфаркте он очень показателен. Часов через 6 после приступа обнаружится увеличенный миоглобин, через 10 – креатинфосфокиназа, через сутки-двое – повышенный уровень лактатдегидрогеназы. Также будут увеличен СОЭ, АлАт, количество лейкоцитов, АсАт. Одним из новшеств в диагностике инфаркта является тропониновый тест. Это экспресс-метод помогает обнаружить инфаркт за час. У здорового человека тропонинов в крови нет, а вот при инфаркте они будут. Кстати, это один из «народных» способов отличить стенокардию от инфаркта. Скорее всего, не получится обойтись и без коронографии, которая покажет, как сокращаются желудочки, есть ли тромбы, определит возможность и необходимость шунтирования.
Знакомьтесь: инфаркт
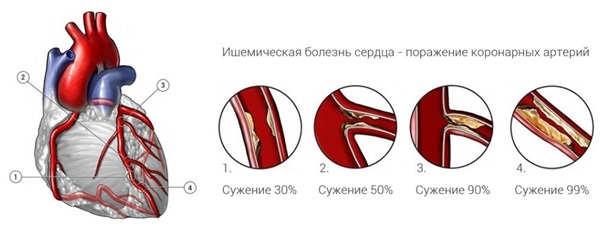
Инфаркт возникает при остром нарушении кровоснабжения главной мышцы организма – сердечной. В результате патологии некоторые зоны ее начинают постепенно отмирать, так как клетки миокарда остаются без необходимого им кислорода. Происходит это из-за сужения коронарных сосудов, вплоть до полной закупорки, а виновниками могут стать пресловутые атеросклеротические бляшки. С прекращением кровотока клетки погибают, некроз начинает развиваться уже через 15–20 минут. Нарушение функциональности сердца вызывает сбои во всем организме, ведь кровоснабжение всех органов тоже нарушается.
Омертвевшие ткани невозможно вернуть к жизни, даже при благоприятном исходе болезни восстановление нормальной работы органа в полном объеме невозможно. К тому же риск повторного инфаркта через 2 месяца после случившегося значительно возрастает. Специалисты классифицируют заболевание по месту расположения некроза, объему и глубине поражения, наличию/отсутствию всевозможных осложнений. По временному развитию событий инфаркт разделяется на:
- острейший период, когда от первых симптомов приступа до появления признаков некроза проходит от 15 минут до 2 часов;
- острый период продолжается до 10–14 дней от начала болезни. За это время некоторые пораженные зоны способны восстановиться, а часть их отмирает;
- подострая стадия длится от 15 до 45 дней, затем пораженная поверхность сердечной мышцы начнет покрываться соединительной тканью;
- период рубцевания составляет от 1,5 до 6 месяцев, в течение этого времени происходит затягивание поврежденной ткани.
Что нужно делать при появлении симптомов?
Если пациент почувствовал описанные выше симптомы, то он немедленно должен вызвать неотложную помощь! Чем скорее будет оказана помощь при инфаркте, тем больше вероятность того, что исход заболевания не будет летальным, и что инфаркт оставит меньше последствий.
Необходимо немедленно принять лежачее или полулежачее положение. Ходить или заниматься какими-то делами при инфаркте недопустимо. Мало того, что это создает большую нагрузку на сердце, это еще повышает вероятность того, что человек при потере сознания упадет и нанесет себе травмы. Необходимо принять также три таблетки нитроглицерина 0,5 мг (даже если это не помогает снять боль) с интервалом в 15 минут. Однако перед этим следует замерить давление. Если систолическое (верхнее) давление слишком низкое, ниже 100 мм, то принимать нитроглицерин не следует.
Также рекомендуется принять седативные средства – валидол или корвалол. Следует принять также таблетку аспирина (за исключением тех случаев, когда у пациента тяжелая форма язвенной болезни). Аспирин нужно обязательно разжевать, а вот нитроглицерин и валидол глотать нельзя – следует держать их под языком до полного рассасывания.
Если больной находится не в одиночестве, то другой человек должен во всем помогать ему – дать лекарство, успокоить, уложить на кровать при необходимости, открыть форточку, чтобы обеспечить приток в комнату свежего воздуха. И следует помнить, что обязательно необходимо дождаться приезда врача, даже если больному вдруг стало легче. Следует помнить, что от того, насколько верной и быстрой была доврачебная помощь, оказанная больному, зависят его жизнь и дальнейшее выздоровление.
3.Диагностика сердечного приступа
Диагноз инфаркт обычно ставится на основании анализа симптомов и результатов специальных тестов. Некоторые из них может выполнить на дому бригада неотложной помощи при помощи портативного медицинского оборудования:
- ЭКГ поможет отследить сердечный ритм и показать, как и где повреждена сердечная мышца;
- Эхокардиография проводится во время или после сердечного приступа и помогает узнать, какие области сердца плохо перекачивают кровь, и какие области сердца повреждены;
- Анализы крови. Кровь можно сдать для измерения уровня сердечных ферментов, которые указывают на повреждение сердечной мышцы. По результатам анализа врач сможет примерно определить степень инфаркта и когда он начался. Кроме того, на сердечный приступ указывает и белок тропонин в крови, который выделяется при повреждении клеток сердца в связи с отсутствием к нему притока крови.
- Катетеризация сердца иногда используется в первые часы после сердечного приступа, если лекарства не приносят облегчения. Катетеризация помогает непосредственно визуализировать поврежденную артерию и позволяет врачу скорректировать схему лечения.
Жизнь после инфаркта миокарда
После стабилизации состояния больного, перенесшего острый инфаркт, усилия врачей направляются прежде всего на уменьшение риска прогрессирования атеросклероза и ИБС. Для вторичной профилактики используются лекарственные средства, эффективность которых доказана во множестве крупных международных исследований, и одни из них — антитромбоцитарные препараты, или антиагреганты .
Антиагреганты уменьшают агрегацию, то есть объединение тромбоцитов, чем препятствуют формированию кровяных сгустков. Один из самых известных антиагрегантов — ацетилсалициловая кислота. Она уменьшает содержание вещества, активирующего процесс тромбообразования, — тромбоксана А2, необратимо подавляя таким образом агрегацию тромбоцитов, а также незначительно расширяет сосуды. Даже после однократного применения ацетилсалициловой кислоты ее антиагрегантный эффект сохраняется на протяжении до 7 суток.
В начале 2000-х годов ученые выяснили, что антиагрегантная терапия, направленная на предотвращение риска повторных сердечно-сосудистых событий, может быть гораздо эффективней, если наряду с ацетилсалициловой кислотой назначать антиагрегант с другим механизмом подавления активности тромбоцитов, например, клопидогрел, тикагрелор или прасугрел. Такая схема лечения получила название двойной антитромбоцитарной терапии (ДАТТ). Сегодня в составе ДАТТ используются комбинации ацетилсалициловой кислоты с новыми антиагрегантами, например, ингибиторами P2Y12 тромбоцитов.
В большинстве случаев для снижения риска рецидива инфаркта миокарда ДАТТ назначают на протяжении года после первичного сердечно-сосудистого события. Решение о длительности терапии принимает врач с учетом индивидуальных особенностей пациента. Эффективность профилактики во многом зависит от дисциплинированности пациента. Известно, что самостоятельная отмена лекарств в течение полугода после эпизода острого коронарного синдрома по сравнению с дальнейшим профилактическим лечением приводит к повышению риска смертности в 2,7 раза. Если же пациент прекращает принимать ДАТТ в течение 7-12 месяцев после первичного ИМ, риск рецидива возрастает в 2,3 раза.
Таким образом, в значительной мере люди, перенесшие ИМ, сами влияют на его прогноз. Изменение образа жизни, соблюдение всех рекомендаций врачей и аккуратный прием назначенных препаратов — залог успешного восстановления и полноценной жизни после эпизода острого коронарного синдрома.
1.Что происходит во время сердечного приступа?
Инфаркт миокарда, или сердечный приступ – это необратимое повреждение сердечной мышцы, которое случается из-за недостаточного кровоснабжения сердечной мышцы.
Что происходит во время сердечного приступа?
Сердечная мышца требует постоянного притока богатой кислородом крови. Кровь к сердцу поступает по коронарным артериям. При болезнях коронарных артерий происходит их сужение, и кровь уже не может протекать по ним так, как это необходимо. Жиры, кальций, белки и воспаленные клетки образуют в артериях бляшки разной величины. Бляшки могут быть довольно большими, на них могут образовываться трещины. В этом случае в область бляшек поступают тромбоциты (дискообразные частицы крови, которые помогают свертыванию крови), и вокруг бляшки образуются сгустки крови. Если тромб полностью заблокирует артерию, сердечная мышца испытывает кислородный голод. В течение короткого времени происходит гибель клеток сердечной мышцы и наступают необратимые повреждения. Это и есть сердечный приступ. Степень повреждения сердечной мышцы зависит от того, насколько сильно закупорена артерия, а также от времени, которое прошло от начала приступа до его лечения.
В редких случаях сердечный приступ может быть вызван спазмом коронарной артерии. Во время спазма артерии приток крови к сердцу уменьшается, возникает ишемия. Это может произойти в состоянии покоя и даже у тех людей, которые не имеют каких-то серьезных проблем с коронарными артериями.
Регенерация сердечной мышцы начинается вскоре после инфаркта и занимает около восьми недель. Точно так же, как это происходит с ранами на поверхности кожи, повреждения сердца лечатся, и в пораженной области образуется шрам. Но рубцовая ткань не стягивается, и после каждого сердечного приступа способность сердца перекачивать кровь снижается. Степень снижения работоспособности сердца зависит от размера и расположения рубца.
Симптомы инфаркта
Следует помнить, что кардиологи рассматривают предынфарктное состояние и собственно, сам инфаркт миокарда. Внезапное возникновение болезни зафиксировано у 43% больных. Примерно за месяц до обострения человек начинает чувствовать себя нехорошо. Причем у женщин симптомы проявляются менее выражено и похожи на грипп или простуду. У мужчин же симптомы классические. Многие отмечают наличие следующих симптомов задолго до возникновения приступа:
- Усталость, которая не проходит и после сна;
- Постоянная слабость;
- Расстройства сна;
- Одышка;
- Онемение или покалывание конечностей;
- Нарушения зрения;
- Беспокойство;
- Бледность кожи;
- Повышенное потоотделение.
Для типичного инфаркта характерны следующие симптомы:
- Боли крайней интенсивности различного характера с локализацией в грудной клетке и иррадиированием в руку шею, левое плечо, ухо, область между лопатками. Замечена пропорция: боль тем сильнее, чем большая площадь сердечной мышцы поражена некрозом;
- Волнообразные болевые приступы;
- Тахикардия;
- Аритмия;
- Артериальное давление повышается, затем падает;
- Повышение температуры тела;
- Симптомы сердечной недостаточности.
Диагностика
После приезда скорой помощи пациентку, как правило, проводят срочную электрокардиограмму, по показаниям которой можно определить развитие инфаркта. Одновременно, медики собирают анамнез, анализируя, время начала приступа, его длительность, интенсивность боли, ее локализацию, иррадиацию и пр.
Электрокардиографическими критериями развития приступа могут считаться следующие изменения:
- повреждение или дугообразный рост сегмента st, который может сливаться с положительным зубцом t либо даже переходить в зубец t отрицательного типа;
- появление патологически измененного зубца q с уменьшением амплитуды у зубца r. иногда может наблюдаться полное исчезновение зубца r с формированием qs;
- возникновение отрицательного часто симметрично расположенного зубца T.
Помимо этого, косвенными признаками развития инфаркта может оказаться остро возникающая блокада ножек пучка Гиса. Также диагностика инфаркта миокарда основывается на обнаружении маркеров повреждения мышечных тканей сердца.
Сегодня наиболее убедительным (явным) маркером такого типа может считаться показатель тропонина в крови, который при наступлении описываемой патологии будет существенно повышен.
Уровень тропонина может резко повышаться в первые пять часов после наступления инфаркта и может оставаться таким до двенадцати дней. Помимо этого для обнаружения рассматриваемой патологии медики могут назначать эхокардиографию.
Неотложная помощь при инсульте: что сделать до приезда врача?
Каждый человек должен знать, как помочь при инсульте, и при его развитии сразу же вызвать Скорую, даже если это состояние проявлялось всего на протяжении нескольких минут. Оператору следует сообщить о вероятности наступления именно этой сосудистой катастрофы.
Неотложная помощь больному до приезда Скорой оказывается в следующей последовательности:
-
Попытаться предотвратить падение. Уложить пострадавшего на горизонтальную поверхность и приподнять голову на 30 градусов.
-
Снять стесняющую дыхание и кровообращение одежду: расстегнуть воротник рубашки и манжеты, снять галстук и ремень.
-
Обеспечит достаточный приток свежего воздуха и оптимальный температурный режим.
-
При появлении тошноты и рвоты повернуть голову на бок, вынуть изо рта зубные протезы и не допускать аспирации рвотных масс.
-
Каждые 5 минут измерять давление и пульс. При значительной артериальной гипертензии (180 – 220 мм рт. ст.) следует попросить пациента задержать дыхание. Если есть возможность, то для снижения давления можно использовать Каптоприл (под язык) или другой антигипертензивный препарат, который ранее принимался больным. Нельзя пользоваться сосудорасширяющими средствами (Но-шпа, Спазмалгон, Папаверин и пр.) и мочегонными. Эти препараты резко снижают артериальное давление и состояние больного ухудшится.
-
Если больной в сознании, то поддерживать его в таком состоянии. С ним следует говорить, не задавая вопросов, требующих ответа для сохранения максимального покоя, чтобы он не лишился способности восприятия.
-
Измерить температуру и при ее повышении до 38 градусов и выше дать больному принять 2 таблетки Парацетамола (другими жаропонижающими пользоваться нельзя).
-
При возможности дать больному принять сразу 10 таблеток Глицина или его аналога (активный компонент – аминоуксусная кислота) для стабилизации мозгового кровообращения.
Прибывшим специалистам Скорой необходимо сообщить показатели давлении, пульса, симптомы. Так же врачу нужно перечислить препараты, которые принимались больным.
Сердечно легочная реанимация при инсультах и инфарктах миокарда
В тяжелых случаях инсульты и инфаркты могут приводить к остановке сердца и дыхания
В таких ситуациях важно не растеряться, не медлить и начать проводить реанимационные мероприятия, позволяющие восстановить эти жизненно важные функции.. Если во время приступа произошел обморок или остановилось сердце, то необходимо оказать следующую неотложную помощь:
Если во время приступа произошел обморок или остановилось сердце, то необходимо оказать следующую неотложную помощь:
-
уложить больного на спину, под плечи подложить валик, вынуть изо рта протезы и обеспечить нормальное дыхание, для профилактики аспирации рвотных масс повернуть голову набок, обернуть пальцы тканью и удалять изо рта скопления слизи и рвоты;
-
начать проводить искусственное дыхание «изо рта в рот» и непрямой массаж сердца – через каждые 30 нажатий сделать 2 вдоха, частота нажатий – 75 – 80 в минуту.
Сердечно-легочная реанимация должна проводиться до приезда врачей.
Людям, находящимся в группе риска по развитию инсультов и инфарктов миокарда, следует помнить о вероятности развития таких сосудистых катастроф и регулярно контролировать свое состояние. Только бдительность и информированность больного и его окружения помогает снижать вероятность появления тяжелых приступов и оказывать правильную неотложную помощь.
Симптомы инфаркта миокарда
Основным проявлением инфаркта является очень интенсивная, жгучая, пекущая, сжимающая, давящая, раздирающая или «кинжальная» боль за грудиной. Возможно распространение боли в левую руку, лопаточную область, плечо, шею, нижнюю челюсть.
Продолжительность эпизода всегда больше получаса, малейшее физическое напряжение вызывает усиление боли. Важным признаком является отсутствие обезболивающего действия нитратов. Также больные могут испытывать резкую слабость, нехватку воздуха, учащенное сердцебиение, потливость, тошноту. Большинство чувствует тревогу, обреченность, страх смерти.
Помимо типичного варианта, выделяют еще несколько атипичных, способных маскироваться под иные заболевания внутренних органов. Среди таких абдоминальный (боль в эпигастрии, тошнота, рвота), астматический (надсадный сухой кашель, удушье), церебральный (головная боль, нарушение координации движений), аритмический, стертый вариант (ухудшение сна, эмоционального фона, чувство необъяснимого дискомфорта в груди, потливость). Возможно и отсутствие симптомов — «немой» инфаркт, на долю которого приходится до 20% всех ИМ.
Что делать
При инфаркте требуется неотложная медицинская помощь. Если у кого-то случится сердечный приступ, ему следует немедленно позвонить в службу 112 за экстренной помощью, прежде чем делать что-либо еще. Действуйте быстро — это может помочь спасти чью-то жизнь.
Первая помощь при инфаркте миокарда
Инфаркт миокарда — вид ишемического заболевания сердца, характеризующейся необратимыми нарушениями в сердечной мышце в результате ухудшения движения крови по коронарным артериям
Характерные признаки (симптомы) сердечного приступа (инфаркта миокарда):
- • внезапно (приступообразно) возникающие давящие, сжимающие, жгущие, ломящие боли в грудной клетке (за грудиной) продолжающиеся более 5 минут;
- • аналогичные боли часто наблюдаются в области левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота;
- • нехватка воздуха, одышка, резкая слабость, холодный пот, тошнота часто возникают вместе иногда следуют за или предшествуют дискомфорту/болям в грудной клетке;
- • не редко указанные проявления болезни развиваются на фоне физической или психоэмоциональной нагрузки, но чаще с некоторым интервалом после них.
Нехарактерные признаки, которые часто путают с сердечным приступом:
• колющие, режущие, пульсирующие, сверлящие, постоянные ноющие в течение многих часов и не меняющие своей интенсивности боли в области сердца или в конкретной четко очерченной области грудной клетки
Алгоритм действий при сердечном приступе
Если у Вас или кого-либо внезапно появились вышеуказанные характерные признаки сердечного приступа даже при слабой или умеренной их интенсивности, которые держатся более 5 мин – не задумывайтесь, сразу вызывайте бригаду скорой медицинской помощи. Не выжидайте более 10 минут — в такой ситуации это опасно для жизни.
Если у Вас появились симптомы сердечного приступа и нет возможности вызвать скорую помощь, то попросите кого-нибудь довезти Вас до больницы – это единственное правильное решение. Никогда не садитесь за руль сами, за исключением полного отсутствия другого выбора.
В наиболее оптимальном варианте при возникновении сердечного приступа необходимо действовать согласно следующему алгоритму:
- • Сразу после возникновения приступа сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г ацетилсалициловой кислоты (аспирина) (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (одну ингаляционную дозу распылить в полость рта при задержке дыхания, одну таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
- • Если через 5-7 мин. после приема ацетилсалициловой кислоты (аспирина) и нитроглицерина боли сохраняются, необходимо в обязательном порядке вызвать бригаду скорой медицинской помощи и второй раз принять нитроглицерин.
- • Если через 10 мин после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
- • Дать больному успокоительное средство (пустырник или валериану). В комнате должна быть тишина, не давать возможности нервничать больному человеку.
- • Если после первого или последующих приемов нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
- Если человек с сердечным приступом находится в бессознательном состоянии и рядом есть тот, кто умеет оказывать первую медицинскую помощь в данной ситуации, то незамедлительно нужно делать!
Что можно после инфаркта
Людям, перенесшим инфаркт рекомендуется:
- нежирное мясо в отварном виде, тощее мясо курицы и индейки (приготовленное без кожи), нежирная рыба;
- нежирные молочные продукты — простокваша, кефир, творог;
- растительные масла — подсолнечное, оливковое, льняное, соевое;
- свежие овощи;
- фрукты и ягоды. Яблоки, цитрусовые, клубника, авокадо, черника и груши – 2-3 раза в неделю (эти плоды богаты грубыми пищевыми волокнами);
- сухофрукты — не больше одной горсти в день;
- все виды рассыпчатых и слизистых каш, кроме манки. Допустимо 1-2 раза в неделю готовить на гарнир макароны из твердых сортов пшеницы.
Принимать пищу следует 5 раз с промежутками в 3 часа, малыми порциями, последний прием пищи не позднее чем за 3 часа до сна.
Кардиологический санаторный центр Переделкино
После выписки из больницы для успешного восстановления после инфаркта миокарда необходимо пройти реабилитацию в специализированном кардиологическом санатории.
Здесь вы сможете максимально восстановить физическое и психологическое здоровье, режим двигательной активности, а также подготовиться к нагрузкам, которые ожидают вас в работе и быту.
Цель санаторной реабилитации — формирование привычки к здоровому образу жизни, двигательной активности и правильному питанию.
Причины инфаркта миокарда
Этиология ИМ — внезапное возникновение препятствия току крови в ветвях венечной артерии (сосудах, питающих сердце). Чаще всего таким препятствием становится атеросклеротическая бляшка с тромбом.
Атеросклероз в стенках артерий представляет собой формирование своеобразных «наростов» — бляшек, состоящих из жировой, фиброзной ткани, кальция, и которые по мере прогрессирования суживают просвет сосуда вплоть до 90% и более. В момент повышения артериального давления, физических усилий, психоэмоционального стресса возможен разрыв атеросклеротической бляшки, реакцией на который возникает тромбоз.
Реже причиной становится длительный, продолжительный спазм коронарной артерии при отсутствии значимого атеросклероза, либо осложнение других заболеваний: врожденные аномалии развития, травмы коронарных артерий, васкулиты, эмболия, склонность к гиперкоагуляции (повышенной свертываемости крови), сифилис.
Существует ряд факторов риска, многократно увеличивающих вероятность инфаркта миокарда.
Выделяют немодифицируемые, то есть те, на которые невозможно повлиять:
- мужской пол (до 50-55 лет, далее заболеваемость выравнивается),
- возраст,
- генетическая обусловленность (ИБС и другие проявления атеросклероза у кровных родственников);и
низкая физическая активность (гиподинамия),
ожирение или повышенная масса тела,
курение (активное или пассивное),
артериальная гипертония,
сахарный диабет и метаболический синдром,
дислипидемия.
Прогноз
Прогноз определяется обширностью поражений миокарда, а также наличием и видом нарушений ритма сокращения сердца и проводимости. При мелкоочаговом К. и отсутствии аритмий прогноз вполне благоприятен: при обширных рубцовых полях и диффузном К. с развитием сердечной недостаточности, толерантной к лечению,— прогноз плохой. Наличие желудочковой экстрасистолии, желудочковой тахикардии и нарушений предсердно-желудочковой проводимости чревато опасностью внезапной смерти.
Профилактика — см. Атеросклероз, Миокардит.
Таблица. Некоторые дифференциально-диагностические признаки атеросклеротического и миокардитического кардиосклероза
|
Показатели |
Признаки кардиосклероза |
|
|
атеросклеротического |
миокардитического |
|
|
Данные анамнеза |
Приступы грудной жабы |
Перенесенная инфекция |
|
Размеры сердца |
Увеличены, больше влево |
Увеличены равномерно или больше вправо |
|
Размеры сосудистого пучка |
Увеличены |
Не увеличены |
|
Тоны сердца |
Приглушены, акцент II тона над аортой |
Ослаблены, часто выслушивается III тон над верхушкой |
|
Шумы сердца |
Систолический над верхушкой и аортой, нередко грубый |
Систолический, иногда протодиастолический над верхушкой, |
|
Артериальное давление |
Нормальное или повышенное (систолическая склеротическая |
Нормальное или пониженное |
|
Недостаточность кровообращения |
Левожелудочковая или тотальная |
Тотальная или правожелудочковая |
|
Данные исследования крови |
Часто гиперхолестеринемия, гипер-бета-липопротеинемия, триглицеридемия |
Характерных сдвигов нет |
|
Данные электрокардиографии |
Обычно нормокардия, но нередко экстрасистолия, мерцательная аритмия. Левый тип ЭКГ, снижение вольтажа, уплощение зубца T, периодическое смещение сегмента S — T, аритмии, блокады |
Часто тахикардия, экстрасистолия, мерцательная аритмия. Нормальный или правый тип ЭКГ, снижение вольтажа, уплощение зубца Т, блокады |
|
Хроническая цереброваскулярная недостаточность |
Часто |
Нет |
Библиография: Вихерт А. М. Атеросклероз венечных артерий и коронарная болезнь сердца, Тер. арх., т. 45, № 12, с. 107, 1973; Внезапная смерть при острой коронарной недостаточности, под ред. И. К. Шхвацабая и М. Е. Райскиной, с. 19, М., 1968; Галахов И. Е. Инфаркт и кардиосклероз правого желудочка сердца, Арх. патол., т. 34, № 6, с. 39, 1972; Гасилин В. С. Хронические формы ишемической болезни сердца, с. 61, М., 1976, библиогр.; Данилова К. М. Кардиосклероз и старение, Арх. патол., т. 36, № 5, с. 12, 1974; Инфаркт миокарда, под ред. Е. И. Чазова, с. 5, М., 1971; Мясников А. Л. Атеросклероз, М., 1960, библиогр.; Смольянников А. В. и Наддачина Т. А. Морфогенез кардиосклероза при хронической коронарной недостаточности, Арх. патол., т. 32, № 2, с. 14, 1970; Ходжаева Д. Ю. Изменение предсердий при инфаркте миокарда и постинфарктном кардиосклерозе левого желудочка сердца, Кардиология, т. 14, № 10, с. 94, 1974; Шхвацабая И. К. Ишемическая болезнь сердца, М., 1975; Arteriosclerosis, v. 1—2, Washington, 1971; Cardiomyopathies, ed. by E. Bajusz a. o., Lancaster, 1973; Hudson R. E. B. Cardiovascular pathology, L., 1965; Pathology of the heart and blood vessels, ed. by S. E. Gould, p. 601, 723, Springfield, 1968, bibliogr.
Что можно сделать до приезда «неотложки»
От своевременного оказания специализированной помощи зависит не только выздоровление больного, но и его жизнь – опасность самолечения и вызов скорой помощи даже не обсуждаются. Но некоторые действия все же можно предпринять. В первую очередь больному необходимо обеспечить лежачее положение и приток свежего воздуха, освободить его от стягивающей одежды. Передвигаться, даже при ослаблении боли, категорически нельзя – при ухудшении состояния или потере сознания можно травмироваться. К тому же даже незначительные действия увеличивают нагрузку на сердечную мышцу. Седативные средства помогут снять тревогу и панику, аспирин (при отсутствии язвы!) немного облегчит боль и снизит свертываемость крови. Он может даже разблокировать перекрытый сосуд и этим уменьшить площадь пораженного участка тканей – иногда это спасает жизнь! Для более оперативного действия таблетку лучше разжевать.