Болит шея
Содержание:
- Остеопатическое лечение при ишиасе
- Анатомия позвоночника
- Возможные осложнения после мануальной терапии
- Возможные осложнения и меры их профилактики
- Причины возникновения
- Причины болевого синдрома
- Выбор специалиста
- Кто такой невролог, что он лечит?
- Методы лечения защемления шейного нерва
- Стоимость лечения защемления нерва в Санкт-Петербурге
- Профилактика после лечения защемления нерва в шейном отделе позвоночника
- Наши медицинские центры
- Лечение хронической ВБН
- Шейная радикулопатия — симптомы
- Чем лечить грудной радикулит
Остеопатическое лечение при ишиасе
Остеотерапия – удивительное медицинское направление, позволяющее побороть ишиас, не прибегая к хирургии и лекарствам. Оно воспринимает человека как единое целое, выявляет тончайшие глубинные взаимосвязи внутри него и, добираясь до истинной сути проблемы, устраняет ее, тем самым снимая боль и любые другие некомфортные симптомы заболевания.
Врачу-остеопату под силу расслабить сведенные мышцы, уменьшить воспаление, осуществить возвращение на место смещенных позвонков и суставов. Рассматриваемое лечение запускает функции самовосстановления, дремлющие внутри каждого из нас, и позитивно сказывается на общем самочувствии больного. У него уходят боли, улучшается осанка и цвет лица, нормализуется сон.
Для кого-то крайне важно, чтобы лечение не вызывало некомфортные ощущения, кто-то опасается употреблять лекарственные препараты или с трудом переносит их. Об этих страхах можно забыть, обратившись к врачу-остеопату
Об этих страхах можно забыть, обратившись к врачу-остеопату.
Остеопрактические сеансы проходят легко и чаще всего безболезненно. Кто-то говорит, что они напоминают массаж, а кто-то сравнивает с волшебством. Это истинная медицина, творящая настоящие чудеса. Чуткое и бережное отношение специалистов нашего Центра к подопечным, а также их высокий профессионализм и неоценимый опыт работы, способствуют тому, что лечение обретает стремительную положительную динамику.
Пациент быстро идет на поправку, ему не приходится употреблять огромное количество дорогостоящих лекарств или ложиться под нож к врачу-хирургу.
Однако остеолечение не исключает фармакологической терапии, если имеется желание или необходимость.
В частности, специализированные мази помогут уменьшить воспаление и боль, облегчая течение болезни на пути к исцелению. Целый раздел нетрадиционной медицины, именуемый гомеопатией, занимается разработкой средств, пригодных для употребления в лечебных целях при вышеобозначенной болезни.
Врач-гомеопат Центра остеопатии в индивидуальном порядке подбирает необходимые лекарства, делая лечение наших клиентов комплексным и всесторонним.
Остеомедицина практически не имеет противопоказаний. Ее можно использовать для устранения ишиаса в любом возрасте, а также в период беременности. В последней ситуации, помимо прочего, остеопрактика позволит нормализовать кровоток, что положительно скажется на состоянии будущего малыша, а также на его жизнедеятельности в дальнейшем.
В зависимости от сути проблемы и индивидуальных особенностей больного врач применяет те или иные методики, чтобы побороть заболевание.
Анатомия позвоночника
Врачи делят позвоночный столб на пять отделов в зависимости от площади тела и внешнего вида позвонков. Позвоночный столб человека состоит из 24 позвонков, 5 сросшихся позвонков в крестце и 4 сросшихся позвонков в копчике.
Между позвонками имеются диски, которые действуют как амортизаторы, когда человек ходит или бежит. Они также помогают удерживать позвонки вместе. Врачи делят 24 позвонка на три области позвоночника:
- Шейный отдел позвоночника: состоит из первых семи позвонков
- Грудной отдел позвоночника: средний отдел, состоящий из 12 позвонков
- Поясничный отдел позвоночника: нижняя часть спины, состоит из пяти позвонков
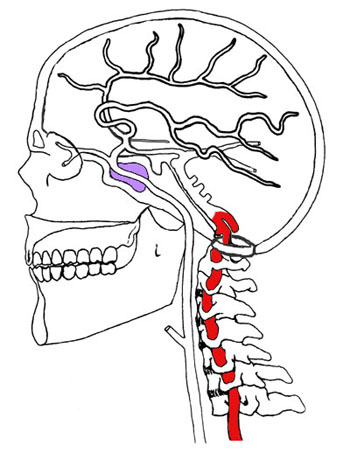
Позвоночный столб содержит и защищает нервы. Нервные корешки выходят из отверстий между позвонками и разветвляются по всему телу. Нервы, выходящие из шейного отдела, соединяются с верхней частью тела.
Возможные осложнения после мануальной терапии
Некоторые осложнения – это последствия непрофессионализма врача. Однако часто дискомфортные ощущения в первые дни после сеансов – это норма. Разберемся подробнее.
Болевой синдром
После сеансов может болеть спина и голова. Это нормально. Спина болит, потому что врач перед этим хорошо проработал связки и мышцы, они меняют свое положение и восстанавливаются. Нужно 2-3 дня, чтобы структуры «встали на место». Лучше на период курса лечения ограничить физическую активность и общую нагрузку на организм. Можно делать ЛФК или ходить на массаж.
Головная боль может возникать, потому что после процедуры идет восстановление сосудов. Когда закончится курс, она больше не будет беспокоить.
Головокружение
Такая реакция возникает у одного пациента на тысячу. Это временное побочное явление, которое связывают с перераспределением крови. Если симптом ярко выражен и мешает нормально жить, нужно обратиться к врачу.
Повышенная температура тела
Это возникает крайне редко. Причина – хронические воспалительные процессы в организме, которые при мануальном воздействии обостряются. Чтобы уточнить природу этого недомогания, лучше обратиться к терапевту.
Другие последствия
Если процедуру делает неквалифицированный врач, то возможны:
- переломы позвоночных отростков;
- переломы ребер;
- излишняя подвижность позвоночника;
- отсутствие улучшений или ухудшение состояния;
- разрывы мышц, позвоночных артерий, связок;
- мигрени;
- боли в пояснице;
- снижение зрения.
Важно! В течение года можно проходить не более 15 сеансов
Возможные осложнения и меры их профилактики
Лечебные блокады отличаются крайне низким процентом осложнений – 0,5%. Это могут быть реакции на препараты, симптомы интоксикации (рвота, головокружение, сердцебиение), повреждения сосудов в местах инъекций. Чтобы профилактировать осложнения, вводят дополнительные препараты, а после процедуры пациенту рекомендуется 1-2 часа полежать. Не рекомендовано сразу сильно нагружать себя физически, что часто бывает, потому что люди избавляются от боли
Если не проявлять осторожность в плане двигательной активности, симптоматика вернется и будет более сильной
При блокадах позвоночника возможны кровотечения, инфицирование прокола, повреждение внутренних оболочек, мягких тканей. Последнее обычно связано с неопытностью врача. Также может развиться анафилактический шок. Поэтому процедуру проводят только в медицинском учреждении. Для предупреждения осложнений делают пробную инъекцию.
При блокаде пяточной шпоры у 15-20% людей бывают осложнения. Чаще всего они случаются из-за неправильного введения глюкокортикостероидов и индивидуальной реакции на них. Это может быть отмирание мягких тканей, нагноение, разрыв пяточной фасции. Нужно каждый день после процедуры самостоятельно осматривать пятку, чтобы вовремя заметить негативную реакцию. Ее первые признаки – это боль, почернение и/или покраснение кожи, онемение. Осложнения могут быть отсроченными и возникать даже через несколько недель после процедуры. Это объясняется пролонгированным действием глюкокортикостероидов.
Причины возникновения
Причины невралгии тройничного нерва могут иметь разную природу:
Риск развития тригеминальной невралгии значительно повышается:
- в возрасте старше 50 лет;
- на фоне психических расстройств;
- при регулярных переохлаждениях;
- при недостаточном поступлении в организм питательных веществ и витаминов (анорексия, булимия, нарушение всасывания и т.п.);
- при регулярном переутомлении, стрессах;
- при глистных инвазиях и других гельминтозах;
- при острых инфекциях: малярии, сифилисе, ботулизме и т.п.;
- при хроническом воспалении в полости рта (кариес, гингивит, абсцессы и т.п.);
- на фоне аутоиммунных поражений;
- при чрезмерной подверженности аллергии;
- при метаболических нарушениях.
Причины болевого синдрома
Причин того, что болит спина и голова, может быть множество. Но чаще всего такие ощущения могут быть вызваны заболеваниями, которые мы рассмотрим ниже.
Острая спинальная блокада
Обычно острая спинальная блокада возникает из-за резких движений головы, травм, перегрузок шейного отдела позвоночника, неправильного распределения нагрузки при переноске тяжестей и выполнении физических упражнений.
Также появиться такое состояние может при неправильном положении во время сна, переохлаждении, застарелых травмах, которые дают о себе знать. Может стать причиной и длительное нахождение в неудобной вынужденной позе, например, пребывание за рулём автомобиля или монитором компьютера.
Острая спинальная блокада характеризуется сильной нестерпимой болью, которая отдаёт в голову и в спину. Причём болезненность многократно усиливается при попытке совершить движение. Человек больше не может вести привычный образ жизни.
Нервное и физическое перенапряжение
Нервное и физическое перенапряжение может спровоцировать возникновение болей в шее, спине и в голове разного характера и интенсивности. Нередко их сила нарастает во время ночного отдыха и немного спадает в течение дня. К тому же, такие боли могут мигрировать, например, с левой стороны шеи в правую и даже в другие зоны спины.
Болит спина и шея сильнее на фоне стресса, каких-либо событий, недостатка сна и других факторов. Может развиваться болезненность и без видимых причин. Как правило, боль из-за нервного перенапряжения вызывает спазм и ригидность мышц, чувство стянутости и скованности.
Болезненные ощущения из-за физического перенапряжения возникают после поднятия тяжестей, при слишком большой или недостаточной физической нагрузке, при выполнении одних и тех же движений или пребывании в неудобной позе в течение длительного времени.
Остеохондроз шейного отдела позвоночника
При остеохондрозе шейного отдела позвоночника боль может быть разной интенсивности, отдавать в голову, в плечи и в шею. Болезнь затрагивает хрящевую ткань межпозвоночных дисков, вызывая их сужение и разрастание костной ткани.
Чаще всего остеохондроз не останавливается на одном отделе позвоночника, распространяясь постепенно и на все остальные. Кроме болей, болезнь вызывает головокружения, тошноту, шум и заложенность в ушах, нарушения сна и зрения, чувство недостатка воздуха и сдавленности, обмороки, скачки артериального давления, подъём температуры тела.
Невралгия затылочного нерва
Это ещё одно заболевание, которое может стать причиной того, что появляются боли в спине выше лопаток и в голове.
Связано оно с раздражением или сдавливанием волокон затылочного нерва. Причём невралгия затылочного нерва может быть как самостоятельным заболеванием, так и симптомом одной из болезней позвоночника, например, остеохондроза или спондилёза.
Боль при этом приступообразная, сильная, локализуется преимущественно в области затылка. Может отдавать в шею или в уши. Кроме того, она может быть односторонней или же затрагивать обе стороны.
По своему типу такая боль похожа на жгучую пульсацию и прострелы. Она сильная, мешает человеку вести привычный образ жизни.
Шейный спондилез
Шейный спондилёз – это дегенеративное заболевание, вызывающее изменения в структуре позвонков. Сдавливание нервов позвонками и остеофитами нарушает нервную проводимость и кровоснабжение, что и вызывает спондилёз.
Боль при этом может быть разной интенсивности, но чаще локализуется именно в шее, отдавая в спину. При отсутствии лечения шейный спондилёз может стать причиной серьёзных осложнений.
Миогелоз
Миогелоз шейного отдела позвоночника – это заболевание, характеризующееся уплотнением в мышцах, что нарушает подвижность шеи и головы, приводит к болезненным ощущениям.
Из-за физического перенапряжения, неправильной позы во время работы или сна, переохлаждения возникает воспаление. А это приводит к передавливанию сосудов и нервов, образованию узелков в мышечной ткани, болезненность которых усиливается при пальпации.
Также человек может испытывать чувство давления на затылок, острую боль в плечах и шее.
Мигрень
Мигрень – это один из видов приступообразной боли головы. Она может сопровождаться аурой: светочувствительностью, мышечной болью, тошнотой и рвотой, нарушениями пищеварения, слабостью, головокружением, гиперчувствительностью к запахам и звукам, агрессивностью.
Длительность приступа может быть различной – от получаса до 3-4 суток и более. Причём у женщин такая головная боль возникает гораздо чаще, чем у мужчин. Это связано с гормональным фоном и изменениями в нём.
Выбор специалиста
Несмотря на огромный перечень недугов, из-за которых может болеть шея, совсем не сложно самостоятельно определиться с выбором специалиста, специализирующегося непосредственно на лечении таких болезней, и дифференцировать симптомы заболевания.
Невролог. Так, если боль в шее четко локализована, острая, переходящая в мигрень, и она не купируется обезболивающими препаратами, при этом отмечаются нарушения зрения и обморочные состояния, очевидно, что это область знаний невролога. Подобные ощущения возникают при дегенеративных изменениях хрящевой ткани, в результате чего происходит поражение тройничного нерва, равно как и при воспалении последнего в результате инфекции или стресса.
Вертебролог — достаточно узкий специалист, о существовании которого знают немногие. Сфера его деятельности распространяется на такие поражения опорно-двигательного аппарата, как артрит, межпозвоночная грыжа, спондилит.
Остеопат — на прием к этому специалисту попадают пациенты с нарушениями функций позвоночника и суставов, так как именно этот специалист занимается восстановлением подвижности позвоночника и нормализацией осанки. Иногда неудобная поза на рабочем месте и гиподинамия провоцируют застойные явления в верхнем отделе скелета и возникает боль, наводящая на мысли о серьезных недугах.
Хирург. Если консервативные методы лечения оказываются неэффективны, не остается ничего иного, как хирургическое вмешательство. Это, в первую очередь, актуально для всевозможных разновидностей грыжи и новообразований.
Отоларинголог — ЛОР-врач, как правило, последний к кому решают обратиться с болью в шее, полагая, что ангину трудно с чем-то спутать. Вместе с тем сильное воспаление миндалин или среднего уха может распространиться на лимфоузлы и характер страданий не позволит правильно идентифицировать недуг. В таких случаях анализ крови показывает чрезмерно высокое содержание лейкоцитов и СОЭ более 30.
Травматолог
В случае, если боль в шее появилась после падения, неосторожного движения, чрезмерно интенсивной тренировки или иной травмы, незамедлительно следует посетить травматолога, так как даже незначительное нарушение целостности костно-хрящевого блока или растяжение мышц чревато серьезными последствиями вплоть до гибели. . Ревматолог — специализируется на диагностике и лечении поражений костно-хрящевой ткани и мышц, часто, обусловленных наследственностью
Не случайно визит к нему нередко сопровождается направлением к генетику.
Ревматолог — специализируется на диагностике и лечении поражений костно-хрящевой ткани и мышц, часто, обусловленных наследственностью. Не случайно визит к нему нередко сопровождается направлением к генетику.
Ортопед. Истончение или обездвиживание костей требует помощи ортопеда, который сумеет верно определить причины болезни и подобрать адекватную терапию.
Флеболог. В шее сосредоточено огромное количество важнейших сосудов, лечением болезней которых занимается врач-флеболог. Утолщение стенок сосудов, их закупоривание или иные патологии также могут вызывать сильную боль, напоминающую мышечные спазмы. На такие состояния указывают изменение окраски кожных покровов, синюшный цвет лица и явно выраженная капиллярная сетка.
В силу того, что узкие специалисты рассматривают одну и ту же анатомо-физиологическую проблему с разных сторон, для максимальной эффективности лечения требуется комплексная диагностика с участием нескольких докторов
Следует понимать, что если появилась невыносимая боль в шее, то какой врач лечит вызвавшее ее расстройство не имеет значения, так как важно принять неотложные меры, обратившись к любому из доступных специалистов
Кто такой невролог, что он лечит?
Специалист занимается лечением болезней центральной и периферической нервной системы. Боль в спине – это симптомы патологий ПНС, поэтому для поиска причины и установки диагноза обращаются к неврологу.
В компетенцию врача входит проверка:
- координации движений;
- силы мышц;
- чувствительности;
- указательных проб;
- рефлексов кожи и сухожилий;
- давления на тело разновесовыми предметами;
- равновесия при сомкнутых ногах, вытянутых руках и закрытых глазах.
Доктор изучает связи между нейронами, функции головного и спинного мозга.
К неврологу обращаются не только при боли в спине. Показания для визита к специалисту:
- частые головные боли и головокружения;
- потери сознания и обмороки;
- шум в ушах, мушки перед глазами;
- нарушенная координация движений и шаткость походки;
- судороги, покалывание рук и ног;
- мурашки;
- мышечная слабость;
- нарушения сна;
- плохая память, снижение остроты зрения и слуха.
Методы лечения защемления шейного нерва
Лечение защемления шеи должно быть комплексным, подобранным в соответствии с состоянием пациента и состоять из нескольких методов. Именно многогранный подход, используемый врачами клиники «Тибет» считается залогом благополучного исхода заболевания.
Основные способы терапии в клинике «Тибет»:
- лечебный массаж (прекрасно помогает при отечности и мышечном напряжении);
- мануальное воздействие;
- моксотерапия, прогревание полынными сигарами;
- ЛФК;
- иглотерапия;
- стоун-терапия;
- гирудотерапия;
- остеопатия.
В первые дни после развития патологии рекомендовано в особо сложных случаях носить специальный шейный бандаж.
Стоимость лечения защемления нерва в Санкт-Петербурге
| Название услуги | Цена по прайсу, руб. | Цена со скидкой* до 31 мая, руб. |
| Консультация врача-специалиста, первичный прием | ||
| Прием (осмотр,консультация) врача-невролога первичный | 1 000 | |
| Корпоральная иглорефлексотерапия | 2 800 | 2 520 |
* Скидки действуют только для первичных пациентов клиники. Скидки на отдельные процедуры предоставляются при оплате курса (от 9 процедур).
Администрация клиники принимает все меры по своевременному обновлению размещенного на сайте прайс-листа, однако цены могут отличаться от действительных.
Пожалуйста, во избежание возможных недоразумений, уточняйте стоимость услуг в регистратуре или в контакт-центре по телефонам
+7 (495) 781-57-57 (Москва) или +7 (812) 643-20-70 (Санкт-Петербург), ежедневно с 9 до 21 ч.
Размещенный на сайте прайс-лист не является публичной офертой. Медицинские услуги оказываются на основании договора.
К оплате принимаются банковские карты VISA, MASTERCARD, MAESTRO, МИР. Также доступна бесконтактная оплата картами, Apple Pay и Google Pay.
Профилактика после лечения защемления нерва в шейном отделе позвоночника
Вскоре после прохождения комплексного лечения защемления нерва в шейном отделе необходимо вспомнить о профилактических мероприятиях:
Регулярно выполнять несложный, посильный вашему состоянию здоровья и возрасту (это важно!) комплекс упражнений, в который будут обязательно включены элементы разминки шейного отдела позвоночного столба. При малоподвижной работе ежечасно устраивать себе физическую разминку –пройтись, присесть, потянуться, взмахнуть руками и головой
Если есть возможность, можно прилечь на пару минут – все это поможет «разогнать кровь».
Для ночного отдыха выбирать только ортопедические аксессуары для сна (матрас с повышенной жесткостью, подушка в форме валика).
Взять за привычку минимум раз в неделю посещать бассейн, либо плавать в море/реке. Плавание отлично укрепляет мышечный каркас и скелет, улучшает кровообращение и повышает тонус организма. Хороши в этом отношении и занятия обыкновенной йогой.
Контролировать свой вес, не переедать и не увлекаться сладостями, быстрыми углеводами.
Не поднимать больших тяжестей в одиночку, в случае необходимости делать это правильно.
Ежегодно получать лечение и профилактику патологии шейного отдела позвоночника в санатории.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Лечение хронической ВБН
Медикаментозное лечение пациентов с перманентными проявлениями ВБН и частыми транзиторными ишемическими атаками в ВББ аналогично ведению пациентов с дисциркуляторной энцефалопатией. Отличительной особенностью терапевтической тактики именно у данной группы пациентов является дополнительное использование вестибулотропных препаратов.  
Для определения индивидуальной схемы лечения хронической ВБН и профилактики острой ВБН необходима консультация невролога с последующим динамическим наблюдением. В основе схемы лечения пациента с хронической ВБН лежит определение и устранение трех групп патогенетических сосудистых факторов:   локальные (атеросклеротический стеноз ПА и др.),   системные (резкий перепад системного АД и др.),   провоцирующие (психотравмирующая ситуация и др.).
Эффективность терапии хронической ВБН определяется следующими аспектами и методическими подходами:
- 1) своевременное выявление основных этиопатогенетических факторов снижения кровотока в артериях ВББ (атеростеноз, деформация, васкулит, экстравазальное сдавление и др.);
- 2) контроль и своевременная коррекция основных факторов риска сосудисто-мозговых заболеваний (артериальная гипертензия, гиперхолестеринемия, нарушения сердечного ритма, сахарный диабет, гиперкоагуляционные синдромы, поведенческие факторы риска инсульта и др.);
- 3) компенсация или полное устранения факторов, провоцирующих декомпенсацию мозгового кровообращения в ВББ с развитием острой ВБН (резкий перепад системного АД, вегетативный криз, психовегетативные и невротические расстройства, резкие повороты головой, длительное нефизиологическое положение шейного отдела позвоночника и др.).
C точки зрения научно-доказательной медицины, в настоящее время не получено убедительного подтверждения высокой эффективности использования церебропротективных и вазоактивных средств в лечении пациентов с хронической ВБН.
В то же время, в большинстве отечественных публикаций данные препараты рекомендуются для улучшения мозговой гемодинамики в артериях ВББ и улучшения нейрометаболических процессов мозговых структур. Целесообразность применения этих групп лекарственных средств — на усмотрение врача общей практики.
Вазоактивные средства:
- Винпоцетин таб. 5 мг, 10 мг (форте) 3 раза в сутки в течение 1-3 мес;
- Пентоксифиллин таб. 100 мг, по 100-200 мг 3 раза в сутки в течение 1-3 мес;
- Циннаризин таб. 25 мг, по 25-50 мг 3 раза в сутки в течение 1-2 мес;
- Вазобрал по 1 таб. 2 раза в сутки в течение 1- мес.
Антиоксиданты и антигипоксанты:
- Этилметилгидроксипиридина сукцинат таб. 125 мг, по 125 мг 3 раза в сутки в течение 4-6 недель;
- Цитофлавин по 2 таб. 2 раза в сутки в течение 1 месяца;
- Тиоктовая кислота таб. 600 мг, по 600 мг 1 раз в сутки в течение 1 мес.
- Актовегин таб. 200 мг, по 200-400 мг 3 раза в сутки в течение 1 месяца;
Ноотропные средства:
- Пирацетам таб. 200 мг, 400 мг, по 400 мг 3 раза в сутки в течение 1-2 месяцев;
- Фенилоксопирролидинилацетамид таб. 100 мг, по 100 мг 2 раза в сутки в течение 1-2 месяцев;
- Никотиноил гамма-аминомасляная кислота таб. 20 мг, 50 мг, по 20-50 мг 3 раза в сутки в течение 1-2 месяцев;
- Гамма-аминомасляная кислота таб. 250 мг, по 250-500 мг 3 раза в сутки в течение 1-2 месяцев;
- Фенибут таб. 250 мг, по 250 мг 3 раза в сутки в течение 1 месяца.
- Гинкго билоба листьев экстракт (EGb 761) таб. 40 мг, 80 мг 3 раза в сутки в течение 1-2 месяцев;
Вестибулотропные средства:
- Бетагистин таб. 8 мг, 16 мг, 24 мг, по 24 мг 2 раза в сутки в течение 1-3 месяцев
- Вертигохель (гомеопатическое средство) таблетки подъязычные или флакон 30 мл; при остром головокружении 1 таб. или 10 капель (растворив в 100 мл воды) каждые 15 минут (не более двух часов); при перманентном головокружении по 1 таб. или 10 капель 3 раза в сутки в течение 2-4 недель.
При усилении системного головокружения с тошнотой, однократно или на протяжении 1-3 дней, возможно дополнительно использовать:
- Дименгидринат в таб. по 50 мг, 150-300 мг в сутки;
- Меклозин в таб. по 25 мг, 25-100 мг в сутки;
- Диазепам в таб. 2 мг и 5 мг, 4-5 мг в сутки
При декомпенсации ВБН с выраженной тошнотой и рвотой, кратковременно (однократно или 1-3 дня) возможно использование следующих средств:
- Метоклопрамид таб. 10 мг, 10-30 мг в сутки;
- Домперидон таб. 10 мг, 10-30 мг в сутки.
Шейная радикулопатия — симптомы
Симптомы защемления нерва в верхней части позвоночника в основном включают в себя
- боль
- онемение или снижение чувствительности
- покалывание в руках
- слабость в мышцах руки, плеча или кисти
Некоторые люди с данным состоянием сообщают, что боль облегчается, когда они кладут руки на макушку головы. Врачи считают, что это движение может временно ослабить давление на нервный корешок. В ряде случаев симптомы защемления нерва могут даже не проявиться в месте повреждения нерва, а проявляются в областях, которые кажутся совершенно несвязанными. Покалывание в руке человека может быть вызвано, например, защемлением нерва на шее.