Острая пневмония (воспаление легких)
Содержание:
- ПАТОМОРФОЛОГИЯ
- К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
- Online-консультации врачей
- Симптомы Крупозной пневмонии у детей:
- Симптомы пневмонии
- Патогенез (что происходит?) во время Крупозной пневмонии у детей:
- Осложнения
- Цены на лечение абсцедирующей пневмонии
- Возможности оплаты услуг
- Рак лёгкого и туберкулёз
- Симптомы
- Профилактика Крупозной пневмонии у детей:
- Виды пневмонии
- Лечение Хронической пневмонии:
- Диагностика в онкопульмонологии
- Диагностика
- Причины
ПАТОМОРФОЛОГИЯ
Морфологический критерий пневмонии — воспаление респираторного отдела лёгких. Поражение бронхов при этом непостоянно, но достаточно характерно. Воспаление носит экссудативный характер и обычно бывает ограничено анатомическими единицами лёгких.
• При бронхопневмонии процесс ограничен альвеолами и смежными с ними бронхами.
• При лобарной пневмонии поражается целая доля лёгкого.
• Сливную пневмонию (слияние отдельных мелких воспалительных очагов в более крупные) можно не отличить от долевой пневмонии.
• Полости в лёгких развиваются тогда, когда некротизированный участок лёгочной ткани сообщается с дыхательными путями, приводя к некротической пневмонии (множественные мелкие полости до 2 см в диаметре в одном и более бронхолёгочных сегментах или долях) или к абсцессу лёгкого (одна или несколько полостей диаметром более 2 см).
Патоморфологическая картина пневмонии в значительной степени зависит от этиологии инфекционного процесса.
• Для пневмококковой пневмонии (наиболее частая из внебольничных пневмоний) считают характерным редкое развитие некроза и абсцедирования. Если процесс вызван пневмококками I или II типа, типично фибринозное воспаление.
• Стрептококковые пневмонии характеризуются резко выраженным некрозом лёгочной ткани при менее выраженном геморрагическом компоненте. Чаще, чем при стафилококковой пневмонии, наблюдают лимфогенную и гематогенную диссеминацию.
• Стафилококковые пневмонии проявляются некрозом лёгочной ткани, вокруг которого скапливаются нейтрофилы. По периферии воспалительного очага альвеолы содержат гнойный или фибринозный экссудат, не содержащий бактерий. При тяжёлом течении в местах скопления стафилококков происходит разрушение лёгочной ткани (стафилококковая деструкция лёгких).
К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
Педиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крупозной пневмонии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация дерматолога |
| Консультация анестезиолога |
| Консультация офтальмолога (окулиста) |
| Консультация хирурга |
| Консультация эндоскописта |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация невролога |
| Консультация нефролога |
| Консультация аллерголога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация нарколога |
| Консультация сосудистого хирурга |
| Консультация оториноларинголога |
| Консультация нейрохирурга |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Симптомы Крупозной пневмонии у детей:
Болезнь имеет циклическое течение, причем как у детей, так и у подростков. Условно заболевание делят на 3 периода: начало, разгар и выздоровление (разрешение). Крупозная пневмония начинается остро, с повышения температуры до 39 — 40 °С. У детей, в отличие от взрослых, редко бывает боль в боку и озноб. В первые дни у малышей может даже не быть кашля.
Характерные симптомы у детей:
- рвота
- бледность кожных покровов
- вздутие живота
- абдоминальные боли, похожие на боли при аппендиците
- учащенное дыхание
- относительно свободные экскурсии живота
- отсутствие ригидности стенки живота
- более или менее выраженное
- отставание при дыхании пораженной стороны грудной клетки
Второй вариант развития заболевания:
- высокая температура
- рвота
- сильная головная боль
- ригидность затылка
- вероятны судороги
Выше перечисленные симптомы напоминают менингит. Но по учащенному дыханию, постепенному ослаблению менингеальных явлений и появлению прочих характерных для пневмонии симптомов эти заболевания можно различить. У детей от 7 до 16 лет болезнь протекает типично. Сначала отмечают высокую температуру, боли в груди, озноб, кашель. Фиксируют поверхностное частое дыхание (30-40 за 1 минуту). Глаза ребенка блестят, на щеке пораженно половины легкого появляется румянец. На ногу и губах выскакивает герпес. Вероятны такие симптомы: возбуждение или заторможенность, галлюцинации, бред.
С первых дней крупозной пневмонии у детей в дыхательном акте участвуют вспомогательные мышцы грудной клетки, ребенок раздувает крылья носа при дыхании. Дальше при дыхании ребенок стонет и охает, кашель вызывает болезненные ощущения. Ребенок лежит в кровати на больном боку.
Врачи определяют в начале болезни усиление голосового дрожания на пораженной стороне. При выслушивании дыхание ослабленное. Чем дальше, тем более тяжелым становится состояние ребенка. Температура сохраняет высокие значения, но в редких случаях может быть интермиттирующей. В разгаре заболевания одышка становится всё больше, в постели ребенок располагается полусидя, наблюдают цианоз лица, губ, рук, ног, а также одутловатость. Характерны для разгара крупозной пневмонии у детей и такие симптомы как сухость языка и губ, откашливание вязкой стекловидной мокроты, которая имеет примесь крови (соответственно – «ржавый» оттенок). Постепенно прекращается боль в грудной клетке. Пульс ребенка достигает 120-140 ударов в минуту, наполнение слабое. Сниженное артериальное давление, увеличение печени, вздутие живота также характерны для разгара заболевания.
Исследования крови на пике болезни показывают лейкоцитоз со сдвигом формулы влево, повышение СОЭ, количества глобулинов, фибриногена. Уменьшается диурез, повышается относительная плотность мочи. Меняется газовый состав крови. На пятые-девятые сутки или даже ранее температура возвращается в норму, начинается период выздоровления. Изменения в легких исчезают довольно быстро, как и одышка. Мокрота отделяется легче. Подсыхают герпетические высыпания, на их месте образуются корочки. Хрипы более звучные.
Атипичные формы крупозной пневмонии:
- абортивная (начинается остро, болезнь длится 2-3 суток)
- центральная (воспаление происходит в глубоких отделах легкого, потому для диагностики обязательно нужна рентгенограмма)
- ареактивная (бывает при сниженном иммунитете у детей; начало неострое, воспалительные признаки развиваются не сразу. Характерны такие симптомы как общее недомогание, субфебрильная температура. Болезнь протекает вяло)
- массивная (воспалительный процесс быстро распространяется на другие доли легкого)
- тифоподобная (похожа на брюшной тиф, имеет постепенное начало, лихорадка длится долго, наблюдается литическое снижение температуры тела)
- мигрирующая (переход воспаления на соседние участки легкого)
- менингиальная (с самого начала заболевания выражены такие симптомы: судороги, головная боль, рвота, сонливость; есть также менингеальные симптомы. Для диагностики необходима спинномозговая пункция, она выполняет и лечебную функцию)
- аппендикулярная (похожа на аппендицит, встречается чаще при локализации процесса в нижних долях)
Осложнения крупозной пневмонии
Осложнение крупозной пневмонии встречаются крайне редко из-за современных методов лечения. Но всё же вероятны гангрена, абсцесс легкого. При осложнении состояние ребенка ухудшается, температура повышается еще больше, а количество мокроты увеличивается, она становится гнойной. Почти всегда крупозная пневмония сопровождается сухим плевритом с фибринозными наслоениями. Очень редко наблюдается карнификация легкого – прорастание его соединительной тканью и последующее развитие бронхоэктазов.
Симптомы пневмонии
В зависимости от типа возбудителя, общего состояния здоровья человека, а также наличия хронических заболеваний и/или иммунодефицита, воспаление легких может протекать по-разному.
Наиболее распространенные признаки типичной пневмонии:
- резкое повышение температуры тела до 38–40 градусов;
- сильный кашель чаще с обильным выделением гнойной мокроты, реже — сухой и непродуктивный;
- боль в груди, одышка;
- общая слабость, быстрая утомляемость.
Для атипичной пневмонии характерны: сухой, непродуктивный кашель, головная боль, быстрая утомляемость, сопутствующие симптомы простудных заболеваний (ринит, синусит, воспаление в горле).
Вирусная пневмония в начале своего течения маскируется под респираторное заболевание — наблюдается небольшое повышение температуры тела, признаки простуды. Кашель, одышка и плевральные боли могут появиться на второй–третий день заболевания.
Патогенез (что происходит?) во время Крупозной пневмонии у детей:
Возбудитель проникает в организм из окружающей среды, что называется экзогенным путем попадания. Организм для развития крупозной пневмонии должен быть предварительно ослаблен. Развитию рассматриваемого заболевания способствуют такие факторы:
- вирусная или бактериальная инфекция, которая увеличивает чувствительность организма
- изменение условий питания и быта, которые снижают иммунологическую реактивность организма
- хронические болезни
- переохлаждение
- массивность инфекции
- функциональные нарушения центральной нервной системы
В некоторых случаях возникает аутоинфекционный механизм развития крупозной пневмонии. Если ребенок резко переутомился или сильно охладился, могут начать интенсивно размножаться пневмококки, проникая в нижние отделы дыхательных путей. Предполагают, что возбудитель попадает в бронхи через воздух, распространяется лимфатическими путями.
При крупозной пневмонии есть четыре стадии патоморфологических изменений в легких, которые следуют одна за одной.
Стадия 1
Это стадия прилива. Происходят серьезные сосудистые нарушения, воспалительный отек и гиперемия на пораженном участке ткани легкого. Микроскопические метода показывают капилляры и мелкие артерии, расширенные и переполненные кровью. Полости альвеол заполняются серозным экссудатом с примесью крови и клетками альвеолярного эпителия. Развивается серозное или серозно-геморрагическое воспаление. Длительность данной стадии составляет от 1 до 3 суток.
Стадия 2
Это стадия красного опеченения, длительность которой также от 1 до 3 суток. Далее усиливается диапедез эритроцитов, обогащение экссудата белками с выпадением фибрина. Легкое становится более уплотненным из-за фибринозного выпота, в котором множество нейтрофильных лейкоцитов и эритроцитов. Сдавливаются капилляры, что приводит к нарушению питания ткани легких. Масса фибрина проникает в межальвеолярные перегородки.
Стадия 3
Это стадия серого опеченения, которая длится от 2 до 6 суток. Прекращается диапедез эритроцитов и накопление в экссудате лейкоцитов. Происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг капилляров и мелких вен. Легкое становится серого оттенка.
Стадия 4
Это стадия разрешения, длящаяся от 2 до 5 суток. Лейкоциты начинают выделять протеолитические ферменты, под влиянием которых фибринозный экссудат постепенно разжижается, частично рассасывается или откашливается.
У малышей после стадий прилива и эритроцитарной инфильтрации следует стадия разрешения заболевания. Происходят дегенеративные изменения мышцы сердца, почек, печени при крупозной пневмонии у ребенка. Но изменения ликвидируются, когда малыш выздоравливает.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита — боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Цены на лечение абсцедирующей пневмонии
- степень запущенности патологии;
- длительность терапии;
- применение хирургических вмешательств и пр.
С нами дешевле
- Выгодные программы годового прикрепления, ведения беременности, диспансеризации и «check-up» со скидкам от цен прайс-листа до 25%
- Скидки инвалидам, ветеранам, пенсионерам 10%
- Скидка по депозитной программе до 25%
- Скидки по акциям и сезонным предложениям до 50%
Возможности оплаты услуг
Наличная оплата
Безналичный перевод
Оплата картой
Оплата в кредит
Светлана
Выражаю благодарность Роману Евгеньевичу Бачурину. Доктор провел УЗИ брюшной полости на высшем уровне, проконсультировал по всем беспокоившим меня вопросам, показал на мониторе проблемные области и порекомендовал дальнейшие действия. Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[]
МедцентрЦентр на Коломенской
ДокторБачурин Роман Евгеньевич
Рак лёгкого и туберкулёз
Если пневмония исключена, обычно необходимо выполнить дифференциальную диагностику между раком лёгких и туберкулёзом. Схожесть симптоматики характерна для инфильтративного туберкулёза и периферического рака.
При туберкулёзе нередко можно выявить прямой контакт пациента с подтверждённым носителем микобактерий. Температура тела бывает повышенной в вечерние и ночные часы, вплоть до субфебрильной и фебрильной (в отличие от рака, при котором чаще всего температура не поднимается выше субфебрилитета). При онкологическом процессе чаще отмечается локализованный сухой кашель.
Течение туберкулёза обычно полисимптомно, но признаки выражены слабо, а при онкологическом процессе, как правило, можно явно выявить 1-2 основных симптома. При анализе мокроты патогномоничным признаком будет обнаружение возбудителей туберкулёза, а при раке — атипичных клеток (в большинстве случаев). Также специфический результат дадут подкожные туберкулиновые пробы, которые при инфицировании микобактериями дают положительный результат, а при злокачественных опухолях лёгкого — отрицательный.
Рентгенологически при туберкулёзной инфильтрации можно увидеть полисегментарные затемнения округлой или облаковидной формы, участки бронхогенного обсеменения в удалённых областях лёгкого или в другом лёгком. При ателектазе (который часто встречается при центральной форме рака) выявляется культя бронха, на фоне затемнения не видно светлых полосок бронхиального дерева (в отличие от туберкулёза).
Если сравнивать кавернозную форму туберкулёза с полостными образованиями при раке, то поначалу рентгенологически их отличить тяжело — в обоих случаях каверна имеет толстые неровные стенки с перифокальным воспалением и инфильтрацией, с наличием внутри жидкости. После отторжения некротических масс, стенки туберкулёзной каверны становятся более тонкими и ровными, само затемнение — округлое (ближе к правильной форме), а инфильтрация вокруг образования уменьшается.
Сложности могут возникнуть при дифференциальной диагностике узловой формы периферического рака и туберкуломы. Последняя имеет более чёткие округлые контуры, а рак имеет специфическую лучистость. Для туберкуломы характерны участки обызвествления и кальцификаты.
В любом случае, для дифференциального диагноза рака лёгких и туберкулёза чаще всего решающее значение имеют результаты биопсии.
Симптомы
По внешним признакам определить у человека одностороннюю или двустороннюю пневмонию невозможно. Например, частые случаи, когда у пациента с COVID-19 вроде бы нормальное дыхание, имеется лишь высокая температура, однако компьютерная томография (КТ) показывает воспаление легких.
Некоторые признаки заболеваний, на фоне которых обычно развивается пневмония, могут указывать на вероятность воспаления легких. К таким симптомам относится:
- Высокая температура, часто сопровождающаяся ознобом и дрожью. Однако это может быть и субфебрильная температура (не выше 38 градусов по Цельсию). В очень редких случаях при воспалении легких у больного отмечается снижение температуры (как правило, такой симптом редко встречается у пожилых пациентов).
- Сухой кашель, течение которого со временем ухудшается. Со временем могут наблюдаться выделения густой слизи или мокроты.
- Одышка в состоянии покоя или при выполнении физической работы, которая ранее не вызывала одышку. Такой симптом указывает на частичную дыхательную недостаточность.
- Боли в груди при кашле или дыхании.
- Сильное недомогание, слабость.
- Тошнота, рвота – отмечаются в редких случаях.
У людей старше 65 лет пневмония (как односторонняя, так и двусторонняя) может привести к спутанности сознания и изменению мыслительной деятельности.
Когда обращаться к врачу
Специфических симптомов у двусторонней пневмонии нет. Чаще всего симптоматика напоминает простуду или грипп, и при таких признаках люди предпочитают лечиться дома. Однако в настоящее время, когда высока вероятность заражения коронавирусом SARS-CoV-2, при подобных симптомах желательно обратиться к врачу и пройти соответствующую диагностику.
К врачу следует также обращаться в случаях, когда вы испытываете сложности с дыханием, когда отмечается боль в груди при кашле или дыхании. Помните, чем раньше обратиться к врачу, тем выше шансы на успешное лечение пневмоний.
Профилактика Крупозной пневмонии у детей:
Нужно воспитывать у ребенка устойчивость организма к возбудителям каких-либо заболеваний. Следует урегулировать расписание ребенка, научить его чередовать труд (учебу) и отдых. Организуйте ребенку рациональное питание, держите в чистоте квартиру, обучите его основам гигиены. Не допускайте резких колебаний температуры, которые могут негативно сказаться на организме малыша.
Научите ребенка дышать через нос, чтобы не раздражать глотку холодным или загрязненным воздухом. При появлении острого катара дыхательных путей требуются энергичные лечебно-профилактические мероприятия, особенно у детей, повторно болевших крупозной или другой пневмонией.
Виды пневмонии
В зависимости от триггера, степени тяжести и локализации пневмония делится на несколько типов.
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Лечение Хронической пневмонии:
Диагностика в онкопульмонологии
Актуальной задачей остаётся проведение дифференциальной диагностики первичного рака и пульмонологических заболеваний. Однако нужно помнить, что почти в половине случаев рак лёгких сопровождается как острой, так и хронической пневмонией онкологического генеза, которая маскирует проявления возникшего опухолевого процесса. Одним из главных методов, используемых при дифференциации рака лёгких и других лёгочных заболеваний (и болезней органов грудной клетки вообще), является проведение лучевой диагностики. При данных состояниях широкое применение в медицинской практике нашли крупнокадровая флюорография, прицельная и стандартная рентгенография в двух проекциях. С успехом применяется и компьютерная томография, которая позволяет оценить объём поражения лёгких, структуру патологического очага, его точную локализацию. Методы бронхоскопии и бронхографии могут использоваться при диагностике инородных тел бронхов, папилломах гортани, помогают оценить степень обтурации и оттеснения бронхов опухолью лёгких.
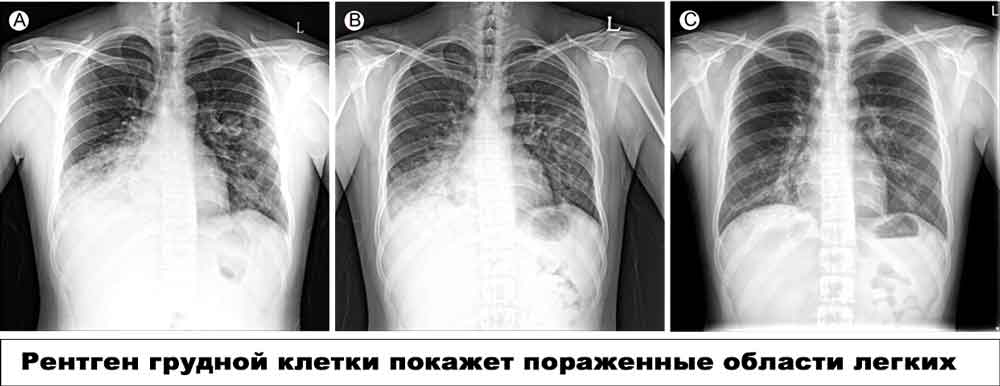
Диагностика
«Золотой стандарт» диагностики пневмоний — рентгенография грудной клетки. Если пневмонии вызваны «типичными» возбудителями-бактериями, то характерен синдром долевого уплотнения легких с воздушными бронхограммами. При пневмониях, вызванных атипичными микроорганизмами, обнаруживают двусторонние базальные интерстициальные или ретикулонодулярные инфильтраты. При любом возбудителе воспаление затрагивает в основном нижние доли лёгких.
При стафилококковой пневмонии рентгенограмма показывает абсцедирование, мультидолевое поражение, спонтанный пневмоторакс и пневматоцеле. Для пневмонии, вызванной К. pneumoniae, типично вовлечение в процесс верхних долей, фиксируют также деструкцию легочной паренхимы с образованием абсцессов. Также абсцессы встречаются при внебольничных пневмониях, возбудителями которых являются М. pneumoniae, S. pneumoniae, и С. pneumoniae.
Ложноотрицательные результаты при рентгенографии грудной клетки пациентов с внебольничной пневмонией могут быть при:
- нейтропении
- потери организмом слишком большого количества жидкости
- ранних стадиях заболевания (до 24 часов)
- пневмоцистной пневмонии
Врач может назначить в качестве диагностического метода КТ, потому что данный метод считается высокочувствительным.
Лабораторные методы исследования
В ОРИТ для больных с пневмонией проводят анализ на основные показатели крови и газовый анализ артериальной крови. Общий анализ крови показывает количество лейкоцитов на уровне 15х109/л, что говорит о бактериальной природе болезни. Но пневмония может быть вызвана бактериями в части случаев более низких значений лейкоцитов. Чтобы оценить тяжесть заболевания, нужно провести определенные биохимические тесты:
- глюкоза
- мочевина
- маркеры функции печени
- электролиты
Микробиологическое исследование
Это исследование нужно, чтобы определиться с терапией. Актуальны такие микробиологические исследования:
- окраска по Граму и посев мокроты или материала из нижних отделов дыхательных путей
- исследование крови
- исследование антигенов Legionella spp и S. pneumoniae в моче
- анализ плевральной жидкости при наличии таковой
- исследование материала из нижних отделов дыхательных путей методом ПЦР или посева
- исследование материала из нижних отделов дыхательных путей методом прямой иммунофлюоресценции
- серологические исследования на Legionella spp. и атипичных возбудителей исходно и в динамике при отсутствии ПЦР-диагностики
Бактериологическое исследование у больных на искусственной вентиляции легких проводится с применением трахеобронхиального аспирата. В 30-65% всех случаев врачи получают отрицательные результаты. Это можно объяснить отсутствием мокроты у 10-30% пациентов с внебольничной пневмонией, а 15-30% больных уже давали антибиотики до проведения данного теста, что сказалось на результатах.
Среди экспресс-методов диагностики пневмонии актуально обнаружение антигенов микроорганизмов в моче. Их чувствительность — 50-84%. Также в части случаев применяют метод ПЦР, но при нем интерпретация результатов может быть затруднена. Серологические тесты обычно проводятся с целью выявления атипичных бактерий.
Анализ мокроты и аспирата может показать ложноотрицательный результат из-за того, что образец «пачкается» микрофлорой, которая обитает в ротоглотке. Потому прибегают к транстрахеальной аспирации, бронхоскопии с проведением защищенной щёточной биопсии и БАЛ, трансторакальной аспирации тонкой иглой.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).