Наджелудочковые нарушения ритма сердца у взрослых
Содержание:
- Лекарственная терапия
- Одинаково ли проявляются нарушения ритма сердца?
- Причины возникновения
- Методики диагностики
- Методы лекарственной и медикаментозной терапии
- Прогноз
- Характерные симптомы
- Лечение
- Особенности патологии
- Суть патологии
- Классификация
- Причины
- Причины
- Характерные признаки
- Характерные симптомы
- Диагностика
- Этиология
Лекарственная терапия
При наличии симптомов, которые вызывает желудочковый вариант экстрасистол, лечащим врачом-кардиологом составляется схема лекарственного воздействия с учетом индивидуальных особенностей организма больного для исключения ухудшения его самочувствия
Также принимается во внимание наличие склонности больного к проявлению аллергических реакций
Лечение с помощью медикаментов в первую очередь направлено на снижение интенсивности проявлений. Также следует максимально полно снижать нервные переживания больного: панические атаки и его страх усугубляют состояние.
Сегодня существует большой выбор медицинских препаратов широкого спектра действия, предназначенных для нормализации ритма сердечных сокращений. Следует выбирать такие, которые обладают антиаритмическими свойствами. Антагонисты кальция и диуретические средства помогают усилить действие таких сердечных препаратов. При отсутствии же выраженного улучшения общего состояния больного может быть рекомендовано хирургическое вмешательство. Наиболее часто оно показано при монотопной экстрасистолии. Поддерживающая терапия, качественное питание и нормализация распорядка дня больного помогут скорее вернуть ему нормальное состояние, улучшить самочувствие и восстановить сердечный ритм.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Причины возникновения
Разнообразие причин, вызывающих данное поражение сердечной системы, позволяет классифицировать вероятные причины заболевания. Сегодня медиками проводится следующая классификация причин, вызывающих появление экстрасистолий в работе сердца:
1. Функциональные причины, характерные даже для детей и юношей, отличающихся высоким ростом. Наиболее часто в этом случае проявляются редкие одиночные экстрасистолии, при которых совершается менее 30 сокращения сердечной мышцы на протяжении часа.
К функциональным причинам возникновения данной сердечной патологии следует отнести такие экстраситолы, выявляющиеся при проведении ЭКГ:
- дисгормональные;
- нейрогенные;
- токсические;
- лекарственные;
- дисэлектролитные.
К нейрогенным относятся также гипоадренергические экстрасистолы (не имеют практически никаких внешних проявлений, могут обнаржуиваться при проведении ряда клинических испытаний и анализов), вагусные (могут проявляться при горизонтальном положении тела, после приема еды и во время ночного сна) и гиперадренергические (возникают при активизации человека, при физической либо психической нагрузке, после приема пищи, при активном курении и приеме алкоголя).
2. Органические, которые возникают при определенных поражениях органического характера. К ним можно отнести следующие поражения сердца:
- поражения миокарда;
- пороки сердца (как врожденные, так и приобретенные);
- дефекты сердечной перегородки;
- пролапс митрального клапана;
- расширение артерий в сердце, возникающее при излишней массе тела, ожирении, сахарном диабете.
Также на состояние сердца оказывает существенное влияние параллельное и хроническое течение кардиомиопатии различной природы, которые сопровождаются быстрым изнашиванием тканей сердечной мышцы, ускоряют возникновение вероятных проблем в работе сердца.
3. Синусовая экстрасистолия наджелудочковая развивается обычно на фоне ИБС. На ее возникновение оказывают значительное влияние следующие состояния:
- наличие поражения в нескольких очагах;
- при прогрессировании синусовой тахикардии;
- обоснована наличием выраженной стенокардии.
Синусовые экстрасистолы отмечаются при проведении соответствующих исследований, единичная синусовая экстрасистола выявляются во время мониторинга частоты сердечных сокращений на ЭКГ.
Также частыми причинами сбоев в работе сердечной мышцы становятся такие изменения, как нарушения в функционировании щитовидной железы, нарушения в гормональном фоне больного, злоупотребление алкоголем и курением, сбои в режиме дня (недостаточность ночного сна, малое количество времени, отведенного для сна в течение суток, активность в течение ночного времени, а сон – днем). Длительные стрессы и депрессивные состояния также можно считать дополнительным фактором, отрицательно влияющим на процесс работы сердечной мышцы.
Методики диагностики
Желудочковый анализ процесса функционирования сердечной мышцы позволяет получить максимально развернутую картину текущей болезни. И для этого наиболее ценным методом следует считать ЭКГ, который предоставляет полную информацию как о частоте сердечных сокращений, так и задержках в сердечном ритме.
Врачом-кардиологом изучается повседневный образ жизни больного, перечень его ежедневных привычек. Также анализируются субъективные ощущения пациента, частота изменения его состояния, выраженность сопутствующих признаков. Для получения наиболее полной информации по текущему заболеванию следует также получить информацию с помощью таких методов исследования, как УЗИ, ЭКГ до получения определенного объема физической нагрузки и после нее.
Методы лекарственной и медикаментозной терапии
Измененный желудочковый ритм и сбои в частоте сердечных сокращений требуют обязательного медицинского вмешательства в процесс работы сердца. Благодаря современным и максимально точным методам диагностики в сочетании с получением полной информации о состоянии здоровья больного позволяют получить данные, на основании которых производится составление схемы лечебного воздействия.
При вентрикулярном сокращении и общем сбое ритма работы сердечной мышцы может наблюдаться доброкачественное течение заболевания, которое характеризуется высокой степенью вероятности самостоятельного купирования патологического процесса. В этом случае не требуется осуществление специальных мер, приема лекарственных препаратов для стабилизации состояния больного. Для более быстрого улучшения его самочувствия врачом-кардиологом может быть произведено корректирование образа жизни пациента с указанием рекомендаций по его улучшению и предупреждению вероятных осложнений после текущего процесса.
Прогноз
Если установлена причина и проводятся соответствующие лечебные мероприятия – последствия 80–90% наджелудочковых экстрасистолий не тяжелые и не смертельные. Они излечиваются либо полностью, либо уменьшают выраженность.
Для этого в 80–85% достаточно консервативного лечения (прием медикаментов годами в виде курсов по несколько недель или месяцев при обострении), в 15–20% требуется операция. Последний метод эффективный на 95%. Но даже он не может помочь при патологии, обуславливающей необратимые изменения со стороны сердца.
В 70–80% единичные экстрасистолы (менее 5 раз в минуту) устраняются только диетой и коррекцией образа жизни.
Не обращаться к специалисту или не выполнять его рекомендаций даже при наличии редких экстрасистол – неправильное решение. Рано или поздно все закончится прогрессированием заболевания. Не допускайте этого и будьте здоровы!
Характерные симптомы
Наджелудочковый тип экстрасистолии, в отличие от прочих разновидностей сама по себе менее опасна, потому как дает больше времени на выявление. С другой же стороны, с момента появления первых признаков до летальных осложнений проходят годы. Отсюда возможность своевременной реакции на проблему.
На начальных стадиях экстрасистолия вообще никак себя не проявляет. На поздних такое случается тоже. В общем и целом клиническая картина представлена следующими моментами:
- Ощущение биения собственного сердца. При нормальном положении вещей такого быть не должно.
- Перебои в работе. Орган пропускает удары, спонтанно замедляется или ускоряется. Такого быть не должно. Дисфункция требует коррекции в сиюминутном порядке. Нужен вызов неотложной помощи.
- Головокружение или же вертиго. Проявляется как ответ на недостаточное питание тканей мозга, в частности мозжечка.
- Цефалгия. Возникает спонтанно, без видимых причин. Сопровождает экстрасистолию не всегда.
- Одышка. В легких формах на фоне физической активности. Чем она больше, тем выше вероятность проблем с легкими.
- Ощущения в груди непонятного, необъяснимого характера. Пациенты описывают их как тяжесть, переворачивание сердца, трепыхание и т.д. Это указание на выраженность процесса. Единичные патологические сокращения не ощущаются вообще. Значит, речь идет об опасной форме, требуется срочная помощь. Возможна остановка сердца и летальный исход без перспектив реанимации.
- Слабость, сонливость, проблемы с работоспособностью. Человек становится вялым, не может выполнять ежедневные обязанности быту.
- Когнитивные нарушения. В качестве таковых выступает снижение памяти, концентрации внимания. За подобным пациентом нужно тщательно наблюдать родственникам, возможны опасные действия.
- Паническая атака. Только в некоторых случаях у больных определенного склада. Сопровождается страхом, вегетативными проявлениями.
Лечение
При наджелудочковых формах, особенно при предсердной форме П. т., приступы часто (почти в 80% случаев) удается купировать раздражением блуждающего нерва путем массажа каротидного синуса (по 20—30 сек. попеременно с обеих сторон), надавливанием пальцами на глазные яблоки больного в течение 15—20 сек. (проба Ашнера), усиленным натуживанием при закрытой голосовой щели (проба Вальсальвы), вызыванием рвотного рефлекса
Важно одновременно успокоить больного, а также дать ему седативные средства. У пожилых лиц ввиду опасности повреждения пораженных атеросклерозом сонных артерий от массажа каротидного синуса лучше воздержаться.
Если рефлекторные воздействия безуспешны, следует использовать лекарственные средства.
При наджелудочковой П. т. эффективны верапамил (изоптин) в дозе 5 —10 мг внутривенно, новокаинамид в дозе 50—100 мг внутривенно или внутримышечно, пропранолол в дозе 3—5 мг внутривенно. Все эти средства могут снизить АД, что можно предупредить предварительным внутримышечным введением 1 мл 1% раствора мезатона. Изоптин следует вводить в вену медленно, разведя 2—4 мл 0,25% р-ра препарата в 20 мл изотонического р-ра хлорида натрия. Нек-рые кардиологи рекомендуют вводить в вену 10 мг неразбавленного р-ра изоптина быстро, однако при этом чаще наблюдается падение АД. Новокаинамид также вводят медленно или дробно внутривенно (по 2,5 мл 10% р-ра с интервалами 2 — 3 мин. до общей дозы 10 мл) или внутримышечно в той же дозе (10 мл 10% р-ра). Пропранолол (3—5 мл 1% р-ра) перед введением в вену разводят в 20 мл изотонического р-ра хлорида натрия и вводят в течение 5 —10 мин. под контролем ЭКГ. Пароксизм наджелудочковой тахикардии нередко удается купировать внутривенным введением сердечных гликозидов или 3—6 приемами хинидина по 0,2 г через 2 часа. В тех случаях, когда пароксизм возник на фоне передозировки препаратов дигиталиса, хороший эффект дает введение хлорида калия, к-рый лучше назначать вместе с глюкозой и инсулином (так наз. поляризующая смесь: 4 г хлорида калия, 8 ЕД инсулина в 250 мл 10% р-ра глюкозы). Если пароксизм развился на фоне синдрома Вольффа—Паркинсона-Уайта, то рекомендуется начать лечение с внутривенного введения 2 мл 2,5% р-ра аймалина в 10—20 мл изотонического р-ра хлорида натрия или внутривенного введения лидокаина (120 —150 мг).
При желудочковой форме пароксизмальной тахикардии чаще всего применяют лидокаин, 1% р-р к-рого вводят внутривенно в дозе 10—15 мл струйно. При необходимости введение лидокаина можно повторять. Эффективен, но чаще вызывает побочные действия новокаинамид.
Если применением лекарственных средств приступ тахикардии купировать не удается, особенно в тех случаях, когда нарастает сердечная недостаточность, можно применять другие методы: при наджелудочковой П. т.— так наз. урежающую стимуляцию (см. Кардиостимуляция), а при желудочковой — электроимпульсную терапию (см.).
Особенности патологии
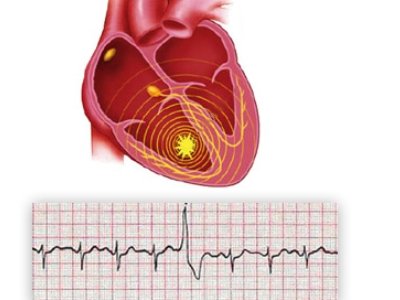
Жизненно важный орган состоит из предсердий и желудочков. Под влиянием автоматически возникающих толчков они сокращаются. Их генерация осуществляется в самой верхушке сердца, именуемой синусовым узлом
Импульсы проходят через все отделы жизненно важного органа, вызывая синхронное расслабление и напряжение сначала предсердий, а потом желудочков
Во время наджелудочковой экстрасистолии формирование возбуждающих импульсов происходит не только в синусовом узле, но и за его пределами. Под влиянием внеочередного импульса сердце сокращается, из-за чего сердечная мышца не отдыхает и не наполняется кровью в момент расслабления.
Если экстрасистол больше 5-6 в минуту, то происходит:
- Перераспределение кровотока.
- Нарушение поступления крови ко всем органам и тканям, развитие сердечной недостаточности.
- Перенапряжение и истощение миокарда.
Если экстрасистолы возникают в синусовом узле около пяти раз в минуту, то это нормальное явление. При возникновении дополнительного очага в области над желудочками диагностируют патологию.
Суть патологии
Сердце человека состоит из двух функциональных половин: верхней – это предсердия, и нижней – это желудочки.
В норме автоматическое возникновение импульсов, которые вызывают сокращение сердечной мышцы, происходит в самой верхней точке сердца – синусовом узле. Эти импульсы настолько сильные и частые, что поочередно проходят через все отделы сверху вниз, подавляя любые другие нервные возбуждения. Происходит синхронное сокращение (расслабление) предсердий, а затем желудочков. Пока первые напряжены, вторые расслаблены и наоборот.
При наджелудочковой экстрасистолии сердечная деятельность построена таким образом, что возбуждающие импульсы возникают не только лишь в синусовом узле: их генераторами становятся дополнительные (аномальные) очаги, расположенные в верхней половине сердца.
Возникновение внеочередного импульса заставляет сердце выполнить дополнительное сокращение, не дает сердечной мышце отдохнуть и наполниться кровью в тот момент, когда она должна быть расслабленна.
Если наджелудочковая экстрасистолия возникает часто (более 5–6 раз в минуту), то она:
- перераспределяет кровоток;
- нарушает кровообращение во всем организме, провоцирует ;
- перенапрягает и истощает миокард.
Только экстрасистолы, возникающие в синусовом узле до 5–6 раз в минуту – это вариант нормы. Если их частота такая же, но источником является дополнительный очаг в наджелудочковой зоне сердца – это патология. И хотя более 95% больных с одиночными желудочковыми экстрасистолами не имеют никаких симптомов, вероятность дальнейшего ухудшения течения крайне велика (60–70%).
Классификация
Существует несколько классификаций экстрасистолий, которые были сформулированы в 70-80-х годах прошлого столетия на основе различных критериев. Например, есть объединенная классификация по происхождению и количеству экстрасистол:
- монотопные — экстрасистолы происходят из одного участка в сердце;
- политопные — таких участков сразу несколько;
- правожелудочковые — источник локализуется в правом желудочке;
- левожелудочковые — источник локализуется в левом желудочке;
- идиопатическая — причину выяснить не удается.
Также существует классификация по отношению к желудочковым сокращениям (таблица 1).
| Вид | Частота возникновения экстрасистолы |
|---|---|
| Бигеминия | После каждого сокращения |
| Тригеминия | Через каждые 2 сокращения |
| Квадригеминия | Через каждые 3 сокращения |
| Куплет | 2 экстрасистолы подряд |
| Неустойчивая желудочковая тахикардия | 3 и более экстрасистолы подряд |
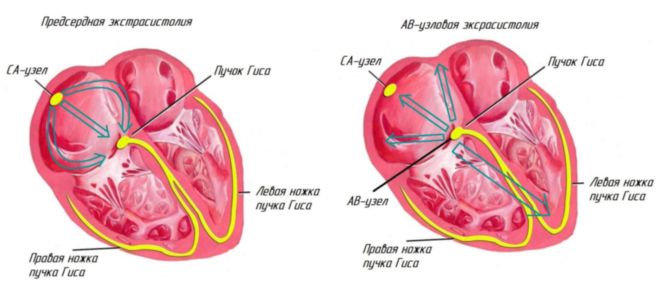
Экстрасистолия классифицируется и по месту появления дополнительных сердечных сокращений:
- предсердная (суправентрикулярная);
- предсердно-желудочковая (атриовентрикулярная);
- желудочковая.
В клинической практике также используется характеристика, предложенная Б. Лауном, М. Вульфом и дополненная М. Райаном (см. таблицу ниже). В зависимости от частоты и места возникновения внеочередных сердечных сокращений экстрасистолии разбиваются на классы.
| Класс | Особенности экстрасистолии |
|---|---|
| 1 | Редкая, монотопная* (не более 30 в час) |
| 2 | Частая, монотопная |
| 3 | Политопные |
| 4А | Парные мономорфные*** |
| 4Б | Парные полиморфные**** |
| 5 | Желудочковая тахикардия (3 и более экстрасистолы подряд) |
*Экстрасистолы происходят из одного участка сердца
** Экстрасистолы происходят из разных участков сердца
***Возникают в одном участке, на ЭКГ выглядят одинаково
****Возникают в разных участках, существенно различаются на ЭКГ
Причины
Единичные экстрасистолы считаются вариантом нормы и возникают практически у каждого человека. Однако если их количество достигает примерно 250-300 в сутки, это может стать поводом для беспокойства.
Как правило, экстрасистолия развивается под влиянием внешних факторов при отсутствии органических поражений сердца. Такую экстрасистолию принято называть функциональной. Она может быть обусловлена следующими причинами:
- злоупотребление алкоголем, чаем, кофе;
- курение;
- употребление психоактивных препаратов (опиаты, психостимуляторы и т.д.);
- нервное напряжение;
- инфекционные заболевания;
- нарушение кровотока при остеохондрозе.
Существует также органическая экстрасистолия, при которой она является следствием имеющейся патологии сердца:
- воспалительные процессы в сердечной мышце (миокарде);
- ишемическая болезнь сердца;
- кардиосклероз;
- пороки сердца;
- кардиомиопатия;
- пролапс митрального клапана;
- гипертрофия миокарда;
- инфаркт.
Экстрасистолия также может возникать в результате отравления организма токсическими веществами или при нарушении обменных процессов в организме.
Среди пациентов, страдающих ишемической болезнью сердца, распространенность экстрасистолии достигает 58% у мужчин и 49% — у женщин.
Причины
 Патология щитовидной железы может способствовать возникновению аритмии.
Патология щитовидной железы может способствовать возникновению аритмии.
Примерно в трети случаев СВЭС не сопровождаются органическими изменениями сердца и являются функциональными. Они могут встречаться и у здоровых людей. При этом СВЭС вызываются вегетативными расстройствами, часто сопровождаются редким сердцебиением, артериальной гипотензией, повышением тонуса блуждающего нерва, в частности, потливостью конечностей.
Часто СВЭС появляются при чрезмерном употреблении чая, кофе, спиртных напитков, а также при курении. Они могут провоцироваться эмоциональной или физической нагрузкой, изменением положения тела. При функциональной экстрасистолии в дневные часы пациенты часто не замечают аритмию. Экстрасистолы начинают их беспокоить в вечернее время, в положении лежа, перед сном.
СВЭС сопровождают многие заболевания сердца. Наиболее часто они регистрируются при хронической ишемической болезни сердца (стенокардии напряжения, постинфарктном кардиосклерозе), а также на фоне активного ревматического процесса. Появлению этой аритмии способствует увеличение предсердий и растяжение их стенок, например, при митральном стенозе. В этом случае суправентрикулярная экстрасистолия в дальнейшем сменяется фибрилляцией предсердий.
СВЭС могут возникать при остром инфаркте миокарда, сопровождать течение миокардита, гипертонической болезни, врожденных пороков сердца. Они встречаются при хроническом легочном сердце, феохромоцитоме (гормонпродуцирующая опухоль надпочечника), тиреотоксикозе, климактерической миокардиодистрофии. Кроме того, СВЭС могут быть обусловлены гипокалиемией, то есть недостатком калия в крови. В редких случаях они появляются при передозировке сердечных гликозидов (дигиталисной интоксикации).
СВЭС встречаются при острых и хронических инфекциях, тонзиллите, а также при хроническом холецистите и других болезнях органов брюшной полости.
Характерные признаки
Норма, которая характеризуется отсутствием проявлений и болезненности при появлении наджелудочковых экстрасистол, нарушается при проявлении следующих симптомов, указывающих на начальную стадию данного сердечного поражения:
- боли в левой половине груди;
- головокружения и ощущение нехватки воздуха;
- потеря ориентации в пространстве;
- панические атаки и необъяснимое чувство страха;
- задержка сердечного сокращения с последующим выраженным толчком в грудь.
Также при активизации патологического процесса могут отмечаться такие проявления, как ощущение переворота сердца, его замирание.
Характерные симптомы
Типичные симптомы и жалобы больных такие:
- Чувство . В норме никаких ощущений сердцебиения быть не должно. Если они появились в любом виде (удары в области сердца, перебои, дрожание, переворачивание), это должно настораживать в отношении экстрасистолии.
- Неритмичная пульсация артерий (на шее, грудной клетке, конечностях). Пульс становится прерывистым, аритмичным – между регулярными ритмичными биениями встречаются внеочередные, после которых следует пауза.
- Общая слабость, бессилие, головокружение, обморок. Сопровождают только частые экстрасистолы, обуславливающие нарушения кровообращения (в первую очередь в головном мозге).
- Легкое чувство сдавления в груди и нехватки воздуха, одышка. При экстрасистолах до 10–15 в минуту беспокоят при нагрузках, а при более частых – и в покое.
- Тревога, беспокойство, дрожь по телу, немотивированное чувство страха. Так проявляются множественные экстрасистолы.
Диагностика
Диагностические мероприятия носят комплексный характер и делятся на несколько этапов.
Сбор анамнеза и объективное обследование
Уже на этом этапе врач получает возможность поставить предварительный диагноз, который в большинстве случаев подтверждается инструментальной и лабораторной диагностикой
Поэтому важно, чтобы сам пациент смог изложить собственные жалобы максимально подробно, не пытаясь скрывать важные сведения. Которые обычно касаются провоцирующих факторов (например, прием алкоголя)
В первую очередь врач проводит объективное обследование, измеряя артериальное давление и определяя частоту пульса пациента. Он также проводит аускультацию, то есть прослушивание тонов сердца, а также функциональных и органических шумов при помощи фонендоскопа.
Затем узнают, какими симптомами сопровождается ощущение аритмичной работы сердца и при каких обстоятельствах они возникают (например, во время физических нагрузок, нервного напряжения или в состоянии покоя). На основании ответов пациента врач может поставить предварительный диагноз, для подтверждения которого назначаются дополнительные диагностические исследования.
Лабораторные методы
Лабораторная диагностика проводится, чтобы определить или исключить возможность влияния на экстрасистолию таких провоцирующих факторов, как инфекции, ишемия или инфаркт миокарда, гормональный дисбаланс. Сюда входят следующие методы:
- Общий анализ крови.
- Биохимический анализ крови.
- Анализ крови на определение уровня гормонов щитовидной железы.
Инструментальные методы
Большая часть методов, применяемых при диагностике экстрасистолии, представляет собой вариации классической электрокардиографии. Данные получают как в состоянии покоя, так и при различных видах физической нагрузки.
- Электрокардиография (ЭКГ) регистрирует электрические поля, возникающие при работе сердца при помощи электродов, размещаемых на теле пациента. Интенсивность и частота сердечных импульсов отображаются графически.
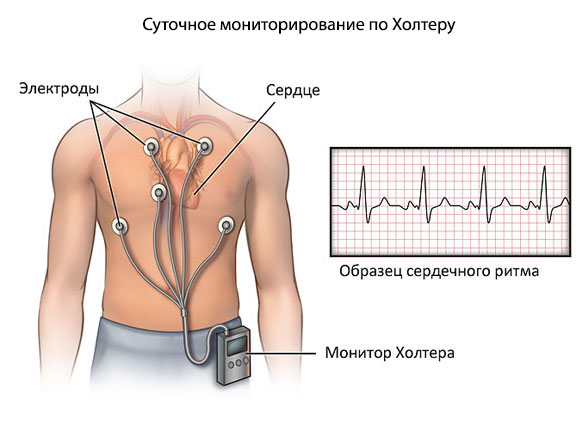
- Суточное холтеровское мониторирование. По сути — та же электрокардиография, только мониторинг осуществляется в течение 24 часов при помощи портативного аппарата. В некоторых случаях такое мониторирование осуществляется в течение недели. Преимущество метода в том, что данные записываются не только в состоянии покоя, но и в различных стрессовых ситуациях, которые могут повлиять на возникновение экстрасистол.
- Велоэргометрия. ЭКГ на велоэргометре, который обеспечивает нарастающую физическую нагрузку, необходимую для этого вида исследования. Пациент вращает педали, в то время как закрепленные на груди электроды фиксируют изменения сердечного ритма. Нагрузку постепенно увеличивают, а затем данные регистрируют уже после ее завершения. Метод также позволяет определить предел физической нагрузки для пациента.
- Тредмил-тест. Во время быстрой ходьбы по беговой дорожке у пациента снимают электрокардиограмму и определяют изменения артериального давления. Как и при велоэргометрии, нагрузка постепенно возрастает.
- Эхокардиография (ЭхоКГ). Этот метод представляет собой разновидность ультразвуковой диагностики. С его помощью можно оценить функциональное состояние сердца и выявить возможные органические изменения. Трансторакальная ЭхоКГ проводится при помощи считывания отражения ультразвуковых волн датчиком, который крепится к грудной клетке пациента. Существует и чреспищеводная эхокардиография: зонд с датчиком вводится в пищевод пациента, чтобы обеспечить максимальную приближенность к сердечной мышце. Эта диагностическая процедура помогает максимально точно визуализировать структуры сердца, но вызывает у пациента довольно ощутимый дискомфорт и требует специальной подготовки.
Этиология
При наджелудочковой П. т. ее связь с заболеванием сердца у 1/3 лиц установить не удается. В остальных случаях предсердная П. т. возникает чаще на фоне ревматических пороков сердца, несколько реже — на фоне миокардитического кардиосклероза, ишемической болезни сердца, тиреотоксикоза и гипертонической болезни. П. т. атриовентрикулярного соединения может развиться при передозировке препаратов дигиталиса, операциях на сердце, при ишемической болезни сердца, в т. ч. при инфаркте миокарда. Желудочковая форма П. т. возникает, как правило, при тяжелом поражении сердца (его не удается выявить лишь в 1/10—1/20 части случаев) у больных с ишемической болезнью сердца, ревматическими пороками, миокардитом, при передозировке сердечных гликозидов, применении хинидина, новокаинамида, адреналина и норадреналина, операциях на сердце, в т. ч. при катетеризации его камер и коронарографии. При любой форме П. т. появлению приступа могут способствовать эмоциональное или физическое напряжение, глубокое дыхание с гипервентиляцией, акт глотания, резкое изменение положения тела, переедание.