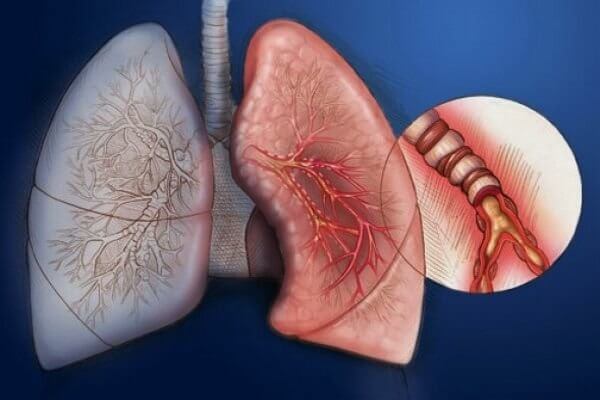
Бронхиальная астма: первичная и вторичная профилактика
Содержание:
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Когда идти к врачу?
Если начать лечение астмы при первых признаках, то от этого заболевания можно вообще избавиться. Поэтому даже при самых ранних, не особенно ухудшающих качество жизни, симптомах нужно обратиться к врачу.
Кстати, может оказаться, что дело не в профессиональной бронхиальной астме, а:
- в обычной бронхиальной астме,
- хронической обструктивной болезни лёгких,
- неастматическом эозинофильном бронхите,
- гипервентиляционном синдроме,
- гиперсенситивном пневмоните,
- облитерирующем бронхиолите
- или другом заболевании.
Если вам никогда не ставили диагноз «бронхиальная астма», но у вас появились описанные выше симптомы риноконъюнктивита или стеснение в груди, одышка, стало тяжелее дышать, нужно обратиться к врачу — он поможет понять, в чём причина такого состояния. Перед визитом к доктору постарайтесь вспомнить, в каких ситуациях активнее всего проявляются ваши симптомы.
Если у вас есть бронхиальная астма и вы знаете, что на новой работе будете подвергаться воздействию одного из 350 агентов, провоцирующих это заболевание, то стоит обратиться к врачу. Дело в том, что такой контакт может повлиять на ваше здоровье и лучше обсудить с доктором план на случай резкого ухудшения самочувствия.
Профилактика обострения бронхиальной астмы
Натуральных, немедикаментозных способов предотвращения приступов выделяют несколько. Начать стоит с физических нагрузок, а конкретнее с аэробики и длительных прогулок на свежем воздухе, а также с лечебной физкультуры. Может показаться, что занятия только вредят астматикам, однако это не так, поскольку чем крепче мышцы, тем проще человеку глубоко вдыхать. А мышечный скелет укрепляется именно регулярными разнообразными тренировками.
При этом необходимо понимать, что умеренная физическая активность и профессиональный спорт – две абсолютно разные вещи
Врачи рекомендуют страдающим бронхиальной астмой людям обратить внимание на водные виды спорта (плавание, аквааэробика), катание на велосипеде и гимнастику. Не лишним будет выделить время для бега трусцой.
При более активных тренировках (футбол, теннис, баскетбол) для профилактики приступов бронхиальной астмы нужно тщательно отслеживать свое состояние и всегда иметь при себе ингалятор, а также изначально проконсультироваться с лечащим доктором и предупредить тренера о наличии болезни. Еще один совет – не заниматься спортом в закрытых, душных либо пыльных помещениях.
Также действенная профилактика бронхиальной астмы у взрослых невозможна без налаженного режима сна. Спать необходимо в хорошо проветренном помещении, желательно наличие увлажнителя воздуха. Не лишним будет приобрести специальные противоаллергенные чехлы. Естественно, домашним животным в спальне человека, страдающего спазмами, места нет.
Если подытожить, то физическая активность обязательно должна присутствовать в жизни астматиков, однако к тренировкам следует подходить осознанно и всегда иметь под рукой лекарственные средства, снимающие воспаление и облегчающие приступы.
Методы профилактики бронхиальной астмы
Чтобы выделить конкретные способы борьбы с болезнью, рекомендуется изначально ознакомиться с ее видами и узнать, какие жалобы ее сопровождают. Бронхиальная астма неразрывно связана с регулярными приступами удушья. Помимо упомянутых выше внешних факторов, к развитию недуга приводят и некоторые внутренние патологии:
- Низкая сопротивляемость заболеваниям (ослабленный иммунитет);
- Нарушения в работе эндокринной системы;
- Проблемы с органами дыхания.
Также на скорость развития бронхиальной астмы влияет перманентный стресс, плохая экология и никотин.
Среди симптомов болезни выделяют:
- Кашель;
- Беспричинная одышка;
- Хрипы;
- Невозможность глубоко вдохнуть.
Сюда же стоит отнести позу, которую страдающие данным недугом люди принимают бессознательно: сидячее положение с крепким захватом кресла, стула или любого другого находящегося рядом предмета. Головная боль, слабость, бледность/синюшность эпидермиса, утомляемость и тахикардия – побочные маркеры болезни.
Меры профилактики бронхиальной астмы незначительно разнятся в зависимости от ее вида: аллергическая (шерсть, пищевые продукты и т.д.), неаллергическая (внутренние причины, включая гормональный дисбаланс) и смешанная (приступ могут вызвать любые факторы из двух предыдущих групп).
Недуг протекает у каждого пациента по-разному, однако можно определить 4 основные формы:
- Легкая (приступы происходят не чаще 1 раза в неделю в дневное время, и не больше 2 раз в месяц в ночное);
- Средняя (приступы имеют место не ежедневно, но чаще 1 раза в неделю);
- Среднетяжелая (ежедневные приступы, в том числе и по ночам);
- Тяжелая (множественные приступы в течение дня, включая ночные обострения).
Медикаментозному купированию удушья нужно уделять не меньше внимания, чем комплексной профилактике бронхиальной астмы. В экстренных ситуациях применяют симптоматические препараты, которые быстро снимают спазм и позволяют человеку расслабиться. На постоянной же основе люди, страдающие данным недугом, должны пить лекарственные средства, направленные на устранение воспаления в бронхах. Видимый эффект от употребления базисных препаратов проявляется примерно через 15-20 дней приема.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Вторичная профилактика бронхиальной астмы
Для профилактики приступов уже наступившей хронической формы бронхиальной астмы используются методы, частично описанные в предыдущих разделах. Главная рекомендация – устранение аллергенов из жилой зоны и полное исключение контактов с ними.
Большая часть советов по предупреждению возникновения спазмов повторяет мероприятия, перечисленные в разделе о первичной профилактике: активность на свежем воздухе, регулярное проветривание помещения, влажная уборка, использование медикаментов исключительно по назначению доктора и отказ от вредных привычек.
Дополнительно стоит сказать об:
- Избавлении от излишней влажности, а также плесени;
- Выполнении упражнений по дыхательной гимнастике;
- Устранении хронических инфекционных поражений дыхательных путей;
- Исключении постельного белья из натуральных материалов;
- Укреплении иммунитета с помощью остеопатии, восточных практик и т.д.
Также в памятке по профилактике бронхиальной астмы значится пункт о четком соблюдении рекомендаций лечащего врача, поскольку только он вправе назначать, отменять либо изменять дозировку лекарственных препаратов. Усугубляется недуг наличием сезонных простудных болезней, которые усиливают воспаление и учащают приступы
Чтобы этого не произошло, следует уделить повышенное внимание мероприятиям, направленным на общее оздоровление организма (например, ежегодная вакцинация против гриппа и ОРВИ).
Третичная профилактика бронхиальной астмы предусматривает советы, призванные не допустить увеличения количества приступов. Она включает все описанные выше рекомендации плюс регулярное посещение доктора (даже если недуг в ремиссии), нахождение только в хорошо вентилируемых помещениях и принятие мер по борьбе с тараканами и другими насекомыми.
Однако предупреждение развития болезни зависит в первую очередь от грамотной диагностики аллергенов: пыль, шерсть домашних животных, бытовая химия, микроклещи, пищевые продукты. Только определение всех аллергенов позволяет избавиться от факторов риска и провести действенную профилактику бронхиальной астмы.
Несмотря на то, что болезнь нельзя вылечить, строгое соблюдение советов по первичной, вторичной и третичной профилактике бронхиальной астмы дает предрасположенным к развитию и страдающим от болезни людям возможность жить полной жизнью, открыто взаимодействуя с окружающим миром. Благодаря современной медицине, астматики сегодня активно занимаются спортом и участвуют в общественных мероприятиях.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Алгоритм неотложной помощи
Первое, что нужно сделать в начале приступа астмы, — это остановить курок в своем теле. Если это аллерген, прекратите с ним связываться:
- Если у вас аллергия на шерсть и слюну домашних животных — выйдите из помещения, где находятся животные, очистите кожу и одежду;
- Если у вас аллергия на пыльцу, вам следует покинуть место, где растут опасные деревья.или траву, спрячьтесь в доме, промойте нос и рот;
- если у вас аллергия на табачный дым, выйдите на улицу или перейдите в другую комнату и т. д.
Если у вас возникла одышка, выйдите на свежий воздух, по возможности расстегните воротник и тесную одежду.
Кроме того, для облегчения дыхания пациенту следует принять вынужденное положение тела, называемое «ортопноэ». В этом сидячем положении пациент кладет руки на твердую поверхность, что помогает задействовать вспомогательные мышцы в процессе дыхания. Как правило, эту позу инстинктивно принимают сами астматики, но не всегда, поэтому о ней стоит помнить, поскольку она значительно облегчает дыхание во время приступа.
На этом первая доврачебная помощь при приступе астмы, направленная на купирование приступа без помощи ингалятора, заканчивается. Дальнейшие действия включают использование препаратов для контроля приступа астмы.
Ингаляционные бронходилататоры короткого действия являются препаратами выбора в экстренных случаях астмы, чтобы избавиться от приступа астмы.
Ингалятор всегда должен быть у любого больного астмой, чтобы облегчить приступ. Препарат применяют в форме ингаляций, поскольку действие вводимого таким образом препарата направлено непосредственно на бронхи максимально быстро и без системного воздействия на организм.
Чаще всего используются ингаляторы бета-2-агонистов короткого действия, которые включают:
- Сальбутамол;
- Фенотерол.
Достаточно одного применения (1-2 вдоха), чтобы приступить. Лечебный эффект наступает через 2-5 минут и продолжается 5-7 часов. При необходимости Сальбутамол можно применять повторно, каждые 20 минут, до появления эффекта. Повторное применение Фенотерола разрешается не ранее, чем через 3 часа после первой ингаляции.
Β-2-адреномиметики короткого действия — отличные препараты для снятия приступа, но они противопоказаны людям с сердечно-сосудистыми заболеваниями и беременным женщинам.
В этом случае альтернативой могут быть препараты, блокирующие М-холинергические рецепторы, из которых ипратропия бромид является наиболее эффективным. Однако по скорости действия они уступают β-2-агонистам. Эффект ипратропия бромида достигает максимального значения только через 30-60 минут после ингаляции.
М-холиноблокаторы усиливают действие β-2-агонистов, поэтому наилучшие результаты дает комбинирование препаратов этих групп. Беродуал — комбинированный препарат, содержащий фенотерол и ипратропия бромид. Быстро и эффективно снижает последствия нападения. При этом терапевтический эффект сохраняется до 6 часов.
Еще одна группа препаратов, которые можно использовать при приступе астмы, — это ингаляционные глюкокортикостероиды (IGCS). Экстренные меры включают лечение приступов астмы от умеренной до тяжелой (степень 2 и выше) с помощью этих препаратов.
Наиболее часто используемый представитель этой группы — будесонид. Ингаляционные глюкокортикостероиды обладают выраженным противовоспалительным действием, но вместе с тем имеют побочные эффекты при регулярном применении: кандидоз полости рта, возможно развитие охриплости голоса.
После вдыхания лекарств можно использовать антигистаминные таблетки (лоратадин, цетиризин и т. д.) Для предотвращения повторных приступов. При неэффективности аэрозолей применяют инъекции эуфилина 2,4% в 10 мл 0,9% NaCl, которые быстро снимают симптомы одышки.
При отсутствии всех вышеперечисленных препаратов можно использовать глюкокортикостероиды в форме таблеток или инъекций (Преднизолон 90-120 мг, Метилпреднизолон 125 мг), неселективные адреномиметики (Адреналин 0,1% 1 мл в 10 мл 0,9% NaCl. ), спазмолитики (Папаверин 2% -2 мл).
Профилактика удушья при бронхиальной астме
Следующий немедикаментозный способ предотвращения обострения болезни – безукоризненное соблюдение гигиенических норм. Сюда относится:
- Влажная уборка всех помещений жилища минимум два раза в неделю (лучше чаще);
- Отказ от мягкой мебели, пушистых ковров и других вещей, накапливающих пыль;
- Исключение контактов с домашними животными, растениями и иными провоцирующими спазмы раздражителями;
- Еженедельная стирка простыней, наволочек и пододеяльников на максимально высокой температуре;
- Приобретение постельных принадлежностей (подушек, одеял), изготовленных из гипоаллергенных материалов.
Если говорить про профилактику бронхиальной астмы кратко, то важно не забывать о прогулках на открытом воздухе, гигиене спального места, гипоаллергенной косметике и средствах бытовой химии, а также об отказе от курения. Дело в том, что как активное, так и пассивное курение влечет за собой более тяжелое течение болезни и негативный ответ организма на лекарственные препараты
Именно поэтому избавиться от пагубной привычки нужно обязательно.
Не стоит забывать и о санаторно-курортной терапии, ведь расслабленная обстановка, длительное пребывание на природе и лечебные процедуры как ничто иное помогают ввести болезнь в стойкую ремиссию.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Как проходит исследование?
Пациент располагается в удобном кресле, слушает короткий инструктаж, после чего врач приступает к манипуляциям. В ротовую полость вводится загубник (резиновая деталь дыхательного аппарата, которую располагают между зубами и губами), на нос надевают зажим, чтобы аппарат фиксировал только ротовое дыхание. Специалист подсоединяет к загубнику трубку, по которой будет двигаться воздух к спирометру. Как только все элементы зафиксированы, врач включает прибор.
Пациент обязан неукоснительно слушать специалиста, задерживать дыхание, дышать полной грудью, делать определенные интервалы между вдохом/выдохом и ряд других задач. От правильности выполнения указаний врача, зависит результат диагностики. В некоторых случаях один и тот же тест приходится повторять несколько раз, чтобы исключить погрешность и добиться максимальной информативности. В конечном итоге учитывается среднее значение всех результатов спирометрии.
В некоторых случаях используют пробу с препаратом бронхолитиком. Проба помогает диагностировать бронхиальную астму, хроническую обструктивную болезнь легких и динамику обструкции. Обструкция дыхательный путей – синдром непроходимости распираторного тракта. Может развиться на любом уровне – от бронхиол до глотки. К признакам синдрома относят сильный сухой глухой кашель, хриплый крик, уменьшение объема шеи (она буквально втягивается внутрь), уменьшение объема грудной клетки. После стандартной спирографии пациенту предлагают вдохнуть дозу медикаментозного вещества, ждут его распространения и повторяют исследование. Так врач сможет отследить реакцию бронхов на препарат – уменьшилась ли обструкция или ситуация осталась неизменной.
На обработку результатов уходит примерно 5-15 минут. Специалист проанализирует полученную информацию, поставит диагноз, составит терапевтический курс и уведомит о нем пациента.
Основные диагностические показатели
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
ЖЕЛ – жизненная емкость легких. Это максимальное количество воздуха, которое может поместиться в легких после полного выдоха. Показатель разделяют на три группы – дыхательный объем, резервный объем вдоха и выдоха. Дыхательный объем измеряют при спокойном дыхании. Его средний показатель 500 см³. Резервный объем выдоха фиксируют на дополнительном вдохе после спокойного выдоха, объем выдоха – на дополнительном выдохе после спокойного выдоха. Оба показателя в среднем равны 1500 см³.
Жизненная емкость легких среднестатистического взрослого человека составляет 3500 см³.
Еще один диагностический показатель – ФЖЕЛ. Это разница между объемами воздуха в точках начала и конца форсированного выдоха (максимально быстрый, глубокий выдох после максимального вдоха). ОФВ1 – объем форсированного выдоха в первую секунду форсированного выдоха. Индекс Тиффно – процентное соотношение ФЖЕЛ/ОФВ1. Чувствительный индекс степени проходимости дыхательных путей. В норме составляет 70-75%. ПОС – пиковая объемная скорость (максимальный поток, которого пациент может достигнуть на выдохе). МОС – скорость воздушного потока в момент неполного выдоха.
Спирометрия (спирография) – стандартный метод диагностики функции легких. Метод используют как в профилактических, так и диагностических целях. Сама процедура проходит быстро, безболезненно и практически не провоцирует побочных эффектов. Проходите диагностику только по назначению врача и будьте здоровы!
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками: