Дистрофия сетчатки периферическая пвхрд
Содержание:
- Кто подвержен риску возрастной макулярной дегенерации?
- Часто задаваемые вопросы
- Стоимость лазерной коагуляции сетчатки
- ПВХРД при беременности
- Симптомы
- Диагностика
- Коррекция осложненной близорукости высокой степени
- Лечение ретиношизиса сетчатки
- Группы риска
- Что такое высокая степень близорукости
- Группы риска
- Профилактика ретинопатии
- Как диагностируется болезнь Штаргардта — причины, симптомы заболевания и профилактика
- Причины заболевания
- Хирургическое лечение заболеваний роговицы глаза
- Причины появления состояний, требующих коагуляции
- Профилактика
- Симптомы дистрофических заболеваний сетчатки
- Лазерное лечение сетчатки
Кто подвержен риску возрастной макулярной дегенерации?
Часто задаваемые вопросы
Какие осложнения могут появиться после процедуры?
При использовании нового оборудования и при грамотной регулировке осложнения исключены. Примерно в 5% случаев наблюдается помутнение глаза и конъюнктивит. Довольно часто наблюдается раздражение и покраснение глаз, но оно быстро проходит. При подозрениях на конъюнктивит нужно немедленно обратиться к специалисту. Он проявляется в виде острого жжения, слезотечения, а также образования гноя на тяжелых стадиях. Нельзя заниматься самолечением, а особенно при помутнении глаза. Это осложнение способно привести к потере зрения, если не выполнить диагностику и не начать лечение.
Как проходит восстановление после лазерной коагуляции?
Во время восстановления после операции нельзя:
- Заниматься спортом.
- Водить автомобиль.
- Получать травмы (заниматься боксом и борьбой).
- Работать за компьютером.
- Смотреть телевизор.
- Употреблять алкоголь.
- Посещать баню и сауну.
Запреты действуют в течение 14 дней. В этот период обязательно нужно носить качественные солнцезащитные очки с высоким уровнем защиты от ультрафиолета.
Самое тяжелое восстановление наблюдается у диабетиков. При обнаружении минимальных осложнений нужно немедленно посетить лечащего врача. Даже если у вас нет патологий, которые осложняют реабилитационный период, нужно наблюдаться у не реже одного раза в месяц. Во время осмотра специалист выявит любые осложнения, в том числе разрыв, помутнение, истончение, дегенерацию тканей и т.д.
Какие плюсы и минусы имеет лазерная коагуляция?
Данный метод лечения имеет 5 весомых преимуществ:
- Отсутствие кровотечения и болевых ощущений во время процедуры.
- Никаких механических повреждений.
- Полное отсутствие возможности проникновения инфекции.
- Минимальный дискомфорт из-за ярких вспышек (боли и жжения нет из-за локальной анестезии).
- Не нужно лежать в больнице, потому что процедура занимает всего 20-30 минут.
Среди минусов стоит отметить:
- Полный запрет на лазерную коагуляцию сетчатки для беременных женщин.
- Положительный результат только в 90% случаев (нет полной гарантии).
- Возможные осложнения – конъюнктивит или помутнение глаза.
- Широкий спектр ограничений во время реабилитации.
Метод приводит к успешному излечению от заболевания в 90% случаев. В остальных случаях результат отсутствует из-за того, что лечение началось на позднем этапе развития заболевания.
Стоимость лазерной коагуляции сетчатки
| Лазерное лечение пролиферативной диабетической ретинопатии | от 11 000 рублей |
| Лазерное лечение субретинальной неоваскулярной мембраны | от 20 000 рублей |
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Лазерное лечение периферических дистрофий и разрывов сетчатки | от 13 000 рублей |
| Лазерное лечение ретиношизиса сетчатки | от 15 000 рублей |
| Лазерное лечение центральной серозной хорироретинопатии | от 15 000 рублей |
| Лазерное лечение при тромбозе вен сетчатки | от 9 000 рублей |
Помните: эффективность лечения заболеваний сетчатки прямо зависит от своевременности обращения к врачу. Не игнорируйте профилактические осмотры глаз и не откладывайте визит в случае возникновения любых непонятных симптомов. Чем раньше вы начнете лечение у квалифицированного лазерного хирурга, тем больше шанс сохранить 100% зрение!
ПВХРД при беременности
В период вынашивания иммунная система ослабевает, вследствие чего повышается вероятность развития различных дистрофических процессов. Если у беременной женщины была обнаружена ПВХРД глаза, то назначается лазерная коагуляция. При отсутствии противопоказаний проведение операции возможно на любом сроке, однако не рекомендуется ее делать позже, чем на 31 неделе.
Это происходит из-за повышенной нагрузки на сердечно-сосудистую систему и необходимости дополнительного кровообращения для будущего ребенка. Поэтому во время беременности пациенток дважды осматривает офтальмолог с полным обследованием глазного дна.
Необходимость кесарева сечения при беременности женщины с ПВХРД сетчатки выясняется за месяц до ориентировочной даты родов.
Решение о необходимости кесарева сечения в связи с дистрофическими состояниями сетчатки принимается за месяц до родов. Высокая степень миопии (больше 6.0 диоптрий) не является показанием к операции.
Офтальмологи рекомендуют кесарево сечение после лазерной коагуляции на сроке более 32 недель или при наличии ПВХРД на одном зрячем глазу.
Симптомы
Диагностика
Не смотря на то, что дистрофия сетчатки является одним из наиболее опасных офтальмологических заболеваний, она может протекать бессимптомно. Особенно это касается периферической патологии. Дегенеративные изменения и нарушения трофика тканей сетчатки в большинстве случаев выявляются случайно при осмотре глазного дна (профилактическом или связанном с другими проблемами зрения). Лишь людям, входящим в группу риска (с наследственной предрасположенностью или миопией высокой степени), удаётся узнать о начавшейся дистрофии периферических зон сетчатки на начальных стадиях, поскольку они регулярно подвергаются прицельной диагностике в этом направлении. Начавшиеся изменения в тканях сетчатки субъективно могут проявляться молниями и вспышками в поле зрения, а также плавающими мушками перед глазами, возникшими внезапно в какой-то момент. Большее или меньшее количество таких тёмных точек может свидетельствовать об уже произошедших разрывах. Они могут быть «немыми», то есть не сочетаться с отслоением ткани, а лишь нарушать целостность её поверхности.
Для выявления патологии на периферии сетчатки применяются следующие диагностические методики:
- осмотр глазного дна с предварительным медикаментозным расширением зрачка;
- применение в ходе осмотра глазного дна трёхзеркальной линзы Гольдмана, позволяющей произвести осмотр самых крайних зон периферии;
- склерокомпрессия, позволяющая сместить периферические участки сетчатки в видимую зону.
Более прогрессивные методики основываются на применении новейшей цифровой техники. Современные офтальмологические аппараты позволяют зафиксировать цветное изображение сетчатки, выявить зоны дистрофии, отслоения и разрывов, оценить степень нарушений и площадь изменённых участков.
Коррекция осложненной близорукости высокой степени
Коррекция близорукости высокой степени выполняется несколькими способами. Самый простой из них — с помощью очков или контактных линз. И даже если предпочтительны линзы, приобрести очки все равно стоит: они помогут ориентироваться в пространстве перед сном и сразу после пробуждения.
Стоит отметить, что высокая осложненная близорукость корректируется при помощи очков с большой оптической силой. Линзы у них более толстые по краям и тонкие в центре. Чем больше диоптрии, тем тяжелее и толще они будут. Такие линзы подходят не для всех оправ: им требуются широкие оправы, которые часто становятся причиной дискомфорта при ношении этих линз.
В настоящее время для создания линз с большой корректирующей силой используются современные материалы high index, обладающие высокой способностью к преломлению: у них она гораздо выше, чем у простого пластика или стекол, обычно используемых для создания линз. Чем выше индекс, тем тоньше линза — это правило действует даже при одинаковой оптической силе на глазах. Высокопреломляющие линзы гораздо тоньше, чем стандартные, а потому носить их гораздо удобнее.
Линзы, которые выполнены из минерального стекла, обладают одним серьезным недостатком: их вес прямо пропорционален величине индекса. Из-за этого они могут быть тоньше стеклянных, но по весу не отличаться. У линз из полимерных материалов вес и толщина значительно меньше, чем у обычных стекол.
Также стоит отметить, что важнейшей характеристикой линз, произведенных из материалов с высокими показателями преломления, является наличие антирефлексного покрытия. Благодаря этому свет пропускается больше, а линзы становятся более прозрачными и обретают способность поглощать блики. Высокопреломляющие линзы могут использоваться для высокой степени близорукости до -16 диоптрий.
Именно из-за этих сложностей люди с высокой осложненной близорукостью отдают предпочтение коррекции зрения с помощью контактной оптики. Она лишена недостатков, присущих очкам, а противопоказанием является аллергия на материалы.
Лечение ретиношизиса сетчатки
В некоторых случаях процесс ретиношизиса надолго стабилизируется или прогрессирует медленно, не отражаясь существенно на качестве зрения. Таким пациентам показано обязательное регулярное наблюдение у офтальмолога; возможно, будет назначен особый режим, поддерживающая медикаментозная терапия (рассасывающие и/или ангиопротективные препараты, витамины) или профилактические мероприятия.
В других случаях процесс стремительно распространяется на центральные области, создавая реальный риск слепоты. Основным методом лечения таких развитий ретиношизиса является лазерная коагуляция – «сплавление» тканей при помощи лазера (в данном случае процедура призвана восстановить многослойную целостность сетчатки). Такое вмешательство тем более показано в ситуациях, когда ретиношизис развивается на фоне тенденции к отслоению сетчатки (или, наоборот, осложняется отслоением). В наиболее тяжелых случаях, при неэффективности всех прочих принятых мер, прибегают к хирургической операции витрэктомии – удалению какого-либо объема (иногда полного) стекловидного тела с заменой его биосовместимым раствором и механическим закреплением сетчатки.
Как видно из сказанного, ретиношизис является сложным и тяжелым, прогностически неблагоприятным заболеванием глаз, которое может быть вызвано различными факторами, но в любом случае не должно оставаться без контроля специалистов. Своевременное обращение за квалифицированной офтальмологической помощью и следование всем предписаниям врача значительно повышает шансы на сохранение зрения, по крайней мере, на удовлетворительном уровне.
Группы риска
К возникновению дистрофии сетчатки больше подвержены люди, страдающие близорукостью. Это можно объяснить том, что у близоруких отмечается истончение и натяжение сетчатки (за счет удлинения глаза). К основной группе риска можно отнести и пожилых людей (после 65 лет). Ведь именно периферическая дистрофия сетчатки глаза становится основной причиной стремительного снижения зрения в пожилом возрасте. В эту группу можно отнести людей, у которых имеются следующие состояния:
- Артериальная гипертензия;
- Сахарный диабет;
- Атеросклероз.
Информация о видах периферической дистрофии сетчатки
В зависимости от размеров патологического процесса принято различать такие виды периферической дистрофии:
- Периферическая хориоретинальная дистрофия (при данной патологии поражение захватывает только сетчатку и сосудистую оболочку);
- Периферическая витреохориоретинальная дистрофия (повреждение сетчатки, стекловидного тела и сосудистой оболочки).
По характеру повреждений можно выделить:
- Решетчатую дистрофию (имеет наследственное происхождение, подвержены в основном мужчины, патологический процесс захватывает сразу два глаза, и внешне похоже на решетку или веревочную лестницу). Довольно часто происходят разрывы сетчатки;
- «След улитки» — характеризуется большими разрывами сетчатки, очаги дистрофии образуют лентовидные зоны, которые напоминают следы улитки.
- Инееподобную дистрофию – течение наследственное, поражаются два глаза. Внешне проявляется характерными желтовато-белыми включениями на сетчатке.
- «Булыжную мостовую» — очаги расположены далеко на периферии, в некоторых случаях от них отделяются целые кусочки пигмента.
- Мелкокистозную- наиболее часто является следствием травм с образованием мелких кист. Часто возникает под действием травматических повреждений.
- Ретиношизис — наследственная патология, которая сопровождается расслоением сетчатки. Данное состояние возникает у близоруких и пожилых людей.
Этиология и патогенез
Наиболее часто заболевание вызвано продуктами распада обмена веществ, которые накапливаются с возрастом. Значительное место занимают инфекции, интоксикации и нарушения кровоснабжения внутренней оболочки.
Дистрофия сетчатки может развиваться и у молодых, на фоне беременности, сердечно-сосудистых заболеваний и патологий желез внутренней секреции.
Клинические проявления
Как и говорилось выше, заболевание отличается практически бессимптомным течением с незначительными клиническими проявлениями. Как правило, его обнаруживают случайно при осмотре. Если говорить о первых симптомах, то они начинают появляться, в основном, при разрывах сетчатки. У пациента перед глазами возникают плавающие «мушки» и вспышки.
Диагностика и лечение
При простом осмотре глазного дна периферическая область является недоступной. В большинстве случаев диагностика данной области возможна только при максимально возможном медикаментозном расширении зрачка, для осмотра используется трехзеркальная линза Гольдмана. В некоторых случаях проводится склерокомпрессия (поддавливание склеры). В качестве дополнительных исследований может быть назначена, оптическая когерентная томография, ЭФИ (электрофизиологическое исследование), а также ультразвук.
Лечение дистрофии сетчатки можно разделить на:
- Лазерное;
- Медикаментозное;
- Хирургическое.
Все виды терапии направлены стабилизацию и компенсацию дистрофических процессов. Достичь полного восстановления зрения практически невозможно. Медикаментозное лечение позволяет предотвратить последующие разрывы сетчатки.
В процессе терапии дистрофии сетчатки особое место занимает лазерная коагуляция (специальным лазером делают спайки по краям дистрофических участков, которые препятствуют дальнейшему разрушению внутренних оболочек глаза). Данная процедура проводится в амбулатории.
В качестве вспомогательного лечения показана витаминотерапия, различные физиотерапевтические процедуры, например, магнито- и электростимуляция.
Прогноз заболевания
Прогноз периферической дистрофии можно назвать условно благоприятным, при качественном лечении предотвращение дальнейшего развития патологии и отслоения сетчатки является главной заслугой, однако восстановить зрение является невозможным.
Что такое высокая степень близорукости
При близорукости глазное яблоко удлиняется, а роговичная оболочка удалена от задней стенки глаза. Из-за этого световые лучи преломляются неправильно: изображение фокусируется не на сетчатке, как это необходимо, а перед ней.
Высокая степень близорукости — это более -6 диоптрий. Симптомы данного заболевания такие же, как и при близорукости других степеней. Люди страдают от ухудшения зрения, излишнего напряжения глаз, сильной усталости при работе за компьютером или с мелкими предметами.
Часто возникает боль и резь в глазах, а чтобы разглядеть предметы, расположенные на удалении, приходится щуриться.
Группы риска
Больше всех подвержены развитию периферической дистрофии пациенты с миопией (близорукостью). Это обусловлено тем, что при миопии увеличивается длина глаза, что приводит к натяжению сетчатой оболочки и ее истончению. В группу риска входят также пожилые люди в возрасте от 65 лет. Нужно отметить, что очень частой причиной ухудшения зрения в старости является именно периферическая дистрофия сетчатой оболочки глаза. Кроме того, к людям, наиболее подверженным этой патологии, относятся пациенты с сахарным диабетом, гипертонией, атеросклерозом и некоторыми другими заболеваниями.
Виды периферической дистрофии сетчатки
Классификаций периферической дистрофии сетчатой оболочки существует множество. По масштабам вовлеченности глазных структур в патологический процесс различаются:
- ПХРД — периферическая хориоретинальная дистрофия, которая характеризуется поражением только сетчатки и сосудистой оболочки;
- ПВХРД — периферическая витреохориоретинальная дистрофия, которая характеризуется повреждением сетчатки, сосудистой оболочки и стекловидного тела.
Также заболевание классифицируют по характеру повреждения:
- Решетчатая дистрофия, при которой области поражения напоминают по внешнему виду решетку или веревочную лестницу. Этот вид патологии обычно передается по наследству, мужчины болеют чаще женщин. Развивается, как правило, срезу на двух глазах, и нередко становится причиной разрывов сетчатой оболочки.
- «След улитки» — вид заболевания, для которого характерно развитие дистрофических очагов в виде лентовидных зон, которые внешне напоминают след улитки. В результате возможно возникновение больших круглых разрывов сетчатки.
- «Булыжная мостовая» — вид патологии, характеризующийся образованием далеко на периферии сетчатки дистрофических очагов, от которых возможно отделение целых глыбок пигмента.
- Инееподобная дистрофия, при которой на сетчатке появляются характерные желтовато-белые включения. Передается по наследству, развивается на обоих глазах.
- Мелкокистозная дистрофия, обычно возникающая в результате травм. Для нее характерно образование мелких кист.
- Ретиношизис, при котором происходит расслоение сетчатки. Изредка передается по наследству, наиболее часто развивается у пожилых людей и пациентов с миопией.
Профилактика ретинопатии
Главный принцип, которым ни в коем случае не должны пренебрегать пациенты эндокринологов, гематологов, неврологов, нефрологов, кардиологов (а также родители неонатологических пациентов) – это обязательность консультаций офтальмолога. При любом повышенным риске развития ретинопатии решающее значение имеет своевременность диагностики и вмешательства, координация усилий врачей различного профиля, ответственное отношение пациента к собственному зрению и, соответственно, к предписаниям лечащего офтальмолога. Лишь в этом случае появляются достаточно высокие шансы на долголетие зрительной системы, т.е. на предотвращение, замедление или приостановление начавшегося ретинопатического процесса.
Как диагностируется болезнь Штаргардта — причины, симптомы заболевания и профилактика
Болезнь Штаргардта начинается в детстве, юности, часто приводит к инвалидности. Проявляется дистрофическими изменениями макулярной зоны, значительным ухудшением зрения, нарушением цветовосприятия (слияние красного, желтого, зеленого в единый цвет). Среди причин возникновения патологии — мутация гена АВСR, нарушение выработки белка. Ранняя диагностика дает высокие шансы на успешное лечение. Этот недуг во многом обусловлен генетически, но у нового поколения может протекать легче, не приводя к инвалидности. Патология передается по аутосомно-рецессивному типу, то есть наследование болезни не всегда передается другому поколению и не связано с полом.
Если в семье были случаи болезни Штаргардта, желательно также пройти молекулярно-генетический анализ. Причем он позволяет обнаружить болезнь задолго до того, как она проявится.
Причины заболевания
В офтальмологической практике используются различные классификации ретиношизиса, в т.ч. построенные на причинно-следственных критериях. Так, в одной из них все варианты и разновидности делятся, по сути, на две большие категории: сенильный/дегенеративный ретиношизис (возрастной, дистрофический), и ретиношизис наследственный (врожденный, Х-сцепленный). В других источниках как отдельные формы рассматриваются также тракциональный («вытяжной», «отрывной») и экссудативный (жидкостный, выпотной) ретиношизис.
Возрастной ретиношизис считается наиболее распространенной формой и обнаруживается, в той или иной степени, примерно у 7% лиц старше 40 лет. Этиология и триггерные (пусковые) механизмы на сегодняшний день не вполне ясны, однако установлено, что в их основе лежат дистрофические процессы – нарушения кровообращения и питания сетчатки, которые чаще возникают в периферических ее зонах и затем могут распространиться на центральную макулярную область. Выявлена статистическая связь сенильного ретиношизиса с сосудистой патологией, наличием кистозных опухолей сетчатки, сахарным диабетом (диабетическая ретинопатия).
Частота встречаемости наследственного ретиношизиса значительно ниже: в разных источниках указывается вероятность от 0,004% до 0,02%. Существует несколько вариантов наследования, но чаще всего описывается аберрация Х-хромосомы (отсюда название «Х-сцепленный ретиношизис»): заболевают лица мужского пола, унаследовавшие патологию по женской линии. Как правило, эта форма ретиношизиса проявляется и диагностируется в раннем школьном или даже дошкольном возрасте.
Кроме того, к общим причинам и факторам риска развития ретиношизиса относятся врожденные, идиопатические аномалии зрительной системы (напр., болезнь Коутса или ямка диска зрительного нерва), инфекционно-воспалительные процессы глаза, некоторые онкологические заболевания.
Хирургическое лечение заболеваний роговицы глаза
Хирургическое лечение роговицы может происходить с помощью нескольких методов, о которых мы расскажем более подробно.
Крослинкинг роговицы — операция, предназначенная для лечения кератонуса. При этой манипуляции срезается верхний слой роговицы, затем глаза облучаются ультрафиолетом, обрабатываются антибактериальными каплями. В течение 3 дней после операции необходимо постоянно носить специальные линзы.
Кератэктомия — удаление небольших поверхностных помутнений центральной части роговицы. Проводится хирургическая операция, возможно лазерное лечение эрозии роговицы. Образовавшийся дефект после операции зарастает самостоятельно.
Кератопластика (пересадка роговицы) применяется в следующих случаях:
- при нарушении прозрачности роговицы;
- при астигматизме;
- при травме глаза, остром кератоконусе, кератите и др.;
- для укрепления тканей роговицы и улучшения условий для последующей оптической кератопластики.
Существуют 2 методики кератопластики: послойная и сквозная.
Послойная кератопластика проводится при поверхностных помутнениях роговицы. Поверхностную часть роговицы срезают и замещают трансплантатом аналогичных формы, размера и толщины.
Сквозная кератопластика заключается в иссечении и замещении всех слоев роговицы. В зависимости от иссечения разделяют частичное иссечение (участок меньше 2-4 мм), субтотальную кератопластику (более 5 мм) и тотальную операцию (вся роговица).
Кератопротезирование — замена мутной роговицы биологически инертным пластическим материалом.
Причины появления состояний, требующих коагуляции
Причинами дистрофии и отёка макулы являются общие сосудистые заболевания, в первую очередь — диабет, атеросклероз и артериальная гипертония. Они встречаются чаще у людей пожилого возраста.
Периферические дистрофии сетчатки выявляют чаще у молодых — как у людей с плохим зрением, таки и при нормальной остроте зрения, вероятность их одинакова как у женщин, так и у мужчин. Выделяют ряд предрасполагающих факторов появления дистрофий сетчатки, к ним относят возраст, близорукость любой степени, перенесенные травмы и воспаления глаз, наследственность и пр. Также имеют значение общие заболевания, нарушающие кровоснабжение сетчатки, в т.ч. шейный остеохондроз.
Пусковым моментом развития отслоения или разрывов сетчатки при наличии в ней истонченных участков сетчатой может служить травма, большие физические нагрузки, перепады давления при нырянии, подъеме в горы или во время занятий спортом, вибрация, роды и т.п.
Профилактика
Профилактика при уже выявленных проблемах кровоснабжения периферических зон сетчатки должна быть направлена на предотвращение дальнейшего развития патологии и снижение риска отслоения и разрывов.
Непременное условие для благоприятного прогноза – регулярное наблюдение и своевременное прохождение лечебных процедур (в том числе лазерной коагуляции). Пациенты группы риска должны посещать офтальмолога дважды в год.
Отдельно стоит отметить необходимость обследования глазного дна у беременных. Поскольку естественное родоразрешение несёт риск отслоения сетчатки, гинеколог дважды направляет беременную на осмотр глазного дна – в начале беременности и перед родами.
Профилактические меры, направленные на недопущение дистрофии, имеют особое значение для лиц, входящих в группу риска. Вероятность нарушений питания сетчатки выше при:
- высокой степени близорукости;
- отягощённой наследственности по данной патологии;
- сахарном диабете;
- артериальной гипертензии;
- атеросклерозе;
- васкулитах.
На фоне регулярных профилактических осмотров врач может порекомендовать прохождение курсов витаминотерапии, аппаратного и физио- лечения. Эти меры поддерживают эффективный метаболизм в тканях сетчатки и сохраняют её жизнеспособность.
Симптомы дистрофических заболеваний сетчатки
Симптомы заболеваний могут отличаться друг от друга в зависимости от локализации патологического процесса. Перечислим общие признаки, характерные для всех форм заболевания:
- пятно перед глазами;
- ухудшение остроты зрения;
- затруднение ориентировки при неярком освещении;
- потеря или ослабление бокового (периферического) зрения;
- искажение или нечеткое видение очертаний предметов.
1
Дистрофические заболевания сетчатки: формы, диагностика и лечение
2
Дистрофические заболевания сетчатки: формы, диагностика и лечение
3
Дистрофические заболевания сетчатки: формы, диагностика и лечение
Периферическая дистрофия сетчатки
Периферическая дистрофия сетчатки на ранней стадии заболевания симптомов не имеет. Пациента может только беспокоить появление «мушек» перед глазами.
Даже офтальмолог не всегда способен выявить патологические процессы, поскольку осмотр глазного дна может не показать появление дистрофических изменений в периферической части. Для этого необходимо обследование глазного дна в условиях мидриаза с широким зрачком и специальная аппаратура.
Клиника «МедикСити» оснащена уникальным прибором для ранней диагностики заболеваний глаз — аппаратом Spectralis HRA+OCT. Применение методов когерентной томографии и флюоресцентной ангиографии помогает выявить начальные изменения в сетчатке и дает точную информацию обо всех структурах сетчатки и зрительного нерва.
Обычно люди, страдающие данной патологией, приходят к офтальмологу только при появлении «пелены» перед глазами. Этот симптом свидетельствует о том, что у человека началось отслоение центральных отделов сетчатки, и восстановить зрение на данном этапе достаточно сложно. Часто патология выявляется в результате стремительно растущей миопии.
Центральная дистрофия сетчатки
В группу центральной дистрофии сетчатки входят несколько заболеваний, которые отличаются характером повреждения и особенностями протекания воспалительного процесса.
Одна из самых распространенных форм — возрастная (макулярная) дегенерация сетчатки глаза. Если не поражаются периферические отделы, то эта форма не приводит к слепоте. При центральной дистрофии сетчатки появляется «раздваивание» предметов, нечеткое и искривленное изображение. Более подробно об этом заболевании (и о сухой и влажной форме) вы можете посмотреть здесь.
Другое распространенное заболевание — центральная серозная хориоретинопатия (ЦСХРП). Появляется после мельчайшего разрыва пигментного слоя сетчатки, что вызывает попадание туда жидкости. Может привести к отслойке сетчатой оболочки глаза. Человек, страдающий ЦСХРП, обладает расплывчатым зрением и видит все предметы в искаженной форме.
Лазерное лечение сетчатки
В офтальмологических клиниках применяются твердотельные диодные лазеры. С их помощью врач выполняет и профилактическую ограничительную лазерную коагуляцию сетчатки, воздействие на макулу при её отёке, «прижигает» новообразованные сосуды при ретинопатии.
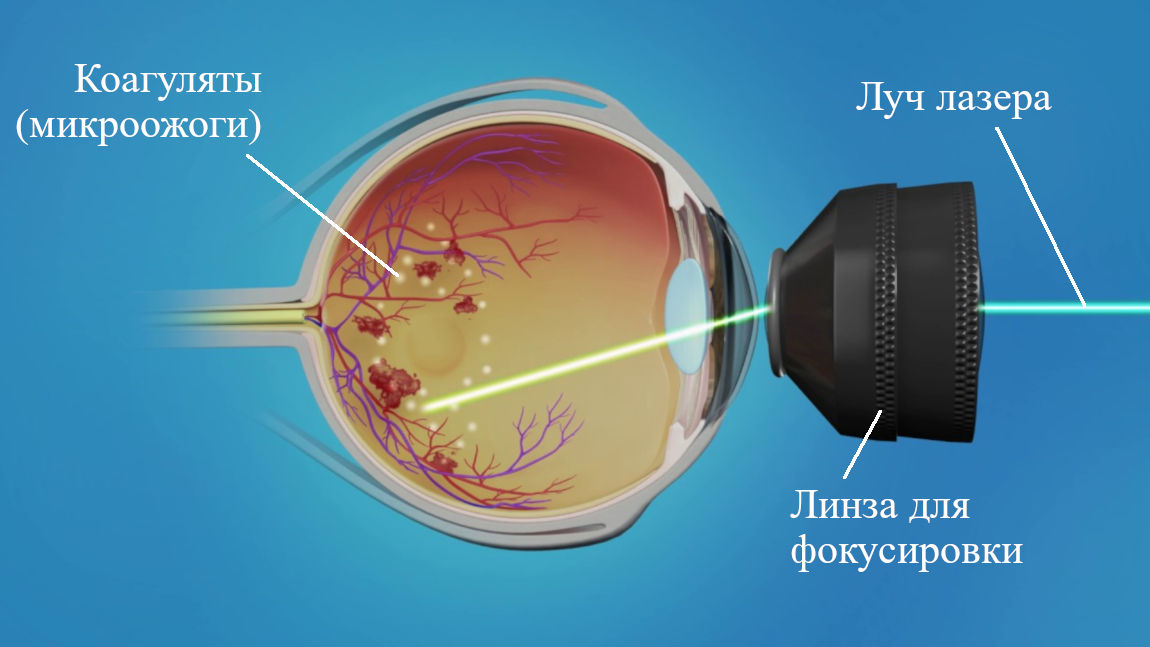
Рис.4 Схема лазерного воздействия на сетчатку — образование коагулятов (микроожогов)
Объем вмешательства будет зависеть от величины поражения сетчатки и может варьировать от локальной лазерокоагуляции до панретинальной периферической профилактической процедуры (ППЛК), когда микроожоги наносятся на большую площадь (это требует нескольких сеансов).
Во время процедуры лазерной коагуляции сетчатки врач «припаивает» сетчатку в зоне воздействия к подлежащим к ней оболочке (сосудистой — хориоидее), тем самым предотвращая возможность ее повреждения и разрывы.
Процедура проводится амбулаторно и в целом безболезненна, во время ее выполнения пациент ощущает яркие вспышки света, иногда – небольшое покалывание в месте воздействия лазера. Сращения сетчатки с подлежащими участками развивается не мгновенно и требует некоторого времени. Поэтому в течение двух-трех недель после лазерной коагуляции рекомендуется избегать интенсивных занятий спортом и поднятия тяжестей, заниматься дайвингом и прыжками и пр. Во всем остальном режим жизни не меняется.