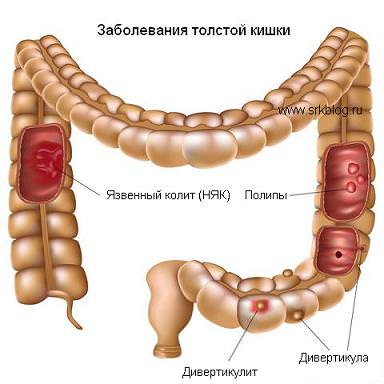
Рак сигмовидной кишки
Содержание:
- Задачи диетического питания
- Можно защититься от дивертикулита и других осложнений?
- Постановка диагноза
- Виды операций при раке толстой кишки
- Симптомы рака кишечника на ранних стадиях
- Прогноз для пациента
- Первые признаки рака кишечника на ранней стадии болезни
- Хирургическое лечение рака прямой кишки.
- Диагностика
- Причины
- Профилактика аденокарциномы
- Стадии развития рака кишки
- Комбинированное лечение, таргетная терапия рака толстой кишки
- Ультразвуковое исследование (УЗИ) прямой кишки.
- Лечение
- Удаление опухоли при колоноскопии или ректороманоскопии
- Ведущие врачи
Задачи диетического питания
Лечебная диета необходима для стабилизации и поддержания работы пищеварения, перистальтики кишечника. Безусловно, питание не помогает в лечении заболевания, но оно способствует улучшению функционирования ЖКТ, адаптации после химиотерапии, помогает в избегании рецидива онкологии.
Основой ЛП становится потребление продуктов с клетчаткой, необходимой для выведения шлаков и токсинов из организма естественным путем. Регулярное соблюдение диеты обеспечивает стабильное очищение системы посредством появления жидкого стула.
Важно, чтобы принципы лечебного питания составлялись под контролем врача. Специалист сможет составить правильный рацион, который поможет в нормализации состояния здоровья пациента.
Можно защититься от дивертикулита и других осложнений?
Да, если у вас нашли дивертикулы, вы можете уменьшить риск воспаления, добившись ежедневного опорожнения кишечника мягким стулом. Консистенция стула больше всего зависит от содержания пищевых волокон. Старайтесь ежедневно употреблять в пищу не менее тарелки или чашки овощей и фруктов, добавляйте в кашу и йогурт пшеничные отруби и с каждым приемом пищи выпивайте хотя бы стакан жидкости (не обязательно воды). Вместо конфет и других сладостей старайтесь есть сухофрукты — это также поможет держать вес под контролем.
Бывает, что от обильного приема растительной пищи повышается газообразование. Тогда для нормализации стула принимают сбалансированные пищевые волокна, которые не так сильно ферментируются бактериями, например, псиллиум — это шелуха семян подорожника, которую можно употреблять неограниченно долго. К слову, у вегетарианцев, которые, отказываясь от мяса, начинают больше употреблять растительной пищи, и сами дивертикулы, и их осложнения, возникают реже, чем у невегетарианцев.
Постановка диагноза
Для диагностики применяют следующие методы:
- Физикальный осмотр, оценка общего состояния пациента.
- Пальпация (в некоторых случаях можно обнаружить опухоль руками).
- Ирригоскопия (рентгено-контрастное исследование толстой кишки).
- Эндоскопические методы (, ректороманоскопия).
- Лабораторная диагностика (анализы крови, кала, онкомаркеры).
При первичном обращении пациента и наличии характерных жалоб, врач первым делом направляет на анализы, подтверждающие или исключающие онкологию. Если диагноз подтвердится, назначают дополнительные обследования для выявления формы, локализации и размеров опухоли.
Виды операций при раке толстой кишки
При неосложненных формах рака правой половины ободочной кишки производится так называемая правосторонняя гемиколэктомия — удаление всего правого фланга ободочной кишки, включая 20 см подвздошной кишки и треть поперечноободочной кишки. Такой объем резекции объясняется тем, что лимфогенное метастазирование идет по ходу всех трех толстокишечных артерий, которые кровоснабжают именно такой сегмент кишки. Их необходимо перевязывать у места отхождения с обязательным удалением окружающей жировой клетчатки. Операцию заканчивают наложением анастомоза между тонкой и поперечно-ободочной кишкой по типу «конец в бок».
При поражении поперечной части ободочной кишки выполняется резекция поперечно-ободочной кишки вместе с печеночным и селезеночным изгибами. В завершении операции формируется анастомоз между восходящей и нисходящей кишкой «конец в конец». В зависимости от распространенности процесса и локализации опухоли (ближе в печеночному или селезеночному углам) объем резекции может изменяться.
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Симптомы рака кишечника на ранних стадиях
Симптомы рака кишечника на ранних стадиях обычно слабо выражены и не обращают на себя внимание пациента. Чаще всего рак на ранних стадиях диагностируется случайно, во время обследований по поводу других заболеваний
Первые симптомы рака тонкого кишечника, а также толстого кишечника могут напоминать проявления гастрита, гастродуоденита, энтероколита, или даже кишечной инфекции.
Симптомы рака кишечника на ранних стадиях могут включать следующее:
- Расстройства стула (частые поносы, или запоры) — это преимущественно ранние симптомы рака толстого кишечника. Наблюдается постоянное вздутие живота, метеоризм. Процесс образования каловых масс нарушен.
- Нарушение акта дефекации — симптом более характерен для рака толстого кишечника.
- Диспепсические проявления (горечь во рту, снижение аппетита, тошнота, изжога, отрыжка, рвота) — характерны для ранних стадий рака тонкого кишечника.
- Постоянное чувство усталости, общая слабость, субфебрильная температура тела.
Прогноз для пациента
Исход лечения оценивается по 5-летней выживаемости после операции и химиорадиотерапии. С учетом того, что большинство новообразований диагностируются на поздних стадиях, в среднем только 65% больных живут 5 и более лет после постановки диагноза и проведенной комплексной терапии. Однако, эта цифра намного возрастает при ранней диагностике.
При лечении на I стадии, благоприятный прогноз и высокую продолжительность жизни имеют более 90% пациентов. Еопсли болезнь выявлена на II стадии, результаты неплохие — 5-летняя выживаемость до 82,5%. Больные, которым диагноз поставили на III стадии рака, имеют шансы на 5-летнюю выживаемость в районе 60%. А вот IV стадия с отдаленными метастазами характеризуется неблагоприятным прогнозом: только 8,1% людей преодолевают 5-летний рубеж.
Первые признаки рака кишечника на ранней стадии болезни
Данное заболевание поражает людей любого пола. Принято считать, что наиболее подвержены ему лица, достигшие 40 лет. Однако последнее время все больше представителей молодого поколения страдают недугом.
Для того чтобы вовремя начать борьбу, нужно своевременно заметить симптомы и поставить правильный диагноз.
Неудивительно, что главным вопросом становится, какие первые признаки рака кишечника на ранней стадии бывают.
Какие стадии онкологии существуют
Выделяют 5 стадий:
- Нулевая. Атипичные клетки скапливаются и начинают делиться. Определить начало болезни возможно только посредством анализа крови.
- Первая. Опухоль начинает быстро расти, но метастазов пока нет. Больной списывает плохое самочувствие на обычное несварение. Поставить диагноз можно, проведя колоноскопию.
- Вторая. Выявляются метастазы. Образование достигает 4-5 см, разрастается в кишечнике и перекидывается на близлежащие органы.
- Третья. Образование активно растет. Метастазирование затрагивает соседние органы.
- Четвертая. Метастазы распространились по всему телу. Происходит интоксикация организма.
Позаботьтесь о своем здоровье и начните правильно питаться. Решение здесь
Первые признаки рака кишечника на ранней стадии недуга
Симптоматика напоминает простое расстройство ЖКТ, в связи с чем затрудняется диагностика. Обращение в клинику обычно происходит тогда, когда терпеть боль затруднительно, то есть на 2 или 3 стадии. В подобных случаях рекомендовано только хирургическое лечение.
Если вы заметили у себя нижеперечисленные признаки, срочно пройдите обследования:
- Тяжесть в животе даже тогда, когда вы ничего не кушали.
- Отсутствует аппетит, что влечет потерю массы тела.
- Жареные блюда вызывают отвращение.
- Проблемы с перевариванием пищи.
- Чередование запоров и диареи.
- Анемия.
- В кале наблюдается кровь.
- Нарушено мочеиспускание.
- Сбои менструации у женщин.
- Иногда возникает ощущение, что в животе находится нечто инородное, появляются проблемы с глотанием.
Важно помнить, что данные признаки могут свидетельствовать о других болезнях. Кроме того, симптоматика различается в зависимости от того, в каком отделе кишечника расположено образование
Какие признаки рака прямой кишки
При расположении опухоли в этой части прогноз можно назвать самым благоприятным, так как болезнь легче диагностируется. Выявить первые признаки рака кишечника на ранней стадии относительно легко.
К признакам недуга относят:
- Невысокая температура, которая не спадает.
- Слабость.
- Нет аппетита, потеря веса.
- Запоры.
- Дискомфорт в проблемной зоне.
- Выделения в виде слизи и крови.
Какие симптомы рака толстой кишки
В большинстве случаев заболевание прогрессирует после 50 лет и характеризуется:
- Ноющей болью в брюшине, которая усиливается при определенных позах.
- Болевыми ощущениями в заднем проходе.
- Вздутием, поносами и запорами.
- Непроходимостью кишечника.
- Рвотой.
- Скоплением жидкости в брюшине.
Рак тонкого кишечника. Симптомы на ранних стадиях
Данный вид онкологии встречается относительно редко и плохо поддается химиотерапии. При хирургическом лечении нередко требуется удаление желчного пузыря и поджелудочной железы.
Первые признаки рака кишечника на ранней стадии включают:
- Боль в животе.
- «Привкус меди».
- Резкое похудение.
- Тошнота, частая рвота.
- Анемия.
- Проблемы в работе печени.
40% пациентов с подобным диагнозом выживают. Однако возможны рецидивы.
Признаки рака сигмовидной кишки
Диагностировать этот вид болезни сложно из-за анатомической специфики сигмовидной кишки. Нередко первым симптомом становится непроходимость.
Обратитесь в клинику, если заметили хотя бы один из нижеперечисленных симптомов:
- В кале виден гной, слизь либо кровь.
- Позывы к опорожнению, которые оказываются ложными.
- Общая интоксикация.
- Болезненная дефекация.
- Метеоризм.
К сожалению, прогноз при данном виде онкологии благоприятным не является. Причина всему – трудности в диагностики. Часто к моменту постановки верного диагноза опухоль успевает дать метастазы. В таком случае операция не может быть гарантией успеха.
Прогнозы при раке кишечника
Прогноз во многом зависит от стадии, на которой был замечен онкологический процесс:
- Выживаемость на ранней стадии составляет 90%.
- Шансы на второй равны 56-84%.
- При третьей стадии менее 55% заболевших живут 5 лет.
- Четвертая заканчивается смертью больного.
Теперь вы знаете, какие первые признаки рака кишечника на ранней стадии наблюдаются и насколько важно вовремя обратиться в клинику для проведения обследований. Если чувствуете, что больны, не откладывайте решение вопроса «на потом», ведь оперативность может спасти вам жизнь
Хирургическое лечение рака прямой кишки.
При расположении опухоли в анальном канале и нижнеампулярном отделе прямой кишки целесообразно выполнение брюшно-промежностной экстирпации прямой кишки с формированием забрюшинной плоской колостомы. Суть операции заключается в удалении прямой кишки вместе с замыкательным аппаратом, при этом полностью убирается параректальная клетчатка, пересекается мышца, поднимающая задний проход, и убирается клетчатка малого таза. В левой подвздошной области формируется забрюшинная плоская колостома. Лапаротомная и промежностная раны ушиваются наглухо.
При расположении опухоли на 7—10 см от края заднего прохода возможна брюшно-анальная резекция, которая выполняется двумя бригадами хирургов — брюшной и промежностной (как при экстирпации). Промежностная бригада хирургов трансанальным доступом циркулярно рассекает все слои кишечной стенки сразу за верхней границей анального канала до соединения с абдоминальной бригадой хирургов. Операция заканчивается одним из трех способов: формирование колоанального анастомоза ручным швом, низведение отделов ободочной кишки в анальный канал с избытком, создание бесшовного адгезивного анастомоза либо наложение временной концевой колостомы. Выбор способа окончания брюшно-анальной резекции определяется состоянием больного, выраженностью перифокального воспаления, наличием других осложнений, например кишечной непроходимости.
Благодаря развитию хирургической техники и созданию нового поколения сшивающих аппаратов при этой локализации опухоли возможно выполнение низких передних резекций.
Трансанальное эндомикрохирургическое иссечение новообразований выполняют в стадии Tis—T2N0M0 при опухоли менее 3 см в диаметре выше зубчатой линии до 15 см от края ануса с помощью операционного ректоскопа с оптической насадкой и микрохирургического инструментария, позволяющего иссечь опухоль в пределах здоровых тканей и восстановить дефект стенки кишки.
Трансанальная резекция нижнеампулярного отдела прямой кишки позволяет не прибегать к абдоминальному доступу при наличии высокодифференцированного рака прямой кишки менее 3 см в диаметре в стадии Т1—T2N0M0, располагающегося в пределах 0—3 см выше зубчатой линии.
В случае расположения дистального края высокодифференцированной аденокарциномы прямой кишки менее 3 см в диаметре в стадии T1—T2N0M0 ниже зубчатой линии альтернативным подходом является выполнение секторальной резекции прямой кишки и анального канала.
Диагностика
Аденокарциному диагностируют с помощью лабораторных и инструментальных методов.
К лабораторным относятся: клиническое и биохимическое исследования крови и мочи на онкомаркеры.
Биопсия является обязательным методом для подтверждения диагноза при подозрении на наличие онкологического заболевания.
Эндоскопические методы диагностики, при которых можно визуализировать новообразования различных локализаций. В ходе некоторых исследований (гистероскопия, колоноскопия, гастроскопия) возможен не только осмотр, но и забор материалов для лабораторного исследования.
Ультразвуковые методы одни из самых используемых в диагностике благодаря простоте и безвредности. УЗИ используется для первичной диагностики в случае подозрения на аденокарциному.
Рентгенологические методы используют для уточнения диагноза и более точного месторасположение опухоли. При диагностике аденокарциномы делают обзорную рентгенографию брюшной полости, грудной клетки. К рентгенографическим методам относят и компьютерную томографию.
Компьютерная томография
Компьютерная томография (КТ) — это более точных метод диагностики, при котором получают снимки сечения тела. Часто КТ проводят с контрастным веществом для получения более четких изображений. Компьютерную томографию проводят для уточнения диагноза после более простых исследований — рентгенографии, УЗИ. В Случае диагностики аденокарциномы КТ проводят для органов грудной клетки, брюшной полости, органов малого таза.
Магнитно-резонансная томография (МРТ) — один из методов диагностики рака, который считается одним из самых информативных не только для обнаружения опухолей, но и для метастазов в любой точке тела человека. Диагностика аденокарценомы с помощью МРТ наиболее эффективна для молочной железы, головного мозга, органов брюшной полости и органов малого таза.
Причины
Причины возникновения аденокарциномы делят на неспецифические (общие) и специфические (индивидуальные).
К неспецифическим относят причины, характерные для возникновения всех опухолей:
- неблагоприятная экология;
- несбалансированное питание (много жирной, жареной пищи, мяса и продуктов мясопереработки, копченостей, консервов);
- курение и злоупотребление алкоголем;
- генетическая предрасположенность;
- воздействие различных доз радиации;
- частые инфекционные заболевания;
- вредные условия труда.
Специфические причины возникновения аденокарциномы, зависят от её локализации:
- аденокарцинома молочной железы — генетическая предрасположенность, гормональный сбой, сильные травмы;
- аденокарцинома печени — инфекции, вирусные гепатиты, цирроз;
- аденокарцинома желудка — гастриты, язвенная болезнь;
- аденокарцинома предстательной железы — возрастные гормональные изменения, длительная интоксикация кадмием;
- аденокарцинома кишечника — частые запоры, свищи, травмирующие факторы;
- аденокарцинома почки — частые воспалительные процессы, пиелонефриты.
Профилактика аденокарциномы
С развитием медицинской науки меняется подход к раку как смертельному, неизлечимому заболеванию. Все чаще к нему относятся как к хроническому заболеванию, которые требуют планомерного лечения и наблюдения. Это в полной мере касается и аденокарциномы, как одного из самых распространенных видов злокачественных новообразований.
Лучшей профилактикой аденокарциномы являются своевременные профилактические осмотры. Раннее выявление рака — это залог успешного лечения. Общие симптомы аденокарциномы могут быть похожи на ряд других заболеваний, поэтому следует внимательно относиться к своему здоровью и вовремя, проходить комплексную диагностику. В случае выявления злокачественной опухоли незамедлительно начинать лечение.
Стадии развития рака кишки
Рак сигмовидной кишки подразделяется на 4 стадии прогрессирования:
- 1 стадия – опухолевый нарост злокачественного характера локализуется в границах слизистого материала поражённой оболочки пищеварительного органа. Если врач сумел обнаружить опасную патологию на первой ступени развития, вероятность успешного излечения и последующая пятилетняя выживаемость достигает показателя в 96-99% диагностируемых случаев.
- 2 стадия – вторая степень расходится на два подтипа. Тип II-A подразумевает распространение поражённых тканей в просвет кишечного органа, закупоривая примерно половину диаметрального размера щели. Вид раковой опухоли II-B углубляется в ткань стенки пищеварительного тракта. При онкологии второй степени отсутствует злокачественное распространение метастазных клеток. Процент выживаемости и пятилетнего срока жизни среди пациентов при II-A типе достигает 95%, однако при II-B форме показатель снижается до 83%.
- 3 стадия – зависимо от разновидности развития стенозирующий тип может распространяться в просвет кишечника (называется III-A форма) либо проникать в кишечные стенки (именуется как III-B тип). При форме III-A злокачественный процесс не вызывает метастазы. Однако величина опухолевого новообразования полноценно закупоривает большую область кишечного просвета. Положительный прогноз выздоровления отмечается для 58-60% выявляемых болезней. При виде онкологии III-B врачи отмечают единичное развитие метастазных клеток в регионарную область лимфатических узлов. Однако пятилетняя выживаемость гарантируется лишь 40-45% пациентов.
- 4 стадия – последняя степень подразумевает активное метастазирование поражённых клеток в удалённые структуры, органы и лимфатические узлы. Также опухолевый очаг углубляется в материалы и ткани близрасположенных органов. Правильное и последовательное лечение гарантирует возможность выздоровления лишь в 8-10% онкологических ситуаций.
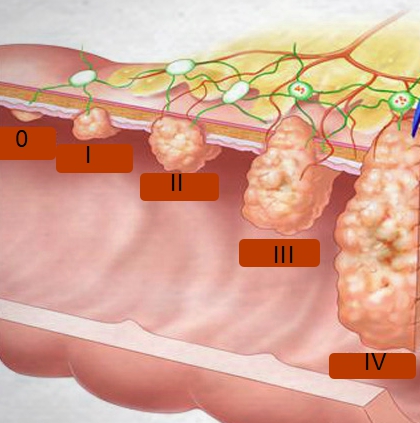 Стадии рака кишечника
Стадии рака кишечника
При запущенной стадии опухоли сигмовидной кишки, сопровождающейся активным распространением метастазных клеток в печени и прочий отдалённый отдел организма, наблюдается сильное проявление болезненных ощущений. На последних этапах болезнь не поддаётся излечению. Пациент проходит процедуры паллиативной терапии для облегчения протекания клинических симптомов и более комфортной жизни больного на оставшийся у человека жизненный промежуток времени.
Комбинированное лечение, таргетная терапия рака толстой кишки
В дополнение к хирургическому способу, для улучшения прогноза и эффективности применяют лучевую терапию (облучение) и химиотерапию (введение специальных препаратов).
Как основное лечение химиотерапия и облучение могут использоваться при запущенных формах рака толстого кишечника, когда радикальное лечение невозможно. Методы позволяют улучшить состояние больного, снизить риски кровотечений, уменьшить боли.
Многие исследования доказывают, что аденокарциномы ободочной кишки высокочувствительны к тормозному излучению бетатрона. Также применяют телегамматерапию. Наиболее целесообразно облучать местнораспространённые опухоли.
Из химиопрепаратов чаще используются элоксатин (оксалиплатин), 5-фторурацил+лейковорин, Иринотекан, Томудекс (ралтитриксид), Кампто (иринотекан), Фторафур, Капецитабин.
Новейший метод воздействия на опухолевый очаг – таргетная терапия рака толстой кишки. Цетуксимаб и панитумумаб – одни из высокотехнологичных препаратов, применяемых в рамках данной методики. Это моноклональные антитела, направлено уничтожающие злокачественные клетки. Их использование позволяет снизить токсическое воздействие, уменьшить побочные эффекты от химиопрепаратов.
Ультразвуковое исследование (УЗИ) прямой кишки.
Рак прямой кишки.
С помощью введения ультразвукового датчика через задний проход возможно исследование прямой кишки с помощью ультразвука. В отличие от ректоскопии, которая визуализирует распространение рака на внутренней поверхности кишки, УЗИ может показать степень прорастания опухоли сквозь кишечную стенку и в окружающие ткани, наличие метастазов в лимфатических узлах. Наряду с магнитно-резонансной томографией малого таза (МРТ) — это ключевое исследование для рака прямой кишки, которое показывает необходимость проведения химиолучевой терапии перед оперативным лечением.
Лечение
Удаление опухоли при колоноскопии или ректороманоскопии
В некоторых случаях (при преинвазивном и микроинвазивном или внутрислизистом раке) возможно и эндоскопическое внутрипросветное удаление опухолей во время проведения колоноскопии, которую можно сочетать с электро- и аргоноплазменной коагуляцией.
Эндоскопическое лечение применяется и у пациентов в тяжёлом состоянии (преклонный возраст с полиорганной недостаточностью, тяжелые хронические сопутствующие заболевания), при невозможности традиционного хирургического лечения. В частности, при развитии кишечной непроходимости в клиниках «Евроонко» устанавливают стент в толстую кишку. Такое лечение называется паллиативным и направлено на продление жизни и улучшение ее качества у пациентов, имеющих опухоль в далеко зашедших стадиях.
Ведущие врачи
-
Петрушина Марина Борисовна
Хирург, проктолог
пр. Ударников, 19
-
Арамян Давид Суренович
Проктолог
Дунайский пр., 47
-
Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
пр. Ударников, 19, Выборгское шоссе, 17-1
-
Ардашов Павел Сергеевич
Колопроктолог-хирург
пр. Ударников, 19
-
Карапетян Завен Суренович
Колопроктолог, хирург
ул. Маршала Захарова, 20
-
Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
Дунайский пр., 47
-
Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
пр. Ударников, 19
-
Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
Дунайский пр., 47
-
Колосовский Ярослав Викторович
Хирург, маммолог, онколог
пр. Ударников, 19, ул. Маршала Захарова, 20
-
Синягина (Назарова) Мария Андреевна
Хирург, проктолог
ул. Маршала Захарова, 20
Посмотреть всех
-
Сенько Владимир Владимирович
Дунайский пр., 47
-
Чуприна Сусанна Владимировна
пр. Ударников, 19
-
Масленников Дмитрий Юрьевич
ул. Маршала Захарова, 20
-
Гриневич Владимир Станиславович
Выборгское шоссе, 17-1
-
Дзкуя Астанда Сократовна
пр. Ударников, 19
-
Петрова Виталина Васильевна
Выборгское шоссе, 17-1
-
Слабкова Елена Николаевна
Выборгское шоссе, 17-1
-
Ялда Ксения Давидовна
Дунайский пр., 47