Аденокарцинома
Содержание:
- Легочная аденокарцинома
- Диагностика
- Причины
- Профилактика аденокарциномы
- Какие бывают степени дифференцировки рака?
- Методы диагностики аденокарциномы сигмовидной кишки
- Морфологическая характеристика аденокарциномы
- Комбинированное лечение. Химио- и лучевая терапия
- Методы лечения аденокарциномы легкого
- Симптомы аденокарциномы
- Клиническая картина
- Хирургическое лечение рака ободочной кишки.
- Стоимость
- Классификация
- Этиология и патогенез.
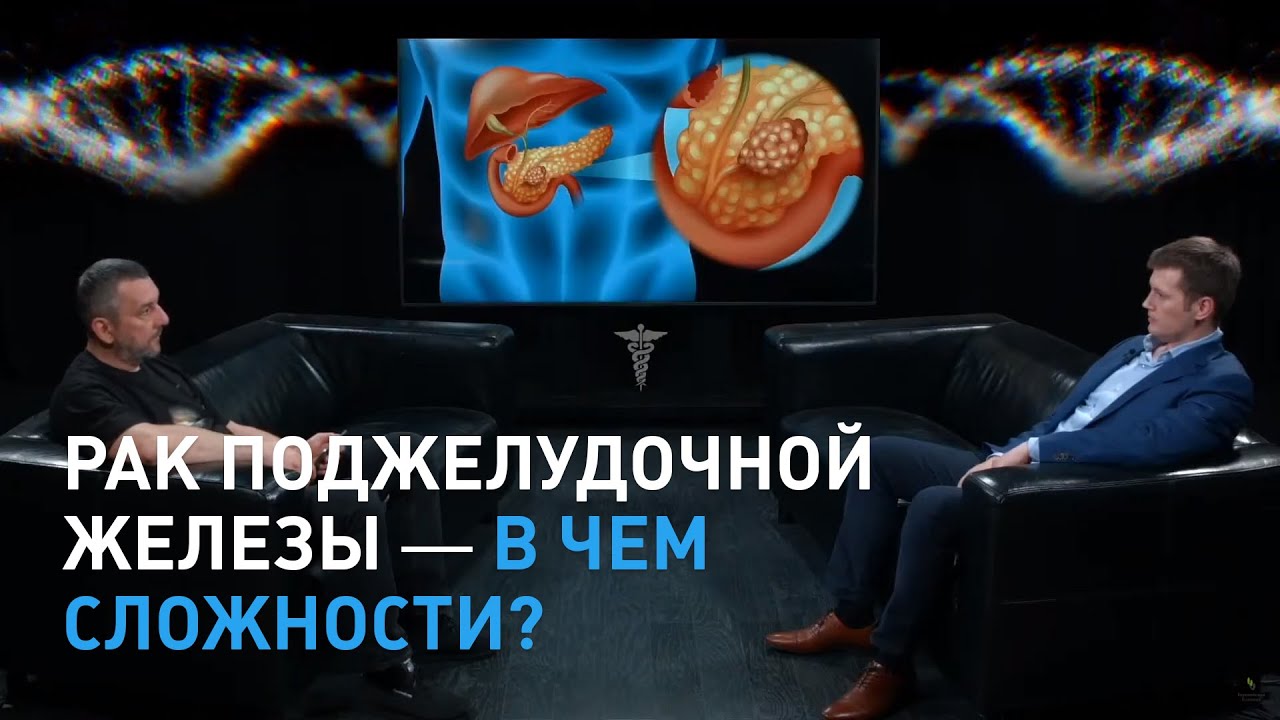
Легочная аденокарцинома
Прогрессирует в легочных тканях. Ее компоненты слабо отличаются от здоровых компонентов легкого. Стимулировать появление такой болезни может чрезмерное курение, систематическое попадание в легкие вредных веществ (в большей степени это касается жителей промышленных городов), хронические легочные патологии. Метастазирование при таком онкопоражении крайне опасно: метастазы проникают в ближние и дальние органы, а также в костные ткани. Наиболее характерным признаком рассматриваемого онкодефекта считается кашель, сопровождающийся активным отделением слизистой мокроты. Онкоклетки выявляют при биообследовании мокроты и при помощи рентгена.
Диагностика
Аденокарциному диагностируют с помощью лабораторных и инструментальных методов.
К лабораторным относятся: клиническое и биохимическое исследования крови и мочи на онкомаркеры.
Биопсия является обязательным методом для подтверждения диагноза при подозрении на наличие онкологического заболевания.
Эндоскопические методы диагностики, при которых можно визуализировать новообразования различных локализаций. В ходе некоторых исследований (гистероскопия, колоноскопия, гастроскопия) возможен не только осмотр, но и забор материалов для лабораторного исследования.
Ультразвуковые методы одни из самых используемых в диагностике благодаря простоте и безвредности. УЗИ используется для первичной диагностики в случае подозрения на аденокарциному.
Рентгенологические методы используют для уточнения диагноза и более точного месторасположение опухоли. При диагностике аденокарциномы делают обзорную рентгенографию брюшной полости, грудной клетки. К рентгенографическим методам относят и компьютерную томографию.
Компьютерная томография
Компьютерная томография (КТ) — это более точных метод диагностики, при котором получают снимки сечения тела. Часто КТ проводят с контрастным веществом для получения более четких изображений. Компьютерную томографию проводят для уточнения диагноза после более простых исследований — рентгенографии, УЗИ. В Случае диагностики аденокарциномы КТ проводят для органов грудной клетки, брюшной полости, органов малого таза.
Магнитно-резонансная томография (МРТ) — один из методов диагностики рака, который считается одним из самых информативных не только для обнаружения опухолей, но и для метастазов в любой точке тела человека. Диагностика аденокарценомы с помощью МРТ наиболее эффективна для молочной железы, головного мозга, органов брюшной полости и органов малого таза.
Причины
Причины возникновения аденокарциномы делят на неспецифические (общие) и специфические (индивидуальные).
К неспецифическим относят причины, характерные для возникновения всех опухолей:
- неблагоприятная экология;
- несбалансированное питание (много жирной, жареной пищи, мяса и продуктов мясопереработки, копченостей, консервов);
- курение и злоупотребление алкоголем;
- генетическая предрасположенность;
- воздействие различных доз радиации;
- частые инфекционные заболевания;
- вредные условия труда.
Специфические причины возникновения аденокарциномы, зависят от её локализации:
- аденокарцинома молочной железы — генетическая предрасположенность, гормональный сбой, сильные травмы;
- аденокарцинома печени — инфекции, вирусные гепатиты, цирроз;
- аденокарцинома желудка — гастриты, язвенная болезнь;
- аденокарцинома предстательной железы — возрастные гормональные изменения, длительная интоксикация кадмием;
- аденокарцинома кишечника — частые запоры, свищи, травмирующие факторы;
- аденокарцинома почки — частые воспалительные процессы, пиелонефриты.
Профилактика аденокарциномы
С развитием медицинской науки меняется подход к раку как смертельному, неизлечимому заболеванию. Все чаще к нему относятся как к хроническому заболеванию, которые требуют планомерного лечения и наблюдения. Это в полной мере касается и аденокарциномы, как одного из самых распространенных видов злокачественных новообразований.
Лучшей профилактикой аденокарциномы являются своевременные профилактические осмотры. Раннее выявление рака — это залог успешного лечения. Общие симптомы аденокарциномы могут быть похожи на ряд других заболеваний, поэтому следует внимательно относиться к своему здоровью и вовремя, проходить комплексную диагностику. В случае выявления злокачественной опухоли незамедлительно начинать лечение.
Какие бывают степени дифференцировки рака?
Показатель степени дифференцировки опухоли в онкологии принято обозначать латинской буквой G. Возможны пять вариантов:
- Gx — степень дифференцировки определить не удается.
- G1 — высокодифференцированные злокачественные новообразования.
- G2 — средняя степень дифференцировки.
- G3 — низкодифференцированные опухоли.
- G4 — недифференцированный рак. Опухолевые клетки утратили все внешние признаки и функции нормальных клеток. Они похожи друг на друга, как две капли воды, их единственными занятиями становятся рост и размножение.
Так выглядит общая схема, но для разных видов рака степень дифференцировки определяют по-разному. Например, во время осмотра под микроскопом опухолевой ткани из молочной железы учитывают наличие молочных канальцев, форму и размеры клеточных ядер, активность деления клеток. Каждый из трех признаков оценивают в баллах, затем подсчитывают их общее количество.
При раке простаты используют специальную систему Глисона. В ней предусмотрено 5 градаций, каждой из которых присвоено определенное количество баллов, в соответствии с нумерацией, от 1 до 5:
- В состав опухоли входят однородные железы, ядра клеток изменены в минимальной степени.
- В состав опухоли входят скопления желез, которые разделены перегородками из соединительной ткани, но расположены друг к другу ближе, чем в норме.
- В состав опухоли входят железы, имеющие разное строение и размеры, опухолевая ткань прорастает в перегородки из соединительной ткани и в соседние структуры.
- В состав опухоли входят клетки, которые сильно отличаются от нормальных. Опухоль прорастает в соседние ткани.
- Опухоль состоит из недифференцированных клеток.
Обычно рак простаты имеет неоднородное строение, поэтому врач должен выбрать из списка две градации, которые встречаются в большей части опухоли. Складывают баллы, по полученной цифре определяют степень дифференцировки.

Методы диагностики аденокарциномы сигмовидной кишки
Главным методом, позволяющим обнаружить опухоль сигмовидной кишки является эндоскопическое исследование толстого кишечника. Это можно сделать во время тотальной колоноскопии (осмотра поверхности всего толстого кишечника), либо сигмоидоскопии — осмотра прямой и сигмовидной кишок.
В некоторых странах колоноскопию рекомендуют делать всем людям старше 50-60 лет, хотя бы один раз в десять лет. Эта процедура позволит вовремя обнаружить полипы и произвести их удаление, тем самым предотвратить возникновение злокачественной опухоли. Или же обнаружить рак на ранней, досимптоматической стадии, когда есть шансы на полное излечение.
Окончательный диагноз аденокарциномы выставляется только после гистологического исследования опухолевого материала. Для этого необходимо провести биопсию — изъятие фрагмента ткани. Она проводится во время колоно- или сигмоидоскопии. Гистологическое исследование позволит идентифицировать тип опухоли и сделать молекулярный профиль. Эти данные необходимы для подбора оптимального лечения.
Если диагноз злокачественного новообразования сигмовидной кишки подтверждается, пациенту назначается дальнейшее обследование, которое позволит установить степень распространения рака, его взаимодействие с окружающими тканями и органами, а также позволит обнаружить отдаленные метастазы. С этой целью проводят УЗИ, КТ, МРТ, ПЭТ-КТ и другие методы, позволяющие визуализировать очаги опухоли. Помимо этого, доктор может назначить определение уровней онкомаркеров (РЭА и СА 19-9). Они помогут отслеживать динамику процесса, держать под контролем ход лечения, возникновение рецидива или прогрессирование заболевания.
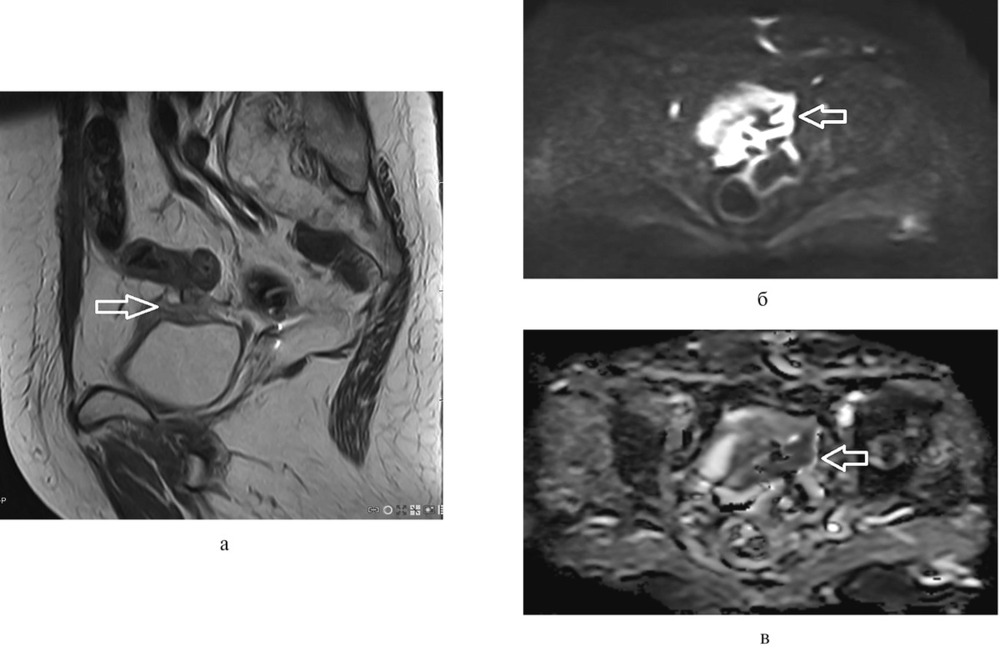
Морфологическая характеристика аденокарциномы
Комбинированное лечение. Химио- и лучевая терапия
Методы лечения аденокарциномы легкого
Преимущества лечения в клинике Медицина 24/7:
- Принимаем пациентов с любыми стадиями аденокарциномы легкого.
- Применяем новейшие противоопухолевые препараты от надежных производителей, включая таргетные препараты и иммунопрепараты последних поколений.
- Все виды диагностики и лечения на уровне ведущих онкологических центров мира.
- Большой опыт проведения малоинвазивных видео-ассистированных торакоскопических операций (VATS).
- Ведущие врачи-специалисты.
Тактика лечения в первую очередь определяется стадией заболевания, общим состоянием здоровья пациента, сопутствующими заболеваниями.
Хирургическое лечение
При резектабельной аденокарциноме легкого, обнаруженной на ранних стадиях, основным видом лечения будет радикальная операция. При I стадии в ряде случаев можно ограничиться только хирургическим лечением. Обычно выполняют лобэктомию — удаляют долю легкого, пораженную злокачественной опухолью, а также близлежащие лимфатические узлы. Иногда, если высок риск рецидива, назначают адъювантную химиотерапию. При очень небольших опухолях и в случаях, когда лобэктомия несет повышенные риски из-за плохого состояния здоровья пациента, удаляют меньшую часть легкого — выполняют сегментэктомию, или клиновидную резекцию.
При аденокарциноме легкого II стадии операцию выполняют в том же объеме, иногда легкое удаляют полностью (такая операция называется пневмонэктомией). Всем пациентам назначают адъювантную химиотерапию. При позитивном крае резекции показана повторная операция или лучевая терапия.
При стадии IIIA проводят курс неоадъювантной химиотерапии, зачастую в сочетании с лучевой терапией (химиолучевая терапия), затем выполняют хирургическое вмешательство и затем проводят адъювантную химиотерапию и/или лучевую терапию.
Стадии IIIB и IV считаются нерезектабельными. Злокачественная опухоль настолько сильно распространилась в организме, что удалить ее полностью невозможно. Но пациенту всё еще можно помочь.
Торакальные хирурги клиники Медицина 24/7 успешно выполняют малоинвазивные видео-ассистированные торакоскопические вмешательства (VATS) в операционной, оснащенной современным оборудованием. Такие операции лучше переносятся пациентами, по сравнению с открытой торакотомией, после них реже развиваются осложнения и быстрее происходит восстановление.
Лучевая терапия
Лучевую терапию при аденокарциноме легкого применяют до и после хирургического вмешательства, в качестве основного метода лечения при неоперабельном раке (зачастую в сочетании с химиотерапией), для уничтожения метастатических очагов и борьбы с симптомами, такими как боль, кровотечение, трудности во время глотания.
Современное оборудование позволяет облучать злокачественное новообразование, точно повторяя его контуры, не затрагивая при этом окружающие нормальные ткани.
В ряде случаев применяется стереотаксическая лучевая терапия (SBRT), радиочастотная аблация.
Противоопухолевые препараты
Показания к химиотерапии при аденокарциноме легкого примерно те же, что и для лучевой терапии. Ее применяют в дополнение к радикальной операции или самостоятельно при неоперабельных опухолях. Обычно применяют комбинации из двух химиопрепаратов, в большинстве случаев одним из них является цисплатин или карбоплатин. При поздних стадиях заболевания, пациентам с ослабленным здоровьем, которые плохо переносят лечение, может быть назначен только один препарат.
Помимо классических химиопрепаратов, в настоящее время при злокачественных опухолях легких применяются более современные классы лекарственных средств:
- Таргетные препараты нацелены на определенные молекулы-мишени, необходимые раковым клеткам для поддержания жизнедеятельности и активного размножения.
- Иммунопрепараты из группы ингибиторов контрольных точек блокируют молекулы, которые мешают иммунной системе распознавать и уничтожать опухолевые клетки.
Таргетная терапия и иммунотерапия зачастую работают эффективнее химиотерапии и лучше переносятся пациентами.
В клинике Медицина 24/7 доступны все препараты последних поколений для лечения аденокарциномы легкого, зарегистрированные на территории России. Наши врачи составляют схемы лечения в соответствии с современными версиями международных протоколов.
Симптомы аденокарциномы
Течение аденокарциномы имеет три этапа:
- Латентный, его также называют скрытый из-за отсутствия какой-либо симптоматики.
- Период появления первых симптомов, по мере роста опухоли они усиливаются: болевые ощущения в зоне роста опухоли, запоры, появление сгустков крови, увеличение лимфатических узлов.
- Явные признаки поражения того или иного органа в связи с интенсивным ростом раковых клеток, распадом опухоли, появлением метастазов, раковых язв, кишечной непроходимости и т.д.
Довольно длительный период у больного не проявляются никакие симптомы.
При формировании аденокарциномы в кишечнике возникают следующие симптомы:
- боли в области живота;
- тошнота, рвота;
- нарушение проходимости кишечника;
- дискомфорт после приема пищи;
- наличие слизи и кровянистых выделений в стуле;
- чередование запоров с жидким стулом.
Локализация аденокарциномы в пищеводе:
- нарушение глотания (дисфагия);
- боль при глотании (одинофагия);
- сильное слюнотечение в результате сужения пищевода.
Аденокарцинома глотки или носовой полости характеризуется такими признаками:
- боли в носу, глотке и гортани;
- хроническое воспаление и отек миндалин;
- боль при глотании, которая переходят на уши, а также может нарушать речь;
- увеличение лимфоузлов или слюнных желез.
Клиническая картина
Хирургическое лечение рака ободочной кишки.
При поражении лимфатических узлов рекомендуется выполнять расширенные объемы резекции.
Резекции ободочной кишки следует заканчивать формированием анастомоза с восстановлением естественного кишечного пассажа при соблюдении следующих условий: хорошая подготовка кишки, хорошее кровоснабжение анастомозируемых отделов, отсутствие натяжения кишки в зоне предполагаемого анастомоза.
Для формирования анастомоза наибольшее распространение получил двухрядный узловой шов атравматической иглой. Возможно также использование и других вариантов анастомозирования: механический скрепочный шов, механический шов из рассасывающегося материала или металлом с памятью формы, однорядный ручной шов и др.
При осложнениях опухоли, срочных или экстренных операциях на неподготовленной кишке предпочтение следует отдавать многоэтапному лечению. На первом этапе следует не только устранить возникшие осложнения, но и удалить саму опухоль, на втором — восстановить естественный кишечный пассаж. К таким способам хирургического лечения относятся операция Микулича с формированием двуствольной колостомы и операция Гартмана — формирование одноствольной колостомы и ушивание дистального отрезка толстой кишки наглухо. Восстановление естественного кишечного пассажа производится через 2—6 мес. по нормализации состояния больного.
Стоимость
Классификация
Новообразования такого типа подразделяют в зависимости от ряда характеристик.
Аденокарцинома желудка
Согласно гистологическому признаку выделяются такие типы аденокарциномы:
- Высокодифференцированная – при такой форме болезни опухолевые клетки напоминают здоровые. Поэтому такая разновидность является наименее опасным эпителиальным раковым заболеванием. Метастазы при такой форме рака желудка, поджелудочной железы и других органов развиваются редко, а лечение чаще всего является успешным. Высокодифференцированная опухоль растет медленно.
- Умеренно дифференцированная – является переходной формой, для которой характерно образование большого количества опухолевых клеток и, соответственно, более агрессивное их распространение. Развивается со средней скоростью.
- Низкодифференцированная – такая форма опухоли является наиболее опасной, так как перерождение клеток в злокачественные происходит очень быстро. Клетки теряют свою морфологическую структуру, и опухоль очень быстро распространяется в другие ткани. Низкодифференцированная аденокарцинома желудка и других органов плохо поддается лечению, для нее характерно быстрое распространение метастазов.
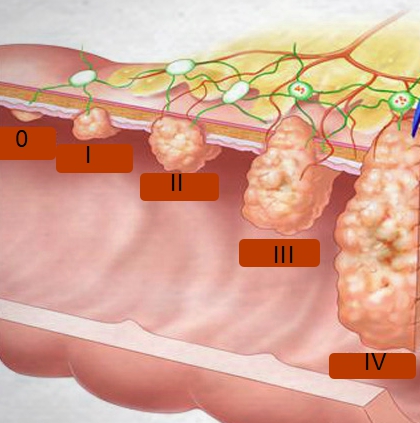
Выделяется пять стадий аденокарциномы в зависимости от этапа ее развития:
- Нулевая – появившись в эпителии, злокачественные клетки не выходят за его пределы.
- Первая – размер опухоли составляет в диаметре до 2 см.
- Вторая – диаметр опухоли составляет до 4 см. В ближайшие лимфоузлы на этой стадии уже могут распространяться метастазы.
- Третья – образование развивается на всю толщину стенок пораженного органа, после чего распространяется на соседние органы и начинает давать метастазы.
- Четвертая – метастазы начинают распространяться в отдаленные органы.
Подразделяется это заболевание на разные виды и в зависимости от тех органов, в которых развивается новообразование.
- Аденокарцинома легкого. Чаще всего эта разновидность заболевания развивается у людей, которые курят. Опухоли развиваются в виде узла или имеют форму дерева. Опухоль легких стелящегося характера развивается с полиферацией вдоль поверхности интактных стенок альвеол и не имеет признаков инвазии стромы или сосудов. Если опухоль обнаруживают на 2-3 стадии, то ее лечение эффективно в 40-60% случаев.
- Опухоль молочной железы. Развиваясь, опухоль поражает протоки и дольки, постепенно видоизменяет ткань молочной железы. Образование чаще всего диагностируется у женщин после 45 лет, так как ее провоцируют гормональные изменения. Опухоль обнаруживают в виде уплотнения или узла. Если заболевание диагностировано на ранних стадиях, лечение успешно в 90% случаев.
- Аденокарцинома толстой кишки. Опухоль толстого кишечника чаще всего развивается в прямой кишке. Важную роль в развитии этого заболевания играют частые запоры, геморрой, полипы, неправильное питание. Высокодифференцированная опухоль – очень опасное состояние. Но даже умеренно дифференцированная аденокарцинома толстой кишки лечится эффективно только на ранних стадиях. Диагностируется также аденокарцинома сигмовидной кишки. Опухоль сигмовидной кишки чаще всего развивается у людей после 50 лет, которые злоупотребляют алкоголем и вредной пищей.
- Аденокарцинома предстательной железы. Образования развиваются в каналах железы, а также в альвеолах, в которых хранится секрет простаты. Ацинарная аденокарцинома предстательной железы – это наиболее часто встречающееся образование такого типа. Их диагностируют в 90-95% случаев. Определяются мелкоацинарная, крупноацинарная и другие разновидности такого типа опухоли. Рак простаты чаще всего выявляется на поздних этапах развития. Протоковая, мелкоклеточная, муцинозная и другие типы опухоли встречаются значительно реже.
- Аденокарцинома желудка. Развивается в антральном и пилорическом отделах желудка. Опухоль может выглядеть как инфильтрат, язва, полип. Такие образования прогрессируют медленно и могут достигать размера до 10 см. Иногда бессимптомное течение продолжается несколько лет. Активно прорастает в ткани, расположенные рядом и плохо лечится.
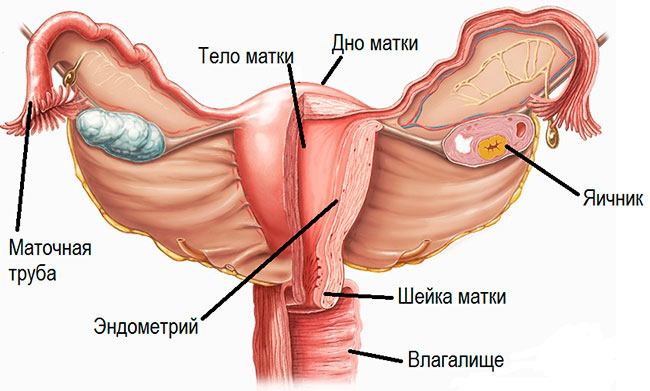
- Рак матки. Аденокарциномы формируются внутри матки. Провоцирующими факторами могут быть гормональные колебания, аборты, прием противозачаточных средств. Патологию часто определяют на поздних стадиях.
Этиология и патогенез.
Этим суждениям близка химическая теория, которая сводит причину возникновения опухоли к мутагенному воздействию ряда экзо- и эндогенных химических веществ (канцерогенов) на клетку кишечного эпителия, среди которых наиболее активными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, офлатоксины, а также метаболиты триптофана и тирозина. Канцерогенные вещества (бензпирен) могут образовываться и при нерациональной термической обработке пищевых продуктов, копчении мяса, рыбы. В результате их воздействия на геном клетки происходят точечные мутации, транслокации, что приводит к превращению клеточных протоонкогенов в активные онкогены. Последние, запуская синтез онкопротеинов, трансформируют клетку в опухолевую.
У больных с хроническими воспалительными заболеваниями толстой кишки, особенно с язвенным колитом, частота рака толстой кишки значительно выше, чем в общей популяции. На степень риска развития рака влияют длительность и клиническое течение заболевания. По данным литературы, риск возникновения рака толстой кишки при длительности заболевания до 5 лет составил от 0 до 5 %, до 15 лет — 1,4—12 %, до 20 лет — 5,2-30 %, особенно высок риск у страдающих язвенным колитом в течение 30 лет и более — 8,7—50 %. При болезни Крона толстой кишки также возрастает риск развития злокачественной опухоли, однако частота заболевания ниже, чем при язвенном колите, и колеблется в пределах от 0,4—2,4 до 4—26,6 %.
Колоректальные полипы достоверно увеличивают риск возникновения злокачественной опухоли. Индекс малигнизации одиночных полипов составляет 2—4 %, множественных (более 2) — 20 %, ворсинчатых образований — до 40 %. Полипы толстой кишки относительно редко встречаются в молодом возрасте, но у лиц старшего возраста наблюдаются достаточно часто. Наиболее точно о частоте полипов толстой кишки можно судить по результатам патолого-анатомических вскрытий. По данным литературы, частота выявления полипов при аутопсиях для экономически развитых стран составляет в среднем около 30 %. По данным ГНЦК, частота обнаружения полипов толстой кишки составила в среднем 30—32 % при вскрытиях больных, умерших от причин, не связанных с заболеваниями толстой кишки.
Определенную роль в патогенезе рака толстой кишки играет наследственность. Лица первой степени родства с больными колоректальным раком имеют высокую степень риска развития злокачественной опухоли. К факторам риска следует относить как злокачественные опухоли толстой кишки, так и наличие злокачественных опухолей других органов. Такие наследственные болезни, как семейный диффузный полипоз, синдром Гарднера, синдром Тюрко, сопровождаются высоким риском развития рака толстой кишки. Если не удалять у таких больных полипы толстой кишки или саму кишку, то почти у всех из них развивается рак, иногда появляется сразу несколько злокачественных опухолей.
Семейный раковый синдром, передающийся по аутосомальному доминантному типу, проявляется множественными аденокарциномами ободочной кишки. Почти у трети таких больных в возрасте старше 50 лет развивается колоректальный рак.
Рак толстой кишки развивается в соответствии с основными законами роста и распространения злокачественных опухолей, т. е. относительная автономность и нерегулируемость роста опухоли, утрата органо- и гистотипичного строения, уменьшение дифференцировки ткани. В то же время имеются и свои особенности. Так, рост и распространение рака толстой кишки происходят относительно медленнее, чем, например, рака желудка. Более длительный период опухоль находится в пределах органа, не распространяясь в глубине стенки кишки более чем на 2—3 см от видимой границы. Медленный рост опухоли нередко сопровождается местным воспалительным процессом, переходящим на соседние органы и ткани. В пределах воспалительного инфильтрата в соседние органы постоянно прорастают раковые комплексы, что способствует появлению так называемых местнораспространенных опухолей без отдаленного метастазирования.
В свою очередь отдаленное метастазирование так же имеет свои особенности. Наиболее часто поражаются лимфатические узлы и (гематогенно) печень, хотя наблюдаются поражения и других органов, в частности легкого.
Особенностью рака толстой кишки является довольно часто встречающийся его мультицентрический рост и возникновение одновременно (синхронно) или последовательно (метахронно) нескольких опухолей как в толстой кишке, так и в других органах.