Ревматоидный артрит: лечение
Содержание:
- Что следует делать после окончания лечения ревматоидного артрита?
- Ревматоидный артрит: клинико-биологическая картина
- Лечение ревматоидного артрита
- Ревматоидный артрит, его причины
- Симптомы ювенильного ревматоидного артрита
- Стандарт лечения ревматоидного артрита
- Причины
- Ревматоидный артрит: лечение в домашних условиях или стационарно?
- Лечение
- Отличия артрита и ревматоидного артрита: заключение
Что следует делать после окончания лечения ревматоидного артрита?
РА является хроническим заболеванием, которое требует постоянного ревматологического контроля. В начале заболевания и во время его обострений обязательными являются частые визиты к врачу (в среднем каждые 1–3 месяца), чтобы определить соответствующие дозы лекарств и достичь ремиссии заболевания. Во время стабильного периода посещения могут быть менее частыми (обычно каждые полгода).
Активность и прогрессирование заболевания оценивают на основании степени тяжести клинических симптомов (количество пораженных суставов, оценка тяжести боли, шкалы оценки качества жизни) и результатов лабораторных исследований (СОЭ, CРБ, общий анализ крови) и визуализирующих (РГ кистей и стоп). Важным является диагностирование побочных эффектов лекарств, в том числе оценка функции почек, печени и костного мозга, и периодические осмотры на наличие сопутствующих заболеваний (УЗИ брюшной полости, РГ грудной клетки, маммография, гинекологический контроль). В связи с ускоренным развитием атеросклероза необходима оценка риска сердечно-сосудистых заболеваний и, при необходимости, соответствующие профилактика и лечение.
Следует также помнить о соответственно раннем лечении остеопороза, чтобы снизить риск перелома костей. Кроме посещений ревматолога пациент должен учавствовать в целенаправленных реабилитационных занятиях и выполнять рекомендованные упражнения дома.
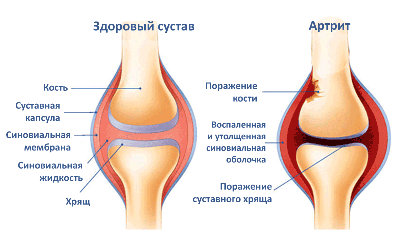
Ревматоидный артрит: клинико-биологическая картина
Болезнь не является сильно распространенной, ей подтверждено не более 1% жителей. Как правило, для населения, проживающего в зонах с умеренным климатом, риски столкнуться с ревматоидным артритом меньше, чем у тех, кто обитает в ярко выраженных жарких или холодных регионах. Это связано с поддержанием иммунитета в спокойном состоянии и отсутствии у него необходимости реагировать на снижение окружающей температуры или ее повышение.
Ревматоидный артрит разделяется на:
- Поствакцинальный
- Постинфекционный
- Генетический
- Токсический
После заболеваний слизистой, к которым относятся тонзиллиты, стоматиты, бронхиты с поражением гортани и ряд других болезней, в организме могут накапливаться токсические вещества в виде умерших клеток. Их обилие провоцирует воспалительный процесс в дистальных отделах конечностей.
В результате попадания в организм специфических токсинов (нередко это бывает при отравлении грибами или мясными консервами домашнего приготовления) иммунный ответ настолько активен, что в некотором смысле организм борется сам с собой, поэтому реакция на соединительную ткань, как на чужеродного агента, может возникать.
Стадии ревматоидного артрита и подход к лечению
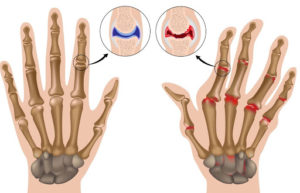 По характеру течения заболевания можно выделить три стадии.
По характеру течения заболевания можно выделить три стадии.
I ст. При минимальной активности процесса отмечаются незначительные боли в суставах, преходящая скованность в утренние часы, отсутствие локальной гипертермии.
II ст. Ревматоидный артрит средней активности характеризуется болями в покое и в движении, многочасовой скованностью, болевым ограничением подвижности, стабильными экссудативными явлениями в суставах, умеренной местной гипертермией кожи.
III ст. Для высокой активности ревматоидного артрита типична сильная артралгия, выраженная экссудация в суставах, гиперемия и припухлость кожи, непроходящая скованность, резко ограничивающая подвижность.
По степени нарушения опорных функций при ревматоидном артрите различают стадии ФН I, ФН II и ФН III.
 В зависимости от текущей ситуации, данных анализов, наличия или отсутствия повреждений суставов подбирается лечение. Оно будет включать нестероидные противовоспалительные средства, физиотерапию, физическую культуру. На время сезонных обострений подбираются соответствующие курсы с учетом препаратов, которые нужны для снятия побочных влияний нестероидных медикаментов
В зависимости от текущей ситуации, данных анализов, наличия или отсутствия повреждений суставов подбирается лечение. Оно будет включать нестероидные противовоспалительные средства, физиотерапию, физическую культуру. На время сезонных обострений подбираются соответствующие курсы с учетом препаратов, которые нужны для снятия побочных влияний нестероидных медикаментов
Ревматоидный артрит требует лечения на самых ранних этапах. Так можно замедлить прогрессирование болезни. Если не обратиться за медицинской помощью, то кроме длительного болезненного состояния можно получить ряд осложнений на сердце и сосуды, болезнь может вызывать хроническую почечную недостаточность, стенозы и другие виды осложнений.
Лечение ревматоидного артрита
Для начала необходимо снять острое воспаление, которое приносит боль и ограничение подвижности суставов, после купирования острого процесса совсем без лекарств тоже не получается, необходима постоянная лекарственная поддержка.
Начинают терапию с нестероидных противовоспалительных средств (НПВС), простейшее и очень дешёвое средство — диклофенак творит чудеса, не без побочных реакций, конечно. А вот ибупрофен не настолько хорош, но и он находит своё место — лечение продолжается годами. Но сразу по два НПВС не принимают, потому что эффект не растёт в отличие от побочных реакций. При непереносимости НПВС используется альтернатива.
А вот при неэффективности НПВС переходят на глюкокортикоидные гормоны, цитостатики и новые биологические агенты — всем им когда-то наступает «своё время». Лечение непростое, с осложнениями, но необходимое. Можно использовать и мази, но эффективность их очень невысокая, почти сомнительная, но больным нравится. К лекарствам присоединяют физиотерапию, что благодарно отзывается на больном.
Сегодня на суставах выполняются реконструктивные хирургические вмешательства, позволяющие продлить и восстановить движения в них, меняют и сами разрушенные суставы, но после двух десятилетий болезни больше половины пациентов утрачивают работоспособность.
Лечением артритов в нашей клинике занимаются врачи терапевты и ортопеды-травматологи. Для записи на приём звоните по телефону +7 (495) 308-39-92.
Ревматоидный артрит, его причины
Точные причины возникновения ревматоидного (ревматического) артрита до сих пор рождают споры. Считается, что заболевание имеет аутоиммунную природу, возникает как следствие сбоя в работе иммунной системы человека. При попадании инфекции, организм начинает вырабатывать антитела, они-то и разрушают ткань суставов.
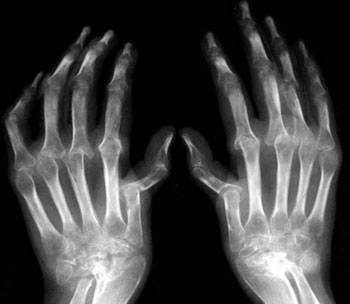
Ревматический может возникнуть как осложнение после гриппа. Ревматоидный артрит быстро переходит в хроническую стадию. Он характеризуется множественным поражением мелких суставов. По медицинским данным, симптомы ревматоидного артрита чаще наблюдаются у людей молодого и среднего возраста. Женщин эта болезнь поражает чаще, чем мужчин.
Симптомы ювенильного ревматоидного артрита
Диагноз ювенильный ревматоидный артрит устанавливается при наличии воспаления сустава, продолжающегося более 6-ти недель. Начало болезни может быть острым с яркими проявлениями или, наоборот, остаться незамеченным.
Ограничение подвижности сустава
Частыми проявлениями ювенильного ревматоидного артрита являются утренняя скованность сустава, тугоподвижность сустава после длительного нахождения в покое и боль в нем в течение дня. Ребенок щадит сустав и вынужден использовать его необычным образом. Болезнь заставляет пропускать занятия в школе и ограничивает возможность посещать занятия физкультурой.
Температура
При ювенильном ревматоидном артрите могут быть пиковые подъемы температуры тела, возникающие каждый день приблизительно в одно и тоже время.
Сыпь
Ещё одним симптомом ювенильного ревматоидного артрита является быстро исчезающая сыпь на коже туловища или конечностей. В некоторых случаях развивается псориаз или менее выраженные кожные проявления.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер
Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
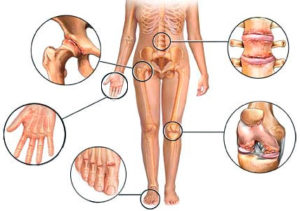
Причины
Однозначная и точная причина артрита на данный момент не определена, но врачи выделили некоторые факторы, которые способны спровоцировать развитие артрита. Рассмотрим их:
- инфекции, вызываемые бактериями, грибами, вирусами;
- аллергии;
- нарушение обмена веществ;
- травма;
- недостаток витаминов (авитаминоз);
- недостаточное поступление в организм питательных веществ
- заболевания нервной системы;
- нарушения в работе иммунной системы;
- чрезмерная нагрузка на суставы;
- неправильное питание, в т.ч. употребление алкогольных напитков;
- избыточный вес;
- нарушения в работе эндокринной железы;
- генетическая предрасположенность;
- укусы насекомых, например осы, пчелы и др.;
- переохлаждение организма (гипотермия);
- некоторые болезни: туберкулез, бруцеллёз, подагра, дизентерия, гонорея.
Симптомы артрита
Ведущий симптом болезни артрит – это боли в одном или нескольких суставах. Сначала они слабые и практически никак не сказываются на обычной жизни человека. Со временем болевой синдром нарастает: боли приобретают волнообразный характер, усиливаясь при движении, в ночное время и ближе к утру. Интенсивность болей варьируется от слабой до очень сильной, резко затрудняющей любое движение.
Вторичные симптомы:
- утренняя скованность,
- опухание,
- покраснение кожи,
- повышение местной температуры в зоне воспаления,
- ухудшение двигательной активности больного,
- ограничение его подвижности,
- формирование стойких деформаций суставов.
Важно помнить, что первые признаки артрита проявляются болями. На начальных стадиях они выражены слабо, в острый период особо выражены, а при хроническом артрите могут меняться (слабовыраженные на сильновыраженные и наоборот)
Как было сказано выше, признаки могут различаться при разных видах заболевания.
|
Виды артрита |
Симптомы |
|
Реактивный |
|
|
Ревматоидный |
|
|
Инфекционный |
Характеризуется:
Определить тип инфекции можно при помощи анализов. |
|
Подагрический приступ |
|
|
Псориатический |
Отличительными особенностями псориатического артрита являются поражение:
|
|
Остеоартрит |
|
|
Травматический артрит |
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Лечение
Подход к лечению артрита должен быть комплексным. Его главные задачи – облегчить состояние пациента и не допустить дальнейшее разрушение суставов.
Медикаментозное лечение
Среди препаратов, которые применяют для лечения артритов, можно выделить три основные группы:
- Анальгетики — уменьшают боль и, иногда, воспаление в суставе. Среди них: нестероидные противовоспалительные препараты (ибупрофен, нимесулид), ацетаминофен (парацетамол). При сильной боли иногда назначаются опиоидные анальгетики (трамал).
- Препараты, влияющие на течение заболевания: иммунодепрессанты (метотрексат, гидроксихлорохин, лефлуномид) и целенаправленные иммунные препараты – ингибиторы фактора некроза альфа (инфликсимаб, адалимумаб и др). Эти лекарства нацелены на подавление воспаления и позволяют достичь ремиссии.
- Гормональные препараты: глюкокортикостероиды (преднизолон, дексаметазон) используются в качестве противовоспалительных средств. Для достижения необходимого эффекта их вводят в особом режиме «пульс-терапии», при которой в короткий промежуток времени вводятся большие дозы препаратов.
Физиотерапия, массаж, гимнастика
Помимо медикаментозного лечения в повседневной практике используется физиотерапия: лекарственный электрофорез, магнито- и электротерапия, применение холода/тепла (компрессы, парафин и др.) и бальнеотерапия (лечебные минеральные воды).
Чтобы восстановить объем движений в пораженном суставе и побороть скованность, необходимы особые упражнения и режим лечебно-профилактических тренировок. Из наиболее эффективных можно отметить упражнения на растяжку пораженного сустава, – стретчинг.
В свою очередь повышению мобильности сустава и снятию болевого синдрома способствует лечебный массаж, его назначает врач-реабилитолог.
Диета
Независимо от того, есть болезнь или нет, стоит питаться сбалансированно, не забывать про пять овощей и фруктов в день, ограничивать потребление соли и сахара. Стоит поменьше есть продукты из переработанного мяса — колбасы, бекон, сосиски, так как они содержат много соли и насыщенных жиров.Если поражены суставы ног или позвоночника, то в данном случае врач может порекомендовать снизить массу тела (особенно если человек страдает ожирением). Это способствует перераспределению и уменьшению нагрузки на суставы.
Диета играет особую роль в профилактике и лечении подагрического артрита, цель которой — уменьшить концентрацию солей и мочевой кислоты в организме. Запрещены алкоголь, говядина, мясные субпродукты, рекомендуется употреблять в пищу нежирную рыбу, мясо птицы, вегетарианские супы, пить больше воды.
Хирургия
Если же консервативные методы не принесли должного результата и заболевание продолжает прогрессировать, то в этом случае прибегают к хирургическим методам лечения. Самый частый из них – замена сустава или его фиксация в неподвижном состоянии — артродез.
В первом случае, когда пораженному сочленению невозможно вернуть мобильность, а пациента беспокоит хроническая боль, сустав заменяют на искусственный эндопротезированием. Возможно заменить не все суставы, а только крупные – коленные, тазобедренные, голеностопные, плечевые, локтевые и лучезапястные.
А что же делать с более мелкими сочленениями? Если поражаются суставы кисти или позвоночника, их замыкают, соединяя между собой в одну неподвижную структуру. Такая процедура называется артродезом: к нему прибегают для облегчения боли.
Народные средства
Лучше не прибегать ни к каким способам самолечения. Если у человека появились симптомы артрита, надо обратиться к врачу, только так получится своевременно предотвратить дальнейшее развитие патологии.
Отличия артрита и ревматоидного артрита: заключение
Следует понимать, что ревматизм – это не просто воспалительный процесс в суставах. Он всегда обусловлен наличием патогенных микробов, которые необходимо уничтожить для излечения от болезни. Ревматоидный артрит – это медленно протекающее аутоиммунное заболевание, полностью избавиться от которого, к сожалению, нереально. Однако при своевременном получении медицинской помощи можно существенно улучшить состояние и качество жизни пациента.Самое главное – при первых же симптомах незамедлительно обратитесь к врачу. Пустить все на самотек – значит потерять драгоценное время.