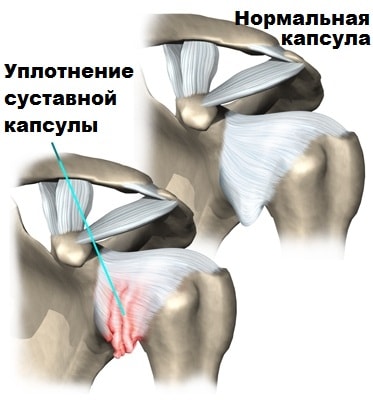
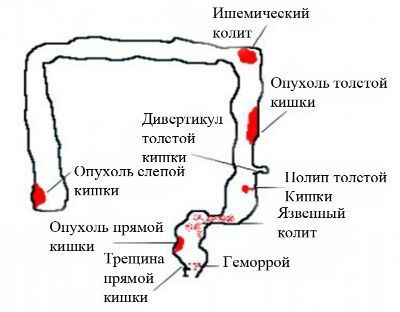
Список анализов для диагностики ревматоидного артрита
Содержание:
Ревмопробы и диагностика аутоиммунных заболеваний
Ревмопробы – это исследование крови, показывающее степень активности и распространенности воспалительного процесса, поражающего суставы, органы и ткани организма. Ревмопробы – первичные лабораторные тесты на аутоиммунные заболевания (ревматизм, артроз, ревматоидный артрит и т.д.). Для того что бы подтвердить или, наоборот, опровергнуть эти заболвания, врач назначает анализ на ревмопробы. С помощью анализа на ревмопробы врач видит динамику воспалительного процесса (если он есть) и корректирует, при необходимости, назначенное лечение.
Что входит в анализ на ревмопробы. Кровь для ревмопробы сдается один раз и делиться на несколько частей, что бы определить все необходимые параметры:
- Ревматоидный фактор
- Антитела к стрептококку (АСЛО, антистрептолизин -О)
- С-реактивный белок
- Определение уровня белка плазмы
- В некоторых случаях бывает нужен анализ на содержание в крови мочевой кислоты, мочевины, креатинина, белковых фракций
Ревматоидный фактор – это белок, на который действуют вирусы и бактерии. Иммунная система воспринимает ревматоидный фактор как чужеродную частицу и начинает вырабатывать антитела. Анализ на ревматоидный фактор – это и есть определение этих антител. Как правило, обнаружение ревматоидного фактора говорит о ревматоидном артрите. Норма ревматоидного фактора <14 МЕ\мл.
Антитела к стрептококку (Антистрептолизин-О, АСЛО) – обнаружение антител к стрептококку говорит о том, что есть определенный риск развития таких болезней как ревматизм, гломерулонефрит и т.д. Основной маркер наличия стрептококковой инфекции – антистрептолизин-О (АСЛО). Анализ на антистрептолизин-О помогает отличить ревматизм от ревматоидного артрита, т.к. концентрация антистрептолизина-О (АСЛО) в крови при этих болезнях различаются. Норма антистрептолизина-О (АСЛО) в крови от 0 до 200 ед\мл.
С-реактивный белок – белок, который выводит из организма продукты распада клеток и стимулирует захват микробов клетками иммунной системы. Повышение уровня С-реактивного белка говорит о наличии какого-то заболевания. Особенно возрастает уровень С-реактивного белка при остром воспалительном процессе, в т.ч. и при ревматических заболеваниях. Норма С-реактивного белка 0-5 мг\л. По изменению количества С-реактивного белка можно судить о нарастании или снижении активности ревматического заболевания.
Уровень белка в плазме – когда в организме человека начинают развиваться болезни, иммунная система вырабатывает к ним антитела и белок в плазме крови увеличивается. Таким образом, высокий уровень белка плазмы крови говорит о наличии воспалительного процесса
Важно учитывать, что уровень белка в плазме также может меняться и при полном здоровье. Белок плазмы может снизиться у кормящей грудью матери, у людей, которые курят, а при обезвоживании, наоборот, уровень белка плазмы повышен
По содержанию разных фракций белка можно косвенно судить о причинах воспалительного процесса.
Анализ мочевой кислоты, креатина, мочевины, креатинина необходим для оценки функции почек и для того, чтобы понять, вовлечены почки в воспалительный процесс или нет.Ревмопробы: норма, таблица:
| Ревматоидный фактор | <14 ME\мл |
| Антистрептолизин-О (АСЛО) | 0-200 ед\мл |
| С-реактивный белок | 0-5 мг\л |
Сдать анализ на ревмопробы. В нашей клинике Вы можете сдать анализ на ревмопробы 7 дней в неделю. Мы рекомендуем за пару дней до исследования ограничить физические нагрузки и не употреблять лекарственные препараты и алкоголь. Кровь на ревмопробы нужно сдавать натощак.Основные показания к анализу на ревмопробы:
- Боль в одном или нескольких суставах
- Боль в спине
- Тугоподвижность суставов и их отечность
- Головная боль, при которой не помогают обезболивающие
- Повышение температуры тела без видимой причины
- Контроль динамики течения заболевания и его лечения
Симптомы
В зависимости от того, как протекает болезнь, могут проявляться и симптомы.
В некоторых случаях аллергический васкулит кожи может пройти самостоятельно. Но при обнаружении его симптомов лучше обратиться к врачу.
Проявлениями аллергического васкулита являются:
- Пятна на коже небольшого размера желто-коричневого цвета.
- Геморрагические пятна (результат кровоизлияния в верхний слой кожи).
- Сосудистые звездочки.
- Узелки.
- Подкожные узлы.
- Волдыри.
- Язвы.
- Эритематозные пятна (покраснение кожи, пятна красного, пурпурного цвета, размером до 2 см).
Симптомы аллергического васкулита – это внешнее проявление болезни, кожная реакция. Обычно пятна, высыпания появляются на нижних конечностях, больной ощущает зуд.
Отмечается общая слабость, может быть лихорадка, высокая температура, истощение, боль в мышцах, суставах. Интенсивность проявлений болезни зависит от степени развития основной болезни, степени поражения сосудов, общего состояния организма.
Аллергический васкулит у детей обычно проявляется в геморрагической форме. Имеет кожные проявления в виде сыпи на нижних конечностях, ягодицах. Поражаются капилляры почек, желудочно-кишечного тракта, суставов, кожи.
У взрослых и детей симптомы аллергического васкулита немного отличаются.
У взрослых
Определить наличие заболевания помогают следующие симптомы:
- Красные пятна;
- Зуд;
- Слабость;
- Головокружение;
- Отек;
- Мелкие пузырьки;
- Тошнота;
- Расстройство мочеиспускания;
- Боли в суставах.
У детей
Проявляется болезнь немного по-другому:
- Точечная сыпь;
- Зуд;
- Вялость. Ребенок не хочет играть;
- Капризность, плаксивость;
- Нарушения сна;
- Красные пятна.
Фото симптомов
Детский васкулит отличается от заболевания у взрослых острым течением и более ярко выраженной симптоматикой. Также дети чаще, чем взрослые, болеют геморрагической формой васкулита. При этом происходит поражение капилляров кожи, органов желудочно-кишечного тракта, тканей суставов и почек.
В начале заболевания васкулит у детей имеет общие симптомы. В дальнейшем, при развитии болезни, начинают страдать различные органы и ткани. Симптоматика в это время начинает расширяться и зависит уже от органов и тканей, вовлеченных в процесс, и глубины их поражения. Также на клиническую картину оказывает влияние и диаметр сосудов, подверженных васкулиту.
- лихорадка. Температура может быть как субфебрильная, не выше 37,5, так и до 38;
- боль в суставах;
- потеря веса;
- снижение аппетита;
- на коже появляются различные высыпания как одного типа, так и полиморфные;
- лабильность нервной системы — дети становятся без причины капризными, плаксивыми, происходит частая смена настроения.
В общем анализе крови васкулит у детей проявляется увеличением скорости оседания эритроцитов, нарушением соотношения белковых фракций. Также повышается содержание лейкоцитов.
При разрушении крупных артерий могут быть такие болезни как аортит, гигантоклеточный артериит, артериит Такаясу.
Васкулит сосудов среднего размера приводит к узелковому полиартерииту, болезни Кавасаки.
Поражение артерий мелкого и среднего диаметра вызывает гранулематоз Вегенера, микроскопический полиартериит, идиопатический васкулит ЦНС.
Разрушение капилляров является причиной геморрагического васкулита, эссенциальной криоглобулинемии, лейкоцитокластического васкулита.
Проявление реакции на зараженном участке зависит от степени и глубины его поражения, изменений в тканях и цикличности процесса.
В большинстве случаев можно наблюдать следующие признаки:
- сильные, непрекращающиеся зуд и жжение;
- обнаружение пузырей на коже;
- появление сыпи;
- пятна на теле окрашиваются в темно-фиолетовый цвет;
- язвы, окруженные отмершими участками тканей;
- повышение температуры тела и общая слабость.
Симптомы при поражении внутренних органов:
- Болезненные ощущения в области припухлости, появление гематом.
- Боли в животе и органах пищеварения, приводящие в тошноте и рвотным реакциям.
- Появление элементов крови в кале, особенно этот симптом распространен среди детей до 16 лет.
- Поражение ЦНС, связанное с внутренним кровоизлиянием.
- Нарушение функции сердечной мышцы, приводящее к аритмии, стенокардии и даже инфаркту.
- Снижение аппетита, озноб и общая слабость.
Аллергический васкулит имеет разнообразную симптоматику. Симптомы недуга, как правило, выражены очень ярко. Аллергический васкулит зачастую протекает длительное время и требует тщательного лечения, так как без адекватной терапии у пациента могут развиться неврозы.
Общий белок
Общий белок
| Возраст | Норма значение г/л |
| Дети до 1 года | 46-73 |
| От 1 до 4 лет | 61-75 |
| От 8 до 15 лет | 58-76 |
| Взрослые от 16 до 60 лет | 65-85 |
| После 60 лет | 63-83 |
Факторы, влияющие на результаты анализаПовышают результат
- потеря жидкости в результате обширных ожогов, рвоты, поноса, повышенного потоотделения, перитонита
- мочегонные средства
- гормональные препараты: пероральные контрацептивы, эстрогены, преднизолон
- лекарственные препараты: аспарагиназа, аллопуринол, азатиоприн, декстран, хлорпропамид, ибупрофен, изониазид, фенитоин
Снижают результат
- тяжелая физическая работа
- голодание, низкобелковые диеты
- гидратация – потребление более 2,5 л жидкости в сутки
Причины повышения общего белка
- Появление аномальных белков, которые в норме не встречается в сыворотке крови
- Акроглобулинемии Вальденстрема – белковые молекулы IgM достигают аномально больших размеров.
- Криоглобулинемии – иммуноглобулины выпадают в осадок на стенках мелких сосудов при снижении температуры ниже 37 градусов.
- Миеломной болезни (плазмоцитоме) – в костном мозге появляется опухоль, которая вырабатывает белки.
- Острые воспалительные процессы. В первые часы и дни болезни повышается уровень острофазовых белков — особых белковых молекул и антител. Это свидетельство того, что организм вступил в борьбу с вирусами и бактериями.
- ОРВИ
- грипп
- ангина
- пневмония
- Хронические болезни. Хронический воспалительный процесс приводит к усиленной выработке белковых молекул – иммуноглобулинов для борьбы с возбудителями болезни.
- хронический бронхит
- хронический тонзиллит
- гепатит
- холецистит
- Системные заболевания. Иммунная система продуцирует избыточное количество видоизмененных антител.
- ревматизм
- ревматоидный артрит
- склеродермия
- системная красная волчанка
Причины снижения общего белка
- Плохое всасывание белка в кишечнике или диета с низким содержанием белка.
- панкреатит
- энтероколит
- язвенная болезнь
- стеноз привратника
- злокачественные опухоли желудка и кишечника
- Заболевания печени. Патологии, при которых повреждаются клетки печени и орган уже не в состоянии синтезировать белки плазмы (альбумины и глобулины).
- циррозы
- жировое поражение печени
- рак печени
- амилоидоз
- Длительно протекающие заболевания. Возможности иммунной системы истощаются, и она вырабатывает меньше белков.
- лихорадки
- хроническая интоксикация
- Лучевая болезнь приводит к нарушению усвоения аминокислот и одновременно ускоренному распаду белка.
- Обширные отеки. При образовании отека, белки из крови вместе с жидкостью выходят в межклеточное пространство.
- застойная сердечная недостаточность
- нефротический синдром
- Усиленное разрушение белка (катаболизм) в связи с повышенным обменом веществ:
- тиреотоксикоз
- гиперсекреция стероидных гормонов при болезни Иценко-Кушинга.
- Потеря плазмы крови, содержащей белки:
- обширные ожоги
- распространенная мокнущая экзема
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Циркулирующие иммунные комплексы (ЦИК)
Циркулирующие иммунные комплексы
| Категории | Норма Ед/мл |
| Дети и взрослые | 30 – 90 |
Факторы, влияющие на результаты анализаПовышают результат
- наркотические вещества
- пероральные контрацептивы
- противосудорожные препараты
- препараты для лечения злокачественных опухолей (аспарагиназа)
- препараты для внутривенного питания (гидролизин)
- другие лекарственные средства: фенилбутазон, аминофеназон
Снижают результат
- химиотерапия
- лучевая терапия, введение радиоизотопов
- иммунодепрессанты
- прием других препаратов – метотрексат, метилпреднизолон, фенитоин
Причины повышения циркулирующих иммунных комплексов
- Аутоиммунные заболевания
- васкулит
- системная красная волчанка
- ревматоидный артрит
- склеродермия
- криоглобулинемия
- Болезни почек
- пролиферативный волчаночный нефрит
- гломерулонефрит
- Повышенная проницаемость кровеносных сосудов. ЦИК выходят в ткани и вызывают воспаление различных органов – это так называемые болезни иммунных комплексов.
- Опухоли и инфекционные процессы стимулируют выработку антител, которые входят в состав ЦИК
- Аутоиммунные заболевания. Активная работа иммунитета приводит к повышению количества патологических антител, которые образуют крупные ЦИК.
- системные васкулиты
- ревматоидный артрит
- аутоиммунный гепатит
- системные заболевания соединительной ткани
- Грубые нарушения работы иммунной системы – СПИД. В этом случае механизм повышения ЦИК до конца не выяснен.
- Аллергические реакции 3-го типа. Аллергены стимулируют появление антител и создают с ними крупные комплексы, прикрепляющиеся к стенкам капилляров. Это приводит к высвобождению ферментов, гистамина и развитию воспаления.
- сывороточная болезнь
- аллергические альвеолиты
- гломерулонефрит
- ряд аутоиммунных заболеваний
Снижение уровня ЦИК
Описание
Ревматоидный фактор (РФ) — это антитела, относящиеся к собственным иммуноглобулинам класса G. Они в значительных количествах присутствуют в сыворотке крови у людей, страдающих ревматоидным артритом, однако существует и серонегативный вариант болезни, при развитии которого ревматоидный фактор не определяется.Повышение уровня ревматоидного фактора
Повышение уровня ревматоидного фактора также может проявляется при системной красной волчанке и некоторых других коллагенозах, гепатите, инфекционном мононуклеозе, а также при любом остром воспалительном процессе. При воспалительных процессах ревматоидный фактор выявляется кратковременно и в невысоких количествах.
У пациентов с высокими значениями ревматоидного фактора отмечается склонность к развитию серьёзных системных (внесуставных) поражений; отмечается высокая активность деструктивных процессов. Около 15% больных ревматоидным артритом имеют IgG-класс РФ.
Это показатель риска развития системных проявлений ревматоидного артрита при длительном течении заболевания.Понижение уровня ревматоидного фактора
Низкие значения РФ имеют небольшую диагностическую ценность. У детей с ювенильным ревматоидным артритом РФ часто отрицателен. У пациентов пожилого возраста повышенный уровень РФ может определяться без клинических проявлений ревматоидного артрита. Поэтому повышенные значения РФ должны подтверждаться другими лабораторными и клиническими данными.
Показания:
- ревматоидный артрит (определение активности процесса, прогноз и контроль лечения заболевания);
- другие аутоиммунные заболевания;
- хронические воспалительные заболевания.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Единицы измерения: MEд/мл.
Референсные значения: до 30 МЕд/мл. Повышение уровня:
- ревматоидный артрит;
- синдром Шегрена;
- склеродермия;
- дерматомиозит;
- болезнь Вальденстрема (макроглобулинемия);
- саркоидоз;
- системная красная волчанка;
- хронические воспалительные заболевания: сифилис, туберкулёз, подострый бактериальный эндокардит, хронический активный гепатит, малярия, инфекционный мононуклеоз (обычно титр РФ ниже, чем при ревматоидном артрите);
- вирусные инфекции (например, врождённая цитомегалия у новорожденных).
Рейтинг препаратов для печени
ТОП-10 эффективных медикаментозных средств, с помощью которого можно определить, какое лекарство лучше для печени:
№1 – Урсосан
Активное вещество: урсодезоксихолевая кислота.
Эффективность: нормализует выработку холестерина.
Преимущества: замещение вредных желчных кислот нетоксичной УДХК, стимуляция защитных функций организма, улучшение секреторных функций гепатоцитов.
Противопоказания: воспаление желчного пузыря, камни в желчном пузыре более 1,5 см.
№2 – Гептор
Активное вещество: аденозилметионин в форме бутандисульфоната.
Эффективность: обладает нейропротекторным, антифиброзирующим, детоксикационным и регенерирующим воздействием.
Показания: гепатиты, внутрипеченочный холестаз, алкогольная абстиненция.
Минусы: не рекомендуется принимать при циррозе печени, при беременности, лактации, а также пациентам пожилого возраста.
№3 – Фосфоглив
Активное вещество: кислота глицирризиновая и фосфолипиды.
Эффективность: обладает регенеративным действием, восстанавливает структуру мембран и функции клеток печени. Нормализует липидный и белковый обмен в организме.
Показания: вирусный гепатит, цирроз и токсическое поражение печени.
Преимущества препарата: исключает ферментную недостаточность, стимулирует работу печени, предотвращает развитие цирроза, повышает защитные функции организма, формирует соединительную ткань.
Основные недостатки: обладает побочными эффектами (гипертония, аллергические реакции), требует длительного курса терапии.
№4 – Гептрал
Действующее вещество: адеметионин.
Эффективность: восстановление функций печени, снятие спазма и нормализация выработки желчи. Обладает гепатопротективным, антидепрессивным, холеретическим и антиоксидантным действием.
Показания к применению: цирроз, хронический гепатит, жировая дистрофия печени, холангит, алкогольный абстинентный синдром.
Побочные эффекты: суставные боли, мышечные спазмы, сыпь и зуд, потливость, головные боли и головокружения.
№5 – Карсил
Активное вещество: силимарин (плоды расторопши).
Эффективность: оказывает выраженное стабилизирующее действие, стимулирует выработку фосфолипидов, нормализует обменные процессы.
Плюсы: повышает аппетит и улучшает общее состояние организма.
Минусы: противопоказан при острой интоксикации и детям до 12 лет. Требует проведения длительной терапии.
№6 – Гепа-Мерц
Действующее вещество: L-орнитин, L-аспартат.
Эффективность: оказывает детоксикационное и гепатопротекторное действие.
Показания: назначается при жировой инфильтрации печени, печеночной энцефалопатии, гепатите и циррозе.
Недостатки: препарат противопоказан при почечной недостаточности, беременности и в период лактации.
№7 – Тиотриазолин
Активный компонент: морфолиний-метил-триазолин-тиоацетат.
Эффективность: иммуномодулирующее, антиоксидантное, мембраностабилизирующее действие.
Назначение: хронические гепатиты, цирроз печени и алкогольное поражение организма.
Минусы: много побочных действий (со стороны ЖКТ, иммунной и нервной системы, кожи, дыхательной системы и т. д.).
№8 – Тиолепта
Активное вещество: тиоктовая кислота.
Эффективность: связывает свободные радикалы, оказывает гепатопротекторное действие и улучшает трофические процессы в нервной ткани. Нормализует углеводный обмен, снижает уровень глюкозы в крови, повышает содержание гликогена в печени.
Показания к применению: алкогольная и диабетическая полинейропатия.
Противопоказания: возраст до 18 лет, индивидуальная непереносимость, беременность и лактация.
№9 – Фламин
Активное вещество: флавоноиды (бессмертник песчаный).
Эффективность: оказывает антибактериальное, желчегонное, холеретическое, спазмолитические и противовоспалительное воздействие.
Показания к применению: хроническое воспаление печеночной ткани и желчных протоков, воспаление желчного пузыря.
Противопоказания к использованию: холелитиаз, гиперчувствительность, обтурационная желтуха.
№10 – Тиолипон
Действующий компонент: тиоктовая кислота.
Эффективность: связывает свободные радикалы, принимает участие в митохондриальных обменных процессах, оказывает выраженное антитоксическое воздействие.
Показания: диабетическая полиневропатия.
противопоказания: беременность, лактация, индивидуальная непереносимость тиоктовой кислоты.
Ревматоидный фактор
Ревматоидный фактор
| Категории | Норма МЕ/мл |
| Дети до 12 лет | До 12,5 |
| Взрослые | До 14 |
Факторы, влияющие на результаты анализаПовышают результат
- возрастные изменения у людей старше 50 лет
- высокий уровень жиров в сыворотке при потреблении жирной пищи
Снижают результат
- хилез – избыток жира в крови
- препарат метилдопа
Причины повышения ревматоидного фактора
- Ревматоидный артрит. Некоторые бактерии и вирусы (стрептококки, микоплазма, вирус герпеса, цитомегаловирус) стимулируют выработку «неправильных» IgG. Под воздействием возбудителей они видоизменяются и превращаются в аутоантигены. Они инициируют выработку ревматоидных факторов – антител групп IgM, A, G, которые связываются с аутоантигеном и оседают на внутренней оболочке суставов, вызывая их воспаление. При ревматоидном артрите уровень ревматоидного фактора превышает норму в несколько раз. При остальных перечисленных патологиях показатели незначительно увеличены.
- Синдрома Шегрена. Соединения антител и измененных IgG откладываются в клетках слюнных и слезных желез, вызывая их повреждение. Также может повреждаться железистая ткань в бронхах и влагалище.
- Системная красная волчанка. Видоизмененные антитела становятся причиной повреждения соединительной ткани и сосудов.
- Повреждение сосудов. Отложение ревматоидного фактора в сердце и мозге вызывает миокардит и хорею.
- Полимиозит/дерматомиозит – измененные антитела атакуют мышечные волокна, приводя к их истончению и обызвествлению.
- Системная склеродермия
- Инфекционные заболевания: Во время инфекции уровень ревматоидного фактора повышается незначительно и кратковременно.
- грипп
- корь
- краснуха
- сифилис
- туберкулез
- бактериальный эндокардит
- Злокачественные опухоли. Раковые клетки могут стать причиной превращения нормальных IgG в аутоантитела.
Скорость оседания эритроцитов
Оседание эритроцитов изучается в пробирке на протяжении определённого времени. Показатель характеризует интенсивность развития патологии, активность распространения разрушительных процессов. Высокие показатели СОЭ указывают на прогрессирование заболевания и необходимость в принятии эффективных медикаментозных мер. При этом, чем выше скорость оседания, тем активнее фаза. Этот процесс объясняется образованием в крови больного воспалительных белков, которые являются причиной соединения эритроцитов в агрегаты, увеличения силы тяжести и скорости их оседания.
Скорость оседания эритроцитов указывает на воспалительный процесс в организме
О лабораторной диагностике и анализах
Для выявления ревматоидного типа артрита берут анализы специфического и неспецифического характера:
- Специфические — дают однозначное подтверждение или опровергают факт заболевания с высокой достоверностью.
- Неспецифические – работают только в совокупной расшифровке с остальными данными обследования, так как выявляют лишь отдельные признаки.
Анализы проводят специфического и неспецифического характера
Определить, какие при ревматоидном артрите нужно сдать анализы, должен лечащий врач. План обследования пациента включает прохождение ёмкого диагностического комплекса мероприятий:
- биохимия крови, её клиническое исследование, определение АЦЦП (антицитруллиновых тел), иммунологический анализ;
- общий анализ мочи;
- анализ внутрисуставной жидкости;
- биоптата оболочки сустава.
Может понадобиться сдача мочи на анализ
Специфические показатели способны выдать ревматоидный артрит ещё до проявления первых сигналов о заболевании. Пациенты с наследственной предрасположенностью могут использовать этот способ для предупреждения болезни, её перехода в хроническую стадию.
Правила взятия анализов
Установление точного диагноза при ревматоидном артрите суставов основывается на грамотной расшифровке клинических результатов и профессиональном умении интерпретировать их в комплексе. Чтобы получить достоверные показатели, необходима специальная подготовка перед сдачей крови. Направление на лабораторные исследования должен выписывать один из лечащих специалистов: врач общей терапии, ревматолог, хирург или иммунолог. Для полного исследования показателей нужно сдать кровь из вены, соблюдая для этого условия:
- Не принимать пищу за 12 часов до взятия анализа (детям до года – за полчаса, от 1 до 5 лет – за 3 часа).
- Не употреблять алкогольные напитки в течение суток.
- Прекратить приём медикаментов за сутки с разрешения врача.
- Не допускать физической нагрузки и нервных стрессов за час до анализа.
- Запрещается курить минимум за 30 минут перед анализом.
К сдаче анализов необходимо правильно подготовиться
Нарушение диеты, употребление лекарственных препаратов или курение искажают клинические данные состава крови и вводят в заблуждение при интерпретации результатов.