Синдром кавасаки у детей
Содержание:
- высыпание
- Симптомы синдрома Кавасаки
- Причины
- Online-консультации врачей
- В чем разница между вирусом Коксаки и Кавасаки?
- Симптомы
- Синдром Кавасаки: симптомы
- Диагностика Болезни Кавасаки (слизистокожножелезистого синдрома):
- Лечение
- Симптоматика
- Болезнь Кавасаки — диагностические критерии
- Лечебный процесс
- Причины и патогенез
высыпание
У некоторых людей с вирусом Коксаки есть сыпь. Во многих случаях это неспецифическая генерализованная красная сыпь или скопления мелких красных пятен. Сыпь может не появиться, пока инфекция не начала поправляться. Хотя это может напоминать легкий солнечный ожог, сыпь не очищает. Сама сыпь не заразна.
Вирус может также вызвать небольшие, нежные волдыри и красные пятна на ладонях, подошвах ног и во рту. Во рту появляются язвы на языке, деснах и щеках. Это состояние известно как заболевание рук и ног (HFMD) и вызывается вирусом Коксаки. HFMD чаще всего встречается у детей в возрасте до 10 лет. HFMD обычно вызывает боль в горле, лихорадку и характерную блистерную сыпь, описанную выше. Это мягкий и решает самостоятельно. В то время как блистерная жидкость является теоретическим источником передачи вируса, у подавляющего большинства инфицированных HFMD развивается при контакте с дыхательными каплями или воздействием стула.
Вирус Коксаки также может вызывать синдром, называемый герпангина у детей. Герпангина сопровождается лихорадкой, болью в горле и маленькими нежными пузырьками во рту. Это чаще встречается летом и обычно встречается у детей 3-10 лет. Сначала его можно спутать с острым фарингитом, пока результаты теста на стрептококкозон не станут отрицательными.
Симптомы синдрома Кавасаки
По статистике, первые признаки болезни у ребенка появляются в возрасте до 5 лет, в отдельных случаях до 8. При этом синдроме можно выделить три этапа:
- острый (около недели);
- подострый (от двух недель);
- выздоровление (полтора-два года).
Симптомы синдрома Кавасаки
Родителей должна насторожить лихорадка – это первый симптом. Она может длиться около двух недель. Если этот период увеличивается, то с каждым днем прогнозы болезни ухудшаются. Помимо повышения температуры тела, существуют ярко выраженные симптомы на коже:
- Макулярная сыпь – маленькие плоские пятнышки на коже, которые очень похожи на проявление кори или скарлатины. Сыпь в основном проявляется на теле и проксимальных конечностях (те, которые находятся ближе к корпусу), а также в паховой области.
- Через какое-то время сыпь сходит, а вместо неё появляется шелушение на разных частях тела.
- Кожа на ладонях и ступнях уплотняется, краснеет и увеличивается.
- Конъюнктивит обоих глаз проявляется уже в первую неделю болезни.
- Поражаются слизистые – на губах появляются трещинки, наблюдается «клубничный язык», увеличиваются лимфоузлы.
- Поражаются сердечные сосуды и сердце. Это может проявляться в качестве тахикардии, одышки или аритмии. Коронарные сосуды сердца расширяются, что может привести к инфаркту миокарда.
Для выявления болезни проводят:
- общий анализ крови;
- биохимический анализ;
Для диагностики этого недуга , нужно сдать биохимический анализ крови
- иммунологический анализ;
- ЭКГ;
- ЭхоКГ;
- коронарную ангиографию;
- анализ мочи.
Причины
Впервые данный синдром был установлен в Японии в 60-е годы XX века. Имя заболеванию дал японский врач Кавасаки. Он в течение долгого времени наблюдал и лечил детей, у которых были одинаковые симптомы. В это время еще не было установлено название этой болезни.
После предоставления результатов своего исследования на научной медицинской конференции данное заболевание приобрело собственное имя — болезнь Кавасаки.
По статистике данной болезнью больше страдают мальчики. Они болеют преимущественно в 1,5- 2 раза чаще, чем девочки.
Также отмечаются популяционные отличия. У жителей азиатских стран заболеваемость во много раз превышает европейскую. Ученые до сих пор не нашли научного обоснования данного факта.
Встречаются также отдельные случаи заболевания и в более старшем возрасте. В Японии и Америке есть данные об обнаружении данной болезни в 25-30 лет. В отдельных случаях заболевание также находят у грудничков и новорожденных.
Установить единую причину болезни не удалось. В настоящее время продолжаются многочисленные мировые исследования, направленные на установление источника заболевания у малышей.
Большинство ученых сходятся во мнении, что причиной болезни становятся различные вирусы. К наиболее вероятным относят: вирусы герпеса, ретро- и парвовирусы, адено- и цитомегаловирусы и другие причины.
Ряд исследований подчеркивает, что к развитию болезни Кавасаки могут приводить и различные бактериальные инфекции. Ученые обнаружили, что после стрептококковой, стафилококковой и менингококковой инфекции малыши заболевают данной болезнью в несколько раз чаще.
В ряде стран отмечались случаи появления болезни Кавасаки после укуса различных клещей.
Боррелии или риккетсии, которые поступают в кровь во время клещевых инфекций, способствуют развитию воспалительных процессов в кровеносных сосудах. Эти паразиты могут вызывать у малышей развитие аутоиммунных реакций, которые приводят к развитию геморрагического васкулита.
Online-консультации врачей
| Консультация общих вопросов |
| Консультация детского невролога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация ортопеда-травматолога |
| Консультация нефролога |
| Консультация маммолога |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация гастроэнтеролога |
| Консультация детского психолога |
| Консультация сексолога |
| Консультация офтальмолога (окулиста) |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация специалиста банка пуповинной крови |
| Консультация пульмонолога |
| Консультация гинеколога |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
В чем разница между вирусом Коксаки и Кавасаки?
Коксаки вирусы являются частой причиной инфекции. Эти вирусы могут вызывать заболевания от самых легких до угрожающих жизни. Инфекция Коксаки является вирусной инфекцией, и вирус может распространяться, вступая в контакт с дыхательными секретами от инфицированных пациентов.
Болезнь Кавасаки является острым заболеванием, которое поражает в основном здоровых детей в возрасте от 6 месяцев до 5 лет. Диагноз болезни Кавасаки основан на лихорадке, которая длится не менее пяти дней вместе с другими признаками и симптомами, которые часто появляются в виде последовательностей, а не все сразу. Болезнь Кавасаки в настоящее время является наиболее распространенной причиной приобретенных пороков сердца у детей в развитых странах.
- Симптомы вирусной инфекции Коксаки обычно слабые. Вирус Коксаки является одной из причин простуды или легкой красной сыпи. Симптомы вируса Коксаки могут также включать диарею, боль в горле,
- Реже симптомы тяжелой инфекции Коксаки могут включать менингит, энцефалит, боль в груди и воспаление сердца.
- Симптомы болезни Кавасаки включают лихорадку не менее пяти дней и не менее четырех из следующих пяти критериев: красные глаза без выделения, красные и потрескавшиеся губы или земляничный язык, сыпь, отек / покраснение / шелушение рук или ног, большое лимфатические узлы шеи или меньшее количество вышеперечисленных результатов с признаками коронарных аневризм или коронарного расширения, наблюдаемого на эхокардиограмме.
- Болезнь Кавасаки можно разделить на 3 фазы: острая, ранняя фаза (лихорадка и другие основные симптомы), длящаяся от 5 до 10 дней и сопровождающаяся подострой фазой (развитие аневризм коронарной артерии), продолжительностью 11-30 дней. Фаза выздоровления (разрешение острых симптомов) длится от четырех до шести недель.
- Не существует конкретного лекарства или лечения, которое, как было показано, убивает вирус Коксаки, но иммунная система организма обычно способна уничтожить вирус самостоятельно. Внебиржевые обезболивающие средства могут быть использованы для уменьшения боли и лихорадки. Безрецептурные лекарства от простуды (противоотечные, сироп от кашля) могут уменьшить симптомы у взрослых.
- Лечение болезни Кавасаки включает поступление в больницу и введение внутривенного иммуноглобулина и высоких доз аспирина до тех пор, пока температура ребенка не рассосется, после чего следует принимать низкие дозы аспирина в течение шести-восьми недель, пока не будет получена нормальная эхокардиограмма.
- Большинство людей, которые заражаются вирусами Коксаки, не имеют симптомов или лишь слегка больны и вскоре выздоравливают. Тяжелые инфекции Коксаки в вирусах у новорожденных приводят к летальному исходу примерно в половине случаев.
- Когда болезнь Кавасаки диагностируется и лечится на ранней стадии, частота поражений коронарных артерий уменьшается с 20% до 5%. Очень редко у пациентов, у которых нет признаков коронарных нарушений через два-три месяца после острого заболевания, развиваются коронарные нарушения. Пациенты с большими коронарными поражениями имеют наибольший риск.
Симптомы
Болезнь Кавасаки характеризуется наличием нескольких специфичных симптомов. Диагностика заболевания преимущественно основывается на обнаружении данных клинических признаков.
Появление только одного симптома не является диагностически значимым. Для установления диагноза потребуется обнаружение не менее 4 признаков.
К наиболее специфическим симптомам относят:
Появление сыпных элементов на теле. Практически все туловище, включая конечности и даже паховую область, покрывается сыпью. Она напоминает внешне коревую. Элементы могут быть настолько многочисленными, что кожные покровы приобретают равномерный красный, «пылающий» цвет. В ряде случаев сыпь появляется только на ногах.
- Изменения в ротоглотке и зеве. Ротовая полость становится ярко-красного или даже малинового цвета. На языке могут образовываться пупырышки и различные воспаления. Губы растрескиваются. На красной кайме рта и слизистых оболочках появляются корочки.
- Развитие конъюнктивита. Склеры становятся инъецированными. Усиливается слезотечение и светобоязнь. Глаза сильно краснеют. В некоторых случаях появляется отек век. Часто малыши стараются находиться в полутемных помещениях, так как это приносит им выраженное улучшение самочувствия.
Все течение заболевания проходит в своем развитии несколько последовательных стадий:
Острой лихорадки. Обычно развивается в первые 7-10 дней с момента начала болезни. Сопровождается появлением высокой лихорадки — более 39-40 градусов. Она плохо поддается снижению, даже несмотря на использование жаропонижающих средств. К концу данного периода появляется конъюнктивит, а также специфичные изменения со стороны полости рта и на кожных покровах.
- Подострый период. Длится около 6 недель. Характеризуется нормализацией температуры тела и появлением первых аневризм в кровеносных сосудах. Сопровождается стойкими кожными проявлениями. Если во время данного периода температура тела резко нарастает вновь, то это может быть весьма неприятным предвестником нового рецидива заболевания.
- Период выздоровления. Постепенно проходят все неблагоприятные симптомы. Самыми последними видимыми изменениями становятся лишь поперечные полоски на ногтях. Возникшие аневризмы кровеносных сосудов постепенно проходят. Это происходит только при своевременно назначенной интерферонотерапии.
- Если заболевание было выявлено достаточно поздно, что привело к развитию у ребенка осложнений, то в таком случае говорят о переходе болезни в хроническую форму. Она сопровождается развитием отдаленных неблагоприятных последствий. Такие детки требуют постоянного наблюдения у инфекциониста и врача-кардиолога.
Синдром Кавасаки: симптомы
Синдром Кавасаки может скрываться за различными симптомами, потому что болезнь может поражать практически любой орган.
Тем не менее, есть пять основных симптомов, которые очень типичны, и наличие которых позволяет заподозрить синдром Кавасаки:
- Во всех случаях наблюдается повышение температуры свыше 39°С на протяжении более пяти дней. Особенность этой лихорадки в том, что невозможно обнаружить ее причину. Часто бактерии или вирусы вызывают лихорадку, но при синдроме Кавасаки патоген не обнаруживается. Даже антибиотикотерапия не помогает снизить температуру.
- Слизистая оболочка полости рта, язык и губы багрового цвета у 90 процентов пациентов. Врачи говорят о симптоме лаковых губ и клубничного или малинового языка.
- В 80 процентах случаев появляется сыпь на груди , животе и спине. Это может напоминать скарлатину или корь, но для инфекций не характерна сыпь на ладонях и подошве стопы. Через две-три недели кожа начинает облазить на пальцах рук и ног. Шелушение кожи – очень поздний признак синдрома Кавасаки.
- Очень часто встречается двусторонний конъюнктивит. Синдром Кавасаки не вызывает образования гноя, потому что в воспалении не участвуют бактерии. Поэтому наличие гнойного конъюнктивита свидетельствует против синдрома Кавасаки.
- Примерно у двух третей пациентов опухают лимфатические узлы на шее. Это является признаком того, что в организме протекает воспалительная реакция и активируется иммунная система.
Пораженные синдромом дети быстро замечают, что они серьезно больны. Они быстро устают, становятся малоактивными и капризными.
При синдроме Кавасаки могут быть затронуты все органы, поэтому в дополнение к вышеупомянутым пунктам, могут возникать боли в суставах, диарея, рвота, головная боль, болезненное мочеиспускание или боль в груди .
Безусловно самое опасное осложнение – воспаление сосудов сердца. При наличии дефицита снабжения миокарда кислородом может развиться сердечный приступ, типичными симптомами которого являются боль в груди с радиацией в руку, чувство стеснения в груди и одышка. Поэтому всегда необходимо интенсивный контроль состояния сердца для своевременного выявления серьезных осложнений.
Диагностика Болезни Кавасаки (слизистокожножелезистого синдрома):
Лабораторные данные. В острой фазе болезни отмечается лейкоцитоз со сдвигом влево, увеличение СОЭ.
Диагноз. Заболевание главным образом диагностируют характерным признакам, изменяющимся в динамике. В распознавании характера кардиальной патологии большое значение имеют данные ЭКГ, коронарной ангиографии и эхокардиографии.
Дифференциальный диагноз. БК дифференцируют от детских инфекций (скарлатина и менингококкцемия, вирусные инфекции), а также от васкулитов, ДБСТ, ЮРА, синдрома Стивенса — Джонсона и др. Как справедливо указывают Т. R. Cupps и A. S. Fauci, дифференциальный диагноз БК может быть труден при развитии сердечной патологии, поскольку она проявляется в период стихания острых симптомов болезни.
Лечение
Надежных методов терапии пока нет. Все способы, к которым прибегают врачи, призваны снизить риски осложнений, приблизить момент выздоровления. Как именно помогать пациенту — вопрос дискуссионный.
В основном назначают препараты:
- Иммуноглобулин. В форме растворов для внутривенных инъекций. Резко, в течение 10-12 часов устраняет все симптомы патологического процесса. Если присутствует аутоиммунный компонент, результата нет или он обратный. Потому перед тем, как назначать белки, специалист проверяет, насколько повышена чувствительность организма. Иначе можно навредить. Это первая сложность.
- Не менее трудно разобраться с кортикостероидами. Согласно исследованиям и данным клинической практики, такие средства хорошо снимают воспаление и купируют симптомы. Но возникает другая проблема. Специальные тесты показали, что глюкокортикоиды повышают риски тромбоза коронарных артерий в будущем. В такой ситуации получится, что лечение куда опаснее основного заболевания. Применять или нет препараты подобного рода, решает врач.
- Антиагреганты. На основе ацетилсалициловой кислоты. Их назначают только когда есть реальные риски тромбозов. В остальных ситуациях от столь опасных препаратов воздерживаются.
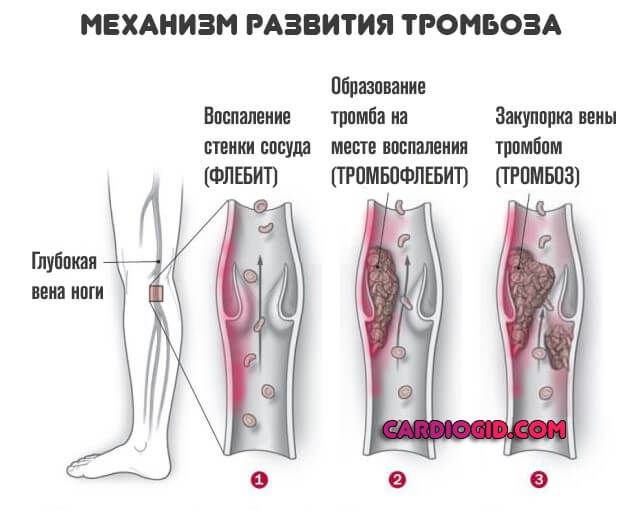
Антикоагулянты. Еще более мощные средства. Варфарин и прочие. Их вводят, если ребенок страдает аневризмой. В остальных ситуациях смысла нет. К тому же такие лекарства очень опасны.
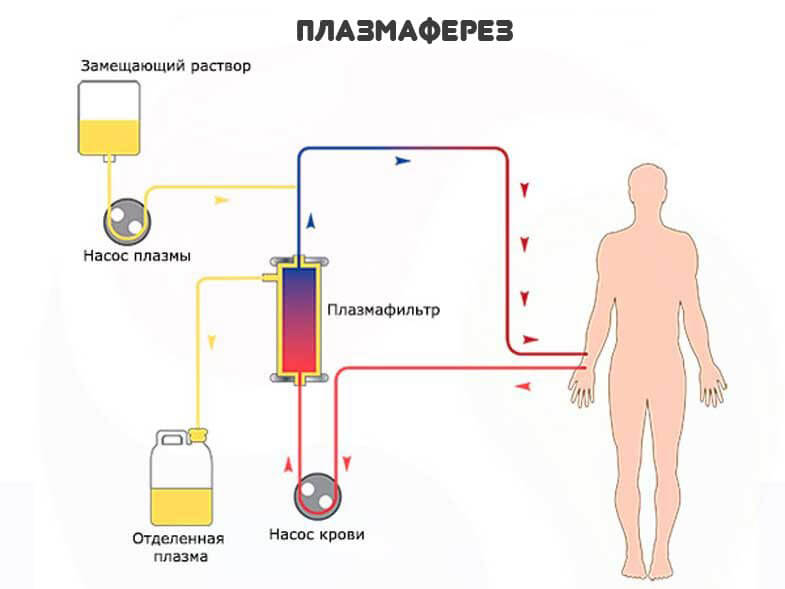
Из немедикаментозных методов выделяют плазмаферез. Способ очистки жидкой фракции крови. Польза от него тоже спорная.
Однозначно эффективных и универсальных способов лечения не существует. Решать вопрос должен врач, исходя из конкретного клинического случая.
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.
проявления синдрома Кавасаки
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
-
области поражения при синдроме Кавасаки
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Болезнь Кавасаки — диагностические критерии
Чтобы поставить диагноз болезни Кавасаки, должна быть высокая температура в течение 5 или более дней, а также четыре из пяти основных симптомов:
- Конъюнктивит
- Изменения в области губ или рта
- Увеличение шейных лимфатических узлов
- Сыпь
- Изменения на руках или подошвах ног
В настоящее время ни один тест не может подтвердить болезнь Кавасаки. Поскольку симптомы схожи с другими детскими заболеваниями, включая корь, скарлатину и ювенильный артрит, некоторые тесты могут быть назначены для исключения этих патологий.
Врач проанализирует симптомы пациента и проведет физикальное обследование.
Анализы могут выявить:
- Повышенный уровень лейкоцитов в крови
- Высокая СОЭ
- Легкая анемия
- Наличие белка и лейкоцитов в моче
Эхокардиография может обнаружить наличие повреждений сердца и коронарных артерий.
Диагностические тесты, которые могут быть проведены:
- Анализ мочи: может определить, что вызывает симптомы.
- Количество тромбоцитов: тромбоциты — это клетки в крови, которые помогают остановить кровотечение. При болезни Кавасаки этот показатель обычно высокий.
- Тест на скорость оседания эритроцитов (СОЭ): высокая СОЭ может указывать на воспалительное состояние.
- Тест на С-реактивный белок (СРБ): высокий уровень С-реактивного белка в крови, вырабатываемого печенью, может указывать на воспаление.
- Натриевый тест: может присутствовать низкий уровень натрия.
- Тест на альбумин: в крови может быть низкий уровень альбумина.
Могут быть проведены следующие инструментальные диагностические методы:
Электрокардиограмма (ЭКГ): регистрирует электрическую активность и сердечные ритмы. Электроды прикрепляются к коже пациента, а импульсы записываются в виде волн и выводятся на экран или печатаются на бумаге.
Эхокардиография: ультразвуковое сканирование, которое анализирует функцию сердца. Звуковые волны создают видеоизображение сердца пациента, и это помогает врачу увидеть, насколько хорошо оно работает.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
-
Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Причины и патогенез
Конкретного объяснения появления заболевания нет. Однако выявлены некоторые закономерности и цикличность возникновения вспышек синдрома Кавасаки, например, сезонность, что говорит о возможной инфекционной природе недуга.
Кроме того, обследования больных пациентов показали наличие остатков неизвестных микроорганизмов в крови, напоминающих вирусы.
Основными возможными возбудителями считаются:
- спирохета;
- стафилококки;
- парвовирус;
- стрептококки;
- риккетсии;
- герпес;
- вирус Эпштейн-Бара;
- ретровирус.
Согласно еще одной теории, причина кроется в иммунной системе и наследственных факторах, то есть генах, так как азиаты чаще других страдают от болезни.
Возможной причиной в этом случае считают реакцию организма на токсин или инфекцию, запускающих механизм целого комплекса патологий.








