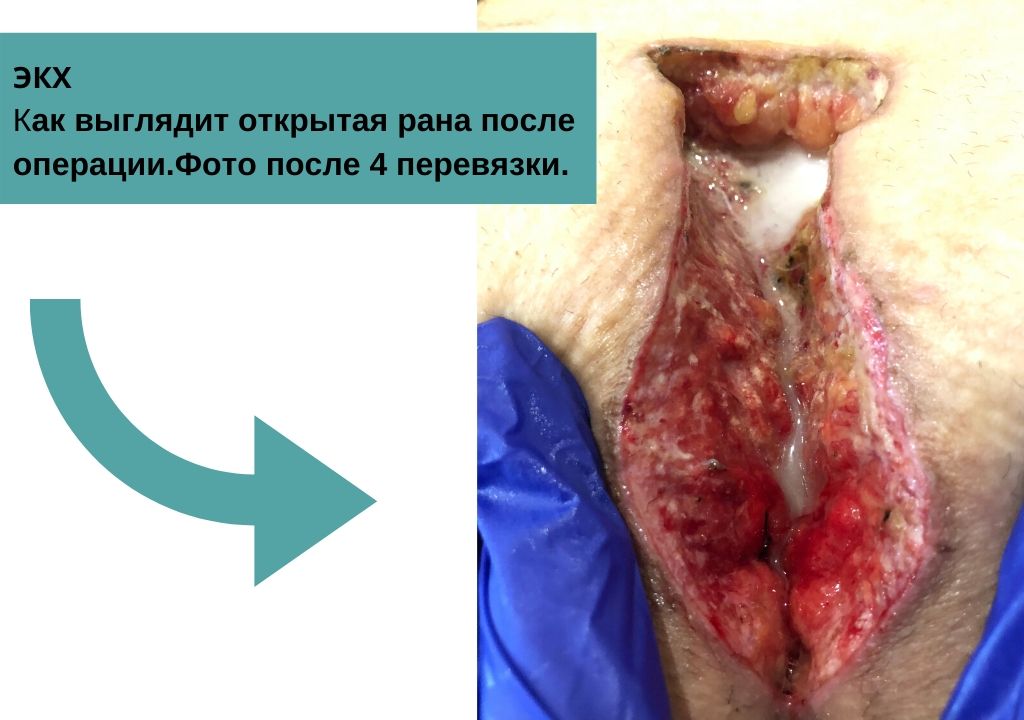
Ректовагинальный свищ — симптомы и лечение
Содержание:
- Виды парапроктита
- Методы лечения свища прямой кишки
- Хронический парапроктит
- ПАТОГЕНЕЗ
- Диагностика и лечение в сети клиник НИАРМЕДИК
- Патологическая физиология
- Диагноз
- Почему Вы выбираете нас?
- Клиническая картина
- Клиническая картина
- Особенности парапроктита у детей
- Профилактика и лечение геморроя
- Классификация свищей прямой кишки
- 1.Общие сведения
Виды парапроктита
Подкожный парапроктит
Встречается у взрослых и младенцев. При подкожном парапроктите наблюдается гиперемия (увеличение кровенаполнения сосудов), уплотнение и отек тканей, находящихся в районе ануса. Хорошо виден очаг воспаления — гнойник, расположенный под кожей рядом с анальным отверстием. Опухоль, появившаяся в области заднепроходного отверстия, со временем становится очень болезненной. Человек не может сидеть, у него нарушается сон, акт дефекации сопровождается ярко выраженной болью.
Тазово-кишечный парапроктит
При этом виде парапроктита болезнь протекает внутри области малого таза. Заболевший может ошибочно принять эту болезнь за простуду и начать неправильно лечиться. Иногда может наступить улучшение. Температура приходит в норму, боли уменьшаются, появляются обильные выделения из прямой кишки, состоящие из гноя с кровью. Это может произойти, если гнойник вскрылся в область прямой кишки, и часть стенки расплавилась. У женщин иногда нарыв может открыться во влагалище.
Подслизистый парапроктит
Абсцесс локализуется под слизистой прямой кишки. Симптомы болезни такие же, как и у подкожного парапроктита, только не так выражены изменения кожного покрова и болевые ощущения.
Ишиоректальный парапроктит
Находится глубоко над мышцей, которая поднимает задний проход. Болезнь проявляется пульсирующей болью, которая может усиливаться при дефекации. Боль отдает в область прямой кишки и малого таза. На 5-й день заболевания у человека может появиться отек кожи. Температура поднимается до 38 градусов, появляется слабость.
Пельвиоректальный парапроктит
Протекает довольно тяжело, так как очаг заболевания находится выше мышц, которые образуют тазовое дно, и только брюшина отделяет парапроктит от брюшной полости. С первых же дней у человека появляется озноб, лихорадка, боль в суставах, боль в животе и области малого таза. Через несколько дней появляется запор, и начинает плохо отходить моча, боль усиливается, увеличивается интоксикация организма.
Некротический парапроктит
При этой болезни воспалительный процесс развивается очень стремительно. Это приводит к обширным некрозам мягких тканей. Лечение парапроктита в данном случае только оперативное. Во время операции при парапроктите хирурги удаляют пораженные ткани, поэтому у больных могут остаться значительные дефекты кожных покровов.
1
Диагностика парапроктита

2
Ректороманоскоп

3
Аноскоп
Методы лечения свища прямой кишки
Единственный эффективный способ лечения свища – это операция, которая называется иссечением свища. В ходе операции удаляется возникшая рубцовая ткань, свищевой ход полностью перекрывается.
Иссечение свища
Существует несколько методов проведения операции. Выбор конкретного метода зависит от места, в котором расположено выходное отверстие свища, наличия рубцов по ходу свищевого канала, а также вокруг входного и выходного отверстия, от воспалительных изменений в окружающей ткани.
Иссечение свища проводится под спинальной или внутривенной анестезией. Операция достаточно сложная. Общее время на операцию – около 2-3-х часов. После операции больной должен находиться в стационаре под медицинским контролем в среднем 1 сутки.
Послеоперационная рана заживает обычно в течение 7-14 дней, полное восстановление происходит в течение 2-3 недель. Рекомендуются сидячие ванны – 3 раза в день и каждый раз после посещения туалета, чтобы поддерживать гигиену прооперированного участка. В первые дни после операции может потребоваться специальная диета, исключающая возникновение каловых масс (вода, кефир, рисовый отвар). В месте операции могут боли; при необходимости врач назначит Вам обезболивающее.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Хронический парапроктит
Причина хронического парапроктита – рецидив острого парапроктита. Заболевание имеет гнойно-свищевую форму.
При хроническом парапроктите гнойник не заживает полностью, на его месте возникает свищ. При малейшем напряжении (в результате запора или физических нагрузок, например) воспаление развивается снова, иногда в другом месте промежности, происходит повторное заражение.
В процессе развития хронического парапроктита может закрыться отверстие свища, начинается задержка гноя, возникают абсцессы, прорыв и истечение гноя в прямую кишку, некротические изменения тканей. Может появиться целая разветвленная система свищей с большим числом отверстий.
ПАТОГЕНЕЗ
Первым звеном патогенеза инфекционного процесса является проникновение возбудителя в ткани. Это явление носит название инфицирование. Оно может быть экзогенным и эндогенным. В первом случае возбудитель проникает из окружающей среды, во втором микроорганизм уже находился в организме, например, в просвете полого органа. Место внедрения микроорганизмов называется входными воротами инфекции, а развивающийся воспалительный процесс — местной хирургической инфекцией. Проникновение возбудителей в ткани не всегда вызывает инфекционный процесс, так как они в большинстве случаев погибают в результате воздействия защитных сил макроорганизма. Вероятность развития патологического процесса повышается при создании в месте внедрения благоприятных условий и питательной среды (омертвевших тканей, излившейся крови, инородных тел, ран, карманов). При местной хирургической инфекции патологический процесс ограничен местным локальным воспалением (например, в виде абсцесса или флегмоны). В норме генерализации возбудителей из местного очага по организму не происходит. Одним из видов защитной реакции организма на длительно протекающую местную хирургическую инфекцию являются свищи.
Свищ – это узкий патологический канал, который в данном случае, соединяет местный гнойно-воспалительный или гнойно-некротический процесс в тканях или в анатомических полостях организма с внешней средой. А вот при снижении защитных сил организма возникает распространение возбудителей из местного очага по всему организму, что приводит к развитию общей хирургической инфекции, которая проявляется в виде сепсиса.
Сепсис — трудно обратимый инфекционно-токсический процесс, сопровождающийся глубокими нервнодистрофическими изменениями в органах, тканях и резким ухудшением всех функций организма, возникших вследствие интоксикации и генерализации возбудителя из первичного инфекционного очага.Возникновение сепсиса обусловлено как свойствами самого возбудителя (количество возбудителя превышает возможности организма к его локализации), так и состоянием макроорганизма (недостаточностью различных факторов иммунитета).В том случае, когда защитные силы организма снижены изначально, то клинические признаки местной хирургической инфекции могут быть не выражены или выражены слабо, что приводит к быстрому развитию сепсиса, минуя период местной локальной инфекции (например, у человека при СПИДе)
Диагностика и лечение в сети клиник НИАРМЕДИК
Патологическая физиология
Патологические изменения в организме определяются прежде всего локализацией и осложнениями К. с. Чем выше располагается свищ, тем больше его отрицательное влияние на организм. При этом полные свищи или неполные, но со значительным отделяемым быстрее приводят к выраженным нарушениям в организме. Выделение наружу большого количества жидкости, ферментов, электролитов и неусвоенных пищевых продуктов приводит к прогрессирующему истощению организма. Наибольшие изменения, заключающиеся в прогрессирующей дистрофии, наблюдаются в печени и почках.
При наружных К. с., особенно тонкокишечных, довольно быстро наступает гипопротеинемия с диспротеинемией, проявляющейся гипоальбуминемией, повышением альфа- и гамма-глобулиновых фракций. В зависимости от высоты свища в той или иной степени нарушается водно-электролитный баланс, особенно быстро наступает гипокалиемия и гиповолемия, которые, в свою очередь, способствуют нарушению электролитного баланса. Эти изменения менее выражены при низких тонкокишечных свищах и свищах толстой кишки. Однако при присоединении к последним гнойно-септических осложнений развиваются явления токсемии, которые также приводят к тяжелым дистрофическим изменениям с развитием печеночно-почечной недостаточности.
Причиной смерти при К. с. большинство авторов считает потерю пищеварительных соков, электролитов, резкое нарушение белкового обмена, дегидратацию организма.
Диагноз
Предварительное суждение о локализации Кишечного свища можно составить по результатам обычной очистительной клизмы. При расположении К. с. в толстой кишке вода, как правило, выливается через свищевое отверстие наружу. Этого обычно не наблюдается, если свищ исходит из тонкой кишки. Примерное представление о местоположении свища дает также наблюдение за больным после приема пищи. Выделение из свищевого отверстия мало измененных пищевых масс в течение ближайшего часа после еды свидетельствует о наличии дуоденального или высокого тонкокишечного свища. В сомнительных случаях можно дать больному per os р-р метиленового синего, карболен, что облегчает констатацию выделения их из свищевого отверстия. Важную роль в диагностике играет рентгенологическое исследование. При высоких свищах тонкой кишки рентгеновское исследование желудка и кишечника, а при толстокишечных свищах ирригоскопия (см.) позволяют достаточно точно определить местоположение свищевого отверстия. При внутренних К. с. рентгенол, исследование кишечника позволяет четко установить направление свищевого хода, а также определить орган, с к-рым сообщается К. с. Важную роль при наружных К. с. играет фистулография (см.), позволяющая не только уточнить локализацию свища, но и определить состояние приводящего и отводящего отделов кишки. Исследование состояния отводящего отдела кишки является обязательным, в первую очередь, при полных свищах, т. к. при длительном существовании К. с. отмечены случаи значительной атрофии и даже облитерации отводящего отдела. Эндоскопические методы исследования, такие, как гастроскопия (см.), дуоденоскопия (см.), интестиноскопия (см.), колоноскопия (см.), имеют значение в основном для диагностики внутренних свищей (напр., желудочно-ободочных), т. к. позволяют уточнить локализацию свищевого отверстия, состояние кишечной стенки, определить выраженность воспалительного процесса или наличие злокачественной опухоли.
Почему Вы выбираете нас?
Входящая в состав ПМГМУ им. И. М. Сеченова Клиника колопроктологии и малоинвазивной хирургии — это образец медицины нового поколения, гармонично сочетающий глубочайшие фундаментальные знания, отточенные навыки, современный мультидисциплинарный подход и внимательное отношение к любой категории пациентов.
ККМХ — гарант того, что выполненные в наших стенах оперативные вмешательства соответствуют самым актуальным представлениям о колоректальной хирургии. Это и собственное отделение анестезиологии-реанимации, сотрудники которого обеспечивают гладкое течение операции и раннего послеоперационного периода, занимаются лечением тяжелых пациентов. Это «открытая реанимация», где Вы можете не только узнать наиболее полную информацию о состоянии близкого человека, но и находиться рядом с ним в нелегкое для него время.
Двери нашей Клиники открыты для пациентов, которым было отказано в лечении в других стационарах вследствие сложности хирургического вмешательства или запущенности процесса. Пожилые пациенты, пациенты с «букетом» сопутствующих заболеваний (так называемые коморбидные) — сфера нашего особого интереса. Наличие в стационаре таких высокопрофессиональных специалистов, как кардиолог, пульмонолог, уролог и пр. позволяют проводить лечение пациентов любого возраста и с любыми сопутствующими заболеваниями.
ККМХ — это динамично развивающийся коллектив специалистов, искренне и глубоко любящих своё дело, непрерывно обучающихся и обучающих других, заинтересованных в том, чтобы Вы были здоровы.
Клиническая картина
Острый неспецифический парапроктит в типичных случаях проявляется весьма характерными признаками. Больной отмечает боль в промежности, чувство дискомфорта во время акта дефекации; температура тела повышена. Местно при образовании гнойника в подкожной клетчатке имеется гиперемия кожи и воспалительный инфильтрат соответственно стороне поражения. При более глубоком, ишиоректальном П. общие расстройства выражены гораздо резче, а местные изменения раньше всего удается обнаружить, исследуя прямую кишку пальцем (см. Ректальное исследование). Для пельвиоректального П. характерна картина тяжелого общего заболевания; в первые дни болезни пальцевое исследование не всегда выявляет имеющийся глубокий инфильтрат. Изменение кожи появляется поздно, при распространении гнойного воспаления в сторону клетчаточные пространств, расположенных ближе к кожному покрову. Выраженность жалоб и клин, картины зависит от реактивности организма, вирулентности инфекции и локализации гнойника; так, пельвиоректальный П. может долгое время не вызывать болей. При распространении гнойного воспалительного процесса на несколько клетчаточных пространств таза может развиться тазовая флегмона (см.). Крайне редко высокорасположенный гнойник самопроизвольно вскрывается в брюшную полость.
Весьма тяжело протекает П., вызванный анаэробной флорой (см. Анаэробная инфекция). А. М. Аминев (1973) делит П. данной этиологии на гнилостно-гангренозный, анаэробный с восходящим лимфангиитом (см.) и П. с преобладающими явлениями сепсиса (см.). Характерным для анаэробного П. является быстрое распространение процесса, выраженная инфильтрация тканей, не всегда имеющая четко определяемый центральный очаг воспаления. У больных наблюдается снижение АД, резкая тахикардия при умеренном повышении температуры тела. При преобладании в микробной флоре Вас. perfringens отмечается крепитация.
Острый П. может иметь три исхода: выздоровление (если вскрытие гнойника сопровождается рубцеванием отверстия в стенке кишки, послужившего входными воротами инфекции), развитие хронически рецидивирующего П., возникновение хрон. П. с формированием свища прямой кишки.
Неспецифический хронически рецидивирующий парапроктит проявляется периодически остро возникающим нагноением в околопрямокишечной клетчатке при отсутствии наружных свищей. Причиной рецидивов может быть не полностью закрывшийся дефект стенки кишки, через к-рый происходит постоянное инфицирование околопрямокишеч-ной клетчатки, или наличие в последней латентной инфекции. Рецидив может возникнуть также под влиянием провоцирующих факторов (травма, воспаление слизистой оболочки прямой кишки), когда нежный поверхностный рубец в области дефекта кишки нарушается и происходит повторное инфицирование клетчатки или активизация латентной инфекции. В промежутках между рецидивами возможна полная ремиссия.
Хронический неспецифический парапроктит характеризуется наличием свища прямой кишки, к-рый имеет внутреннее отверстие (в стенке кишки); встречается и несколько свищевых ходов и наружных отверстий. В стенке кишки и клетчаточных пространствах таза обнаруживаются пери-фокальные воспалительные и рубцовые изменения. В течение длительного времени единственным симптомом заболевания являются гноевидные выделения из наружного отверстия свища, к-рое может располагаться на коже промежности, ягодичной области, бедра, на стенке влагалища. По отношению к волокнам сфинктера прямой кишки различают свищи простые — интрасфинктерные (подкожные и подслизистые), транс-сфинктерные — чрессфинктерные и сложные — экстрасфинктерные (высокие). У 70% больных, страдающих свищами прямой кишки, в анамнезе отмечаются обострения воспалительного процесса, каждое из к-рых может повлечь за собой образование новых свищевых разветвлений, гнойных полостей, рубцовых изхменений в стенке кишки и мышцах запирательного аппарата. Все это усложняет радикальное лечение хрон. П.
Из специфических парапроктитов нек-рое значение может иметь сифилитический П., встречающийся чрезвычайно редко. В отличие от острого неспецифического П. болезнь развивается медленно; вокруг прямой кишки образуется плотный неподвижный инфильтрат, суживающий ее просвет. При распаде гуммы на стенке кишки образуется характерная гуммозная язва (см. Сифилис). Еще реже встречаются туберкулезные поражения прямой кишки и окружающей клетчатки, актиномикоз и другие специфические заболевания этой области.
Клиническая картина
Общая симптоматика такая:
- температура тела достигает отметки 39-40 ⁰С, озноб
- головные боли
- плохой аппетит
- утомляемость и слабость
- учащенное мочеиспускание и дефекация или же их задержка
- неприятные ощущения при опорожении мочевого пузыря
- боли в малом тазу и в промежности, в районе прямой кишки
- боли в промежности, которые становятся сильнее, когда человек идет в туалет
Хроническая форма болезни может не вызывать болевых ощущений, или они будут небольшими. Формируются свищи, как уже было отмечено выше. Наружные отверстия в основном находятся рядом с анусом или на кожных покровах попы. Из открытых свищей периодически выделяются каловые и гнойные массы. Внутреннее отверстие может заканчиваться слепо. Тогда кал и гной собираются внутри, что приводит к другим абсцессам.
Симптоматика зависит от того, где именно развивается воспаление.
Подкожный параректальный абсцесс
Рядом с анальным отверстием появляется уплотненный воспалительный очаг. Кожа там отекшая, с покраснением. Если притронутся или чуть надавить пальцами на область поражения, возникнет резкая боль. Это один из диагностических признаков. Боль становится еще сильнее, если потужиться или присесть. Болевые ощущения могут быть пульсирующими. Этот вид парапроктита встречается у детей. Другие виды заболевания у них более редкие.
Подслизистый параректальный абсцесс
Находится под слизистой прямого кишечника. Симптоматика почти аналогична таковой при абсцессе, расположенном под кожей. Но на коже ярких признаков не будет. Боль по интенсивности умеренная. Температура поднимается на 1-2 градуса выше нормы.
Может произойти спонтанное вскрытие данного вида абсцесса в прямую кишку, что облегчит состояние больного человека.
Тазово-прямокишечный абсцесс
Внешней симптоматики нет. В начале болезни проявления похожи на простудные. Когда болезнь прогрессирует, затрудняется мочеиспускание и опорожнение кишечника. Еще позже при отсутствии терапии формируются гнойные затёки. Если течение у пациента благоприятное, гнойник вскрывается в прямую кишку. У женщин вскрытие происходит во влагалище. Тогда выделяются бели с примесями гноя и крови. При прорывы в брюшину диагностируется перитонит, тогда нужно срочно делать операцию.
Ишиоректальный абсцесс
Симптоматика будет не четкой. В большинстве случаев периодически появляется боль пульсирующего характера в малом тазу. Болевой синдром может быть сильнее, когда человек тужится в туалете или кашляет. Спустя неделю от старта болезни в зоне ануса может быть отечность, гиперемия. При прощупывании (пальпации) появляется боль.
Спустя неделю от начала патологии появляется ряд общих проявлений:
- утомляемость
- повышенная температура
- головные боли
Некротический параректальный абсцесс
Симптоматика очень специфична. Отмечается скорое распространение патологического процесса в тканях параректальной клетчатки, вследствие чего они отмирают. Эта форма болезни считается самой тяжелой. Возбудители этой формы:
- протей
- гнилостные бактерии
- анаэробные бактероиды
- фузобактерии
- клостридии
- другие микроорганизмы
Симптоматика проявляется спустя минимум 2 часа, максимум спустя сутки после начала болезни. Типичные проявления:
- сильная боль в промежности
- низкое артериальное давление
- тахикардия
- головная боль
- высокая температура, которая является проявлением интоксикации
Некроз тканей в области воспаления касается жировой клетчатки, которая пролегает под кожей, а также мышечного слоя. Происходит выделение неприятно пахнущей жидкости. В ней могут находиться пузырьки газа, которые образуются вследствие жизнедеятельности бактерий, провоцирующих процесс гниения. Некротическая зона может быть очень большой.
У больных мужского пола может развиваться гангрена Фурнье. Это означает, что отмирают ткани члена и мошонки. Лечение этой формы парапроктита возможно только оперативное. Врачи вырезают мертвые участки тканей, что не даст процессу прогрессировать. В будущем во многих случаях снова нужны оперпации, чтобы сделать пластику и восстановить ткани, которые были вырезаны. Если процесс гниения начался, то без операции он не восстановится. Тем более опасно промедление с терапией и самолечение!
Хронический парапроктит нужно обязательно лечит, и как можно быстрее. Если будет обострение, то прогноз в таких случаях хуже. Даже операция может не дать результатов при хронизации процесса.
Особенности парапроктита у детей
П. у детей встречается значительно реже, чем у взрослых. По данным А. Т. Пулатова и Б. А. Ткаченко (1972), число больных П. детей составляет 0,7% от общего числа детей с хирургическими заболеваниями и 7% — от всех детей с заболеваниями прямой кишки.
К факторам, способствующим развитию П. у детей, относятся запоры, поносы, травмирование слизистой оболочки прямой кишки и заднего прохода инородными телами, мацерация кожи промежности, воспаление слизистой оболочки прямой кишки на фоне энтеровирусной инфекции; несколько реже развитию П. способствуют дивертикулы прямой кишки, кальциноз, глистная инвазия, операции на промежности и органах таза. Возбудителем является кишечная палочка как моноинфекция и в сочетании со стафилококком и тетракокком.
Наиболее часто у детей встречается подкожная форма острого П., реже — подкожно-подслизистая, подслизистая, седалищно- и тазовопрямокишечная; изредка возможно тотальное поражение околопрямокишечной клетчатки анаэробной инфекцией.
Рис. 8. Подкожная форма парапроктита у ребенка первого года жизни (слева от заднего прохода виден инфильтрат).
Рис. 9. Картина анаэробного парапроктита у девочки двух лет: разрушены промежность, стенки прямой кишки и влагалища.
Клин, картина острого П. зависит от распространенности процесса и стадии его течения. У новорожденных и детей первого года жизни на первый план выступают общие симптомы: беспокойство при изменении положения и пеленании, отхожде-нии газов и акте дефекации, повышение температуры до 38°, отказ от еды. К концу первых суток появляются местные симптомы. При подкожной форме определяется инфильтрат, локализующийся рядом с прямой кишкой (рис. 8). Подслизистый инфильтрат определяется при ректальном исследовании; на 2—3-и сутки обычно появляется гноетечение из заднего прохода. При седалищно-прямокишечной форме путем ректального исследования выявляют инфильтрат, к-рый не имеет четких границ, верхний полюс его достигается с трудом. Ранним признаком данной формы являются остро возникшие общие симптомы, а со вторых суток — обильное отделение слизи из заднего прохода. При тазово-прямокишечной форме инфильтрат можно определить путем бимануального исследования через прямую кишку и переднюю брюшную стенку. Анаэробный П. характеризуется гангренозно-гнилостным процессом, приводящим к обширным разрушениям клетчатки промежности и околопрямокишечного пространства, стенки прямой кишки, влагалища (рис. 9). Осложнением острого П. является формирование прямокишечно-промежностных и прямокишечно-влагалищных свищей, через к-рые постоянно или периодически выделяются гной, газы, иногда кал. Для детей характерно формирование полных чрессфинктерных, прямокишечных свищей.
Диагноз П. у детей основывается на тех же данных, что и у взрослых. Дифференциальный диагноз проводят с тазовой флегмоной новорожденного, абсцессом ягодицы, тератомами и жировыми придатками промежности, осложненными гемангиомой.
Дети с П. подлежат госпитализации в экстренном порядке. Принципы лечения аналогичны описанным у взрослых
При оперативном вмешательстве особое внимание уделяют сохранению волокон сфинктера, что тем важнее, чем младше ребенок.
Прогноз зависит от своевременности диагностики и оперативного лечения.
Профилактика включает комплекс мероприятий, направленных на правильный гиг. режим ребенка, рациональное вскармливание, предупреждение вирусных и гнойничковых заболеваний.
Библиография: Аминев А. М. Руководство по проктологии, т. 3, Куйбышев, 1973;
Долецкий С. Я. и Ленюшкин А. И. Гнойновоспалительные заболевания новорожденных, с. 103, М., 1965; Дульцев Ю. В. иСаламов К. Н. Парапроктит, М., 1981; Ленюшкин А. И. Проктология детского возраста, с. 295, М., 1976; Назаров Л. У. Свищи прямой кишки (хронический парапроктит), М., 1966, библиогр.; Рыжих А. Н. Хирургия прямой кишки, М., 1956, библиогр.; он же, Атлас операций на прямой и толстой кишках, М., 1968; Gоligher J. с. Surgery of the anus, rectum and colon L 1975; Parks A. G. Pathogenesis and treatment of fistula-in-ano, Br.it. med J., y. 1, p. 463, 1961.
Профилактика и лечение геморроя
Лучший способ предотвратить геморрой – сделать стул мягким, легко проходящим через анальный канал. Независимо от размера или опухоли геморроя, лечение не требуется, если симптомы отсутствуют. Профилактика, пожалуй, самое эффективное лечение. Диета и адекватная гидратация очень важны для поддержания нормальной дефекации. Симптомы геморроя могут возникать при отхождении твердого стула и запорах, а также при диарее и частом испражнении. Людям с запорами может потребоваться диета с высоким содержанием клетчатки, достаточное количество жидкости и смягчители стула. Людям со слишком частым опорожнением кишечника могут потребоваться противодиарейные препараты и корректировка диеты. Эти профилактические меры уменьшают напряжение, необходимое для опорожнения кишечника, тем самым снижая давление в кровеносных сосудах и предотвращая отек. Внутренний геморрой всегда остается выпуклым или выпавшим и подвержен риску тромбоза или удушения в случае спазма анальных мышц.
Геморрой 1 степени лечат симптоматически. Возможен спазм анальных мышц. Могут помочь теплые сидячие ванны, сидение в теплой ванне в течение 20 минут два или три раза в день. Избегание острой пищи также может предотвратить анальный зуд. Могут быть полезны лекарства, отпускаемые без рецепта.
Чтобы предотвратить геморрой и уменьшить его симптомы, следуйте этим советам:
Ешьте продукты с высоким содержанием клетчатки. Налегайте на фрукты, овощи и цельнозерновые продуктя. Это смягчит стул и увеличит его объем, что поможет избежать напряжения, которое вызывает геморрой. Добавляйте клетчатку в свой рацион медленно, чтобы избежать проблем с газами.
Пейте много жидкости. Желательно, от шести до восьми стаканов воды и других жидкостей (не считая алкоголя) в день, чтобы стул оставался мягким.
Подумайте о пищевых добавках с клетчаткой. Большинство людей не получают достаточного количества клетчатки (от 20 до 30 граммов в сутки) в своем рационе. Исследования показали, что добавки с клетчаткой, отпускаемые без рецепта, такие как псиллиум (метамуцил) или метилцеллюлоза (цитруцел), улучшают общие симптомы и кровотечение при геморрое.
Не напрягайтесь. Напряжение и задержка дыхания при попытке дефекации создают повышенное давление в венах нижней части прямой кишки.
Идите в туалет, как только почувствуете позыв. Если позывы пройдут, ваш стул может высохнуть, и ему будет труднее пройти.
Выполняйте упражнения. Сохраняйте активный образ жизни, чтобы предотвратить запоры и снизить давление на вены, возникающее при длительном стоянии или сидении. Упражнения также могут помочь вам сбросить лишний вес, который может способствовать развитию геморроя.
Избегайте длительного сидения. Слишком долгое сидение, особенно на унитазе, усиливает давление на вены в анусе.
Принимайте сидячую ванну. Ванна с теплой водой позволяет уменьшить зуд, раздражение и спазм мышцы сфинктера. В аптеках продаются небольшие пластиковые ванночки, которые надеваются на сиденье унитаза, или вы можете сесть в обычную теплую ванну. Большинство экспертов рекомендуют 20-минутную сидячую ванну после каждого опорожнения кишечника (что сложно представить в реальной жизни) или хотя бы два или три раза в неделю
Постарайтесь после этого осторожно промокнуть анальную область; не трите и не протирайте сильно. Вы также можете использовать фен, чтобы высушить эту область.
Ищите средства для местного облегчения геморроя
Безрецептурные кремы от геморроя, содержащие местный анестетик, могут временно облегчить боль. Салфетки из гамамелиса успокаивают и не оказывают вредного воздействия. Небольшой пакет со льдом, приложенный к анальной области на несколько минут, также может помочь предотвратить боль. Наконец, сидение на подушке, а не на твердой поверхности помогает уменьшить отек уже имеющихся геморроидальных узлов и предотвращает образование новых.
Классификация свищей прямой кишки
Можно выделить несколько видов заболевания зависимо от его тяжести, течения и других факторов. По тому как протекает заболевание, выделяют хроническую, острую и рецидивирующую формы. Что касается последней, то ее диагностируют у больных, у которых после нормализации состояния внезапно обнаруживается обострение.
По локализации свищей, а также их количеству выделяют такие их виды:
- полные свищи. У таких свищей входное отверстие можно обнаружить на стенке прямой кишки, тогда как выходное — на поверхности кожи вокруг ануса;
-
неполные свищи. Такие свищи имеют только входное отверстие, заканчиваются в параректальной области. Стоит отметить, что возможна трансформация неполного свища в полный, когда он прорывается наружу.
Зависимо от того, в каком месте находится отверстие на стенке прямой кишки, свищи могут быть задней, боковой и передней локализации.
Также подразделяют свищи и по принципу расположения свищевого хода. Согласно с этим критерием выделяют экстрасфинктерные, интрасфинктерные и транссфинктерные свищи.
-
Экстрасфинктерные. Данный вид свищей полностью огибает наружный сфинктер. В большинстве случаев такие свищи являются следствием обострения острой формы парапроктита. Во время диагностики обнаруживается длинный и извитый свищевой ход, который к тому же может содержать рубцы и гнойные затеки. Обычно такой свищевой ход имеет подковобразную форму. Врачи подразделяют этот вид свищей на несколько подгрупп по степени сложности.
Для свищей первой степени сложности характерными признаками являются: узкое внутреннее отверстие и прямой ход, отсутствие рубцов и гнойников в клетчатке. Свищи второй степени сложности отличаются тем, что их внутреннее отверстие окружено рубцами, но воспаление при этом не наблюдается. Свищи третьей степени имеют довольно узкое отверстие и гной в клетчатке. В случае диагностики свищей четвертой степени сложности, врачи обнаруживают расширение отверстия свища, которое при этом окружено рубцами, гнойными затеками и воспаленными инфильтратами.
- Интрасфинктерные. Эти свищи также называют краевыми подкожно-слизистыми. Такие свищи характеризируются тем, что имеют ход с наружным отверстием, которое расположено в области ануса.
- Транссфинктерные. Если свищи локализованы транссфинктериально, то в таком случае свищевой канал обнаруживается в глубокой, подкожной либо поверхностной порции сфинктера. При этом обнаруживаются очень разветвленные свищевые ходы, гнойные карманы в клетчатке, а также рубцевание в окружающих тканях.
1.Общие сведения
Свищ, или фистула – аномальное, не предусмотренное природой сообщение между двумя полостями в организме; или же возникшие в силу патологических причин ходы, протоки, устья из внутренних пространств организма вовне.
Под генитальными свищами подразумевается, как правило, один из наиболее тяжелых видов гинекологической патологии, состоящий в новообразованных сообщениях между половыми ходами и кишечником, брюшной стенкой, мочевыводящими путями.
Распространенность такого рода патологии оценить сложно, поскольку генитальные свищи не регистрируются отдельно, а наблюдаются в рамках различных симптомокомплексов, заболеваний и синдромов, которые и становятся объектом эпидемиологических исследований. Известно, однако, что наиболее частым вариантом генитальных свищей выступают кишечно-генитальные фистулы (около половины всех учитываемых случаев); на втором месте по распространенности находятся генитально-мочевые свищи.
Наличие одного или нескольких генитальных свищей резко ограничивает качество жизни женщины, становится причиной глубокого психофизиологического дискомфорта, фактором развития полисистемных нарушений, инфертильности и, в ряде случаев, инвалидизации.